La hiperglucemia es altamente prevalente en pacientes hospitalizados y se asocia con peores resultados clínicos.
ObjetivosImplementar un programa hospitalario de atención y educación terapéutica para mejorar el control glucémico medio y en pacientes ingresados con hemoglobina glucosilada (HbA1c) > 8% y mejorar su control metabólico tras el alta.
MétodosSe incluyó a pacientes no críticos ingresados en áreas cardiovasculares entre octubre del 2017 y febrero del 2019. El programa fue liderado por una enfermera de práctica avanzada (EPA) e incluía una herramienta semiautomática de prescripción de insulina. El programa tenía tres fases: 1) observación de práctica habitual, 2) implementación y 3) seguimiento-transición postalta.
ResultadosDurante la fase de implementación incrementó la disponibilidad de HbA1c (81 vs. 42% previo) en pacientes con diabetes y la EPA intervino directamente en 73/685 (11%) pacientes con HbA1c > 8%, modificando el tratamiento al alta en un 48% (insulina de novo 36%). Un año después del alta, la HbA1c de los pacientes con mal control en fase de observación (n = 101) fue superior a los de fase implementación (8,6 ± 1,5 vs. 7,3 ± 1,2%, p < 0,001). Evaluamos 47.710 glucemias capilares de dos periodos de nueve meses (antes y durante el programa). El porcentaje de glucemias ≥ 250 mg/dL (pre vs. durante: cardiología 10,7 vs. 8,4% y cirugía 7,4 vs. 4,5%, ambos p < 0,05) y < 70 mg/dL (2,3 vs. 0,8% y 1,5 vs. 1%, p < 0,05), respectivamente, mejoró durante el programa.
ConclusionesEl programa permitió mejorar el control glucémico durante el ingreso, maximizar la detección de pacientes mal controlados y mejorar su control metabólico tras el alta.
Hyperglycemia is very common in hospitalized patients and is associated with worse clinical outcomes.
AimsWe implemented a clinical and educational program to improve the overall glycemic control during hospital admission, and, in patients with HbA1c > 8%, to improve their metabolic control after hospital admission.
MethodsNon-critical patients admitted to cardiovascular areas between October-2017 and February-2019. The program was led by an advanced nurse practitioner (ANP) and included a semiautomated insulin prescription tool. Program in 3 phases: 1) observation of routine practice, 2) implementation, and 3) follow-up after discharge.
ResultsDuring the implementation phase the availability of HbA1c increased from 42 to 81%, and the ANP directly intervened in 73/685 patients (11%), facilitating treatment progression at discharge in 48% (de novo insulin in 36%). One-year after discharge, HbA1c in patients who were admitted during the observation phase with HbA1c > 8% (n = 101) was higher than similar patients admitted during implementation phase (8,6 ± 1,5 vs. 7,3 ± 1,2%, respectively, p < 0,001). We evaluated 47710 point of care capillary blood glucose (POC-glucose) in two 9 months periods (one before, one during the program) in cardiology and cardiovascular surgery wards. POC-glucose ≥ 250 mg/dL (pre vs. during: cardiology 10,7 vs. 8,4%, and surgery 7,4 vs. 4,5%, both p < 0,05) and < 70 mg/dL (2,3 vs. 0,8% y 1,5 vs 1%, p < 0,05), respectively, improved during the program.
ConclusionsThe program allowed improving inpatient glycemic control, detect patients with poor glycemic control, and optimize metabolic control 1-year after discharge.
Las personas con diabetes mellitus (DM) tienen mayor probabilidad de ser hospitalizadas debido a las comorbilidades y complicaciones propias de su enfermedad1. Se estima que hasta un 35% de todos los pacientes hospitalizados tienen diabetes2. Varios estudios observacionales han demostrado que la hiperglucemia en el paciente hospitalizado, incluso en ausencia de diagnóstico conocido de diabetes, se asocia con mayor mortalidad y mayor estancia hospitalaria media3,4. A pesar de ello, el manejo hospitalario de pacientes con diabetes es un problema frecuente, y el control de la glucemia con frecuencia se considera un objetivo de menor importancia respecto al motivo del ingreso5.
Los consensos y guías de práctica clínica para el control de la glucemia en el paciente hospitalizado no crítico, recomiendan pautas que consideran las necesidades basales y prandiales de insulina frente a las tradicionales pautas móviles reactivas o, por su término inglés, sliding scale6–8. A pesar de estas recomendaciones, la terapia basal-bolo se percibe compleja y, por tanto, su empleo para el control de la glucemia en muchos hospitales ha sido escaso9–11. Alguno de los problemas identificados para su mayor uso incluyen el miedo a la hipoglucemia, que conduce a dosis iniciales insuficientes, y la inercia para ajustar la dosis de forma rutinaria, según los requisitos cambiantes del paciente hospitalizado12.
El alta hospitalaria es otro momento crucial para una persona con DM conocida o diagnosticada en el ingreso. Debe existir un plan de alta estructurado e individualizado6 para no alargar la duración de la estancia, reducir las tasas de reingreso y aumentar la satisfacción del paciente13. El paciente y/o la familia deben recibir la educación terapéutica (ET) adecuada al tratamiento domiciliario indicado, en especial si este difiere del que tenían previamente. Además, se considera clave que el personal del hospital garantice una adecuada monitorización del paciente con diabetes hasta la visita de seguimiento por el equipo de atención primaria (AP) y/o endocrinología/medicina interna que lo seguirá ambulatoriamente14. Los programas hospitalarios de control de la DM pueden generar mejores resultados y ahorro económico, y los equipos especializados en diabetes pueden contribuir a reducir reingresos y la duración de la estancia hospitalaria, especialmente si participan en la atención del paciente desde el momento del ingreso15.
Para abordar estos problemas y mejorar la atención a las personas con diabetes que ingresan en el hospital, o de aquellas que sin un diagnóstico conocido de diabetes presentan hiperglucemia que precisa de una pauta de insulina, nos planteamos como objetivo diseñar, implementar y evaluar un programa estandarizado de atención y educación terapéutica durante la hospitalización (PAET-Hospitalización) en salas del ámbito cardiovascular, que fue liderado por una enfermera de práctica avanzada (EPA) en diabetes y riesgo cardiovascular. Presentamos en este manuscrito resultados de este programa.
Material y métodosEl PAET-Hospitalización es un programa planificado desde el grupo de riesgo cardiovascular del hospital, y es inter y multidisciplinar. El programa está liderado por una EPA que trabaja de forma coordinada con médicos endocrinólogos referentes y el personal médico y de enfermería al cuidado del paciente ingresado en cada sala. El programa se inició en octubre de 2017, se planificó inicialmente con una duración de tres años y se llevó a cabo en salas de hospitalización de cardiología, cirugía cardiovascular, y neurología (patología vascular cerebral) del Hospital Clínic de Barcelona. El programa va dirigido a todos los pacientes hospitalizados con diabetes (conocida o no conocida) o hiperglucemia de estrés (glucemias > 180 mg/dL en tres ocasiones consecutivas), que precisan de control de glucemia capilar y pauta de insulina. Se presentan con más detalle las características y los resultados de los pacientes con diabetes y hemoglobina glucosilada (HbA1c) > 8%, nivel de control metabólico arbitrario, que en este programa se determinó era motivo de acciones de mejora individualizadas. Se excluyeron aquellos pacientes con limitación del esfuerzo terapéutico. El presente proyecto de investigación clínica fue aprobado por el Comité de Ética de Investigación Clínica (HCB/2020/1139). Actualmente el programa se aplica como práctica clínica rutinaria.
Objetivos del programaObjetivo 1. Mejora general del control glucémico intrahospitalario. Se implementó y puso a disposición de los médicos prescriptores una calculadora de insulina (CI) como elemento de ayuda para estandarizar la prescripción de insulina basal-bolo de forma segura. Se usaron insulina glargina U100 (en monodosis basal) y análogos de insulina rápida (como insulina prandial). Se revisaron, actualizaron, mejoraron, o hicieron más seguras las pautas variables de insulina (material complementario) para aquellos pacientes en los que no se creía indicado usar la CI o para los médicos que decidieran no usarla. La CI está integrada en el sistema informático de prescripción médica hospitalaria y su algoritmo de cálculo de dosis es una adaptación de las recomendaciones actuales6 (material suplementario). El proceso de formación, supervisión e implementación de la CI lo coordina la EPA (material suplementario).
Objetivo 2. Identificación de pacientes con diabetes y mal control crónico. La EPA trabajó en la modificación de protocolos y perfiles analíticos de ingreso para que en pacientes con diabetes (o hiperglucemia) se dispusiera de información reciente sobre el grado de control glucémico (HbA1c). Aquellos pacientes con HbA1c > 8% fueron objeto de una evaluación individualizada por parte de la EPA para determinar sus necesidades educativas y poder planificar de manera precoz la necesidad de cambio de tratamiento al alta, incluida la insulinización de novo o progresión en la pauta de insulina.
Objetivo 3. Mejora de la transición al alta. La EPA refleja en los informes de alta hospitalaria de los pacientes evaluados de manera individualizada su actuación educativa, la modificación terapéutica y la recomendación al alta para el paciente y/o equipo médico responsable. Además, estos pacientes eran citados 1-2 semanas después del alta por la EPA en su agenda de consulta externa/ambulatoria.
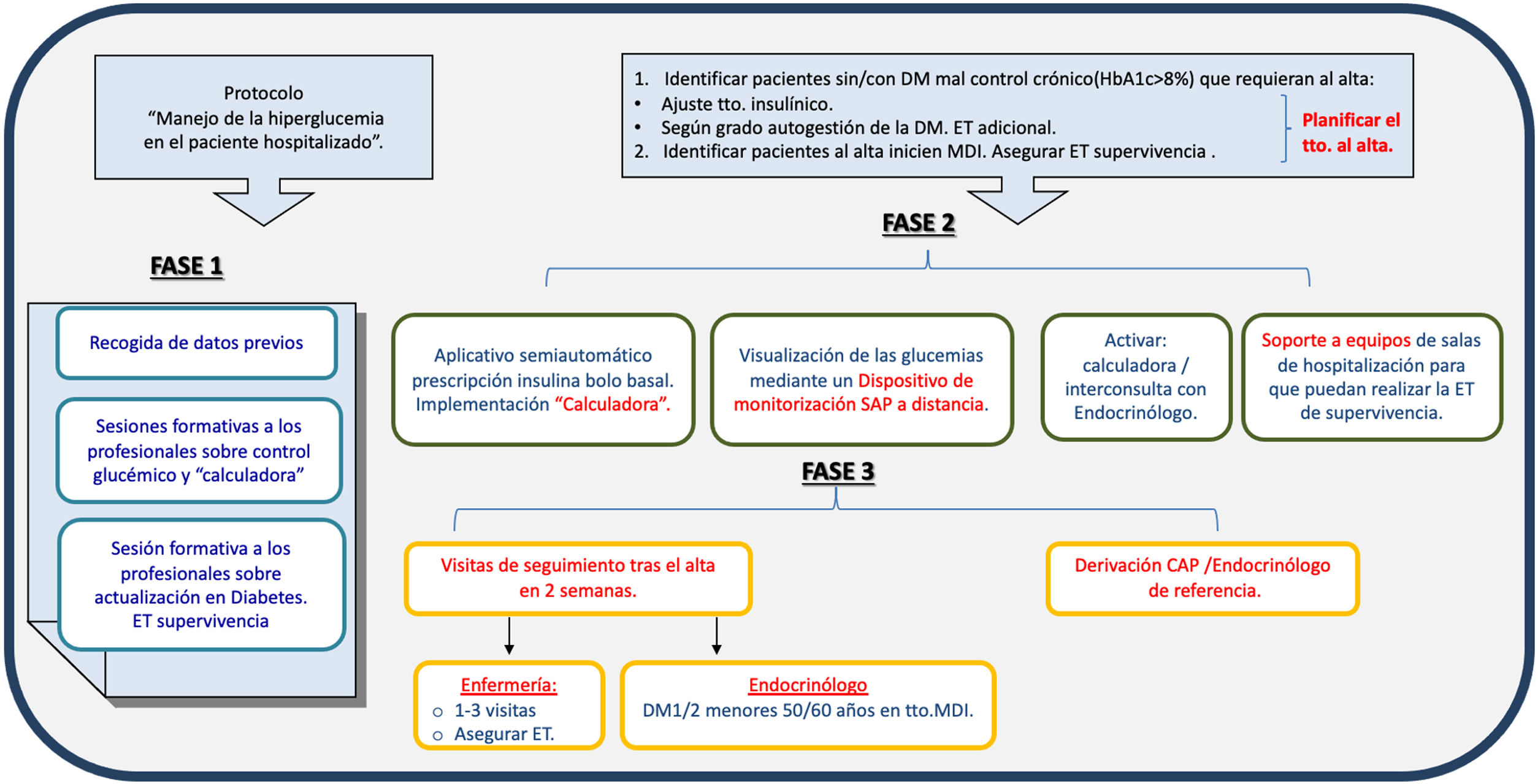
Fases/periodos del programa (fig. 1). Se describen a continuación las fases del programa, y los tiempos clave, durante los cuales se recogieron los datos que reportamos y cuyo análisis nos permitió evaluar la consecución de los objetivos previos:
- a.
Fase 0 preimplementación PAET-Hospitalización. Periodo de nueve meses (enero-septiembre del 2017), antes de comenzar el PAET-Hospitalización. Se recuperaron de este periodo las glucemias capilares realizadas y registradas en el sistema informatizado.
- b.
Fase 1 PAET-Hospitalización. Se trata de un periodo de tres meses (octubre-diciembre del 2017) para formación de profesionales y de observación en sala de hospitalización de la práctica clínica habitual previa en pacientes ingresados que tienen diabetes y HbA1c > 8%
- c.
Fase 2 de ejecución o implementación del PAET-Hospitalización. Periodo de 12 meses (febrero 2018-febrero 2019) de ejecución de programa. Implementación y promoción de uso de la calculadora de insulina, trabajo diario de EPA en salas de hospitalización con sus profesionales, y trabajo individualizado con aquellos pacientes con DM y HbA1c >8%. Durante los primeros nueve meses de esta fase se recupera información sobre el control glucémico de pacientes ingresados para poder compararlo con la Fase 0 del programa.
- d.
Fase 3 postalta PAET-Hospitalización. Periodo de 12 meses tras el alta hospitalaria. Se realizan hasta tres visitas ambulatorias de seguimiento con la EPA a las 1-2, 4-6 y 6-8 semanas tras el alta en aquellos pacientes que precisaron intervención individualizada para un cambio o adaptación/mejora de tratamiento insulínico. Posteriormente se procede al alta del programa y se remite al paciente al equipo de atención primaria (médico y/o enfermera), o endocrinólogo o internista de referencia.
Fases del programa Leyenda. Se muestran las fases principales del programa: Fase 1, observación de práctica habitual; Fase 2, de ejecución; Fase 3, post-alta. CAP: centro de atención primaria; DM: diabetes mellitus; ET: educación terapéutica; MDI: múltiples dosis de insulina; SAP: sistema hospitalario para la gestión de la historia clínica electrónica.
Para evaluar el programa consideramos datos clínicos recogidos específicamente y datos de las glucemias capilares diarias registrados automáticamente por enfermería de sala en la historia clínica informatizada como parte de la asistencia habitual. Las variables recogidas fueron: edad media, género (hombre/mujer), días de estancia en el hospital, tratamiento farmacológico (hipoglucemiantes no insulínicos, insulina basal, múltiples dosis de insulina) y no farmacológico (dieta) de la diabetes, antes y durante el ingreso, glucemias capilares durante el ingreso (mg/dL) y HbA1c (%) al ingreso, 3, 6 y 12 meses postingreso. En nuestro hospital se usa el glucómetro Nova Pro® (Menarini Diagnostics, Florencia, Italia) para la medición de la glucemia capilar en las salas de hospitalización. Con la finalidad de conocer la opinión de los profesionales de las salas participantes se realizó una encuesta ad hoc de satisfacción general con el programa y con el papel de la EPA.
Análisis estadísticoSe presentan los datos como media ± desviación estándar, mediana (intervalo intercuartílico), proporciones o frecuencias absolutas y porcentajes, según procede con base en la distribución y naturaleza de las variables. Se utilizaron el test de χ2, Mann-Whitney, o de Student para variables categóricas, continuas de distribución no normal y continuas de distribución normal, respectivamente. Los resultados se representan con valor de p (siendo la significación estadística < 0,05) y la estimación de intervalos de confianza. El análisis de los datos se llevó a cabo con el SAS® versión 9.4 (SAS Institute Inc., Cary, North Carolina).
ResultadosLa tabla 1 y el tabla suplementaria 1 muestran las características clínicas de los pacientes con diabetes ingresados en la Fase 1. La edad media fue de 71 años, el 70% eran hombres y la HbA1c se solicitaba al ingreso en un 42% de pacientes. Un 20% de ellos presentaban HbA1c > 8%. La pauta de insulina basal-bolo se prescribió en un 48% de pacientes en las primeras 48 h tras ingreso, aumentando posteriormente al 57%. Encontramos algunas diferencias en el uso de pauta basal-bolo tras las 48 primeras horas de ingreso, siendo en cirugía y neurología inferior a 30-35%, y llegando a ser de un 87% en cardiología (Tabla suplementaria 1).
La tabla 1 muestra también las características clínicas de los pacientes con diabetes ingresados durante la Fase 2. La edad media y la proporción de varones fueron similares a la Fase 1. En esta fase, la disponibilidad de HbA1c en el ingreso fue de un 81%. Un 30% de pacientes tenía HbA1c > 8% (con un 15% > 9%), siendo la media de este grupo de pacientes con HbA1c > 8% de 9,3 ± 1,3%. (Tabla suplementaria 2). Se realizó intervención directa (tabla 1, Fase 2 de ejecución-EPA) por la EPA en 73 pacientes (11%). El 84% de ellos tenía HbA1c > 8%, un 55% se encontraban en tratamiento ambulatorio con hipoglucemiantes no insulínicos, y el 30% recibían dos o más dosis de insulina. Al alta se observó una progresión terapéutica en un 48% de estos pacientes y un 36% de ellos fueron insulinizados de novo (tabla 1).
Características, tratamiento inicial, y al alta de pacientes con diabetes en las distintas fases
| FASE 1 OBSERVACIÓN (n=101) | FASE 2 EJECUCIÓN (n=685) | FASE 2 EJECUCIÓN-EPA (n=73) | |
|---|---|---|---|
| Edad, años | 71±11 | 69±12 | 63 ± 12b |
| Sexo varón | 70 (70) | 483 (71) | 57 (78) |
| HbA1c disponible en el ingreso | 42(42) | 554 (81) | 73 (100)b |
| HbA1c (%) ingreso | 7,2 ± 1,7 | 7,4 ± 1,5a | 9,2± 1,9b |
| HbA1c ingreso > 8% | 16 (20) | 166 (30)a | 61 (84)b |
| Tratamiento previo | |||
| Dieta/HNI | 49 (49) | 391 (57) | 40 (55) |
| HNI+Basal | 21 (21) | 120 (18) | 11 (15) |
| 2/3 dosis/MDI | 29 (29) | 171 (25) | 22 (30) |
| Tratamiento al alta | |||
| Dieta/HNI | 41 (44) | 329 (49) | 13 (18)b |
| HNI+Basal | 17 (18) | 116 (17) | 18 (25) |
| 2/3 dosis/MDI | 33 (36) | 224 (34) | 42 (58) |
| Progresión terapéutica general | 11 (11) | 85 (13) | 35 (48)b |
| Insulinización de novo | 6 (12) | 54 (14) | 27 (36)b |
Los datos indican media ± SD o n (%) o mediana (Q1-Q3).
Se muestran características de pacientes incluidos en distintas fases: 1) de observación de práctica clínica previa (n=101), 2) fase de ejecución del programa, y, 3) pacientes de ejecución que precisan una atención individualizada directa por la enfermera de práctica avanzada en Diabetes y Riesgo cardiovascular (EPA)
Para evaluar el objetivo 3 del programa (transición al alta) comparamos la evolución del control glucémico en aquellos pacientes que tenían HbA1c > 8%. La HbA1c un año tras el alta en pacientes identificados en Fase 1 se redujo tras el alta hospitalaria, pero persistía aún en niveles elevados (9,9 ± 2 vs. 8,6 ± 1,5; p = 0,0001). Sin embargo, en los pacientes seguidos tras la implementación del programa (Fase 3) se produjo una reducción significativa de la HbA1c al año, alcanzando niveles adecuados para este tipo de pacientes (9,2 ± 1,9 vs. 7,3 ± 1,2%; p = 0,0001) (tabla 2). El porcentaje de estos pacientes en los que se objetivó a los 3, 6, o 12 meses una HbA1c inferior a 6.5 o 7% osciló entre 14-19% y 40-49%, respectivamente.
Control glicémico (HbA1c) al ingreso y en el año posterior al alta de pacientes con diabetes ingresados
| FASE 1 OBSERVACIÓN N=101 | FASE 2-3 EJECUCIÓN-EPA N=73* | |||
|---|---|---|---|---|
| Ingreso | Alta | Ingreso | Alta | |
| Edad media ±SD | 71±11 | 63±12 | ||
| HbA1c solicitada | 42(42) | 73(100)a | ||
| HbA1c >8% | 16 (20) | 61(84)a | ||
| HbA1c | 9,9 ± 2 | 9,2 ± 1,9 | ||
| HbA1c + 3 meses | -- | 8,4 ± 1,5 | -- | 7,4 ± 1,1b |
| HbA1c + 6 meses | -- | 8,7 ± 1,2 | -- | 7,3 ± 1,4b |
| HbA1c + 12 meses | -- | 8,6 ± 1,5 | -- | 7,3 ± 1,2b |
| Tratamiento | ||||
| Alimentación/HNI | 49 (49) | 41 (44) | 44 (55) | 13 (17)b |
| HNI+Basal | 21 (21) | 17 (18) | 11 (15) | 18 (25) |
| 2/3 dosis –MDI | 29 (29) | 33 (36) | 22 (30) | 42 (58) |
| Insulinzación de Novo | -- | 6 (12) | -- | 27 (36)a |
Los datos indican media ± SD o n (%).
Se muestran características de pacientes incluidos en dos fases: 1) de observación de práctica clínica previa (n=101), 2) pacientes de ejecución que precisan una atención individualizada directa por la enfermera de práctica avanzada en Diabetes y Riesgo cardiovascular (EPA)
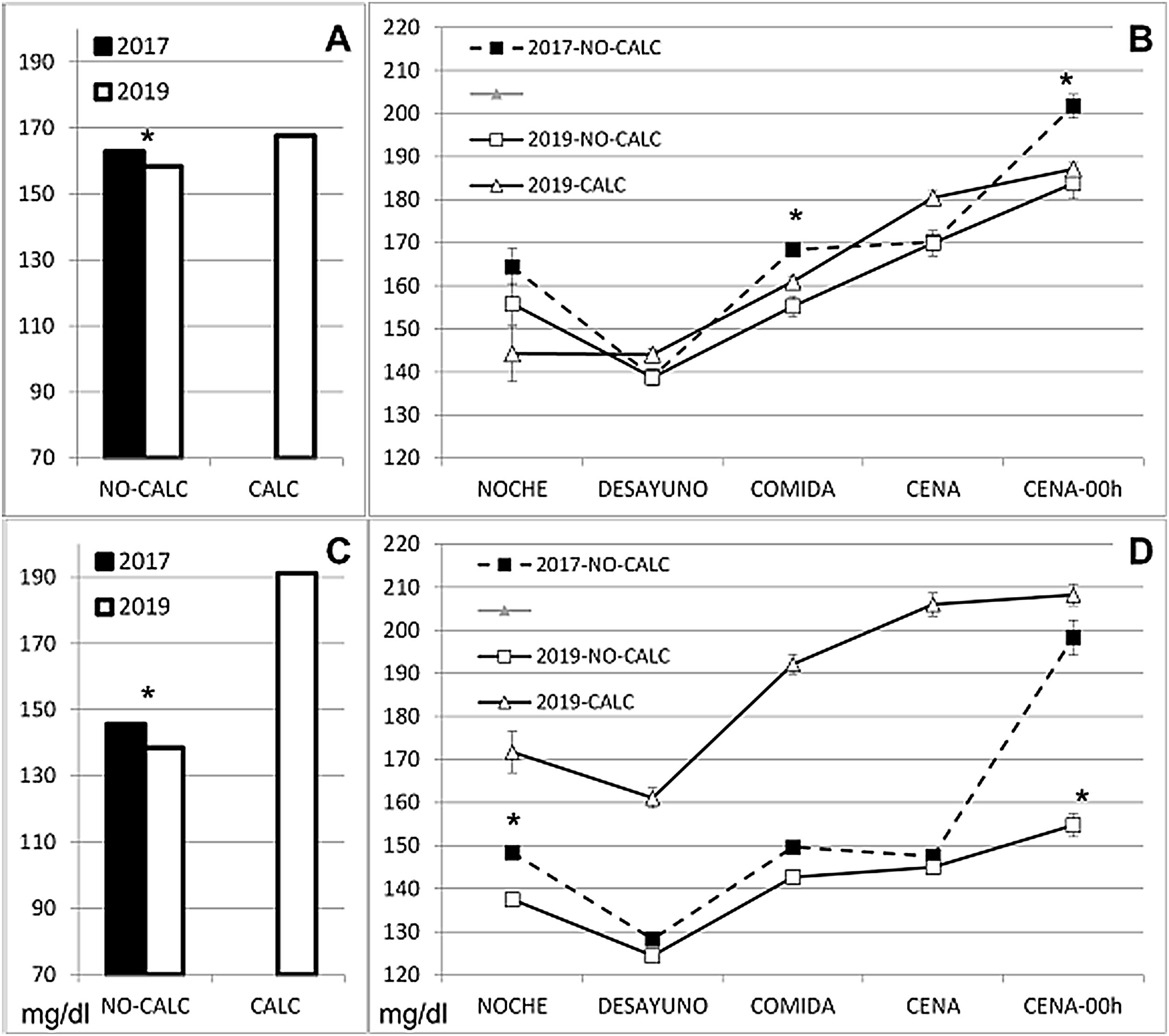
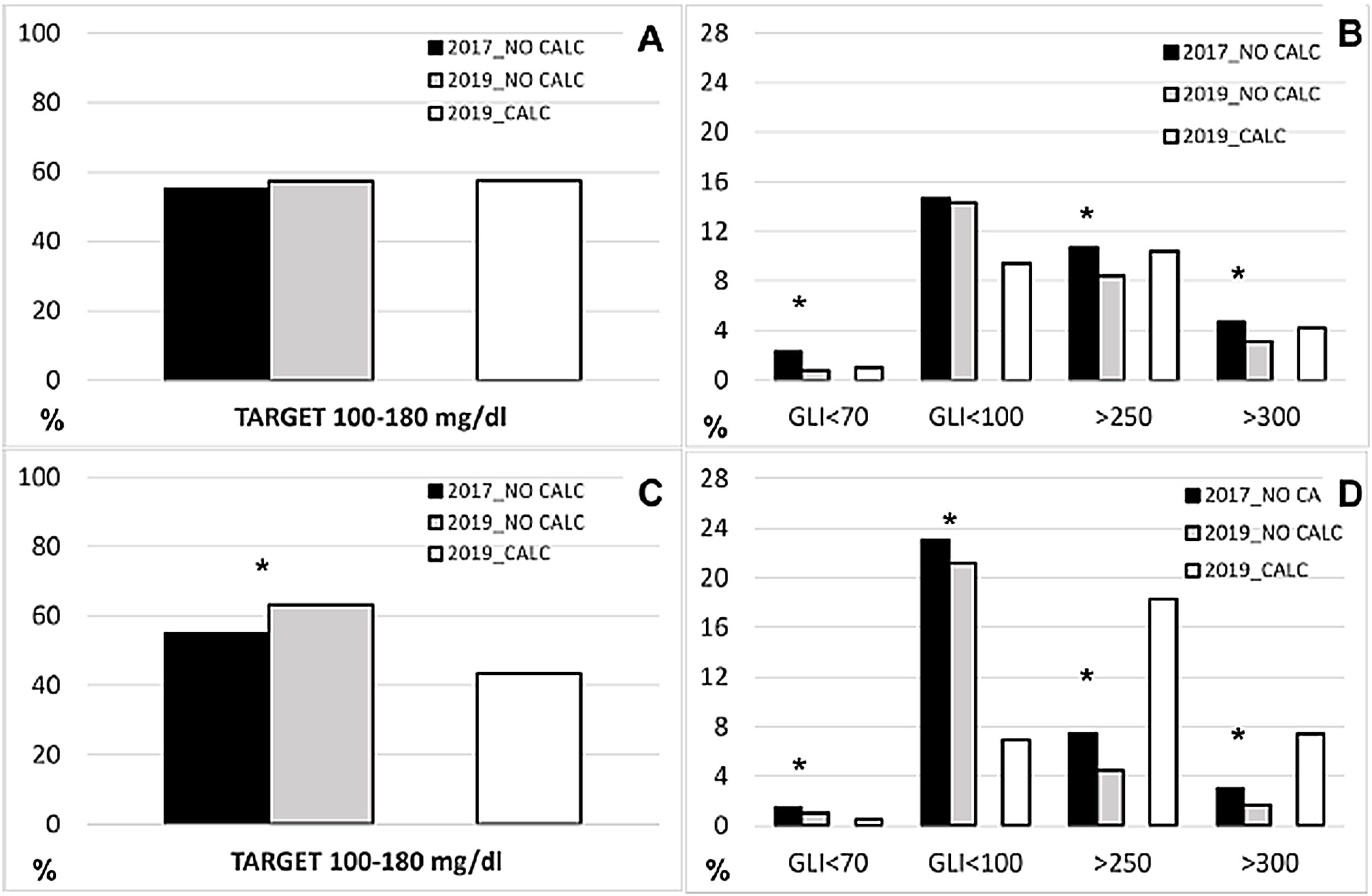
Con la finalidad de conocer si hubo una mejora global del control glucémico durante el programa, comparamos las glucemias hospitalarias en dos periodos de nueve meses durante la Fase 0 y la Fase 2. Evaluamos un total de 47.710 glucemias capilares de un total de 1.997 pacientes de las salas de cardiología y cirugía cardiovascular (tabla suplementaria 3). En la sala de cardiología durante la Fase 2 (posibilidad de uso de calculadora) identificamos que 9.896 glucemias capilares (78% del total, n = 12.668) procedentes de 234 pacientes (48% del total, n = 485), estaban ligadas a la prescripción de insulina con calculadora. En el caso de cirugía cardiovascular (CCV) fueron 3.971 glucemias capilares (27% del total, n = 14.484) procedentes de 101 pacientes (15% del total, n = 681). Las glucemias medias en pacientes sin CI fueron más altas en la Fase 0 que durante la Fase 2, encontrándose algunas diferencias según periodos del día (fig. 2). Observamos una diferencia significativa en la prevalencia de hipoglucemia y de glucemias superiores a 250 mg/dL, tanto en cardiología (Fase 0 vs. Fase 2 glucemia ≤ 70 mg/dL 2,3 vs. 0,8%; > 250 mg/dL 10,7 vs. 8,4%, ambos p < 0,05) como en CCV (1,5 vs. 1%; 7,4 vs. 4,5%, respectivamente, ambos p < 0,05). Sin embargo, no hubo diferencias en el porcentaje de glucemias entre 100-180 mg/dL en cardiología (55 vs. 57,1%, p = 0,079), aunque sí mejoró en CCV (55,1 vs. 63,1%, p < 0,001) (fig. 3). Las glucemias medias fueron superiores en los pacientes a los que se prescribía insulina con CI, en especial en CCV (168 mg/dL en cardiología, 191 mg/dL en CCV). Estos pacientes presentaban mayor complejidad de tratamiento ambulatorio para su diabetes: en CCV un 50% de ellos recibían múltiples dosis de insulina, 21% insulina basal y 28% hipoglucemiantes no insulínicos; y en cardiología 27% múltiples dosis de insulina, 17% insulina basal y 53% hipoglucemiantes no insulínicos.
Se cumplimentaron 51 encuestas de las 160 enviadas, siendo el 62,75% de los respondedores personal de enfermería (n = 32). Las valoraciones de la difusión (80,39%), utilidad (96,08%) y la comunicación con el equipo de endocrinología (90,2%) se valoraron «muy positivamente». El 86,3% valoró «bastante» o «muy útil» la implementación del programa de educación terapéutica de supervivencia en diabetes y un 78,4% valoró «positiva» o «muy positivamente» los recursos utilizados para realizar la difusión del programa. El 90,2% de los encuestados consideró el soporte de la EPA como «bastante/muy útil» y el 92,16% de los profesionales contestó que el programa había mejorado la atención a los pacientes con diabetes de la sala/unidad donde trabajaban.
DiscusiónPresentamos los resultados de una iniciativa clínica para mejorar el control glucémico en pacientes con diabetes (o con hiperglucemia tributaria de tratamiento con insulina), hospitalizados en salas o áreas cardiovasculares y su transición al alta. Hemos incorporado al equipo asistencial el liderazgo de una enfermera de práctica avanzada y hemos usado una herramienta integrada en el sistema de prescripción para iniciar de manera estandarizada y segura, y por cualquier profesional, terapia insulínica basal-bolo.
El programa fue diseñado desde la evidencia de programas similares16,17, pero con la diferencia de la incorporación de la CI. La finalidad de la CI es estandarizar la prescripción segura de insulina y facilitar la desaparición de la estrategia reactiva de control glucémico: pautas móviles de insulina rápida. En los últimos años, la tecnología en este ámbito ha avanzado en los hospitales. GlucoTab18 ha demostrado ser seguro y eficiente con una buena aceptación entre los profesionales de la salud19, y Glucommander mejoró el control glucémico con una menor incidencia de hipoglucemias. Estos sistemas pueden mejorar la adherencia al tratamiento con insulina basal-bolo sin aumentar las tasas de hipoglucemias20,21. El uso de sistemas electrónicos de gestión de glucemia es seguro y eficaz con una rápida implementación por parte de los profesionales, pudiendo estandarizar el tratamiento y minimizar la necesidad de expertos en el manejo de la diabetes en el hospital22,23.
En este programa la recogida de la información y la incorporación de la CI a la práctica clínica han sido posibles gracias al trabajo coordinado con profesionales del departamento de sistemas de información del hospital. Hemos podido evaluar decenas de miles de glucemias capilares registradas anualmente por profesionales de enfermería, y ofrecemos los primeros datos de un análisis complejo aún en marcha. El programa ha sido beneficioso en la reducción de glucemias ≤ 70 mg/dL (siendo la reducción de las hipoglucemias objetivo prioritario en la prescripción de insulina) y en la reducción de glucemias superiores a 250 mg/dL en el perfil de pacientes con insulina prescrita fuera del uso de la CI. Hipotetizamos que la sensibilización general en la mejora del control durante el programa, el trabajo diario de la EPA, y el cambio de las pautas de insulina variable a una versión más segura y personalizada puede explicar en parte estas mejoras. Para el perfil de paciente con diabetes en el que se usa la CI, desafortunadamente no tenemos un control previo, pues la CI no se utilizaba antes del programa. Sin embargo, si evidenciamos que el paciente al que se le prescribe insulina con la calculadora es un paciente, en especial en cirugía vascular, más complejo por su tratamiento insulínico preingreso. Esto explica la glucemia media más elevada en relación con aquellos en los que no se usa la CI (figs. 2 y 3). Finalmente, la utilización de la calculadora es desigual, según el perfil profesional (menor en CCV vs. cardiología), a pesar de ser segura en ambos ámbitos, como mostró la reducción de hipoglucemias (< 70 mg/dL). Este es un reto de mejora, ya que la evidencia indica que el paciente quirúrgico podría obtener aún mayor beneficio24,25 del control intrahospitalario de la glucemia.
Nuestros datos de práctica clínica real evidencian la realidad del uso durante la hospitalización de pautas móviles de insulina rápida (media superior al 30% más allá de las 48 h posteriores al ingreso en sala convencional), a pesar de que una pauta basal-bolo representa la estrategia más segura y eficaz26,27. También se pudo confirmar la realidad de que aproximadamente un 30% de los pacientes ingresados en las salas «cardiovasculares» tienen DM (HbA1c > 8%, 20-30%), y que la información sobre su control glucémico crónico disponible en el ingreso es escasa (HbA1c solicitada en un 42%)9. La incorporación de la HbA1c en el perfil analítico de ingreso aumentó su disponibilidad (81%) en la Fase 2 del programa. Conocer la HbA1c ofrece la oportunidad de planificar un mejor tratamiento al alta y es ayuda imprescindible en la toma de decisiones28. Los niveles de HbA1c, iguales o superiores a 8%, identifican pacientes cuyo tratamiento progresa después de la hospitalización29. Además, este punto de corte (8%) es posiblemente el máximo recomendable, incluso para pacientes cardiovasculares de esta edad media, y es un punto conveniente que identifica un número de individuos asumible por una sola EPA en un programa con una carga de trabajo significativa. La estrategia combinada, identificación y trabajo individualizado, y transición, permitió una mejora mantenida y consistente (HbA1c media < 7,5%, con un 40% < 7%), tras un año del ingreso con respecto a la Fase 1 (HbA1c media 8,5%). Las sociedades científicas recomiendan poner en práctica esta mejora, bien por parte de una enfermera especializada, bien de manera conjunta con el endocrinólogo6,14.
La educación continua de los profesionales es un desafío importante porque el tratamiento de la DM está en constante evolución y el personal de las salas de hospitalización cambia con frecuencia. En este programa, la formación a médicos y enfermeras, acompañadas de un conjunto de órdenes de prescripción de insulina estandarizadas ayudó a mejorar el control glucémico de manera segura en pacientes hospitalizados tratados con insulina subcutánea30. Además, los consensos de expertos en diabetes como la Sociedad Española de Diabetes defienden el rol de enfermera experta en diabetes31. Hay evidencia de la utilidad de la EPA en diabetes en la promoción de un mayor uso de la terapia basal-bolo32 y mejor control de la glucemia antes del alta33. El control de la glucemia puede estar gestionado por enfermeras y protocolos estandarizados34 y esta forma de gestión es factible, segura y no inferior a la atención dirigida por un médico35. La percepción por parte de los profesionales ha sido muy satisfactoria, reflejando el apoyo a esta figura de enfermería y al programa en su conjunto.
Este trabajo tiene limitaciones. No hemos presentado resultados de glucemia en el área de neurología. La complejidad del análisis de decenas de miles datos en un perfil de paciente tratado con más frecuencia con insulina endovenosa y glucemias horarias (también la CI es usada en este escenario) nos impide en este momento ofrecer datos de estos pacientes. El análisis de los resultados de glucemia capilar registrados en el sistema por enfermería, y de las variables recogidas gracias a la herramienta CI es incompleto, pero la mejora continuada de los protocolos nos permitirá mayor agilidad y llegar a datos individuales. Esta mejora permitirá también facilitar la incorporación de algoritmos en fenotipos de pacientes especiales (por ejemplo, médico o quirúrgico, corticoterapia, en especial, a dosis altas, nutrición enteral/parenteral, etc.), y avanzar hacia la consecución de sistemas más inteligentes de control incluso en tiempo real. Hemos comparado periodos de nueve meses de años distintos (2017 y 2019). Los grupos de pacientes cuyas glucemias han sido objeto de análisis pueden diferir en características que desconocemos. Sin embargo, con la excepción del número de pacientes, mayor en el año 2019, es posible que el fenotipo medio del paciente que ingresa en estas salas, y que tiene diabetes o hiperglucemia tributaria de control glucémico y prescripción de insulina, no deba ser muy diferente, sobre todo considerando periodos prolongados de tiempo. Por último, no hemos ofrecido datos sobre porcentajes de glucemias en el intervalo aceptado como objetivo en el paciente hospitalizado, es decir, 140-180 mg/dL, aunque creemos que los porcentajes 100-180 mg/dL podrían ser una aproximación válida.
En resumen, el programa ha permitido identificar a los pacientes con diabetes y mal control crónico, atenderlos de manera individualizada y mejorar así su control durante el año posterior al alta. Hemos podido extender de forma segura el tratamiento insulínico de elección (basal-bolo), y reducir el porcentaje de hipoglucemias y el de glucemias superiores a 250 mg/dL. Este es un trabajo coordinado entre distintos perfiles profesionales (médicos y enfermeras) y especialidades (cardiología, neurología, CCV y endocrinología); es liderado por una enfermera experta y usa herramientas que facilitan la prescripción, el uso de la información obtenida y aseguran la continuidad asistencial.
FinanciaciónAmgen Inc, biotecnológica, Thousand Oaks (California, US), apoyó sin condiciones a este proyecto.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Estamos agradecidos al Dr. Josep Vidal y la Dra. Marta Sitges, director y directora médica, del Institut Clínic de Malalties Digestives i Metabòliques (ICMDM) y Cardiovascular (ICCV), respectivamente, por facilitar la implementación y desarrollo del programa. A todo el personal médico, de enfermería, auxiliar y administrativo de las salas de cardiología, cirugía cardiovascular, neurología y nefrología, donde se ha desarrollado el programa. Más importante, la participación altruista de los pacientes en quienes se pensó principalmente al concebir y poner en marcha el programa.