La diabetes mellitus ha sido tratada como una enfermedad crónica pero en la actualidad podría considerarse una enfermedad en la que es posible una remisión. En este sentido, definiríamos remisión como la consecución de unos objetivos glucémicos por debajo del intervalo diabético en ausencia de tratamientos farmacológicos activos o quirúrgicos. Se puede distinguir entre la remisión parcial: Hemoglobina glicosilada (HbA1c) por debajo de 6,5% y glucosa en ayunas entre 100 y 125mg/dl. O también remisión completa: HbA1c en intervalo normal y glucosa en ayunas por debajo de 100mg/dl durante más de un año sin tratamiento farmacológico activo.
Para la remisión de diabetes mellitus tipo 2 (DM2) tendríamos 2 posibilidades: cirugía metabólica/bariátrica o conseguir un esfuerzo por parte del paciente en los cambios de estilo de vida mediante pérdida de peso y ejercicio físico1.
Los objetivos de tratamiento en un paciente que consigue una remisión parcial o completa deben ser los mismos en sus comorbilidades (hipertensión arterial o dislipemia) que en un paciente con diabetes aunque se podrían considerar otros objetivos menos estrictos cuando la remisión dura más de cinco años1.
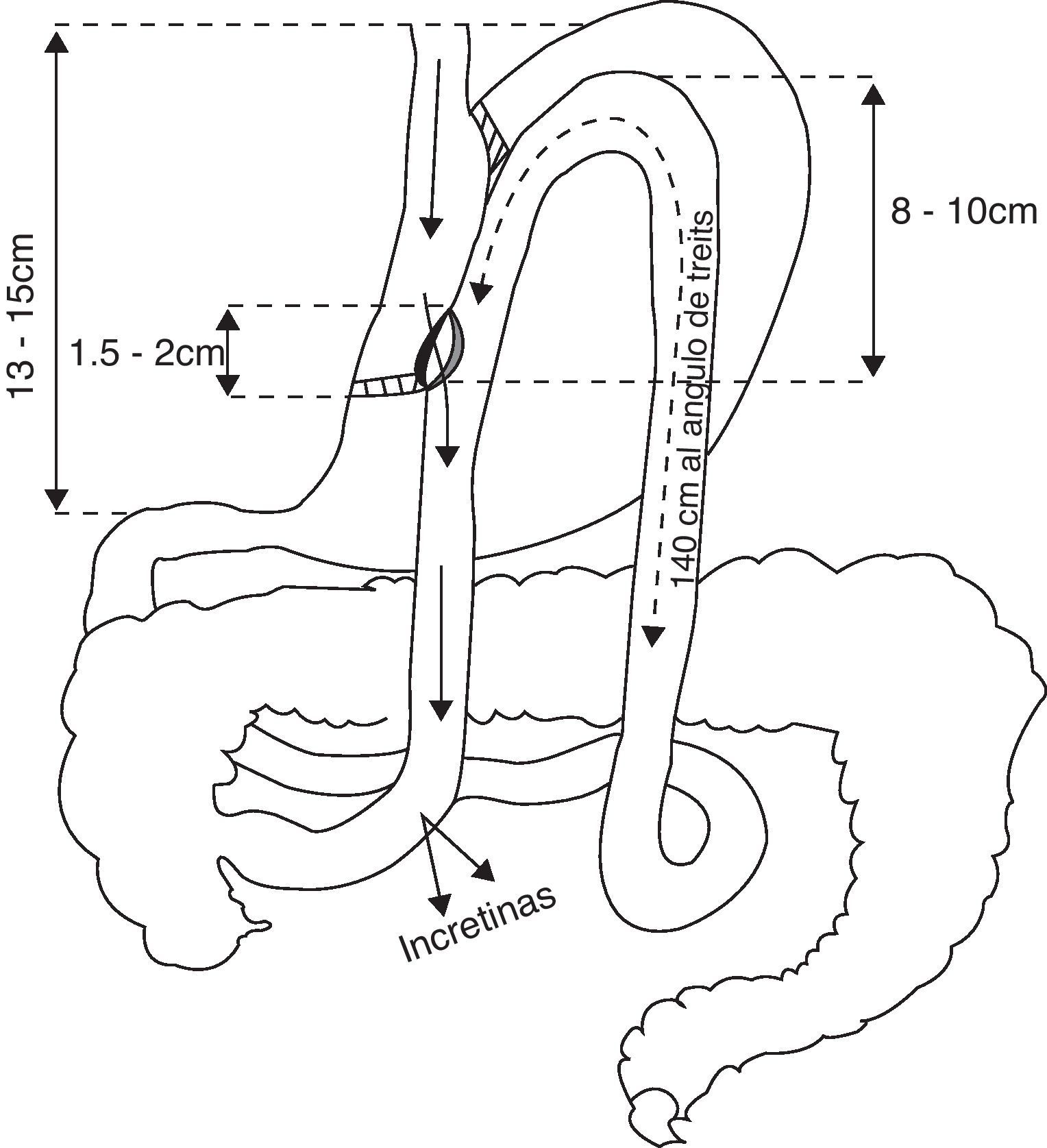
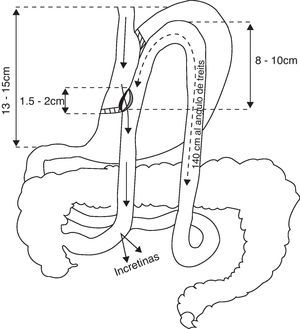
Presentamos en esta comunicación 3 casos de pacientes a los que se les ha realizado bypass gástrico vía laparoscópica con anastomosis gastroyeyunal latero-lateral (fig. 1)2. Todos los pacientes eran seguidos en nuestras consultas pero no hemos participado de la indicación quirúrgica.
Varón de 70 años, con DM2 de 22 años de evolución, en tratamiento con insulina desde hacía 12 años. Otros antecedentes personales eran infarto agudo de miocardio en 2 ocasiones, hipercolesterolemia, polineuropatía diabética y disfunción eréctil. Presentaba control variable de glucemias. Previo a la intervención quirúrgica presentaba índice de masa corporal (IMC) 33,5kg/m2 con HbA1c 6,4% y péptido C de 0,88ng/ml sin hipoglucemias, en tratamiento con mezcla al 30% de insulina aspártica y NPH a dosis de 34-12-26, atorvastatina, ezetimibe, valsartan y AAS. Se realizó bypass gástrico con anastomosis por vía laparoscópica, acudiendo 3 meses después con IMC 27,3kg/m2 y HbA1c 7,7% realizando tratamiento con insulina glargina 20 unidades diarias y metformina 850mg diarios.
Varón de 58 años, con DM2 de 14 años de evolución, en tratamiento con insulina hacía 5 años. Como antecedentes personales presentaba hipercolesterolemia, hipertensión arterial, tos secundaria a IECA, insuficiencia cardíaca atribuida a uso de rosiglitazona y angor hemodinámico por crisis hipertensiva. Llevaba control variable de glucemias en su evolución. Previo a la intervención quirúrgica tenía IMC 33,8kg/m2, péptido C 0,90ng/ml (1,1-5ng/ml) y HbA1c 7,9% en tratamiento con combinación de insulina lispro al 25% con 24 unidades en desayuno y 30 en cena, doxazosina, atorvastatina y AAS. Tras el bypass gástrico acudió sin tratamiento de ningún tipo a consultas un mes después con un IMC 30,4kg/m2, TA 186/91mmHg y HbA1c 7%. Tras dejar de acudir a consultas, a los 4 meses de la cirugía presentaba HbA1c 10%.
Varón de 56 años, con diabetes inicialmente diagnosticado de DM2 de 11 años de evolución con debut en forma de cetoacidosis diabética. Llevaba tratamiento variable con insulinoterapia y antidiabéticos orales. Hace 10 años se objetivaron antiGAD positivos, modificando el diagnóstico a diabetes mellitus tipo LADA. Desde hacía 8 años en tratamiento con insulina e irregular en sus visitas. Cinco años antes presentaba HbA1c 9,2%, modificando su pauta insulínica anterior a pauta bolo-basal con insulina glargina y aspártica y dejando de acudir a consultas. Se realizó bypass gástrico con valores analíticos de péptido C 0,06ng/ml y HbA1c 8,6%. Un mes después de cirugía ingresó con un episodio de cetoacidosis diabética grave tras haber abandonado el tratamiento insulínico.
Los 3 casos presentados pueden verse como un fracaso en los resultados obtenidos tras la realización de la CM en relación con la no adecuada indicación de la técnica. En los 2 primeros casos, básicamente debido al tiempo de evolución de la enfermedad y de la necesidad de tratamiento insulínico, siendo en el tercero la ausencia absoluta de secreción insulínica debido a la diabetes tipo LADA.
Es absolutamente necesario considerar la fisiopatología de la diabetes mellitus y los mecanismos potenciales por los que un paciente puede ser subsidiario de una remisión de su enfermedad tras la realización de estas técnicas quirúrgicas. Y así establecer unas indicaciones para este tipo de tratamiento.
La CM se apoya en que la mejoría de la diabetes mellitus se produce en ocasiones en días o semanas tras la realización de una cirugía bariátrica habitual antes de que se haya producido la pérdida de peso3. Los posibles mecanismos implicados en la mejoría de la diabetes de manera independiente a la pérdida de peso serían los relacionados con el efecto de incremento en las incretinas reguladoras (GLP-1, GIP) que incrementarían los valores de péptido C mejorando la función pancreática4.
La posición de la I Cumbre para la Cirugía de Diabetes en la que formaron parte endocrinólogos, diabetólogos, cirujanos e investigadores básicos establecieron unos criterios de consenso5. Se referían a que se necesita promover ensayos clínicos randomizados para establecer la cirugía gastrointestinal como tratamiento de la DM2 tanto en seguridad como eficacia indicando criterios de selección más allá del índice de masa corporal. Solamente el 66% de los delegados cualificados que participaron en la cumbre lograron el consenso para el tratamiento en pacientes con IMC inferior a 35kg/m2.
En el año 2008 se publicó un estudio realizado en 20 pacientes con tiempo de evolución de su DM2 de 5,3 años(2-8) y con IMC medio de 27,1kg/m2 (25-30) en el que pasaban de tener HbA1c 8,8% de media(7,5-10,2) a tener HbA1c 6,8%(5,8-7,9) a los 6 meses tras la exclusión duodeno-yeyunal por vía laparoscópica presentando mejoría en los niveles de péptido C6. Aunque presentaban mejor evolución tras la cirugía los pacientes que llevaban menor desarrollo de su diabetes y mejores cifras de péptido C, la mayoría no conseguían los criterios de remisión de enfermedad anteriormente expuestos.
Posteriormente se publicó una base de datos con 109 participantes con IMC entre 30-35kg/m2 que realizaban tratamiento farmacológico para la diabetes y que se les sometió a la realización de un bypass gástrico7. Es interesante en este estudio el establecimiento de una escala de comorbilidad mediante la que el 61% de los pacientes con SCORE 2 (controlados con medicación oral) pasan a estar sin medicación tras 24 meses de seguimiento. Por otro lado, el 50% de pacientes con SCORE 4 (controlados con medicación oral e insulina) pasan a no necesitar tratamiento para el control de su enfermedad. No obstante, no se manejaron marcadores bioquímicos en su evolución.
Ante las evidencias actuales no parecen suficientemente claros los mecanismos fisiopatológicos independientes del peso que conducirían a la remisión o si acaso mejoría de la enfermedad diabetes. Ni tampoco se pueden establecer unas indicaciones claras de intervención quirúrgica en este tipo de pacientes, al menos con normopeso o con IMC menores de 35kg/m2. Aunque sí parece claro que marcadores de reserva pancreática y un corto tiempo de evolución de la DM2 podrían sugerir mejores candidatos a una CM con el fin de mejorar los resultados de remisión de enfermedad. Para ello necesitaremos ensayos clínicos randomizados al respecto siendo deseable la participación de endocrinólogos y cirujanos generales en la realización de los mismos.
Asimismo, se nos plantea el interrogante de si a pesar de poderse conseguir los objetivos de remisión de enfermedad, esto influiría en el impacto que tendría en mejorar las complicaciones derivadas de la diabetes (retinopatía, nefropatía, neuropatía o complicaciones macrovasculares).