La esclerosis sistémica (ES) es una enfermedad autoinmune multisistémica del tejido conectivo que produce daño vascular y fibrosis. La incidencia de disfunción tiroidea en pacientes con ES es significativamente más alta que la de la población general1, y se ha descrito fibrosis de la glándula tiroidea en hasta un 14% de pacientes en estudios autópsicos2. Sin embargo, hasta el momento solo hay 2 casos reportados de hipoparatiroidismo (HP) en pacientes con ES3,4 y en ambos, el diagnóstico de las 2 enfermedades se realizó de forma simultánea. La autopsia del primero evidenció fibrosis de las 4 glándulas paratiroideas3 y la tomografía computarizada (TC) cerebral realizada al segundo reveló calcificaciones bilaterales y simétricas de los ganglios de la base y el cerebelo4, entidad también conocida como enfermedad de Fahr (EF), cuya asociación con el HP fue descrita por primera vez por Eaton et al. en 19395.
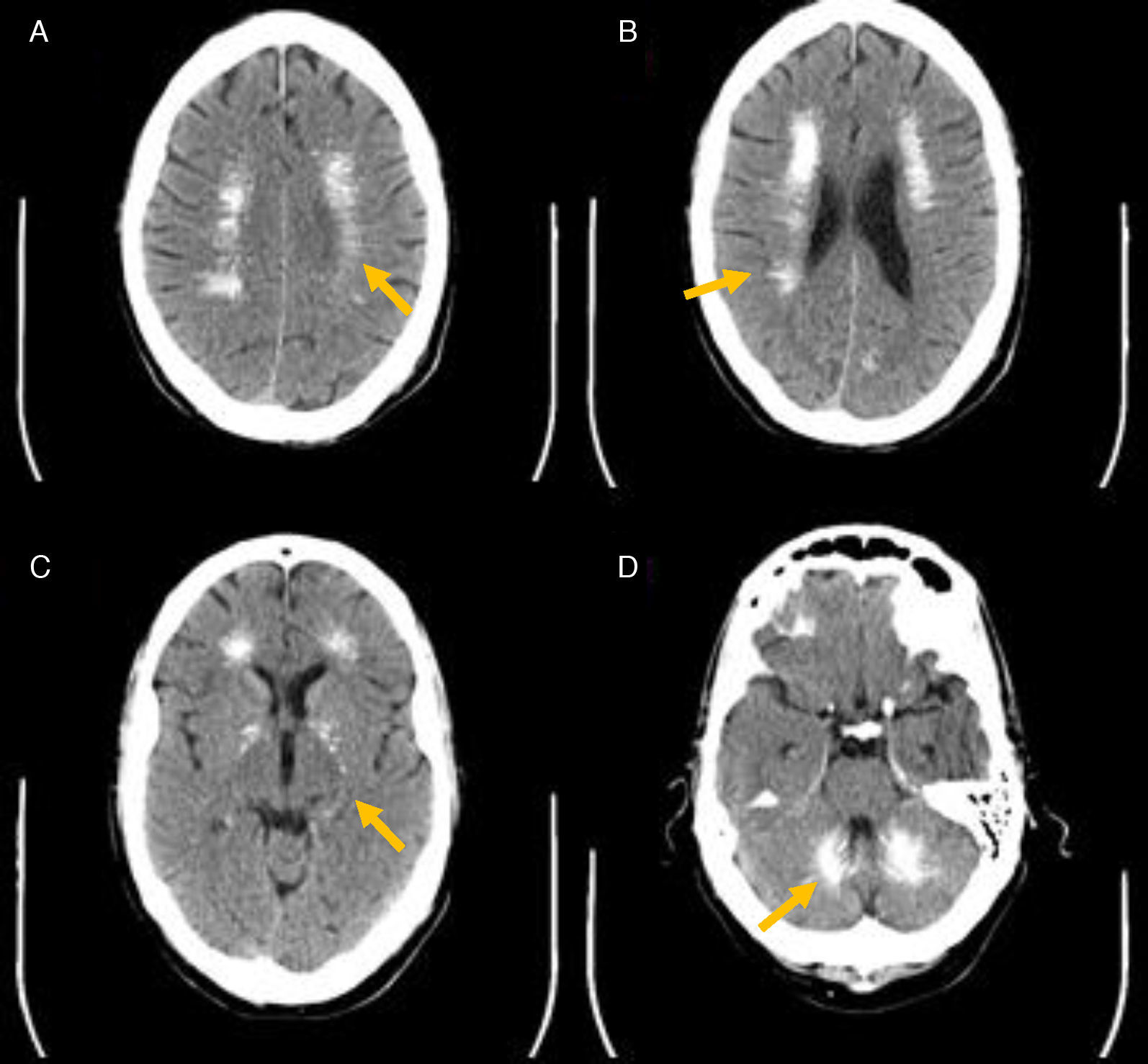
Presentamos el caso de un varón de 57 años diagnosticado hacía 17 años de HP y ES —con afectación cutánea, esofágica y pulmonar— para las cuales seguía tratamiento, que acudió a urgencias por un cuadro de parestesias, temblor, frialdad y calambres en las 4 extremidades, asociado a pérdida de memoria y alteraciones del comportamiento de un año de evolución. Entre sus antecedentes destacaban hipertensión arterial (HTA), enfermedad pulmonar obstructiva crónica (EPOC), gastritis superficial, anemia macrocítica, tendinopatía calcificante y cataratas subcapsulares. Su tratamiento habitual consistía en metotrexato 5mg: 1comp/8h (miércoles y jueves), prednisona 7,5mg: 1comp/día, Nifedipino retard 20mg: 1comp/día, acfol 1comp/semanal, Ideos-20 vitamina D 1comp/8h, magnesio 1comp/8h. En la exploración física se objetivó además de temblor y frialdad, esclerodactilia y cianosis en las 4 extremidades acompañadas de bradipsiquia y ánimo depresivo. El estudio analítico reveló: calcio total 6,6mg/dl (8,4-10,2), calcio iónico 0,85mmol/l (1,12-1,32), fosfato 5,6mg/dl (2,7-4,5), magnesio 1,62mg/dl (1,80-2,60), proteína C reactiva (PCR) 22,2mg/l (0-5), PTH<3pg/ml (12-65), 25-OH vitamina D 51ng/ml (30-100), TSH 2,02, T4 1,01 y en la TC craneal se observaron múltiples calcificaciones intracerebrales bilaterales y simétricas (fig. 1). Seis días tras el inicio del tratamiento con calcio (vía oral e intravenosa), magnesio y 25-OH vitamina D, se logró la normalización bioquímica y mejoría sintomática del paciente. Mediante estudio neurológico —que incluyó examen de líquido cefalorraquídeo— se diagnosticó una demencia córtico-subcortical de grado leve-moderado descartándose la presencia de enfermedad de Alzheimer, enfermedades desmielinizantes y tuberculosis. Como hallazgo incidental se detectaron 3 aneurismas, cerebrales. Tras el alta hospitalaria se detectó una hipotiroxinemia (TSH 2,60, T4 0,80) con ecografía cervical que mostró discreto aumento de tamaño tiroideo (18mm diámetro AP) sin evidencia de lesiones focales y sin observarse glándulas paratiroides, iniciándose tratamiento con 50μg de levotiroxina sódica al día. El estudio inmunológico descartó la presencia de anticuerpos antiperoxidasa (<2,00IU/ml), antitiroglobulina (<2,00IU/ml) y anti-glándula paratiroides (indetectables). Tanto el paciente como la familia afirmaban desconocer la importancia de una buena adherencia al tratamiento con calcio y 25-OH vitamina D, y referían intolerancia a los diversos preparados indicados con frecuentes incumplimientos terapéuticos.
La EF fue observada inicialmente por Delacour en 18506. Suele deberse a trastornos en el metabolismo fosfocálcico, estando presente en hasta el 73-78% de los pacientes con HP idiopático7, pero también puede ser originada por otras causas metabólicas, infecciosas o genéticas (como diabetes mellitus, sida u osteopetrosis). En la actualidad, el término «síndrome de Fahr» se tiende a limitar a las formas congénitas de la enfermedad. La expresión diferencial de diversas moléculas osteogénicas en el núcleo caudado y sustancia gris cerebral parece explicar la ubicación preferencial de las calcificaciones intracerebrales en estas áreas8. Su aparición se correlaciona con la duración de la hipocalcemia y la presencia de calcificación del plexo coroideo, convulsiones y cataratas, y su progresión depende del cociente calcio/fósforo sérico durante el seguimiento9. En el paciente aquí descrito, junto con la presencia de cataratas subcapsulares, confluían una larga evolución del HP (17 años) y, probablemente, también de la hipocalcemia debido a su errática adherencia al tratamiento (con un bajo cociente calcio/fósforo).
La disfunción neuropsicológica, por su parte, está presente en hasta 1/3 de los pacientes con HP, y se ha correlacionado con la duración de los síntomas de hipocalcemia, los niveles de calcio sérico y el cociente calcio/fósforo sérico10. En pacientes de edad avanzada parece asociarse también con el volumen, número, y localización de las calcificaciones a través de su impacto en el flujo sanguíneo y transmisión sináptica. En nuestro caso, la EF debida al HP de larga evolución fue considerada la causa más probable de la disfunción cognitiva, así como la hipocalcemia crónica debida a falta de adherencia terapéutica. No obstante, el grado de demencia parecía ser más severo que el esperable para una EF clásica, y fue también llamativo el extenso grado de calcificación que presentaba el paciente, con un mayor número y volumen de calcificaciones intracerebrales que el descrito habitualmente en la EF, y que el detectado en el otro paciente previamente reportado con ES, HP y EF4. Es preciso recordar que la alteración neurocognitiva puede afectar a las actividades de la vida diaria, favoreciendo el incumplimiento en la toma del fármaco, como sospechamos había ocurrido en nuestro paciente.
La detección del HP a los 41 años de edad —en paralelo al diagnóstico de ES—, la ausencia de antecedentes quirúrgicos o radioterápicos en el área cervical y los hallazgos en el estudio inmunológico, apuntan por exclusión hacia un posible origen infiltrativo del HP en este paciente. Dado que la ES puede producir fibrosis de las glándulas paratiroides e HP3, es probable que la prevalencia de alteraciones paratiroideas subclínicas en paciente con ES sea más alta que la encontrada hasta el momento. Por tanto, sería aconsejable aumentar el índice de sospecha y realizar un estudio periódico del metabolismo fosfocálcico en los pacientes con ES, sobre todo en aquellos con deterioro cognitivo, alteraciones en el comportamiento o calcificaciones cerebrales. Una vez diagnosticado el HP es imprescindible informar al paciente y su familia acerca de la importancia de un buen cumplimiento terapéutico y de los riesgos potenciales de una incorrecta toma de la medicación, teniendo en cuenta que estos incumplimientos pueden ser a la vez causa y consecuencia del deterioro cognitivo asociado al HP10, ya que favorecen la aparición y progresión de la EF a través del mantenimiento de la hipocalcemia y de un bajo cociente calcio/fósforo a largo plazo9.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.