La incidencia de cáncer de tiroides ha aumentado en las últimas décadas en todo el mundo.
ObjetivoAportar evidencias sobre la eficiencia diagnóstica y asistencial si la atención al nódulo tiroideo se realiza en una consulta monográfica que integre exploración clínica, estudio ecográfico y citología con valoración in situ.
Pacientes y métodosPacientes que acudieron a la consulta monográfica de nódulo tiroideo entre enero 2004 y junio 2010. Basado en la disposición del ecógrafo en el momento de la visita 2 períodos son definidos: primer periodo (P1: 01/2004-09/2007) sin ecógrafo en la consulta, PAAF por palpación; y segundo periodo (P2: 10/2007-06/2010) con ecógrafo, PAAF eco-guiada.
ResultadosUn total de 1.036 pacientes [P1: 537 (52%), P2: 499 (48%)] fueron consultados e incluidos.
Eficiencia diagnóstica (P1 vs P2): número de pacientes visitados/año fue 143 vs 181, p<0,001; número de PAAF/nódulo: 1,68 vs 1,17, p<0,001; porcentaje de PAAF con material insuficiente: 26 vs 5,3%, p<0,001; tamaño medio (DE) del nódulo: 23,6 (12,4) vs 21,7 (11,7) mm, p 0,040; porcentaje de nódulos estudiados menores a 10mm: 9,9 vs 13,7%, p 0,030.
Eficiencia asistencial: tiempo medio (rango) entre primera visita e indicación de cirugía: 332 (0-2177) vs 108 (0-596) días, p<0,001; relación de pacientes derivados a cirugía por sospecha citológica/por otros motivos: 1,06 vs 2,21, p<0,001; y de neoplasia/patología benigna intervenida: 0,47 vs 0,93, p=0,002.
ConclusiónLa consulta monográfica del nódulo tiroideo, que integra exploración clínica, ecografía y citología con valoración in situ, aumenta la eficiencia diagnóstica y asistencial del nódulo tiroideo.
Worldwide incidence of thyroid cancer has increased in recent decades.
ObjectiveTo provide evidence of the diagnostic and care efficiency of a monographic thyroid nodule clinic integrating clinical examination, ultrasound examination, and cytology with on site evaluation.
Patients and methodsPatients attending the monographic thyroid nodule clinic from January 2004 to June 2010. Two periods may be distinguished based on availability of ultrasound equipment at the time of the visit: a first period (P1: 01/2004-09/2007) where no ultrasound equipment was available at the clinic and FNA by palpation was performed, and a second period (P2: 10/2007-06/2010) where this equipment was available and ultrasound-guided FNA was performed.
ResultsA total of 1036 patients [P1: 537 (52%), P2: 499 (48%)] were seen and enrolled.
Diagnostic efficiency (P1 vs P2): 143 vs 181 patients were seen annually, p<0.001; FNA number/nodule: 1.68 vs 1.17, p<0.001; percent FNAs with inadequate material: 26% vs 5.3%, p<0.001; mean (SD) nodule size: 23.6 (12.4) vs 21.7 (11.7) mm, p 0.040; proportion of nodules examined less than 10mm in size: 9.9% vs 13.7%, p 0.030.
Care efficiency: mean time (range) from the first visit to surgery indication: 332 (0-2177) vs 108 (0-596) days, p<0.001; proportion of patients referred for surgery due to suspect cytology/other reasons: 1.06 vs 2.21, p<0.001; and operated benign neoplasm/pathology: 0.47 vs 0.93, p=0.002.
ConclusionA monographic thyroid nodule clinic integrating clinical examination, ultrasound, and cytology evaluated on site increases diagnostic and care efficiency in patients with thyroid nodules.
El nódulo tiroideo (NT) constituye un problema muy habitual en la práctica clínica. Hasta un 4-7% de la población presenta un nódulo palpable, cifra que asciende al 50-70% si se buscan por ecografía1. En la práctica clínica preocupa discernir qué pacientes son candidatos a ser intervenidos quirúrgicamente por sospecha de neoplasia para no dejar sin tratamiento a los pacientes con cáncer de tiroides, que representan el 5-10% del total de población afecta de NT1.
La extensión de exploraciones complementarias ha incrementado el número de casos diagnosticados precozmente al ser muchos los portadores silentes de dicho problema, siendo el motivo principal del aumento entre 2 y 3 veces de la incidencia de cáncer de tiroides (CT) en las últimas décadas en todo el mundo2,3. Un diagnóstico temprano de un CT aumenta las posibilidades de que esté circunscrito a la glándula y, dependiendo del tamaño, pueda solucionarse solo con cirugía. El diagnóstico temprano es también importante para el paciente, quien cuando nota la aparición del nódulo se angustia y teme padecer un cáncer. Por el contrario, un retraso en el diagnóstico aumenta las posibilidades de extensión extratiroidea del tumor y de una cirugía más agresiva y cara, así como de la necesidad de ablación de los restos tiroideos con radio-yodo. Todo ello repercute en la calidad de vida del paciente y en los costes.
Para identificar a los pacientes con sospecha de CT se requiere una evaluación cuidadosa de cada nódulo. Dicho objetivo se consigue si se combina la información de la historia clínica y la exploración física con la información que aporta la ecografía. No todos los NT necesitan de un estudio citológico. La clínica y las características ecográficas determinan la necesidad de realizar el estudio citológico mediante una punción aspiración con aguja fina (PAAF)4. Hay acuerdo en que la realización de la PAAF la pueda hacer tanto el radiólogo, como el cirujano, citólogo o endocrinólogo, siempre que se demuestre un adecuado entrenamiento para ello, lo que se garantiza con un mínimo de entre 20 y 35 punciones al año1. Existe un consenso amplio en que la manera más efectiva y económica de realizar la PAAF es bajo control ecográfico5,6, pero no existen estudios que analicen la valoración del material «in situ» en los resultados finales. Es conocido que la experiencia del ecografista7 y la disponibilidad de un citólogo experto en patología tiroidea8 repercuten positivamente en el rendimiento diagnóstico del nódulo tiroideo.
Respecto al personal sanitario, la eficiencia está asociada a un incremento de la motivación y mayor creatividad9. Actualmente, en la literatura científica, solo existen evidencias de una mejor eficiencia terapéutica cuando los pacientes afectos de CT son tratados y seguidos por un equipo multidisciplinar que cuando se tratan o siguen sin este enfoque10. En relación a la organización más efectiva para atender al NT, solo existen opiniones sobre la necesidad de integrar las distintas herramientas diagnósticas o fomentar la valoración «in situ» del material citológico11, faltando estudios que valoren la magnitud en que la manera de organizarse puede tener sobre el paciente y los costes.
La hipótesis de nuestro trabajo es: una consulta monográfica de atención al NT, en la que el clínico dispone de la ecografía, con lo que consigue poder realizar la totalidad de las PAAF de los NT con valoración del material citológico «in situ», mejora la eficiencia diagnóstica y la calidad asistencial. Nuestro objetivo es aportar evidencias sobre la eficiencia diagnóstica evaluada como el número de pacientes visitados por año, el número de PAAF realizadas, el número de PAAF con material inadecuado para diagnóstico, y sobre la mejora de determinados aspectos de la calidad asistencial, como son los tiempos para obtener un diagnóstico y aplicar un tratamiento, la disminución de eventos negativos como son la necesidad de repetir la PAAF por material insuficiente, o los criterios de derivación a cirugía, y el tipo de intervención a realizar12,13.
Pacientes y métodosDiseño del estudioEstudio de cohorte prospectivo, unicéntrico, de todos los pacientes que acudieron para diagnóstico a la consulta monográfica de atención al NT desde enero 2004 hasta junio 2010, ambos inclusive. Este trabajo se realizó siguiendo la práctica clínica habitual, sin ninguna modificación. El Hospital General de Granollers, situado en la comarca del Vallés Oriental (Barcelona), atiende a una población aproximada de 320.000 habitantes. Este estudio se ajustó a la Declaración de Helsinki.
Población a estudioPacientes de ambos sexos, con NT visitados para diagnóstico y tratamiento, y con historia clínica, exploración clínica, estudio ecográfico y estudio citológico mediante PAAF disponible.
Las siguiente información fue recogida a tiempo real en una historia clínica electrónica diseñada ad hoc para la gestión clínica y creada en la misma consulta de endocrinología14: fecha de la visita, edad, sexo, motivo de derivación a la consulta (problema detectado de manera casual en otra exploración/por el paciente o en visita médica), TSH, fecha de PAAF, resultado citológico (Thy 1: material inadecuado para diagnóstico, Thy 2: benigna, Thy 3: lesión folicular, Thy 4: sospecha de neoplasia, Thy 5: diagnóstico de malignidad), tamaño del nódulo por ecografía (diámetro mayor en milímetros), fecha de indicación de cirugía, motivo de derivación a cirugía (tamaño, hipertiroidismo, citología sospechosa de malignidad), cirugía (hemitiroidectomia, tiroidectomía total, vaciamiento ganglionar) y anatomía patológica (hiperplasia, tiroiditis, adenoma, carcinoma papilar, folicular o medular de tiroides).
Consulta monográfica de atención al nódulo tiroideoDesde hace más de 20 años, los pacientes afectos de NT en el hospital, son atendidos en Endocrinología y cada caso es discutido en un comité interdisciplinario.
En el año 2004 la Unidad de Endocrinología inició conjuntamente con el Servicio de Anatomía Patológica, una consulta monográfica de atención al NT. Esta se creó para atender a pacientes que necesitaban a priori de un estudio citológico del NT, y a ella se derivaban aquellos pacientes en los que se sabía la necesidad de realizar una PAAF. En primera visita y, siempre que fue posible, se realizaba la PAAF por palpación y se valoraba la adecuación del material citológico in situ. Si se precisaba ecografía, el paciente se derivaba al Servicio de Radiología, donde un miembro del staff practicaba la PAAF eco-guiada sin valoración del material citológico «in situ».
En octubre de 2007 se incorporó la ecografía a esta consulta monográfica de atención al NT. Entonces, todo paciente se evaluó clínica y ecográficamente en la primera visita, todas las PAAF se realizaron ecoguiadas en la misma consulta con valoración de adecuación del material citológico. Con ello se consiguió realizar todas las PAAF necesarias en la consulta.
Basado en la disposición del ecógrafo en la consulta, se definieron 2 períodos: el primer periodo (P1, sin ecógrafo en la consulta) comprende desde enero 2004 hasta septiembre 2007 (45 meses) y el segundo periodo (P2, con ecógrafo) desde octubre 2007 hasta junio de 2010 (33 meses). En ambos periodos, la consulta monográfica comprendía una mañana a la semana durante 5 horas en consultas externas.
En ambos períodos, la exploración clínica y las PAAF (por palpación en el P1 y todas en el P2) fueron realizados por el mismo endocrinólogo y la valoración de la adecuación del material citológico «in situ» por el mismo profesional bien entrenado del Servicio de Anatomía Patológica. Cuando se empezó la consulta monográfica en el 2004, ambos tenían contrastada experiencia en la práctica de la PAAF por palpación. Antes de iniciar el uso de la ecografía hubo una formación específica de esta técnica diagnóstica.
Estudio ecográficoDe cada nódulo se estudiaba: tamaño en los ejes antero-posterior, transverso y longitudinal, presencia de signos de sospecha (microcalcificaciones, hipoecogenicidad, límites imprecisos o diámetro antero-posterior superior al transverso) y vascularización con «power doppler». Durante el P1 el estudio ecográfico fue llevado a cabo con el transductor Logiq 700 MR scanner (GE Medical Systems, Milwaukee, WI) con una sonda de entre 6–9MHz, mientras que en el segundo se utilizó un transductor Logiq book XP MR scanner (GE Medical Systems, Milwaukee, WI) con una sonda de entre 6-11MHz. De la exploración se recogió siempre el tamaño del diámetro mayor del nódulo estudiado. En el P1, el estudio ecográfico se realizó en el Servicio de Radiología según programación sin que hubiera ningún radiólogo asignado de manera exclusiva a dicha tarea. En el P2 las ecografías se realizaban en el seno de la consulta monográfica siempre por el mismo observador (IC).
PAAF y análisis citológicoDe cada paciente se estudiaron citológicamente tantos nódulos como el médico explorador consideraba. En el caso de más de un nódulo, solo se consideró para el análisis estadístico el nódulo con resultado citológico de mayor riesgo (de «score» más alto) o, en los casos de varios nódulos con igual diagnóstico citológico, el de mayor tamaño. Tanto en el P1 como en el P2, los criterios de selección del nódulo a estudiar han sido los de puncionar aquellos nódulos mayores de 10mm según criterio médico o aquellos de menor tamaño con algún signo de sospecha ecográfica o factor de riesgo.
Las PAAF se realizaron con una aguja del calibre 25 o 23, adaptada a una jeringa desechable de 10mL, sin anestesia y realizando 1 punción o más según las características de cada nódulo. Las PAAF por palpación en el P1 y todas las PAAF en el P2 se repitieron en el mismo momento si no se obtenía un material adecuado para diagnóstico. Para valorar «in situ» dicho material, se realizó una tinción rápida de la muestra (tinción Diff-quick). Las PAAF realizadas en el P1 en radiología se cursaron sin valoración del material citológico. Posteriormente, tanto en el P1 como en el P2, las muestras se procesaron para realización de tinción de giemsa y de papanicolau a partes iguales. Desde enero de 2004 el Servicio de Anatomía Patológica adoptó la clasificación de la British Thyroid Association8 para emitir los resultados citológicos.
Los criterios para repetir la PAAF han sido siempre los mismos: NT con material insuficiente, NT benigno con crecimiento en el seguimiento superior al 20% en algún eje o NT con citología indeterminada no derivados a cirugía de entrada al no presentar criterios clínicos ni ecográficos de sospecha.
Análisis estadísticoNo se realizó un cálculo formal del tamaño muestral y este quedó definido por el número total de pacientes que acudieron para diagnóstico a la consulta de atención al NT. Se realizó un análisis descriptivo de las características basales de la población incluida en el estudio. Las variables continuas se presentan como media y desviación estándar si siguen una distribución normal, o como mediana y rango (mínimo-máximo) si no siguen una distribución normal. Las variables cualitativas son presentadas como frecuencia absoluta y porcentaje (n, %).
La diferencia entre los 2 periodos de estudio para variables cualitativas se evaluó mediante la prueba de chi-cuadrado y cuando se analizaron variables cuantitativas con otras cualitativas se utilizó la prueba de ANOVA. Se calcularon los intervalos de confianza del 95% (IC95%) y un valor de p≤0,05 se consideró estadísticamente significativo.
La información se recogió con un programa de base de datos (Microsoft Access for Windows XP, Redmont, CA), y para el análisis estadístico se utilizó el paquete estadístico SPSS versión 17.1.
ResultadosCaracterísticas de los pacientesEntre enero 2004 y junio 2010, se atendió por NT un total de 1036 pacientes: 537 (52%) en el P1 (143 pacientes/año) y 499 (48%) en el P2 (181 pacientes/año). En el P2 aumentó un 27% el número de pacientes visitados en primera visita por año sin incrementarse el tiempo semanal dedicado a la consulta del NT.
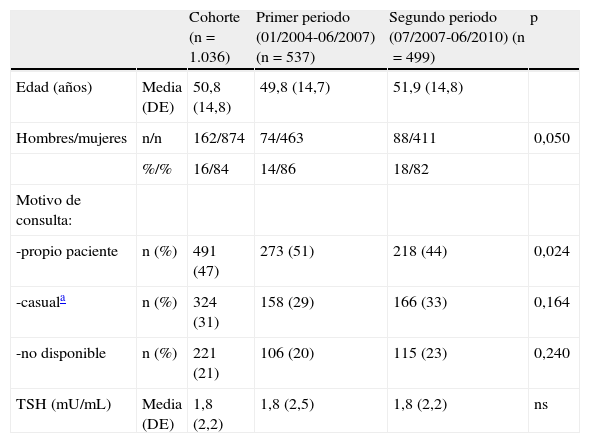
En la tabla 1 se presentan las características de la población del estudio. En relación al motivo de derivación, se observó una disminución estadísticamente significativa en el cociente «nódulo detectado por el paciente o el médico que le atiende/nódulo detectado de manera casual en otra exploración» de 1,7 en el P1 a 1,3 en el P2, p=0,024.
Características basales de la población estudiada
| Cohorte (n=1.036) | Primer periodo (01/2004-06/2007) (n=537) | Segundo periodo (07/2007-06/2010) (n=499) | p | ||
| Edad (años) | Media (DE) | 50,8 (14,8) | 49,8 (14,7) | 51,9 (14,8) | |
| Hombres/mujeres | n/n | 162/874 | 74/463 | 88/411 | 0,050 |
| %/% | 16/84 | 14/86 | 18/82 | ||
| Motivo de consulta: | |||||
| -propio paciente | n (%) | 491 (47) | 273 (51) | 218 (44) | 0,024 |
| -casuala | n (%) | 324 (31) | 158 (29) | 166 (33) | 0,164 |
| -no disponible | n (%) | 221 (21) | 106 (20) | 115 (23) | 0,240 |
| TSH (mU/mL) | Media (DE) | 1,8 (2,2) | 1,8 (2,5) | 1,8 (2,2) | ns |
En total se describe el resultado de 1.036 NT pertenecientes a 1.036 pacientes. El número de PAAF realizadas sobre dichos nódulos fue de 1.485 (número de PAAF por nódulo: 1,68 en P1 y 1,17 en P2; p<0,001). En concreto, 263 nódulos fueron estudiados mediante 2 PAAF durante el periodo de estudio y 93 necesitaron una tercera PAAF. El porcentaje de pacientes a los que se realizó la PAAF el mismo día de la primera visita fue del 51% (274/537) en el P1 y del 93% (464/499) en el P2; p=0,0001.
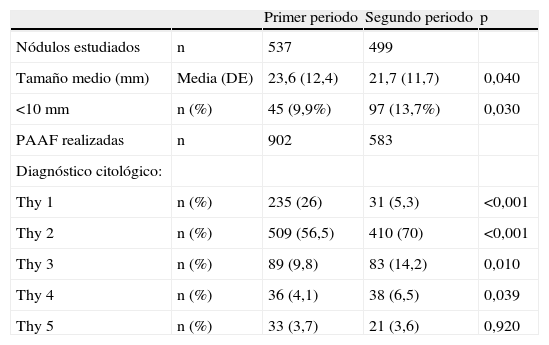
En la tabla 2 se presenta información sobre el tamaño y diagnóstico citológico de los nódulos estudiados. Es importante destacar sobretodo la gran disminución del porcentaje de resultados citológicos Thy 1 (o material insuficiente) en el P2. Por otro lado, el tamaño del nódulo estudiado fue menor en el P2 y aumentó el porcentaje de nódulos menores a 10mm estudiados. Igualmente, el tamaño medio (rango) del carcinoma papilar de tiroides se redujo de 21,7mm (9-55) en el P1 a 20,0mm (5-39) en el P2, p=ns.
Tamaño y diagnóstico citológico de los nódulos estudiados
| Primer periodo | Segundo periodo | p | ||
| Nódulos estudiados | n | 537 | 499 | |
| Tamaño medio (mm) | Media (DE) | 23,6 (12,4) | 21,7 (11,7) | 0,040 |
| <10mm | n (%) | 45 (9,9%) | 97 (13,7%) | 0,030 |
| PAAF realizadas | n | 902 | 583 | |
| Diagnóstico citológico: | ||||
| Thy 1 | n (%) | 235 (26) | 31 (5,3) | <0,001 |
| Thy 2 | n (%) | 509 (56,5) | 410 (70) | <0,001 |
| Thy 3 | n (%) | 89 (9,8) | 83 (14,2) | 0,010 |
| Thy 4 | n (%) | 36 (4,1) | 38 (6,5) | 0,039 |
| Thy 5 | n (%) | 33 (3,7) | 21 (3,6) | 0,920 |
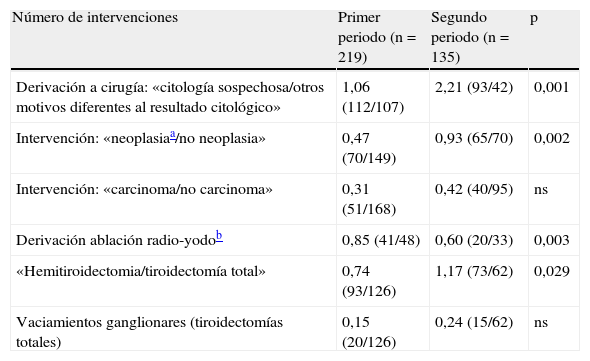
Un total de 354 (34%) pacientes fueron intervenidos: 41% (219/537, 58 intervenciones/año) en el P1 y 27% (135/499, 49 intervenciones/año) en el P2; p <0,001. En la tabla 3 se presentan los resultados de los tipos de cirugía practicada dónde destaca el aumento de hemitirodectomías, de neoplasia intervenidas y de vaciamientos ganglionares practicados, así como la disminución de los tratamientos ablativos con radio-yodo en el P2.
Criterios de derivación a cirugía, relación entre patología oncológica y no oncológica intervenida, derivación a ablación por radio-yodo y tipo de intervención realizada entre los periodos estudiados
| Número de intervenciones | Primer periodo (n=219) | Segundo periodo (n=135) | p |
| Derivación a cirugía: «citología sospechosa/otros motivos diferentes al resultado citológico» | 1,06 (112/107) | 2,21 (93/42) | 0,001 |
| Intervención: «neoplasiaa/no neoplasia» | 0,47 (70/149) | 0,93 (65/70) | 0,002 |
| Intervención: «carcinoma/no carcinoma» | 0,31 (51/168) | 0,42 (40/95) | ns |
| Derivación ablación radio-yodob | 0,85 (41/48) | 0,60 (20/33) | 0,003 |
| «Hemitiroidectomia/tiroidectomía total» | 0,74 (93/126) | 1,17 (73/62) | 0,029 |
| Vaciamientos ganglionares (tiroidectomías totales) | 0,15 (20/126) | 0,24 (15/62) | ns |
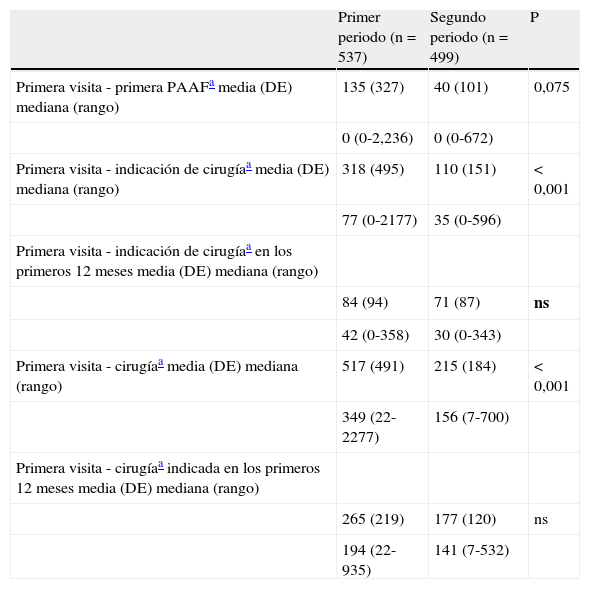
En la tabla 4 se presentan los tiempos transcurridos entre primera visita e indicación de cirugía e intervención quirúrgica dónde se muestra una clara disminución en el tiempo necesario para decidir una actitud terapéutica y en el tiempo de espera para la cirugía en el P2, tendencia que se mantiene si el análisis se limita a los pacientes a los que se indicó la cirugía durante el primer año de seguimiento en la unidad.
Tiempos transcurridos para obtener un diagnóstico y proceder con un tratamiento
| Primer periodo (n=537) | Segundo periodo (n=499) | P | |
| Primera visita - primera PAAFa media (DE) mediana (rango) | 135 (327) | 40 (101) | 0,075 |
| 0 (0-2,236) | 0 (0-672) | ||
| Primera visita - indicación de cirugíaa media (DE) mediana (rango) | 318 (495) | 110 (151) | < 0,001 |
| 77 (0-2177) | 35 (0-596) | ||
| Primera visita - indicación de cirugíaa en los primeros 12 meses media (DE) mediana (rango) | |||
| 84 (94) | 71 (87) | ns | |
| 42 (0-358) | 30 (0-343) | ||
| Primera visita - cirugíaa media (DE) mediana (rango) | 517 (491) | 215 (184) | < 0,001 |
| 349 (22-2277) | 156 (7-700) | ||
| Primera visita - cirugíaa indicada en los primeros 12 meses media (DE) mediana (rango) | |||
| 265 (219) | 177 (120) | ns | |
| 194 (22-935) | 141 (7-532) |
La medicina actual tiene más necesidad que nunca de buscar la eficiencia. La integración de la evaluación clínica, la ecografía y la valoración citológica en una misma consulta, ha conllevado una reducción estadísticamente significativa de los tiempos para llegar a un diagnóstico y a un tratamiento adecuado. Nuestros resultados también han conllevado una mejora en el número de PAAF necesarias para llegar a un diagnóstico al disminuir el número de PAAF con material insuficiente.
Aunque la consulta monográfica del NT se inició en el 2004, el embrión de esta ya se estaba gestando con anterioridad en la consulta general de endocrinología, donde el endocrinólogo y la citóloga empezaban ya a trabajar conjuntamente. La única diferencia entre los 2 períodos comparados está en la disposición de la ecografía en el momento de la consulta. Al comparar los resultados obtenidos en el P2 con el tipo de atención que se venía realizando con anterioridad al 2004 (datos no mostrados) las diferencias aún se acentúan más, haciendo más evidente la eficiencia diagnóstica y asistencial obtenida en este segundo periodo. Estos resultados sugieren que cuando el responsable del paciente tiene las distintas pruebas diagnósticas a su alcance, tiende a no demorar los estudios necesarios, hecho que puede suceder cuando estas se realizan en otro servicio que no es el responsable directo del paciente.
A pesar de disponer del mismo número de horas por semana para la atención al NT en ambos periodos, la integración en un mismo equipo asistencial de todas las exploraciones complementarias ha demostrado ser más eficiente al conseguir atender a un mayor número de pacientes por año y con menor número de PAAF. La realización de parte de las PAAF en el P1 por palpación podría haber sido el motivo del aumento de materiales insuficientes, pero un análisis post hoc evidenció que el mayor número de PAAF con material inadecuado del P1 era debido fundamentalmente a PAAF realizadas fuera de la consulta monográfica, es decir, de aquellas PAAF realizadas sin un operador exclusivo y sin una valoración del material «in situ». Asimismo, se ha conseguido ser más eficientes al reducir significativamente los días necesarios para tomar una decisión terapéutica a partir del día de primera visita y al reducir también los días que los pacientes esperan en ser intervenidos, lo que indica una mejor eficiencia en la utilización de los recursos al resolver en menos tiempo que en el P1 procesos de similar complejidad13.
En relación a la atención de los pacientes con CT, es reconocida y probada la necesidad de una atención especializada en el marco de un comité interdisciplinario9. Los resultados obtenidos demuestran que los enfermos fueron derivados a cirugía cada vez más por una citología sospechosa o indeterminada y menos por criterios arbitrarios como el tamaño del nódulo. En consecuencia, el cociente de pacientes afectos de neoplasia intervenidos respecto aquellos afectos de hiperplasia tiroidea aumentó. Este resultado nos sugiere que cuando el clínico domina las distintas pruebas diagnósticas, es capaz de contener más la indicación quirúrgica de los casos en los que no hay sospecha de malignidad. Por otro lado, no solo se han operado pacientes con mayor probabilidad de neoplasia, sino que el tipo de cirugía escogido para cada caso ha resultado ser mucho más individualizada y basada en el riesgo de carcinoma de cada caso. El número de hemitirodectomías practicadas (indicada habitualmente a pacientes con citología indeterminada y baja sospecha de carcinoma) aumentó, al igual que el número de vaciamientos ganglionares asociados a tiroidectomías totales. En cambio, la práctica de la ablación con radio-yodo poscirugía disminuyó. Una explicación a estos resultados podría estar tanto en un diagnóstico más precoz de los nuevos casos, como en la tendencia de la comunidad científica en los últimos años a proponer la no generalización de la tiroidectomía total y ablación posterior de los restos con radio-yodo, individualizando su indicación8,15. Por otro lado, la disminución de tamaño de los nuevos casos de cáncer durante el segundo periodo sugiere que los cambios asistenciales han tenido repercusión en el tipo de tratamiento propuesto a nuestros pacientes. No obstante, también es posible que la disminución del tamaño sea consecuencia de la cada vez mayor afluencia de pacientes con incidentaloma tiroideo de pequeño tamaño, y en consecuencia, como ha pasado en todo el mundo, que la mayor incidencia de CT menor de un centímetro haya influido en nuestros resultados2,3.
Creemos que nuestros resultados, como los de otras series recientemente publicadas, avalan la introducción de la ecografía en manos del endocrinólogo sin deterioro de los resultados asistenciales7,16,17. La estructura asistencial estudiada en este trabajo, no es por definición la única manera de atender a los pacientes. En otros centros la experiencia en cada campo viene de distintos servicios, que trabajando conjuntamente pueden conseguir iguales o mejores resultados que los aquí expuestos, pero seguramente la consulta monográfica es la más cómoda para el paciente que percibe cómo el médico que le atiende es experto y rápido en la resolución del caso.
Ciertas limitaciones del estudio merecen ser comentadas. Es conocido que la experiencia de los profesionales influye en los resultados finales7,8, y en nuestro caso, la experiencia acumulada por los profesionales, que se mostraban altamente motivados y convencidos de la necesidad de la implementación de la consulta monográfica, puede haber sobreestimado los resultados. No obstante, este estudio aporta evidencias, poco habituales en la literatura, de cómo la organización asistencial escogida para atender un problema sanitario tan prevalente como el NT resulta esencial para conseguir unos resultados óptimos, tanto para el paciente que gana tiempo y reduce esperas, como para el profesional que lo atiende que consigue experiencia, ilusión y compromiso, como para el sistema de salud que optimiza sus recursos. Sabemos, por otro lado, que la reducción de los días de espera para la cirugía es una variable que puede depender de multitud de factores ajenos a los valorados, pero también es cierto que en nuestro centro, los días de quirófano para atender la cirugía de tiroides en ambos períodos, no han cambiado, por lo que creemos que nuestra más rápida indicación de cirugía se ha reflejado en un más pronto tratamiento. También deberá evaluarse si la menor indicación de cirugía en pacientes afectos de enfermedad hiperplásica no supone un infradiagnóstico de algunos casos de cáncer oculto, o si el menor tamaño en el diagnóstico de cáncer de tiroides o el menor uso de ablación con radio-yodo, tiene repercusiones en el pronóstico futuro de dichos pacientes.
En conclusión, la integración de las distintas herramientas diagnósticas en el seno del equipo que atiende al NT consigue visitar a mayor número de pacientes por año, con menor necesidad de pruebas diagnósticas, y acorta los tiempos diagnósticos y terapéuticos. De este modo el paciente gana tiempo y nuestro sistema de salud consigue optimizar los recursos quirúrgicos en beneficio de aquellos pacientes que más lo necesitan, los pacientes afectos de cáncer de tiroides.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los autores quieren agradecer al Dr. Xavier Serres, a la Dra. Vicky Yetano y al Dr. Josep Maria Campos por sus aportaciones profesionales durante años en el comité de cáncer de tiroides del Hospital General de Granollers.