El manejo adecuado del pie diabético, tanto en su forma no complicada o pie de riesgo, como complicada sea ulceración, infección o gangrena1, es un reto profesional heredado del siglo pasado y que en la actualidad sigue siendo una asignatura pendiente2,3. Con relativa frecuencia, la coexistencia de infección en las lesiones de pie diabético puede llevar a una amputación del miembro inferior, siendo las infecciones necrotizantes una de las más graves. Las infecciones necrotizantes de tejidos blandos o fascitis necrotizante son infecciones que afectan a cualquier capa de los tejidos blandos acompañado de cambios necrotizantes y que ocasionan importante destrucción tisular4. Cuando afecta a las extremidades inferiores de los pacientes diabéticos, es lo que en algunas ocasiones se ha denominado gangrena húmeda; sin embargo, la denominación infección necrotizante es más adecuada. Su frecuencia en población diabética no es bien conocida. Recientemente, se ha comunicado en series quirúrgicas que hasta un 30% de las infecciones asociadas a pie diabético son infecciones necrotizantes5,6; sin embargo, en otras es mucho menor7, 7%, debiéndose quizá estas diferencias al tipo de serie analizada, siendo más frecuente en series quirúrgicas y por tanto más graves, y menos frecuente cuando analizamos la totalidad de las úlceras o lesiones por pie diabético infectadas. A continuación, presentamos el caso de un paciente diabético con infección necrotizante que pone de manifiesto la dificultad que entraña el abordaje diagnóstico y terapéutico de estos pacientes.
Se trata de un varón de 48 años de edad, con diabetes mellitus tipo 2 (DM2) diagnosticado 3 años antes. El paciente realizaba seguimiento muy irregular y seguía tratamiento con glimepirida 2mg/día, sin conocerse el grado de control previo. Era fumador de 30 cigarrillos/día y bebedor de 120g de alcohol al día. Como complicaciones conocidas, presentaba retinopatía diabética moderada.
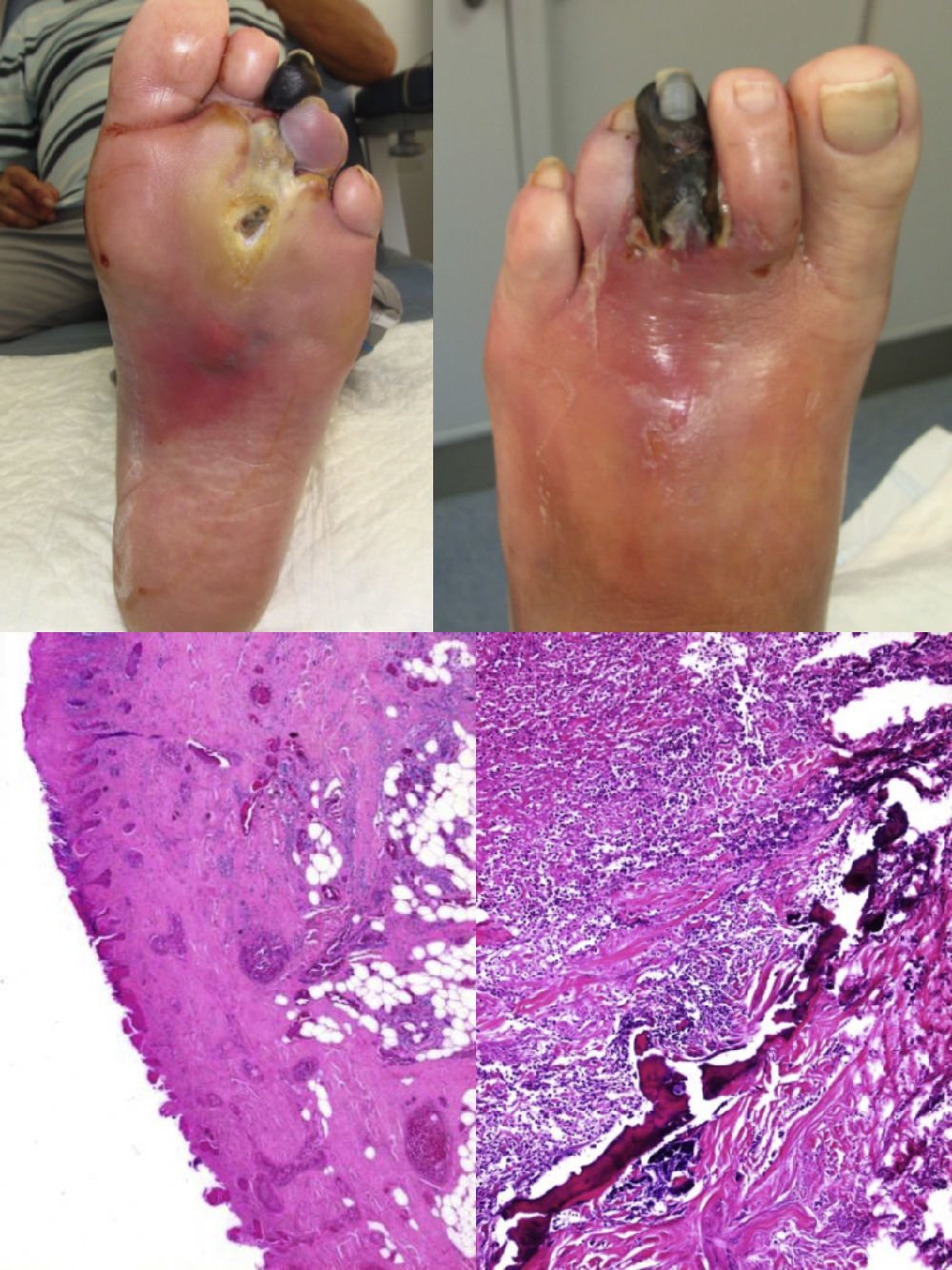
Consultó por úlcera plantar sobre cabeza de 3.er metatarsiano del pie izquierdo de cronología incierta que recientemente se acompañaba de dolor en todo el pie y necrosis del 3er dedo de aproximadamente 2 semanas de evolución, iniciándose en atención primaria tratamiento con amoxicilina/ácido clavulánico. El paciente consultó sin ningún tipo de descarga de la lesión. En la exploración de miembros inferiores destacaba: pulsos distales conservados, ausencia de sensibilidad valorado mediante el monofilamento de Semmes-Weinstein de 10g, y sensibilidad vibratoria reducida mediante el diapasón calibrado de Rydel-Seiffer. El pie izquierdo presentaba necrosis del 3er dedo, cianosis del 4.° dedo y úlcera plantar con importante exudado, presencia de edema, eritema y aumento de la temperatura perilesional (fig. 1, imágenes superiores). La exploración de la úlcera demostró palpación del hueso (probing to bone positivo).
Imágenes superiores: superior izquierda, vista plantar del pie donde se observa úlcera sobre cabeza de 3.er metatarsiano, con importante enrojecimiento perilesional y 3.er dedo necrótico. La úlcera quedó expuesta tras la deslaminación de la hiperqueratosis circundante, hecho típico en las lesiones neuropáticas. Superior derecha, vista dorsal del pie donde se aprecia enrojecimiento de medio pie y necrosis del 3.er dedo.
Imágenes inferiores: inferior izquierda se observa congestión y dilatación de los vasos sanguíneos así como tejido de granulación; también se aprecia ulceración y aspecto necrótico de la epidermis y dermis. Inferior derecha se observa un intenso infiltrado inflamatorio de predominio neutrofílico, con eosinófilos, que afecta al tejido óseo.
Tras la evaluación inicial, y ante la sospecha de infección necrotizante, se decidió ingreso hospitalario para tratamiento definitivo. En la analítica inicial destacaba 11.000 leucocitos con desviación izquierda, glucemia de 199mg/dL, sodio de 124mmol/L y hemoglobina glucosilada de 8,4% (valor normal: 4,2-6), sin otros datos de interés. Fue intervenido, realizándose una amputación transmetatarsiana de 3er y 4.° radio, con buena evolución posterior. El estudio microbiológico demostró cultivo positivo para estafilococo aureus meticilin-resistente (SAMR), cambiándose la pauta antibiótica a sulfametoxazol-trimetropin. El estudio histológico demostró presencia de necrosis en epidermis y dermis, intenso infiltrado inflamatorio de predominio neutrofílico con eosinófilos que afectaba desde la epidermis en profundidad a las inmediaciones del tejido óseo (fig. 1, imágenes inferiores).
Como se ilustra con el caso, las infecciones necrotizantes precisan de una rápida aproximación diagnóstica y un tratamiento médico-quirúrgico urgente5. El paciente probablemente llevaría más años de evolución que los años referidos desde el diagnóstico, al presentar una retinopatía diabética moderada y pérdida de sensibilidad por neuropatía sensitiva avanzada, resultado de un mal control glucémico previo. El antecedente de enolismo presumiblemente contribuyó a la presencia de neuropatía como habitualmente observamos en la práctica diaria. La puerta de entrada de esta infección fue la úlcera neuropática plantar que suele cursar de manera indolente hasta que habitualmente se complica con la infección. En estos pacientes, la falta de educación respecto a la prevención de lesiones en un pie insensible, y por tanto de riesgo, junto con la ausencia de dolor suelen contribuir a no solicitar ayuda a un profesional de la salud hasta fases más avanzadas; si a esto se suma la falta de pericia adecuada en ocasiones por parte de los profesionales que atienden a estos pacientes, el resultado puede ser una lesión más grave e infectada. La existencia de pulsos descartaba la isquemia como responsable de la lesión, y la coexistencia de necrosis nos debe poner en alerta de que se trata de una infección grave, aun en ausencia de signos de repercusión sistémica, como fiebre, hiperglucemia, leucocitosis y/o aumento de la velocidad de sedimentación globular, que tan típicamente aumenta en un paciente con diabetes cuando existe infección, pero que en el caso del pie no es rara su ausencia8. La prueba del probing to bone positiva en una úlcera infectada nos debe hacer sospechar de la afectación ósea9, tal y como se confirmó en el estudio histológico. El aislamiento de un SAMR es relativamente frecuente en estas infecciones y puede explicar en parte la gravedad y agresividad de la lesión y la no respuesta inicial a la antibioterapia empleada empíricamente, siendo el estafilococo aureus el germen detectando en aproximadamente el 50% de estas infecciones y casi en la mitad de ellas por SAMR5. La necrosis del dedo se produce por trombosis séptica arteriolar ocasionado a su vez por vasculitis neutrofílica por la propia infección y no es por lo tanto por isquemia, por lo que en este caso la revascularización no está indicada y sí el desbridamiento quirúrgico extenso y una cobertura antibiótica amplia o específica dirigida al germen responsable10. Al paciente se le realizó una amputación menor; sin embargo, debemos considerar que dada la gravedad de estas infecciones, en muchas ocasiones precisan, en más de un 75%, algún grado de amputación, no siendo infrecuente la realización de varios actos quirúrgicos y una amputación mayor, para salvar el miembro o poner fuera de peligro la vida del paciente, asociándose por tanto a una alta morbilidad5,6. Otros aspectos como el control glucémico y control de las comorbilidades son cruciales en el manejo de estos pacientes.
En resumen, ante la presencia de necrosis en el pie de un paciente diabético sin afectación isquémica debemos sospechar una infección necrotizante. Una actitud enérgica como la antibioterapia sistémica de amplio espectro así como un tratamiento quirúrgico urgente que implique desbridamientos extensos y/o amputaciones suficientes pueden salvar la extremidad del paciente y/o su vida. La identificación previa de un pie de riesgo, como es un pie insensible, debe poner en marcha medidas preventivas encaminadas a evitar ulceraciones que constituyen la antesala de la amputación.