Mujer de 71 años de edad con antecedentes de insuficiencia renal crónica en programa de hemodiálisis, porfiria cutánea tarda, cirrosis hepática por el virus de la hepatitis C, hipertensión arterial e hipotiroidismo secundario a tratamiento con radioyodo, enviada a la consulta en enero de 2005 por nódulos subcutáneos en la pierna derecha. Negaba antecedente traumático local. Tampoco refería fiebre, malestar general ni ninguna otra sintomatología.
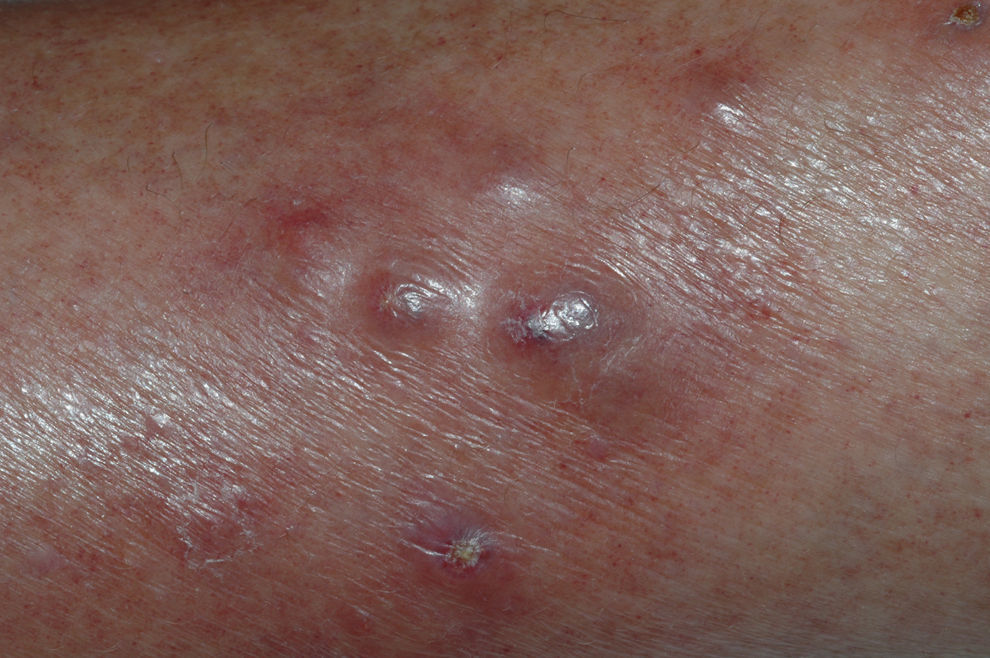
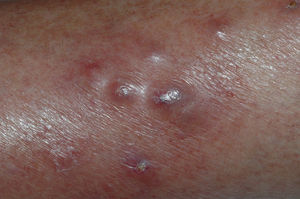
A la exploración se observó una erupción compuesta por 4–5 nódulos eritematosos de 1–2cm de diámetro, dolorosos, subcutáneos, en cara anterolateral de la pierna derecha (fig. 1). En la analítica se detectó una ligera elevación de aminotransferasas, urea (116mg/dl), creatinina (7,33mg/dl), leucocitopenia y plaquetopenia, todo ello ya preexistente en analíticas anteriores. La radiografía de tórax fue normal y la prueba de tuberculina resultó negativa.
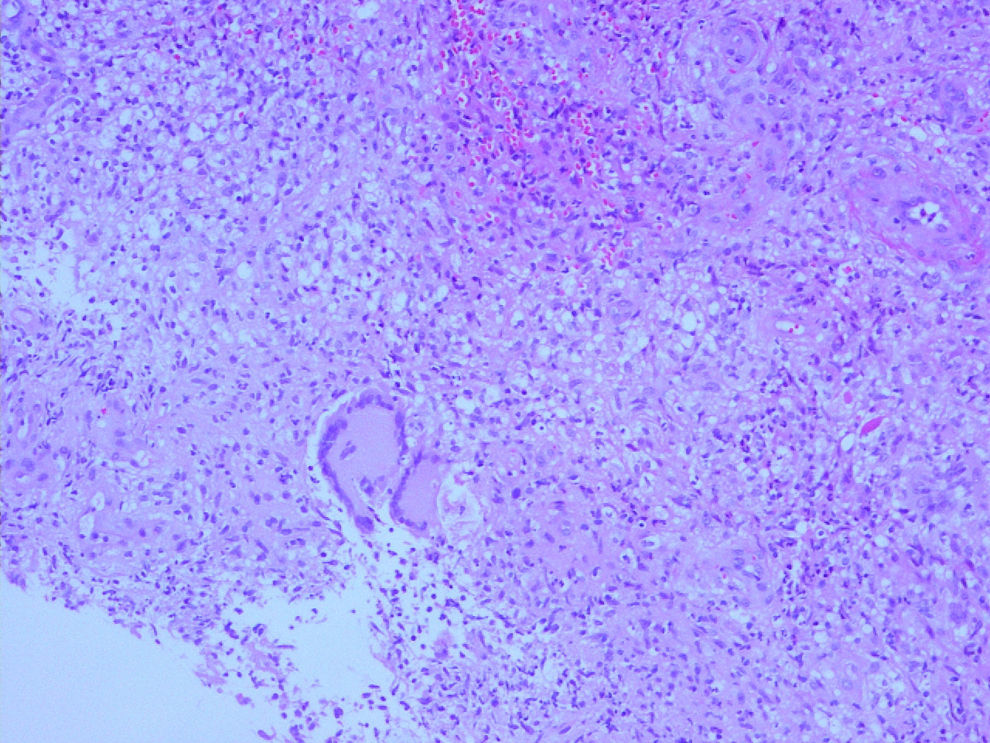
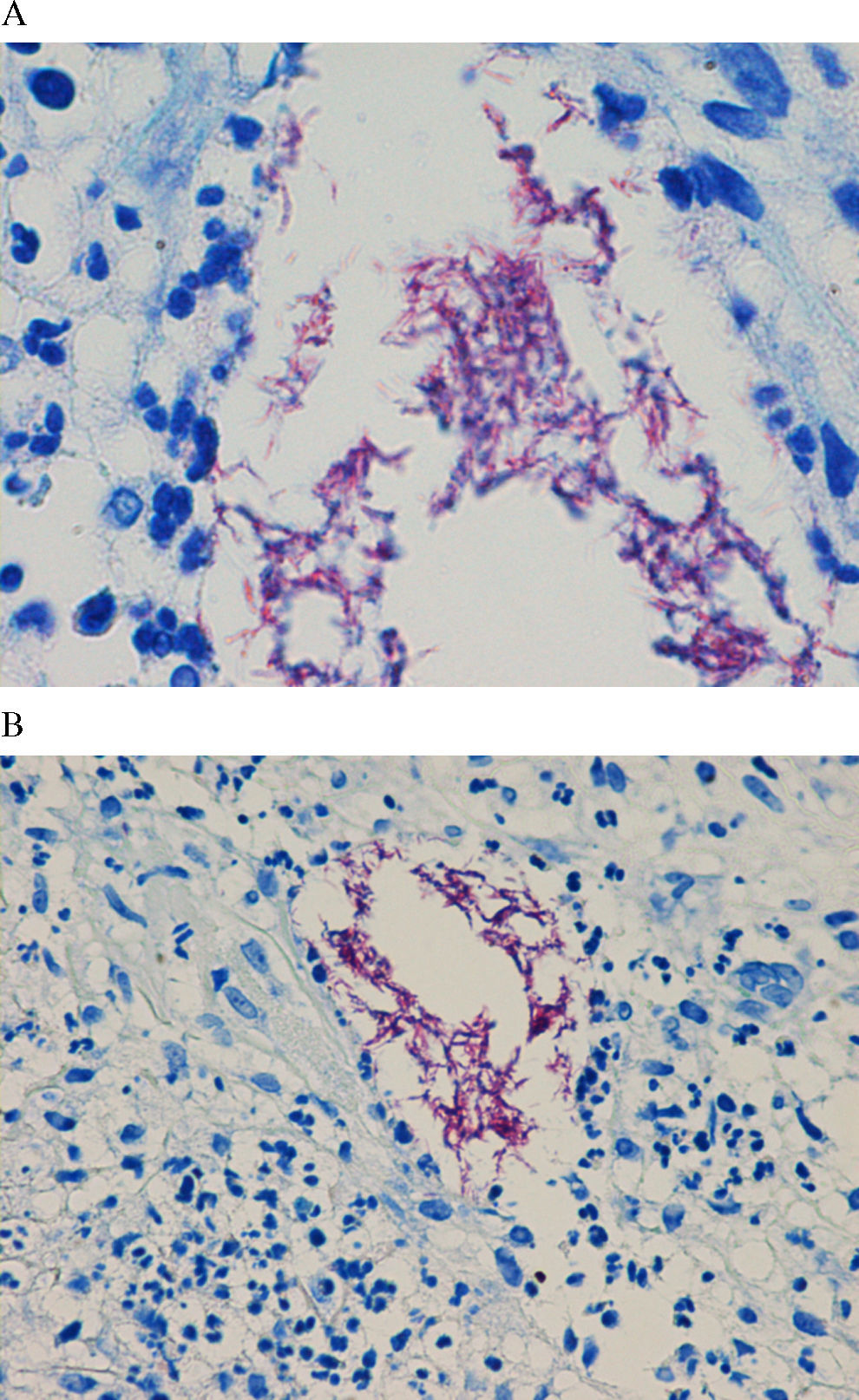
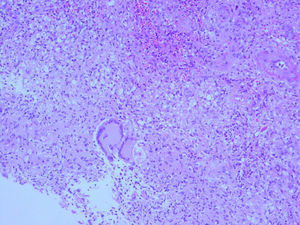
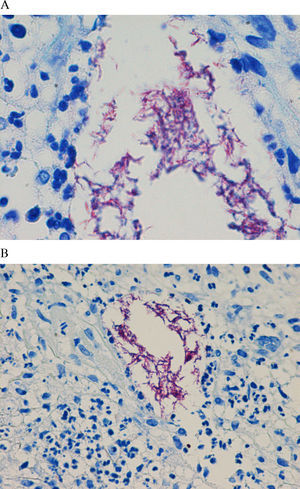
EvoluciónLa biopsia cutánea realizada mostró una paniculitis lobulillar, con infiltrado mixto compuesto por polimorfonucleares y granulomas mal formados (fig. 2). En la tinción de Ziehl-Neelsen se observaron bacilos resistentes al ácido y al alcohol (fig. 3), y la técnica de PCR fue negativa para Mycobacterium tuberculosis. En el cultivo de Löwenstein Jensen se aisló una micobacteria de crecimiento rápido, que se identificó como Mycobacterium chelonae-abscessus mediante PCR (MicroSeq 500 16S rDNA Bacterial Identification Kit, Applied Biosystems, Carlsbad CA, EE. UU.). Posteriormente, M. chelonae se diferenció de M. abscessus por la ausencia de crecimiento en medio con NaCl al 5% y por la utilización de citrato sódico. En el antibiograma realizado, M. chelonae era sensible a claritromicina, por lo que se instauró tratamiento con claritromicina (500mg/día por vía oral), ajustado a su insuficiencia renal durante 6 meses, con remisión del cuadro a las 7–8 semanas. Algunas lesiones fistulizaron exudando material purulento, y se curaron pero dejaron una cicatriz residual.
A los 18 meses de suspender la medicación reaparecieron los nódulos eritematosos en las mismas localizaciones junto con 2 nódulos en la vecindad de la fístula de hemodiálisis. La histología de las lesiones fue superponible a la anterior y en el cultivo creció nuevamente M. chelonae, por lo que se decidió realizar un tratamiento con levofloxacino (250mg) y amikacina (200mg), 3 días a la semana y ajustado a su aclaramiento de creatinina, sin obtener mejoría en 2 meses. Posteriormente, se instauró tratamiento con claritromicina (500mg/día) y doxiciclina (100mg/12h), y se consiguió la desaparición de las lesiones en 4 meses. Actualmente, la paciente sigue asintomática tras haber finalizado un tratamiento de 18 meses.
DiagnósticoPaniculitis causada por M. chelonae.
ComentarioLa M. chelonae es una micobacteria atípica de crecimiento rápido, distribución universal y que se encuentra fundamentalmente en fuentes de origen ambiental, como el suelo y el agua1. Pertenece al complejo Mycobacterium fortuitum o M. fortuitum-chelonae, que está formado por 6 especies: M. fortuitum, Mycobacterium peregrinum, M. fortuitum tercera biovariedad, M. chelonae, M. abscessus y Mycobacterium mucogenicum.
Afecta con mucha más frecuencia a pacientes inmunodeprimidos, en los que la infección suele ser más profunda y diseminada. Se lo considera un importante agente infeccioso nosocomial, sobre todo relacionado con procedimientos quirúrgicos, traumatismos e inyecciones. Puede dar lugar tanto a infecciones localizadas en la piel y los tejidos blandos como a procesos pulmonares o a cuadros diseminados2. En las infecciones diseminadas suele haber una enfermedad de base predisponente y habitualmente se afecta la piel en forma de abscesos o nódulos dolorosos, lesiones papulonodulares supurativas, foliculitis, celulitis localizada y lesiones esporotricoides3. Se han descrito algunos pacientes en hemodiálisis con infección por M. chelonae en forma de paniculitis, incluyendo 2 brotes nosocomiales en 1982 y 1987 en hospitales de Louisiana y California, respectivamente4,5. En los casos aislados de micobacteriosis relacionadas con hemodiálisis parece que el posible origen de la infección se encuentra en las soluciones o en el material médico utilizado (agujas, cánulas, etc.), mientras que los brotes nosocomiales podrían estar relacionados con una desinfección inadecuada de los dializadores de alto flujo6,7. Igualmente se han descrito infecciones localizadas a la altura de la fístula y algún caso de extensión de las lesiones por vía linfática3. Por otro lado, también se han descrito infecciones por M. chelonae en diálisis peritoneal, donde se postula que la principal vía de infección es la contaminación del catéter de diálisis8. En nuestro caso creemos que la localización de las lesiones en los miembros inferiores se debe a diseminación hematógena, se trata, por tanto, de una infección diseminada, aunque también presenta infección localizada contigua a la fístula.
El diagnóstico se hace mediante cultivo, y se puede identificar la especie por pruebas bioquímicas, cromatografía o, más recientemente, por técnicas moleculares. En las pruebas bioquímicas, M. chelonae puede diferenciarse de M. fortuitum y M. peregrinum por la ausencia de la enzima nitratorreductasa, y de M. abscessus y M. mucogenicum por la utilización de citrato sódico y manitol, respectivamente. En cuanto a las pruebas moleculares, el método PCR-RFLP analysis (PRA), que analiza el gen hsp65, es útil en la identificación de M. chelonae y otras micobacterias clínicamente relevantes. También se puede realizar PCR sobre un fragmento específico de género, sin embargo, este último método no discrimina entre M. chelonae y M. abscessus9. Por otro lado, es muy importante la realización del antibiograma, que puede realizarse por ejemplo mediante técnicas de microdilución en caldo o dilución en agar, puesto que existen diferentes patrones de sensibilidad entre cepas de M. chelonae con frecuentes resistencias al tratamiento. La M. chelonae suele ser resistente a los fármacos antituberculosos de primera línea. Las formas localizadas suelen responder a un solo antimicrobiano, principalmente claritromicina, aunque es recomendable la asociación de 2 antibióticos para mejorar la eficacia y disminuir la posibilidad de aparición de resistencias. Por otro lado, en el tratamiento de las infecciones generalizadas, se ha descrito la aparición de resistencias a la claritromicina en monoterapia, por lo que es preferible la combinación con otro fármaco, como amikacina, quinolonas, linezolid o tetraciclinas10. Finalmente, cabe destacar que no está correctamente establecida la duración del tratamiento.
En resumen, aunque se trata de una infección poco prevalente, ante una paniculitis de características atípicas debemos tenerla en cuenta y buscarla mediante cultivo específico para micobacterias, en especial si se trata de un paciente en hemodiálisis o inmunodeprimido por otro motivo.
Agradecemos al Dr. R. Egido del Servicio de Anatomía Patológica y al Dr. A. Manonelles del Servicio de Microbiología su colaboración en el diagnóstico.