Descripción clínica del caso
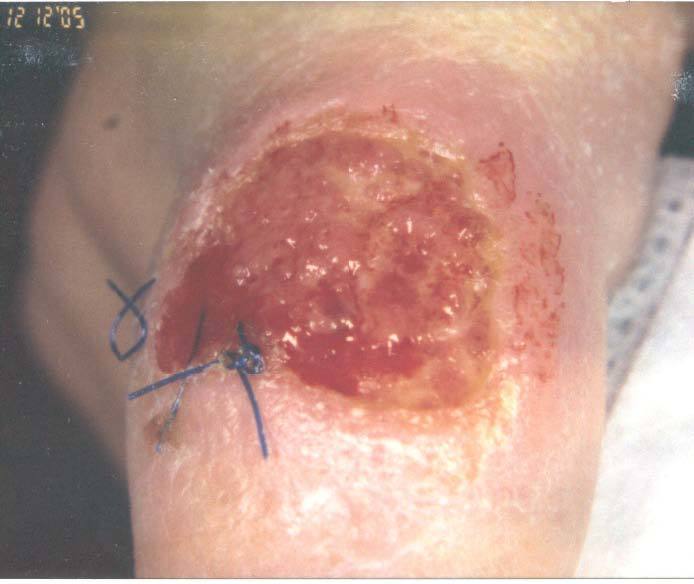
Niño de 9 años natural de Argentina y residente en España desde hace 3 años, con antecedentes de viaje a Bolivia y Perú (selva amazónica y Machupichu) en julio de 2005. Un mes después del regreso acude a su centro de atención primaria, donde observan lesiones ulceradas con reborde periférico en segundo dedo de mano la derecha y región submandibular derecha (fig. 1). Le instauran tratamiento con amoxicilina-ácido clavulánico y tratamiento local con mupirocina. Vuelve días después sin mejoría y se deriva a nuestro hospital. En la exploración física se presenta con buen estado general. Además de las lesiones ulceradas, se observa una adenopatía submandibular aproximadamente de 2 cm no adherida a planos profundos. El resto del examen físico es normal. Los estudios de hematología, coagulación y bioquímica son normales. Se estudian muestras de biopsia de piel para cultivo de bacterias aerobias y anaerobias, tinción de Ziehl-Neelsen y cultivo para micobacterias, examen de anatomía patológica, cultivo de Leishmania y reacción en cadena de la polimerasa (PCR) solicitada al Centro Colaborador de la Organización Mundial de la Salud (OMS) para Leishmaniasis (Servicio de Parasitología, Centro Nacional de Microbiología, Instituto de Salud Carlos III). El padre presentaba lesiones cutáneas similares a las del niño aunque no pudieron ser estudiadas por residir fuera de España.
Figura 1. Lesión ulcerada en el segundo dedo de la mano derecha.
Diagnóstico y evolución
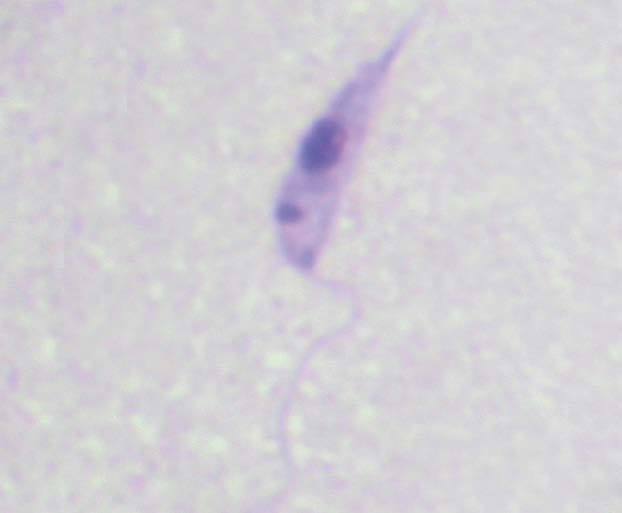
Por las características de las lesiones, se decide instaurar tratamiento empírico con itraconazol oral 100 mg/día durante 2 semanas. El informe de anatomía patológica describe las lesiones como dermatitis granulomatosa caseificante sugestiva de tuberculosis, aunque con la técnica de Job-Fite no se observan bacilos ácido-alcohol resistentes (BAAR). En la tinción de Ziehl-Neelsen tampoco se observan BAAR. El cultivo de bacterias aerobias y anaerobias es estéril. A los 7 días de incubación en medio de cultivo Novy, Nicole, McNeal (NNN) se visualizaron promastigotes compatibles con Leishmania spp. (fig. 2). La serología para Leishmania es negativa. El cultivo en medios específicos para micobacterias resultó también negativo. Ante la falta de respuesta al itraconazol, se decide el ingreso del paciente para iniciar tratamiento intravenoso con anfotericina B liposomal 165 mg/día, que se mantiene durante 9 días. La evolución fue favorable. Los ensayos de PCR para Leishmania son positivos y, el estudio de las secuencias SSUrRNA e ITS-1 obtenidas con las distintas PCR indican que la infección está causada por un parásito perteneciente al complejo Leishmania braziliensis.
Figura 2. Tinción panóptico rápido (objetivo,x100). Promastigote tras una semana de cultivo de la biopsia de piel.
Comentario
El complejo L. braziliensis incluye las especies L. braziliensis, L. panamensis y L. guayanensis1, pertenecientes al subgénero Viannia y que afectan a humanos y animales. Estas son causantes de leishmaniasis cutánea y a su vez pueden causar leishmaniasis mucocutánea. Se considera que podrían ser determinadas cepas dentro de cada especie las causantes de leishmaniasis mucocutánea, desempeñando además un papel importante en el paso de leishmaniasis cutánea a leishmaniasis mucocutánea no solamente la especie sino también la respuesta inmunitaria y factores genéticos del hospedador. Se transmite al hombre a través de la picadura de moscas del género Lutzomyia2. La OMS considera que la leishmaniasis se localiza en zonas de Norte y Sudamérica, Europa, África y Asia y que es endémica en las regiones tropicales y subtropicales de 88 países3. El complejo L. braziliensis se encuentra fundamentalmente en América Central y del Sur. En España la única especie endémica es L. infantum, responsable de la forma cutánea y visceral. Los casos que se diagnostican en nuestro país y no pertenecen a esta especie suelen ser consecuencia de viajes a otras zonas endémicas.
Las úlceras cutáneas se localizan generalmente en áreas expuestas de extremidades y cara, reflejando la puerta de entrada del parásito. En nuestro caso, las lesiones se localizaron exclusivamente en un dedo y la zona submandibular. Es importante el diagnóstico y tratamiento temprano ya que la leishmaniasis cutánea no tratada causada por especies del subgénero Viannia, en algunos casos, podría progresar por metástasis a la forma mucocutánea diseminada y sobreinfectarse secundariamente. Por el contrario, las lesiones cutáneas también pueden resolverse espontáneamente en semanas o incluso años. Para el diagnóstico de laboratorio deben realizarse biopsias de los bordes de la lesión4 (fig. 1). La técnica de referencia es la observación del parásito en la muestra a estudio, bien por microscopia o por cultivo. Se incuba en medio NNN durante 4 semanas a 25-27 °C, visualizando los promastigotes al microscopio y haciendo subpases a medio fresco cada semana4. La observación microscópica previa tinción con Giemsa o tinción "Panóptico" revela la presencia de las formas amastigotes del parásito. En nuestro caso no se observaron debido posiblemente a una baja parasitación, apoyado por el informe negativo de anatomía patológica. Bensoussan et al5 describen en un estudio sobre el diagnóstico de las leishmaniasis cutáneas una sensibilidad del 74,4% para la microscopia y del 62,8% para el cultivo, mejorando ésta si ambos métodos son usados en combinación (S = 83,3%). Para detectar ADN del parásito, la PCR es una de las técnicas más ensayadas. En los últimos años se han publicado estudios que indican un mayor rendimiento diagnóstico de las técnicas de PCR5-9 con sensibilidades de 89,76, 915 y 98,7%5 entre otras. Las especies del complejo L. braziliensis son indistinguibles morfológicamente, de forma que el estudio del aislamiento mediante electroforesis de isoenzimas y la secuenciación hacen posible la identificación definitiva. El diagnóstico serológico tiene un valor limitado en lesiones cutáneas porque la mayoría de estos enfermos no desarrollan una respuesta de anticuerpos significativa. Además, se han descrito reacciones cruzadas con Trypanosoma cruzi, prevalente en América Central y del Sur10. Sin embargo, algunas publicaciones afirman que la serología puede ser útil para diagnosticar las infecciones causadas por el subgénero Viannia en el Nuevo Mundo11.
Los derivados antimoniales pentavalentes constituyen el tratamiento de primera línea. Como alternativa puede emplearse anfotericina B12. El fluconazol ha demostrado ser también eficaz en ciertas leishmaniasis cutáneas13. El tratamiento sistémico es la opción terapéutica más recomendable en las leishmaniasis cutáneas por las especies del complejo L. braziliensis, dado su mayor potencial de evolución metastásica a leishmaniasis mucocutánea y no el tratamiento local recomendado para otras LC14. La identificacion del complejo L. braziliensis ha sido fundamental para el pronóstico clínico y para un correcto tratamiento.
Correspondencia:
Dra. S. García-Bujalance.
Servicio de Microbiología y Parasitología. Hospital La Paz.
P.º de la Castellana, 261. 28046 Madrid. España.
Correo electrónico: sgarciab.hulp@salud.madrid.org
Manuscrito recibido el 24-5-2006; aceptado el 28-11-2006.