Mujer de 70 años natural de Pakistán, residente en España desde hace 12 años, con antecedentes de hipertensión arterial esencial y diabetes mellitus tipo 2 con regular control metabólico.
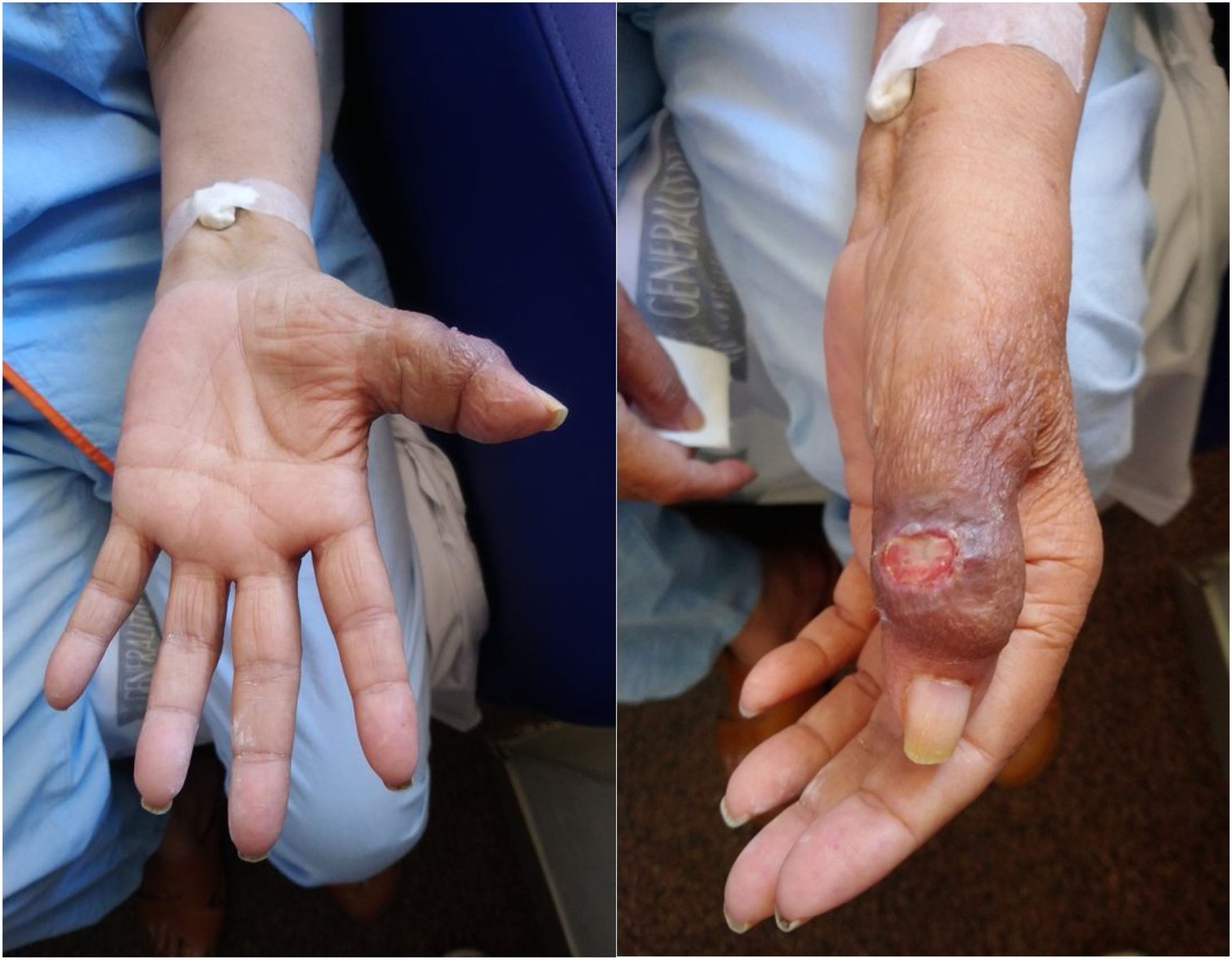
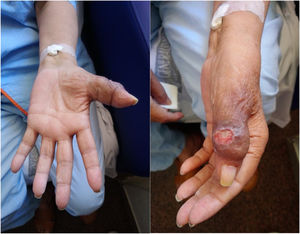
Acudió al servicio de Urgencias por disnea a mínimos esfuerzos, donde se objetiva tras la realización de una radiografía de tórax, un derrame pleural masivo izquierdo. Además, la paciente presentaba una marcada tumefacción del primer dedo de la mano izquierda con ulceración cutánea (fig. 1), motivo por el cual acudió hasta en dos ocasiones a este mismo servicio de urgencias cinco meses antes, siendo tratada con diferentes pautas de antibiótico sin resultado.
Durante el ingreso se realizó una tomografía computarizada (TC) de tórax que mostró un derrame pleural bilateral, más predominante en hemitórax izquierdo, nódulos subpleurales y adenopatías en cadena mamaria izquierda, sin encontrarse lesiones en parénquima pulmonar. El análisis bioquímico del líquido pleural evidenció un exudado linfocitario, no obstante, los cultivos convencionales y para micobacterias fueron negativos.
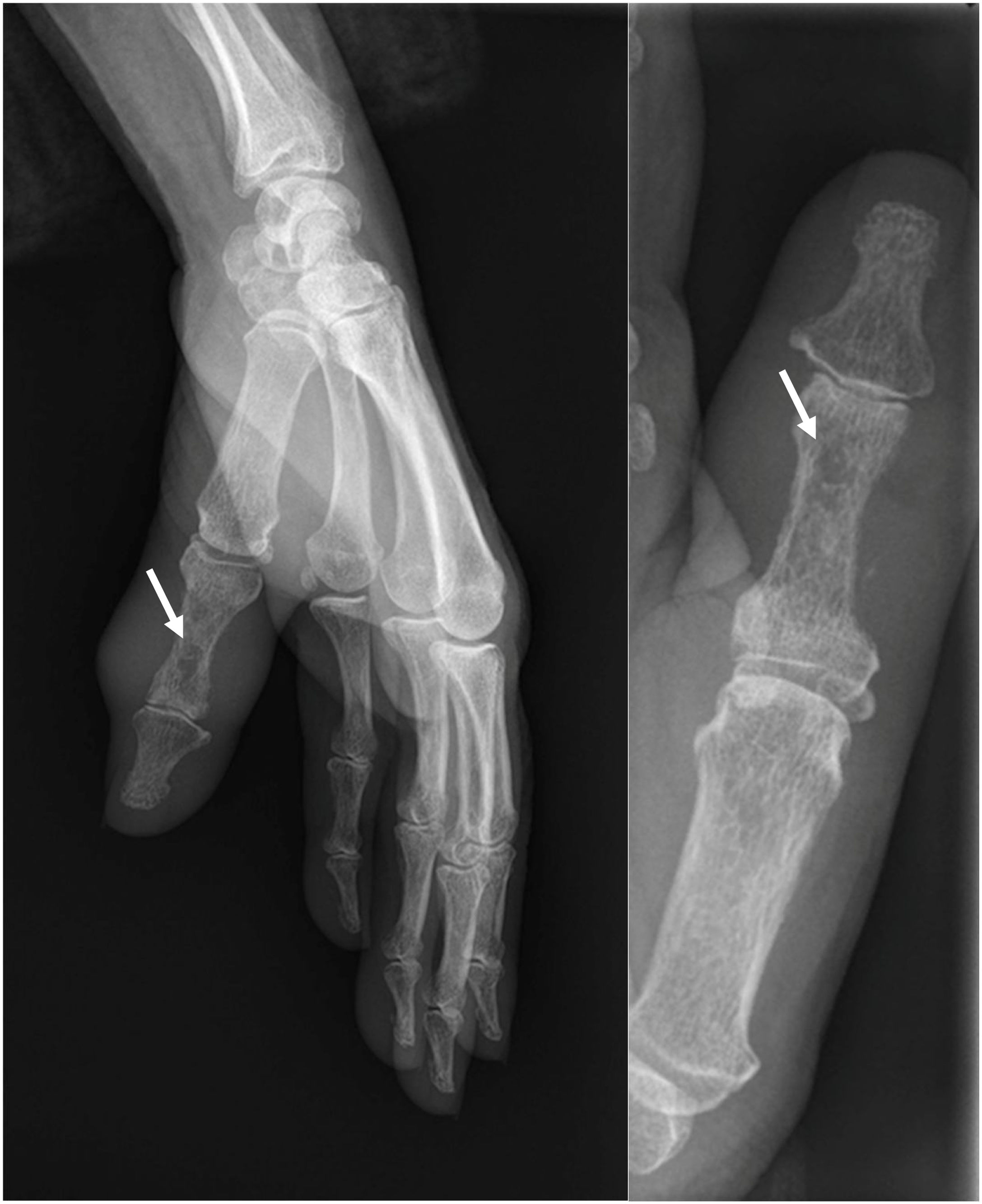
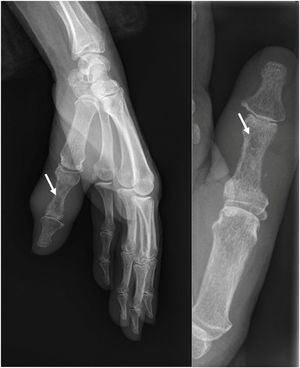
Se revisaron las radiografías de mano realizadas en el servicio de Urgencias cinco meses antes, y se evidenció una hipodensidad central sobre la diáfisis de la falange proximal del primer dedo de la mano izquierda (fig. 2). La resonancia magnética nuclear (RMN) informó de osteomielitis en falange proximal del primer dedo con masa de partes blandas.
Se solicitó una TC abdominopélvica para descartar origen neoplásico del derrame pleural, y este evidenció una espondilodiscitis a nivel de T12-L1 asociada a absceso en psoas izquierdo, sugestivo de mal de Pott.
EvoluciónTras los resultados aportados por las diferentes pruebas complementarias, se estableció como primera sospecha diagnóstica una tuberculosis diseminada. Tanto la prueba del Mantoux como del QuantiFERON-TB resultaron positivas. Finalmente se decidió realizar toma de muestra pleural mediante toracoscopia, cuyo estudio histológico nos confirmó la sospecha de pleuritis granulomatosa caseificante en la anatomía patológica. Sin embargo, fue el estudio mediante técnica de biología molecular del material purulento obtenido de la úlcera cutánea tras biopsia abierta, el que nos permitió la identificación de ADN del Mycobacterium tuberculosis, y así, confirmar nuestra sospecha diagnóstica de tuberculosis extrapulmonar. No se detectaron resistencias.
Se inició tratamiento con isoniacida, rifampicina, pirazinamida y etambutol, presentando la paciente a los pocos días intolerancia digestiva y toxicidad hepática con elevación de las transaminasas y enzimas de colestasis. Se decidió suspender el tratamiento antituberculoso hasta la normalización de la bioquímica hepática y se reintrodujeron secuencialmente de nuevo los mismos fármacos, siendo el último la rifampicina por sospecha de que se tratase del fármaco responsable de la hepatotoxicidad. Tras esto el tratamiento fue bien tolerado. La duración programada del tratamiento es de 12 meses en total.
Comentario finalLa dactilitis tuberculosa es una forma inusual de tuberculosis ósea1. Dado que la tuberculosis extrapulmonar no tiene un impacto epidemiológico tan importante como las formas pulmonares, sobretodo en países con baja prevalencia de la infección, es frecuente el retraso diagnóstico. De hecho, nuestra paciente, pese a debutar con una tuberculosis extrapulmonar en forma de dactilitis, esta no fue reconocida hasta la aparición del derrame pleural cinco meses después.
Llama también la atención el tiempo transcurrido desde la llegada de la paciente a nuestro país hasta el diagnóstico. Se sabe que el mayor riesgo de reactivación de tuberculosis en inmigrantes tiene lugar entre los dos a cinco primeros años después de la llegada al país de destino. No obstante, en nuestro caso, el diagnóstico se produjo 12 años después, lo cual iría en consonancia con nuevos datos publicados que defienden la hipótesis de que el riesgo de reactivación podría permanecer elevado hasta más de 10 años después de la llegada2.
La dactilitis tuberculosa se trata de una entidad con curso clínico insidioso. La tumefacción sin grandes signos inflamatorios cutáneos, el dolor de baja intensidad y la impotencia funcional, suelen ser las manifestaciones más comunes de presentación3–5. En ocasiones, con el paso del tiempo, la lesión ósea puede fistulizar a piel y producirse una úlcera cutánea, como en nuestro caso, lo que puede facilitar la sobreinfección bacteriana3.
Si bien la clínica y las pruebas de imagen nos ayudan a establecer el diagnóstico de sospecha, no nos aportan datos patognomónicos, por lo que hay que recurrir al estudio histológico y microbiológico mediante cultivo y/o PCR para obtener el diagnóstico definitivo1,4.
En cuanto al tratamiento, se aconseja pautas prolongadas: dos primeros meses con cuatro fármacos (isoniacida, rifampicina, pirazinamida y etambutol), seguido de seis a 10 meses con biterapia con isoniacida y rifampicina6,7. Según series de casos, en la mayoría de las ocasiones se consigue una remisión completa de la lesión1,4,5. No obstante, la anquilosis articular y la fractura ósea pueden ser algunas de las complicaciones, sobre todo en lesiones evolucionadas, como ocurrió en nuestro caso.
La hepatotoxicidad por fármacos antituberculosos, cuya incidencia reportada en la literatura fluctúa entre 4-19%8, es un efecto adverso que en muchas ocasiones entorpece el manejo terapéutico de la infección. Tres de los cuatro fármacos clásicos empleados en el tratamiento de la tuberculosis (isoniazida, rifampicina y pirazinamida) son potencialmente hepatotóxicos, por lo que es difícil identificar el responsable, teniendo en cuenta que su combinación potencia el fenómeno de toxicidad. Esto puede limitar el tratamiento óptimo de la enfermedad y favorecer el fracaso terapéutico y/o la aparición de resistencias. Por lo que tras la retirada de los fármacos ante hepatotoxicidad (bilirrubina ≥ 3 mg/dL, cifras de transaminasas cinco veces superiores al límite alto de la normalidad en pacientes asintomáticos o tres veces mayores en sintomáticos), y la posterior normalización de la bioquímica hepática, es importante lograr su reintroducción, aunque no existe consenso en cómo hacerlo. Parece que lo más prudente es hacerlo de forma progresiva, reiniciado los fármacos de uno en uno. Se sabe que la rifampicina suele producir un patrón analítico más colestásico que de citólisis hepática, por lo que se aconseja reiniciarla la última ante esta situación, tal y como se hizo en nuestro caso; mientras que, si nos encontramos ante una elevación predominantemente de las transaminasas, se debería introducir la isoniacida y la pirazinamida en último lugar, ya que probablemente estos dos fármacos sean los responsables de la hepatotoxicidad9.
En conclusión, la tuberculosis con presentación atípica debe estar incorporada en nuestro razonamiento clínico, sobre todo en población inmigrante procedente de zonas con elevada prevalencia de la enfermedad.