Establecer recomendaciones para el manejo de los aspectos psicológicos de los pacientes con enfermedad inflamatoria intestinal (EII).
MétodosSe llevó a cabo una reunión con un grupo de expertos en EII formado por médicos, psicólogos, enfermeras y representantes de pacientes. Se presentaron resultados de: 1) un grupo focal previo, 2) encuestas a médicos y pacientes y 3) una revisión sistemática sobre instrumentos de cribado de ansiedad y depresión. Se realizó una discusión guiada sobre los aspectos psicológicos y emocionales más importantes en EII, los criterios de derivación apropiados y situaciones a evitar. Se seleccionó el instrumento validado más aplicable a la práctica clínica. Se diseñó un documento con recomendaciones, así como una encuesta Delphi. La encuesta fue enviada al grupo y a un comité científico seleccionado del grupo GETECCU, con el objetivo de establecer el grado de apoyo a las recomendaciones establecidas.
ResultadosSe establecieron 15 recomendaciones, pertenecientes a 3 procesos clave: 1) qué pasos dar para identificar problemas psicológicos en consulta de EII, 2) criterios de derivación a profesionales de la salud mental y 3) abordaje de los problemas psicológicos.
ConclusionesSe deben facilitar recursos a los profesionales sanitarios para que puedan tratar estos aspectos en consulta, identificar los trastornos que puedan afectar el curso de la enfermedad o su impacto en la vida del paciente, para ser tratados y seguidos por el profesional más adecuado. Estas recomendaciones pueden servir de base para el rediseño de los servicios o procesos de EII y como justificación para la formación del personal sanitario.
To establish recommendations for the management of psychological problems affecting patients with inflammatory bowel disease (IBD).
MethodsA meeting of a group of IBD experts made up of doctors, psychologists, nurses and patient representatives was held. The following were presented: 1) Results of a previous focal group, 2) Results of doctor and patient surveys, 3) Results of a systematic review of tools for detecting anxiety and depression. A guided discussion was then held about the most important psychological and emotional problems associated with IBD, appropriate referral criteria and situations to be avoided. The validated instrument most applicable to clinical practice was selected. A recommendations document and a Delphi survey were designed. The survey was sent to the group and to a scientific committee of the GETECCU group in order to establish the level of agreement with these recommendations.
ResultsFifteen recommendations were established linked to 3 key processes: 1) What steps should be taken to identify psychological problems at an IBD appointment; 2) What are the criteria for referring patients to a mental health specialist; 3) How to approach psychological problems.
ConclusionsResources should be made available to healthcare professionals so that they can treat these problems during consultations, identify the disorders which could affect the clinical course of the disease and determine their impact on the patient's life in order that these can be treated and followed up by the most suitable professional. These recommendations could serve as a basis for redesigning IBD services or processes and as justification for the training of healthcare personnel.
La enfermedad inflamatoria intestinal (EII) es un grupo de enfermedades digestivas crónicas que alteran la calidad de vida de los pacientes. Las personas que la padecen presentan alteraciones psicológicas con frecuencia, estén estas asociadas o no a la enfermedad, entre las que destacan la ansiedad o la depresión1–3; además, en ocasiones la propia enfermedad puede reactivarse como reacción a problemas psicológicos, habiéndose descrito un efecto apreciable del estrés sobre el número e intensidad de los brotes de EII4–6. Se ha constatado que los pacientes con alteraciones psicológicas no controladas utilizan con más frecuencia los servicios sanitarios —visitas no programadas, consultas telefónicas, visitas a urgencias—7,8, muestran una peor adhesión a los tratamientos9 y tienen una peor calidad de vida1,10,11, todo lo cual indica que se puedan beneficiar de una intervención psicológica12.
El modelo biopsicosocial, el recomendado actualmente para el abordaje de pacientes con cualquier enfermedad, recomienda detectar y tratar los problemas psicológicos de los pacientes y no centrarse únicamente en los problemas físicos de los mismos13,14. Esto es así porque se ha constatado que el control de los síntomas de índole psicológica, la información y la adaptación, mejoran la relación médico-paciente y el curso de la enfermedad orgánica de base9,15.
Un estudio previo del Grupo Español de Trabajo en Enfermedad de Crohn y Colitis Ulcerosa (GETECCU) ha mostrado la importancia que tanto médicos como pacientes con EII dan a los aspectos psicológicos y ha puesto de manifiesto los fallos del sistema en su abordaje, con perspectivas confrontadas entre médicos y pacientes en algunos aspectos, y la falta de formación de los profesionales sanitarios que atienden a pacientes con EII en el manejo de aspectos psicológicos16.
Por todo ello, este grupo decidió establecer recomendaciones para la identificación y manejo de aspectos psicológicos que sirvan de guía para los profesionales que atienden a pacientes con EII. Estas recomendaciones están basadas en datos de estudios previos y propios, habiendo sido consensuadas por profesionales sanitarios y por pacientes.
MétodosSe estableció un grupo de trabajo compuesto por 3 médicos, 2 psicólogos, una enfermera y un representante de pacientes, seleccionado en base a la experiencia e interés en el tema del consenso de sus componentes. En una reunión presencial de grupo nominal se les presentaron los resultados de un grupo focal previo realizado con pacientes, que se ha descrito en detalle en otra publicación17, de encuestas realizadas a médicos del GETECCU y pacientes de la Confederación de Asociaciones de Enfermedad de Crohn y Colitis Ulcerosa (ACCU, diseñadas por el grupo de trabajo en un paso previo16 y una revisión sistemática sobre instrumentos de cribado de ansiedad y depresión seleccionando el instrumento de cribado de ansiedad y depresión más aplicable a la práctica clínica de entre los instrumentos validados revisados. Además se revisaron guías de práctica clínica en EII que incluían alguna recomendación sobre aspectos psicológicos. Con todo ello, se realizó una discusión guiada sobre los aspectos psicológicos más importantes y cómo manejarlos.
A continuación, y en base a todos los comentarios recogidos en la reunión, se elaboró un documento matriz para facilitar la discusión telemática. A partir del documento se preparó una encuesta constituida por los puntos o recomendaciones emitidos por el panel y se sometió a una técnica Delphi modificada. La encuesta fue enviada al panel y a los miembros de un comité científico seleccionado entre miembros de GETECCU, todos ellos médicos especialistas en EII y usuarios potenciales de estas recomendaciones, con el objetivo de establecer el grado de apoyo a las recomendaciones establecidas. El acuerdo de cada recomendación fue votado en una escala de 0 a 10. Además se dejó espacio en blanco tras cada recomendación para comentarios. Aquellas recomendaciones con valores discordantes (desviación estándar mayor de 2) fueron reevaluadas en una segunda ronda. Las que contaban con un apoyo medio inferior al 75% fueron eliminadas del listado de recomendaciones. Por último, se estableció el nivel de evidencia de cada recomendación en base a los estudios en que se apoyaban, para lo que utilizó la escala de los niveles de Oxford de 201118.
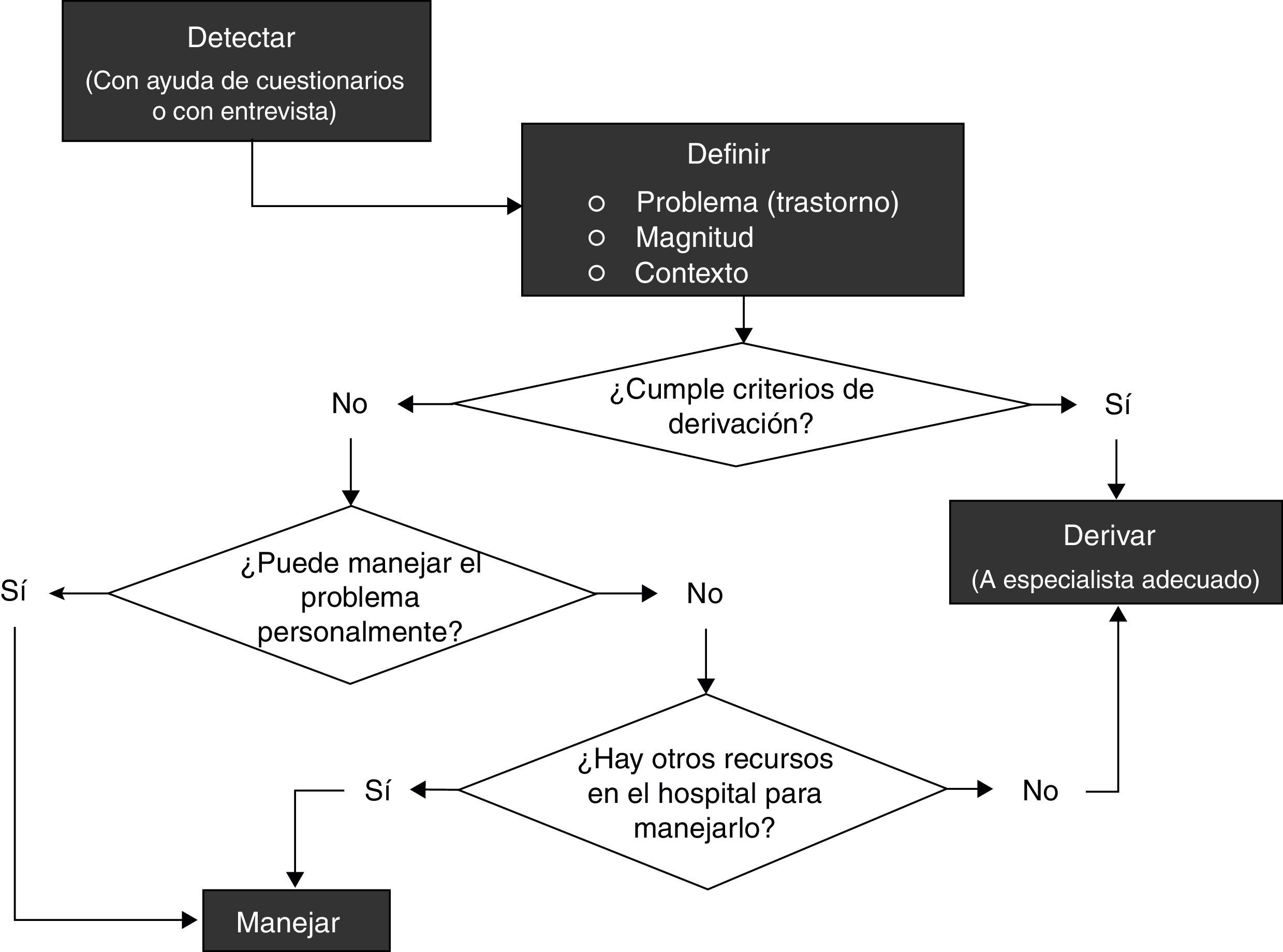
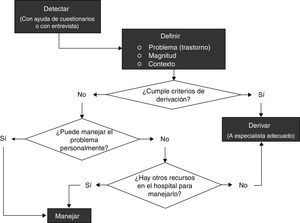
Tras la primera reunión del panel se determinó que el documento tendría 3 partes, una de recomendaciones propiamente dichas para la prevención e identificación así como manejo en consulta, otra relaciona con los criterios de derivación y una última sobre acciones o actitudes que no deberían adoptarse en ningún caso. Finalmente de la discusión se pudo establecer el proceso completo del manejo de estos problemas, que implica 1) detectar, 2) definir y 3) manejar, según el algoritmo en la figura 1.
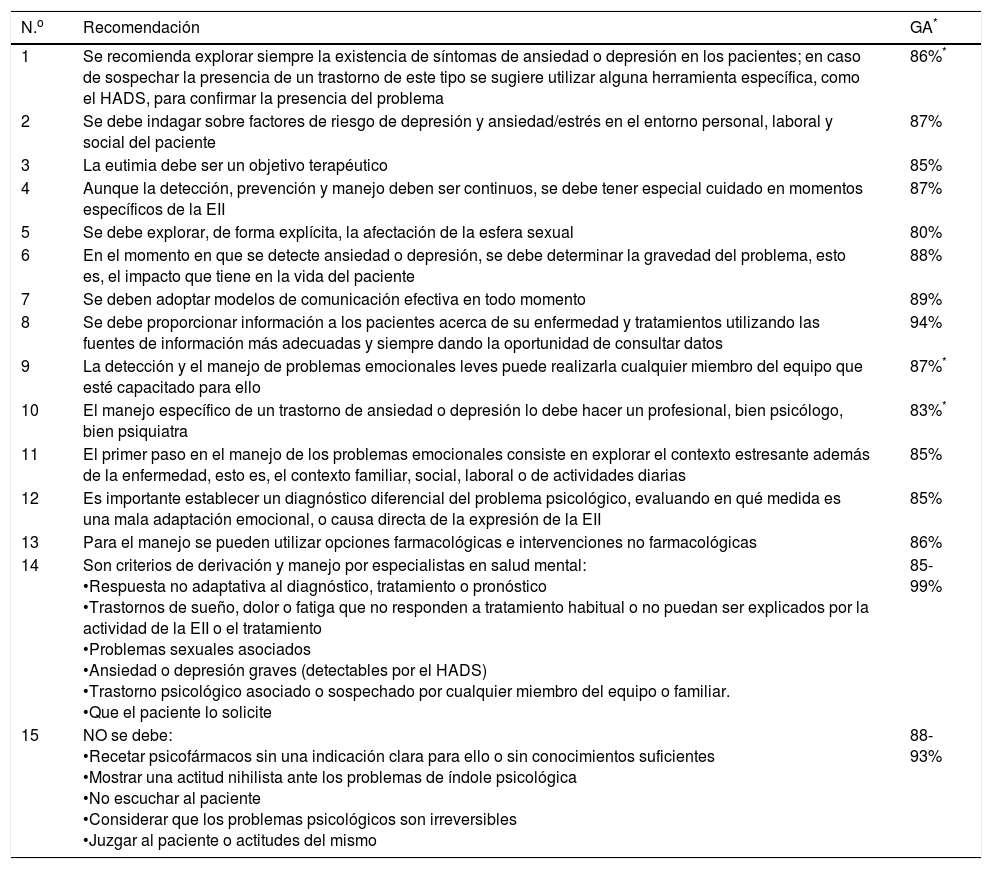
ResultadosEl grupo de trabajo emitió recomendaciones a 3 niveles: recomendaciones de manejo general, criterios de derivación y acciones o situaciones a evitar. Las recomendaciones establecidas se exponen a continuación con su grado de acuerdo (GA), la media de acuerdo en porcentaje), el nivel de evidencia (NE), el grado de recomendación (GR) y una explicación somera (ver tabla 1 para un listado de las recomendaciones).
Recomendaciones generales de manejo, criterios de derivación y situaciones a evitar
| N.o | Recomendación | GA* |
|---|---|---|
| 1 | Se recomienda explorar siempre la existencia de síntomas de ansiedad o depresión en los pacientes; en caso de sospechar la presencia de un trastorno de este tipo se sugiere utilizar alguna herramienta específica, como el HADS, para confirmar la presencia del problema | 86%* |
| 2 | Se debe indagar sobre factores de riesgo de depresión y ansiedad/estrés en el entorno personal, laboral y social del paciente | 87% |
| 3 | La eutimia debe ser un objetivo terapéutico | 85% |
| 4 | Aunque la detección, prevención y manejo deben ser continuos, se debe tener especial cuidado en momentos específicos de la EII | 87% |
| 5 | Se debe explorar, de forma explícita, la afectación de la esfera sexual | 80% |
| 6 | En el momento en que se detecte ansiedad o depresión, se debe determinar la gravedad del problema, esto es, el impacto que tiene en la vida del paciente | 88% |
| 7 | Se deben adoptar modelos de comunicación efectiva en todo momento | 89% |
| 8 | Se debe proporcionar información a los pacientes acerca de su enfermedad y tratamientos utilizando las fuentes de información más adecuadas y siempre dando la oportunidad de consultar datos | 94% |
| 9 | La detección y el manejo de problemas emocionales leves puede realizarla cualquier miembro del equipo que esté capacitado para ello | 87%* |
| 10 | El manejo específico de un trastorno de ansiedad o depresión lo debe hacer un profesional, bien psicólogo, bien psiquiatra | 83%* |
| 11 | El primer paso en el manejo de los problemas emocionales consiste en explorar el contexto estresante además de la enfermedad, esto es, el contexto familiar, social, laboral o de actividades diarias | 85% |
| 12 | Es importante establecer un diagnóstico diferencial del problema psicológico, evaluando en qué medida es una mala adaptación emocional, o causa directa de la expresión de la EII | 85% |
| 13 | Para el manejo se pueden utilizar opciones farmacológicas e intervenciones no farmacológicas | 86% |
| 14 | Son criterios de derivación y manejo por especialistas en salud mental: •Respuesta no adaptativa al diagnóstico, tratamiento o pronóstico •Trastornos de sueño, dolor o fatiga que no responden a tratamiento habitual o no puedan ser explicados por la actividad de la EII o el tratamiento •Problemas sexuales asociados •Ansiedad o depresión graves (detectables por el HADS) •Trastorno psicológico asociado o sospechado por cualquier miembro del equipo o familiar. •Que el paciente lo solicite | 85-99% |
| 15 | NO se debe: •Recetar psicofármacos sin una indicación clara para ello o sin conocimientos suficientes •Mostrar una actitud nihilista ante los problemas de índole psicológica •No escuchar al paciente •Considerar que los problemas psicológicos son irreversibles •Juzgar al paciente o actitudes del mismo | 88-93% |
GA: grado de acuerdo; HADS: Hospital Anxiety and Depression Scale.
Se marcan con asterisco (*) las recomendaciones cuyo GA corresponde al de la segunda vuelta Delphi. Todas las demás son de la primera vuelta.
1. Se recomienda explorar siempre la existencia de síntomas de ansiedad o depresión en los pacientes con EII; en caso de sospechar la presencia de un trastorno de este tipo se sugiere utilizar alguna herramienta específica, como el Hospital Anxiety and Depression Scale (HADS), para confirmar la presencia del problema. (GA: 86%; NE: 1a; GR: A)
Esta recomendación se basa en una revisión sistemática de estudios observacionales con alto grado de homogeneidad que confirma la elevada frecuencia de ambos trastornos (20% ansiedad y 15% depresión) en pacientes con EII3. En cuanto a cómo identificarlos y dado que en el limitado tiempo que se dispone para las consultas no es factible realizar una exploración apropiada de problemas de índole psicológica, realizamos una revisión sistemática de instrumentos de cribado que hubieran sido probados en población clínica y fuera factible su utilización en consulta. El panel seleccionó entre los instrumentos presentados el HADS19, con 14 preguntas, como el cuestionario con mejor utilidad y aplicabilidad en consultas, lo cual no implica que no se pueda hacer por otros medios. Es importante no olvidar que los pacientes pueden tener no solo ansiedad o depresión y que conviene preguntar por el uso de antidepresivos o ansiolíticos, por el diagnóstico previo de alguna enfermedad mental y por el consumo de sustancias de abuso, incluyendo alcohol.
2. Se debe indagar sobre factores de riesgo de depresión y ansiedad o estrés en el entorno personal, laboral y social del paciente. (GA: 87%; NE: 3; GR:C)
Se ha observado que el hecho de que el paciente exponga su causa de ansiedad o estrés reduce la ansiedad20. Algunos factores estresantes sobre los que es conveniente indagar son: 1) familiares (familiar/es a cargo, alteraciones en la relación de pareja, padres-hijos o problemas de salud o de otra índole de algún miembro de la familia), 2) laborales (tipo y contenido del trabajo, experiencia, ambiente laboral, riesgo de finalización de contrato por enfermedad, baja laboral, desempleo, jubilación próxima), 3) sociales (aislamiento, limitada red social, inseguridad, procesos judiciales) y 4) personales (perfeccionismo, introversión, competitividad, agresividad o inseguridad, ingresos económicos bajos, dedicación permanente a otros, menarquia o menopausia). Además, hay que tener en cuenta aspectos clínicos, desde la fase de la EII (brote/remisión), hasta procedimientos (pruebas invasivas, cirugías) o evolución.
3. La eutimia debe ser un objetivo terapéutico. (GA: 85%; NE: 2b; GR: D)
Se entiende por eutimia aquel estado de ánimo normal o adaptado a la situación, y podría considerarse el estado ideal. Dado que numerosos estudios demuestran el efecto de la ansiedad, la depresión y el estrés negativo en el pronóstico de la enfermedad4–6, mantener estos aspectos controlados debe ser un objetivo terapéutico más en el seguimiento de estos pacientes.
4. Aunque la detección, prevención y seguimiento de las alteraciones psicológicas deben ser continuos, se debe tener especial cuidado en momentos específicos de la EII. (GA: 87%; NE: 3; GR: D)
Una encuesta previa del grupo puso de manifiesto la existencia de momentos de mayor riesgo de estrés, como el comienzo hasta el diagnóstico y asimilación de la enfermedad, ante una hospitalización o cirugía, especialmente en el caso de una ostomía, durante los brotes, cuando la EII se acompaña de fatiga y de limitación del desempeño y si tienen lugar episodios de incontinencia fecal en público16.
5. Se debe explorar, de forma explícita, la afectación de la esfera sexual. (GA: 80%; NE: 3; GR: C)
Los problemas de la esfera sexual son muy frecuentes en la EII y suelen ir acompañados de altos niveles de estrés21,22. Se debe facilitar que el paciente exprese sus dificultades o necesidades independientemente de su edad, normalizando la situación y facilitando consejos adecuados para mejorar la sexualidad21,22. En el caso de que se detecten problemas graves en esta área conviene derivar a profesionales expertos (psicólogos, ginecólogos o urólogos, dependiendo del problema) directamente o a través de asociaciones de pacientes.
6. En el momento en que se detecte ansiedad o depresión, se debe determinar la gravedad del problema, esto es, el impacto que tiene en la vida del paciente. (GA: 88%; NE: 5; GR: D)
Que el paciente tenga ansiedad o depresión puede tener consecuencias totalmente distintas en función del impacto que tenga sobre su vida o sobre la enfermedad. Es importante indagar sobre qué actividades ha dejado de hacer y la importancia que les otorga, dado que cada paciente tiene una escala de valores propia. Esos aspectos específicos pueden utilizarse posteriormente para seguir la evolución psicológica de forma individualizada.
7. Se deben adoptar modelos de comunicación efectiva en todo momento. (GA: 89%; NE: 4; GR: D)
Es posible prevenir el desarrollo de trastornos de ansiedad, depresión o estrés mediante una comunicación efectiva20. Este tipo concreto de comunicación implica, entre otras cosas: 1) la adaptación al bagaje del paciente, que se puede conocer preguntando directamente «qué sabe de…» utilizando un lenguaje adaptado; 2) la adaptación a la necesidad de información del paciente, que se puede conocer preguntando directamente «qué más le interesa saber de…»; 3) la accesibilidad al profesional, tanto en términos de barreras organizacionales, económicas, culturales como emocionales; 4) dejar claras las expectativas y las alternativas terapéuticas; y 5) permitir la «ventilación emocional» del paciente15,23,24, esto es, dejar que el paciente exprese sus emociones escuchándolo activamente.
8. Se debe proporcionar información a los pacientes acerca de su enfermedad y tratamientos utilizando las fuentes de información más adecuadas y siempre dando la oportunidad de contrastar datos. (GA: 94%; NE: 4; GR: D)
Dar información a los pacientes contribuye a disminuir sus niveles de ansiedad25. La información sobre la EII es muy amplia y hay que ofrecerla de manera progresiva e individualizada, apoyándose en todos los recursos de que se disponga26. Las fuentes de información pueden incluir, además de la explicación en consulta durante el acto médico, folletos o documentación, webs o aplicaciones de Internet, charlas educativas, etc. Se debe dar la posibilidad de resolver dudas en un tiempo y forma razonables, bien en la próxima visita si no es muy lejana, bien con acceso a la enfermera, por correo electrónico o teléfono. Facilitar el contacto de asociaciones de pacientes puede simplificar mucho esta tarea. Los pacientes refieren un gran alivio de la ansiedad al saber que se dispone de un recurso informativo adicional —incluso si no se usa— aunque se les explique muy detenidamente todo en consulta16,17. Lo recomendable es que se establezcan protocolos sobre qué información debe proporcionarse y sobre quién y cómo hacerlo.
9. La detección y el manejo de problemas emocionales leves puede realizarlos cualquier miembro del equipo que trata a pacientes con EII que esté capacitado para ello. (GA: 87%; NE: 5; GR: D)
Los trastornos puramente reactivos—o endosituativos— a la enfermedad los deberían poder abordar los propios miembros del equipo. Como se ha comentado previamente, es importante identificar al individuo con mejor capacidad de información efectiva y empatía, y siempre se debe preguntar al paciente si prefiere que sea un profesional de salud mental quien lo valore (ver más adelante estrategias de derivación).
Si el paciente lo demanda, o las circunstancias lo aconsejan, se debe recurrir a otras opciones, como el psicólogo o las asociaciones de pacientes, pudiendo delegarse a servicios específicos de apoyo psicológico provistos por las asociaciones de pacientes, de acuerdo con el contexto y las preferencias del paciente (ver criterios de derivación).
10. El manejo específico de un trastorno de ansiedad o depresión lo debe hacer un profesional, bien psicólogo, bien psiquiatra. (GA: 83%; NE: 5; GR: D)
Una cosa es un trastorno endosituativo, como ponerse nervioso ante una endoscopia, y otra distinta es una reacción no adaptativa mantenida en el tiempo o discapacitante. En este caso, hay profesionales de la salud mental que están mejor preparados para manejar al paciente que los gastroenterólogos (ver más adelante criterios de derivación).
11. El primer paso en el manejo de los problemas emocionales consiste en explorar el contexto estresante además de la enfermedad, esto es, el contexto familiar, social, laboral o de actividades diarias. (GA: 85%; NE: 3; GR: C)
La exposición de los factores estresantes es un paso previo a su manejo efectivo20. Aunque los profesionales de la salud mental son los que deberían manejar los trastornos propiamente identificados, el panel quería dejar constancia de la necesidad de explorar factores estresantes en el contexto de ansiedad o depresión ya identificadas, donde tendrían mayor incidencia aún. Si bien un profesional de la salud mental puede realizar esta exploración, es importante que alguien del equipo de digestivo deje por escrito en la derivación otros factores estresantes desde el punto de vista clínico.
12. Es importante establecer un diagnóstico diferencial del problema psicológico, evaluando en qué medida es una mala adaptación emocional o causa directa de la expresión de la EII. (GA: 85%; NE: 5; GR: D)
La ansiedad o depresión en los pacientes pueden ser una consecuencia de la enfermedad o estar presentes previamente, contribuyendo a la génesis de la sintomatología1,5,27,28. Esta evaluación también debe realizarla el profesional de la salud al que se haya derivado el paciente, pero siempre con la información facilitada por la unidad de EII.
13. Para el manejo de la depresión y ansiedad se pueden utilizar opciones farmacológicas e intervenciones no farmacológicas. (GA: 86%; NE: 1b; GR: A)
El profesional de salud mental, o los miembros del equipo adecuadamente entrenados, pueden utilizar opciones no farmacológicas o farmacológicas si fuesen necesarias, tales como técnicas de atención plena, meditación o relajación, yoga y actividad física con fines terapéuticos (actividad física aeróbica al menos 3h a la semana, ejercicios terapéuticos)20,27,29. Además, se ha demostrado la utilidad de ofrecer consejos sobre el abordaje efectivo de eventos estresantes30. Se debe permitir la expresión emocional del paciente y validar cualquier tipo de manifestación, incluso si llora, grita o se enfada, sin intentar contener estas emociones, sino normalizándolas como algo que es frecuente pero pasajero.
Criterios de derivación y manejo por especialistas en salud mentalSe establecen los siguientes criterios de derivación al especialista, siendo este un psicólogo o psiquiatra, dependiendo del contexto:
- 1.
Respuesta no adaptativa al diagnóstico, tratamiento o pronóstico. (GA: 86%)
- 2.
Trastornos del sueño, dolor o fatiga que no responden a tratamiento habitual o no puedan ser explicados por la actividad de la EII o el tratamiento. (GA: 87%)
- 3.
Problemas sexuales asociados. (GA: 85%)
- 4.
Ansiedad o depresión graves (detectables por el HADS). (GA: 99%)
- 5.
Trastornos psicológicos asociado conocido o sospechado por cualquier miembro del equipo o familiar. (GA: 84%)
- 6.
Que el paciente lo solicite. (GA: 90%)
Los panelistas reconocen que en ocasiones la derivación a otros profesionales no es sencilla, de modo que se sugirieron algunas estrategias para facilitarla, como argumentar la importancia del modelo biopsicosocial (bidireccionalidad), asegurar la retroalimentación del psicólogo o psiquiatra al que se derive, establecer protocolos de actuación, incluir un psicólogo en el equipo o una agenda específica para pacientes con EII, técnicas de entrevista emocional o consejo de otras personas con EII (asociaciones o programas de paciente experto).
Acciones o actitudes a evitarEl panel determinó que las siguientes acciones o actitudes no deben adoptarse en ningún caso:
- 1.
Recetar psicofármacos sin una indicación clara para ello o sin conocimientos suficientes. (GA: 91%)
- 2.
Mostrar una actitud nihilista ante los problemas de índole psicológica. (GA: 90%)
- 3.
No escuchar al paciente. (GA: 93%)
- 4.
Considerar que los problemas psicológicos son irreversibles. (GA: 90%)
- 5.
Juzgar al paciente o actitudes del mismo. (GA: 88%)
Las recomendaciones presentadas abordan el manejo de los aspectos psicológicos en la EII. En concreto, este documento de consenso ofrece recomendaciones sobre: a) qué pasos dar para identificar problemas psicológicos en la consulta de EII, b) criterios de derivación a profesionales de la salud mental y c) manejo de estos problemas que pueda realizar el propio equipo que trata la EII. Las recomendaciones inciden sobre todo en la identificación y seguimiento de los trastornos psicológicos más frecuentes que producen una mayor interferencia en el manejo de la EII. El grupo de trabajo estableció que estos trastornos son la depresión y la ansiedad o estrés. Es importante clarificar, no obstante, tanto a los profesionales de la atención sanitaria como a los pacientes con EII, que la aparición de trastornos emocionales transitorios en momentos puntuales, como el del diagnóstico, el de la realización de determinadas pruebas o procedimientos o ante la instauración de nuevos tratamientos, forman parte de un proceso de adaptación normal de la enfermedad y desaparecen de forma natural al cabo de un tiempo. También es importante reseñar que, aunque los aspectos sociales son también de gran importancia en la evolución de la enfermedad y pueden afectar a los aspectos psicológicos, las recomendaciones se limitan solo a aspectos psicológicos, independientemente de sus determinantes.
Una de las aportaciones más originales de este documento es probablemente la importancia concedida a lograr un objetivo terapéutico, la eutimia, que podría interpretarse como «remisión psicológica»31. En ocasiones se buscan objetivos terapéuticos muy distintos en los pacientes con EII, sin embargo apenas existen datos ni estrategias para alcanzar la «remisión psicológica». El grupo de trabajo ha evaluado un problema fundamental para los pacientes de EII al que no se da la suficiente importancia, en general, por los médicos ni por el personal sanitario29,32. Se ha puesto de manifiesto la importancia de manejar los aspectos psicológicos asociados a la EII de manera apropiada, como por ejemplo con modos de comunicación efectiva, no siempre utilizados en consulta23. Para poder prevenir, detectar, definir y controlar estos aspectos, el profesional debe adoptar un enfoque de asistencia biopsicosocial y explorar áreas no habituales, como la esfera psicológica o sexual, entendiendo al paciente en su totalidad y no solo la enfermedad en sí misma, dándole también al propio paciente un papel mucho más activo en su enfermedad. Además de la tranquilidad y el control de los síntomas psicológicos, la relación entre médico y paciente mejora, por ende, el automanejo de la enfermedad, con una buena información en consulta y un clima de confianza14,23,28. Si bien los pacientes prefieren que sea el médico quien les informe21,28, este puede no disponer del tiempo suficiente o tener dificultades para establecer una mayor relación de confianza con el paciente, es más, los médicos no siempre se encuentran cómodos tratando temas considerados personales porque no han sido entrenados convenientemente para ello33. El grupo discutió sobre la oportunidad de relegar el papel de informador al miembro más empático del equipo, por el bien del paciente; sin embargo, la postura final fue la de estimular la preparación de todos los miembros del equipo en técnicas de comunicación efectiva. Todos debemos mejorar en nuestra facultad de informar a los pacientes y sus familiares.
Durante el proceso de consenso se modificaron algunas de las recomendaciones iniciales del panel, para poder acomodar la opinión mayoritaria de los consultados. Por ejemplo, la primera recomendación se formuló de esta manera en la primera ronda: «Se recomienda utilizar alguna estrategia, o herramientas específicas como el HADS, para identificar la ansiedad o depresión en los pacientes con EII». Los votos y opiniones de los panelistas nos hicieron pensar que veían en esta recomendación una inclinación a una sola manera de recabar la información, de modo que la reformulamos y dejamos más claro en el texto explicativo que no recomendamos una sola forma de indagar en los problemas, pero que el HADS puede utilizarse, pues fue el instrumento mejor valorado por el panel y el que mejor se adaptaba a las necesidades. La recomendación 9 también se tuvo que reformular. Inicialmente se recomendaba que «La detección y el comienzo del manejo de los problemas emocionales directamente relacionados con la EII puede realizarlo cualquier miembro del equipo si está capacitado». Los comentarios reflejaron problemas en la interpretación de la «capacitación», problema que se intentó corregir recalcando que nos referíamos a problemas leves. Los psicólogos propusieron incluir en la recomendación que se utilizase el término «psicoeducación» pero dado que no es un concepto que se use habitualmente por personal no psicólogo lo desestimamos. No obstante, la psicoeducación se refiere al apoyo emocional y la resolución de problemas, que puede realizarse con una escucha activa e información. La última recomendación que presentó discordancias fue la 10, inicialmente «El manejo específico de un trastorno de ansiedad o depresión lo debe hacer un profesional, bien psicólogo, bien psiquiatra». No es la intención del panel establecer una recomendación inamovible sobre qué profesional de la salud mental debería atender a los pacientes con EII, sobre todo teniendo en cuenta que cada paciente presenta problemas de distinto grado y causa y que los recursos disponibles, o de mayor calidad, pueden variar de un escenario a otro. No obstante, sí que se quería recalcar desde el panel la importancia de no medicar a los pacientes con problemas no graves, en la medida de lo posible. Finalmente, en el apartado de los criterios de derivación, se decidió eliminar del documento final algunos de ellos, en relación con el fracaso terapéutico y con la hiperfrecuentación, por no alcanzar el grado de acuerdo necesario.
También se generó un debate entre los expertos sobre si se debe sugerir quién debe ser el miembro concreto del equipo que debe proporcionar la información a los pacientes. Informar adecuadamente exige normalmente más tiempo del habitual, por lo que en las estimaciones de los tiempos de consulta se debe tener en cuenta el acto de informar para que sean efectivas. Por otro lado, es importante que la persona que informe sobre la enfermedad y sus complicaciones tenga capacidad empática. El equipo debe decidir quién o quiénes de todos los miembros, estarán más disponibles para proporcionar de forma habitual la información a los pacientes. En ocasiones puede ser también útil que cada miembro del equipo dé una parte de la información, y refuerce las que hayan sido establecidas previamente por otros profesionales. Por último el panel decidió no hacer ninguna sugerencia en la recomendación sobre la persona concreta que debe dar la información para con ello fomentar la mejora en la capacidad de comunicación de todos los miembros del equipo.
Una de las limitaciones del documento es el bajo grado de evidencia científica de muchas de las recomendaciones. Hay que entender que es muy complejo plantear estudios que permitan avalarlas directamente, pues implican estrategias en servicios de salud y en ámbitos y estructuras de investigación con poco apoyo económico y de las estructuras de investigación en general. De ahí que en parte se hayan basado en estudios de metodología cualitativa previos del propio grupo EnMente. También hemos intentado contrarrestar este déficit de evidencia con la experiencia tanto de gastroenterólogos con interés en el tema y psicólogos como de representantes de pacientes.
Por otra parte, estas recomendaciones no tienen valor si no son realmente aplicadas en la práctica clínica. La dificultad de encajar algunas de las propuestas en las ocupadas consultas y entramados logísticos de citaciones, acceso a profesionales o cuidados multidisciplinares, es un tema ya puesto de relieve en la literatura34 y fue ampliamente discutido por el panel. Este prefirió dejar a la elección y discusión de los profesionales de cada centro cómo manejarlos, incluyendo grupos de trabajo, profesionales a distancia35, o apoyándose en las asociaciones de pacientes. No obstante, son los pequeños cambios en la relación médico-paciente los que mayor cambio pueden ejercer8. Creemos que es de especial importancia mejorar la formación de los profesionales que tratan a los pacientes con EII en aspectos psicológicos, puesto que está demostrado que la mejor comunicación, que incluye la integración de los aspectos emocionales en la relación médico-paciente26, tiene un efecto positivo sobre la adherencia y el pronóstico9, pero además, es una habilidad que se puede entrenar y que no implica necesariamente aumentar el tiempo de consulta, como se suele creer8,24,36.
Este documento se basa en una revisión de guías de práctica clínica en EII en relación con los aspectos psicológicos, un grupo focal con pacientes españoles con EII, una encuesta a pacientes y médicos, y una revisión sistemática sobre la utilidad de instrumentos de cribado de ansiedad y depresión en pacientes con enfermedades inflamatorias. El grupo de trabajo tiene múltiples perspectivas y los pacientes han tenido un papel preponderante. Por todo ello, creemos que tienen una especial validez a pesar del bajo grado de evidencia científica de muchas de ellas. En él se proponen recomendaciones prácticas para el manejo de los aspectos psicosociales en la EII que pueden servir de base para el rediseño de los servicios o procesos de EII y como justificación para la formación del personal sanitario.
FinanciaciónMSD proporcionó el apoyo económico y logístico para las reuniones y estudios sin intervenir en los aspectos científicos.
AutoríaMBA, IMJ, AP, JG, MC, MGM e YM han participado en la concepcio¿n y realizacio¿n del trabajo que ha dado como resultado el arti¿culo en cuestio¿n.
GA, MMBW, XC, FC, MCH, LFS, RFI, DG, MI, NM, MM, OM, MR, OR, LS, PV, YZ, MM, PN yJPG han participado en la elaboración de los consensos a través de la encuesta Delphi.
Todos los autores han participado en la redaccio¿n del texto y aprobado la versio¿n final.
Conflicto de interesesMBA ha sido consultor, ponente o ha recibido becas de investigación de MSD, Abbvie, Hospira, Takeda, Khern, Ferring, FaesFarma, ShirePharmaceuticals, Dr. FalkPharma, Chiesi, GebroPharma, OtsukaPharmaceuticals y TillottsPharma.
IM-J ha sido consultor, ponente o ha recibido becas de investigación de MSD, Abbvie, Hospira, Takeda, Janssen, Ferring, FaesFarma, ShirePharmaceuticals, Dr. FalkPharma, Chiesi, GebroPharma, OtsukaPharmaceuticals, AstraZeneca y TillottsPharma.
JG ha sido consultor, ponente o ha recibido becas de investigación de MSD, Abbvie, Ferring, ShirePharmaceuticals, GebroPharma, Astra Zeneca, General Electric, Kern y TillottsPharma.
MMBW ha sido consultora, ponente o ha recibido becas de investigación de MSD, Abbvie, Takeda, Ferring, y ShirePharmaceuticals.
FC ha sido consultor, ponente o ha recibido becas de investigación de AbbVie, MSD, Shire, Ferring, Zambon y Gebro.
MCh ha prestado asesoramiento científico, soporte para investigación y/o actividades formativas para MSD, Abbvie, Hospira, Pfizer, Takeda, Janssen, Ferring, Shire Pharmaceuticals, Dr. Falk Pharma, Tillotts Pharma.
RF ha prestado asesoramiento científico, soporte para investigación y/o actividades formativas para Tillotts, Abbvie, Falk y Shire
PVV ha sido ponente para MSD, Abbvie, Ferring, ShirePharmaceuticals, KernPharma,FaesFarma y Takeda.
YZ ha sido consultor, ponente o ha recibido becas de investigación de MSD, Abbvie, Hospira, Takeda, OtsukaPharmaceuticals, y TillottsPharma.
M. MInguez ha sido consultor, ponente o ha recibido becas de investigación de MSD, Abbvie, ShirePharmaceuticals, Almirall, Takeda, Alergan.
PNM ha sido consultora, ponente o ha recibido becas de investigación de MSD, Abbvie, Hospira, Takeda, Janssen, Khern, Ferring, ShirePharmaceuticals, Chiesi, GebroPharma, OtsukaPharmaceuticals, y TillottsPharma.
JPG ha prestado asesoramiento científico, soporte para investigación y/o actividades formativas para MSD, Abbvie, Hospira, Pfizer, Kern Pharma, Biogen, Takeda, Janssen, Roche, Ferring, Faes Farma, Shire Pharmaceuticals, Dr. Falk Pharma, Tillotts Pharma, Chiesi, Casen Fleet, Gebro Pharma, Otsuka Pharmaceutical, Vifor Pharma
El resto de los autores declara no tener conflictos de intereses.