El carcinoma hepatocelular (CHC) es la neoplasia primaria de hígado más frecuente. Su incidencia se ha incrementado mundialmente y datos recientes indican que en España también se ha asistido a un aumento significativo de su detección. Es conocido que el CHC afecta de manera casi exclusiva a sujetos con enfermedad hepática crónica que han desarrollado una cirrosis hepática y, además, diversos estudios han constatado que la aparición de CHC es en la actualidad la causa de muerte más frecuente en esta población. Simultáneamente al reconocimiento de la relevancia clínica de esta neoplasia, se ha asistido al desarrollo de técnicas nuevas para el diagnóstico precoz del CHC y para su tratamiento eficaz en todos los estadios. Esta evolución positiva en la actitud diagnóstico-terapéutica de los sujetos con CHC ha dado lugar a un interés creciente en todos los aspectos relacionados con esta enfermedad; diversas sociedades científicas han elaborado guías de práctica clínica para orientar la toma de decisiones en sujetos con posible diagnóstico de CHC.
Con el objeto de revisar la situación actual de la epidemiología, el diagnóstico y el tratamiento del CHC, la Asociación Española para el Estudio del Hígado (AEEH) organizó una conferencia monotemática sobre CHC (Santander, mayo de 2008) y al mismo tiempo propuso la elaboración de un documento de consenso por parte de un panel de expertos. Con el objeto de conseguir una máxima aceptación y validez, se invitó a participar en la elaboración de este documento a la Sociedad Española de Trasplante Hepático (SETH), a la Sociedad Española de Radiología (SERAM), a la Sociedad Española de Radiología Médica Vascular e Intervencionista (SERVEI) y a la Sociedad Española de Oncología Médica (SEOM). De este modo, se integraban en esta propuesta todos los campos del conocimiento que participan en el diagnóstico y el tratamiento de esta neoplasia. En este sentido, una de las principales conclusiones del panel de expertos es la necesidad de que el diagnóstico y el tratamiento de estos sujetos se lleve a cabo en grupos multidisciplinarios asentados en centros de referencia y en los que participen todas las especialidades involucradas: hepatología y gastroenterología, radiología (incluida radiología intervencionista), cirugía, anatomía patológica y oncología médica. Esta necesidad abarca todos los estadios evolutivos y debe considerarse un requisito fundamental para poder avanzar en el diagnóstico y en el tratamiento del CHC. La aparición de esta neoplasia en el seno de un hígado enfermo implica una complejidad elevada y, al mismo tiempo, todo el proceso de diagnóstico, estadificación y seguimiento obliga a una relación estrecha entre los diversos especialistas y a la aplicación de tecnología de última generación. Además, hay numerosos aspectos que requieren investigación clínica de calidad y esto únicamente será posible si se dispone de este tipo de dispositivo asistencial y de investigación.
Este documento expone un conjunto de recomendaciones para el diagnóstico, la estadificación y el tratamiento del CHC basadas en pruebas científicas. Se ha tomado como documento de referencia las guías de práctica clínica que publicó en 2005 la American Association for the Study of Liver Diseases (AASLD)1 incorporando los avances más importantes que se han obtenido en los últimos años. Las recomendaciones realizadas en este documento se categorizaron de acuerdo con el nivel de evidencia científica propuesto por la AASLD (tabla 1). La evidencia científica en el tratamiento del CHC se han evaluado de acuerdo con las recomendaciones del National Cancer Institute (www.cancer.gov).
Evidencia de acuerdo con el diseño del estudio
| Grado | Definición |
| i | Ensayos clínicos controlados aleatorizados |
| ii-1 | Ensayos clínicos controlados no aleatorizados |
| ii-2 | Estudios analíticos de cohorte o de casos y controles |
| ii-3 | Múltiples series temporales, experimentos no controlados |
| iii | Opinión de expertos, estudios epidemiológicos descriptivos |
El CHC es un problema médico relevante. Actualmente es la sexta neoplasia más frecuente y la tercera causa de muerte por cáncer2. Su distribución mundial es muy heterogénea y está estrechamente relacionada con la prevalencia variable de los diferentes factores de riesgo asociados al desarrollo de esta neoplasia. La incidencia es máxima en el Sudeste asiático y en África subsahariana. La mayor parte de los casos que se presentan en esas zonas se hallan en relación con el virus de la hepatitis B (VHB) y la incidencia excede los 15 casos cada 100.000 habitantes por año. El sur de Europa (incluida España) presenta una incidencia intermedia (de 5 a 10 casos cada 100.000 habitantes por año) y, finalmente, el norte de Europa y América tienen la menor incidencia (aproximadamente 5 casos cada 100.000 habitantes por año)3. En ambas zonas, la infección por virus de la hepatitis C (VHC) y el alcoholismo desempeñan un papel predominante. No obstante, en los últimos años se han evidenciado ciertos cambios epidemiológicos en diversas áreas. Así, en países donde la infección crónica por el VHB es la principal causa de CHC, como Taiwán, la incidencia ha descendido debido a la implementación universal de la vacunación contra el VHB4. Por el contrario, la incidencia de CHC ha aumentado en países como el Reino Unido5, Canadá6 y EE. UU.7, lo que refleja probablemente la diseminación de la infección crónica por el VHC. Finalmente, en aquellos países en los que la epidemia por VHC apareció más tempranamente, como Japón, la incidencia ha alcanzado su meseta8. Mundialmente, el principal factor de riesgo de CHC es el VHB asociado o no a aflatoxina. Sin embargo, en países industrializados, los factores de riesgo más frecuentemente asociados al CHC son la infección crónica por VHC9 y el consumo crónico de etanol10. En España, el VHC es, en el momento actual, el principal factor de riesgo asociado a la aparición de CHC y, aunque los datos son heterogéneos dado que en muchas ocasiones las metástasis hepáticas se registran como tumores hepáticos primarios, hay pruebas de que la incidencia de CHC ha aumentado en los últimos años11,12. En todas las áreas geográficas, el riesgo de CHC varía según el grado de afectación hepática: es menor al 1% anual en sujetos con hepatitis crónica sin fibrosis significativa y se incrementa del 3 al 7% anual en sujetos con cirrosis9. El riesgo relevante se adquiere al establecerse la cirrosis hepática y es obvio que la intensidad de la inflamación hepática (relacionada con la carga vírica o el genotipo) es la causante del proceso crónico de necrosis y de regeneración que evoluciona a cirrosis; por tanto, éste es el parámetro que debe utilizarse para establecer la adquisición de riesgo clínicamente significativo. En este sentido, una vez que se presenta la cirrosis hepática, el riesgo de que el CHC se desarrolle continúa a pesar de obtener una respuesta vírica persistente tras tratamiento13. Por tanto, cualquier enfermedad que pueda dar lugar a una cirrosis hepática (hemocromatosis hereditaria, cirrosis biliar primaria o hepatitis autoinmunitaria) debe considerase un factor de riesgo para CHC. En los últimos años se ha demostrado que la diabetes mellitus14 y otros factores asociados al síndrome metabólico, como la obesidad o la dislipidemia15–18, se asocian a un incremento de muerte relacionada con CHC (al igual que el tabaquismo)19,20. El consumo de café disminuye el riesgo21–23, mientras que los suplementos vitamínicos, la soja o los elementos de la medicina alternativa (como la aleta de tiburón) no tienen ninguna eficacia preventiva del CHC.
La prevención eficaz de la muerte por CHC debe conseguirse al evitar la adquisición de factores de riesgo. La vacuna frente al VHB ha demostrado su eficacia4, mientras que la infección por VHC, la ingesta de aflatoxina, el consumo de alcohol o el síndrome metabólico pueden prevenirse mediante campañas dirigidas a mejorar las condiciones sociosanitarias de los ciudadanos y la promoción de hábitos de vida saludables. Si el factor de riesgo ya se ha adquirido, la única opción preventiva es evitar la progresión a cirrosis mediante la administración de tratamiento antivírico24,25 y el abandono de los hábitos que implican riesgo aumentado. En este sentido, varios estudios han demostrado que la replicación del VHB incrementa el riesgo de CHC24,26,27, por lo que el tratamiento antivírico debería traducirse en la disminución de la progresión de la enfermedad hepática y, por tanto, reducir el desarrollo de CHC a largo plazo. Si el tratamiento antivírico no logra erradicar la infección vírica o inhibir de forma persistente su replicación, no hay ningún agente que evite de forma eficaz la evolución a cirrosis con riesgo de CHC. Por tanto, la prevención primaria del CHC es la medida más eficaz.
Recomendaciones:
- 1.
La vacunación universal contra el VHB reduce la incidencia de CHC (nivel i).
- 2.
Una vez que se produce la lesión hepática con desarrollo de cirrosis la eliminación del agente etiológico disminuye, pero no elimina, el riesgo de aparición de CHC (nivel ii).
Es bien conocido que más del 80% de los sujetos afectados de CHC presentan una cirrosis hepática subyacente y que en la actualidad el hecho de que se desarrolle CHC supone la principal causa de muerte en sujetos con cirrosis28. Teniendo en cuenta que la única posibilidad de aplicar tratamientos con intención curativa es diagnosticando la enfermedad en una fase inicial, asintomática29, y dado que esta posibilidad es únicamente factible si se efectúa cribado de la población en riesgo, se recomienda explorar periódicamente a los sujetos con cirrosis mediante ecografía abdominal. Se dispone de un único estudio prospectivo y aleatorizado que se efectuó en China. Incluyó sujetos con infección crónica por VHB y demostró que el programa de cribado basado en ecografía abdominal y en determinación de alfafetoproteína (AFP) cada 6 meses aumentaba la supervivencia de los sujetos en la cohorte bajo vigilancia30. La eficacia del programa se relacionó con la capacidad de la ecografía, mientras que la determinación de AFP no fue eficaz31. Diversos estudios de cohortes32–34 y análisis de coste y eficacia35–37 refuerzan el beneficio de establecer un seguimiento mediante ecografía abdominal cada 6 meses. Por tanto, hay consenso generalizado en recomendar incluir en programas de cribado periódico a los sujetos cirróticos que vayan a tratarse en caso de ser diagnosticados de CHC. En general, deben considerarse para cribado los sujetos cirróticos en clase funcional Child-Pugh A y B. Los sujetos en clase funcional B avanzada y en clase funcional C deben evaluarse para trasplante hepático. En ellos, la detección de CHC no cambiará la indicación de trasplante, a menos que se excedan los criterios de inclusión en la lista de espera y el CHC sea una contraindicación al trasplante. Dado que en estos sujetos el trasplante se debe considerar en caso de insuficiencia hepática con mal pronóstico a corto plazo, la detección de CHC y su posible tratamiento no tendrá impacto clínicamente significativo en la supervivencia. Por tanto, no tiene sentido efectuar cribado para detección precoz si el trasplante no es factible.
Intervalo de exploraciónLos datos referentes a la velocidad del crecimiento tumoral y a la progresión hasta un tamaño detectable mediante técnicas de imagen son limitados. Series antiguas indican que el tiempo para doblar el volumen tumoral oscila entre 2 y 4 meses38,39 y estos resultados aportan la base racional para efectuar cribado cada 6 meses. Asimismo, este intervalo fue el que se utilizó en el único ensayo clínico aleatorizado que ha demostrado el beneficio del cribado de CHC en sujetos cirróticos30. En Japón, se recomienda un intervalo de 3 a 4 meses y algunos autores mantienen que los sujetos de alto riesgo deberían examinarse más frecuentemente. No obstante, no hay datos que demuestren que el mayor riesgo se asocia a una mayor velocidad de crecimiento tumoral. Además, un ensayo clínico aleatorizado realizado recientemente en Francia en 1.200 sujetos cirróticos concluyó que el cribado mediante ecografía cada 3 meses no mejora el diagnóstico ni el tratamiento del CHC respecto a realizarlo cada 6 meses40. Por tanto, se considera que el intervalo recomendado debe ser cada 6 meses.
Instrumentos para el cribadoLas técnicas de cribado de CHC pueden dividirse en radiológicas y serológicas. La prueba radiológica más usada es la ecografía abdominal. Se trata de una técnica no invasiva, aceptada por la población, con una sensibilidad del 60 al 80% y una especificidad superior al 90% para la detección precoz de CHC41. Además, se dispone de una estrategia diagnóstica bien definida tras la detección de un nódulo sospechoso de CHC. Por tanto, la ecografía abdominal realizada por personal experto es actualmente la técnica de cribado más adecuada para la detección precoz de CHC. Con el objeto de asegurar el conocimiento y la experiencia para efectuar cribado basado en ecografía, es fundamental establecer programas de formación para certificar la capacitación a fin de llevar a término esta actividad. La realización de tomografía computarizada (TC) como técnica de cribado debe desaconsejarse por el riesgo asociado a la irradiación42 así como por motivos de coste y eficacia, y de menor disponibilidad. También este aspecto afecta a la resonancia magnética (RM).
Respecto a las pruebas serológicas, se disponen en la actualidad de una multitud de marcadores tumorales. El más evaluado ha sido la AFP que hasta hace poco tiempo era la única herramienta disponible. Sin embargo, la AFP ha mostrado un bajo rendimiento diagnóstico, dado que sus valores en muchos casos son normales en tumores iniciales y es bien sabido que los sujetos con cirrosis hepática pueden presentar elevaciones transitorias de AFP en ausencia de CHC. Los análisis retrospectivos que evalúan el rendimiento diagnóstico mediante curvas de eficacia diagnóstica han mostrado que el punto de corte óptimo para el cribado es de 20ng/ml; éstas ofrecen una sensibilidad aproximada del 60%43. Sin embargo, cuando se consideran estudios prospectivos, en los que específicamente se evalúa el rendimiento diagnóstico de las pruebas de cribado, la AFP con el mismo punto de corte muestra una sensibilidad inferior al 25% y una especificidad del 79%44. Además, no se dispone de ningún estudio que establezca qué incremento de AFP debe llevar a sospechar un CHC si la ecografía es negativa. En este sentido, estudios en explantes demuestran que puede no haber CHC, aunque la AFP supere 500ng/ml45. Por último, hay una correlación entre valores de AFP y estadio tumoral, donde la AFP simplemente es un marcador de enfermedad avanzada. Por tanto, la AFP no es una herramienta de cribado eficaz y debe desaconsejarse su uso46. Se han propuesto otros marcadores, como la fracción de AFP ligada a lectina47, des-gamma-carboxi protrombina48 o el glipican-349, pero presentan los mismos defectos que la AFP y, en general, no pueden competir con la fiabilidad de la ecografía.
Candidatos a cribado de carcinoma hepatocelularDado que el principal factor de riesgo de CHC es la presencia de cirrosis, deben considerarse candidatos a cribado todos los sujetos con cirrosis, independientemente de la etiología. En sujetos afectados de hepatopatía crónica por VHC con cirrosis establecida, la obtención de respuesta vírica persistente tras tratamiento no elimina el riesgo de que se desarrolle CHC13. Por tanto, también en estos sujetos se debería recomendar cribado de CHC.
Recomendaciones:
- 3.
Los sujetos afectados de cirrosis hepática deben participar en programas de cribado (nivel i).
- 4.
La técnica de cribado más adecuada es la ecografía abdominal que realiza personal experto (nivel ii).
- 5.
Se debe abandonar el uso de AFP como técnica de cribado (nivel ii).
- 6.
Las técnicas de cribado se deben realizar cada 6 meses. El intervalo de cribado no necesita acortarse en sujetos con mayor riesgo de desarrollar CHC (nivel ii).
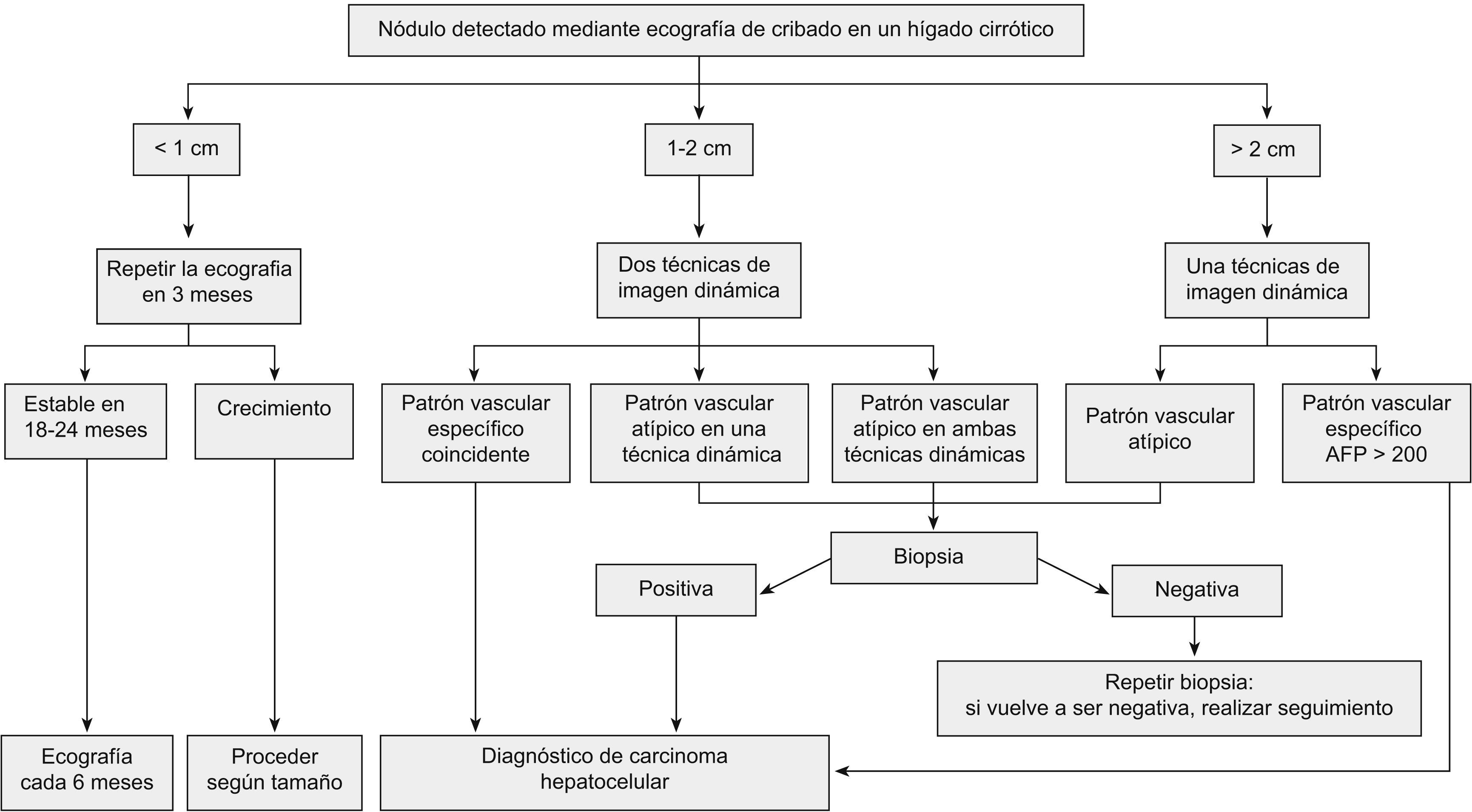
En un sujeto afectado de cirrosis hepática, la probabilidad de que un nódulo detectado mediante ecografía sea un CHC es muy elevada, especialmente si su diámetro excede los 10mm. Por tanto, si el nódulo detectado supera este límite, es recomendable realizar estudios complementarios para llegar a un diagnóstico concluyente. El CHC presenta una vascularización predominantemente arterial50, a diferencia del parénquima hepático en donde la vascularización es mixta: arterial y portal. Esto determina un patrón vascular específico caracterizado por una intensa captación de contraste en fase arterial, seguido de un lavado rápido del contraste en fase venosa portal o en fase tardía (washout en la literatura médica inglesa). Este patrón ha mostrado ser específico para el diagnóstico de CHC cuando se ha correlacionado con el análisis anatomopatológico de explantes o de piezas de resección quirúrgica51. En la conferencia de consenso de la European Association for the Study of the Liver (EASL), celebrada en 2000 en Barcelona, se propusieron criterios diagnósticos no invasivos basados en este patrón radiológico. De este modo, si un nódulo hipervascular mayor de 2cm sobre un hígado cirrótico presentaba hallazgos coincidentes mediante 2 técnicas de imagen52, el diagnóstico de CHC se consideraba establecido. En nódulos menores de 2cm se recomendaba basar el diagnóstico en la confirmación mediante biopsia. Estos criterios de imagen no invasivos se han aplicado clínicamente con éxito y han demostrado su utilidad53, particularmente para el diagnóstico de tumores avanzados. No obstante, la descripción anecdótica de nódulos hipervasculares en hígados cirróticos sin diagnóstico final de CHC (p. ej. hemangioma atípico o colangiocarcinoma), ha llevado a refinar los criterios no invasivos54,55 que se establecieron en las guías de práctica clínica que publicó la AASLD1 y que aceptó un panel de expertos de la EASL. Así, para registrar el patrón dinámico como específico de CHC debe detectarse hipervascularización en fase arterial seguido de lavado precoz en la fase venosa y de equilibrio. De acuerdo con estos criterios nuevos, es posible establecer el diagnóstico no invasivo de CHC si un nódulo en un hígado cirrótico muestra intensa captación de contraste en fase arterial seguido de lavado precoz en fase venosa mediante una técnica de imagen dinámica (ecografía con contraste, RM o TC con contraste). En el caso de nódulos de entre 1 y 2cm, se recomienda la demostración de este patrón vascular específico de forma coincidente en 2 pruebas de imagen a fin de evitar posibles falsos diagnósticos positivos basados en una lectura equivocada de una única prueba de imagen. Si el patrón vascular no es típico o si el nódulo no muestra captación de contraste, el diagnóstico concluyente de CHC debe basarse en la anatomía patológica. Finalmente, en el caso de nódulos menores de 1cm, dada la baja probabilidad de que sean de naturaleza maligna44 y dada la dificultad que supone su caracterización correcta, se recomienda realizar un seguimiento estrecho mediante una ecografía cada 3 a 6 meses con la finalidad de detectar su posible crecimiento, y emplear entonces los criterios anteriores (fig. 1). Los estudios futuros deberán establecer si la detección de grasa, de seudocápsula o de comportamiento tras la administración de contrastes intracelulares pueden ser criterios diagnósticos adicionales. En el caso de sujetos sin cirrosis establecida, la aplicación de estos criterios de imagen no es válida, y es necesaria la realización de una biopsia para obtener un diagnóstico concluyente. Estos criterios se han validado prospectivamente en sujetos cirróticos y han demostrado una especificidad y un valor predictivo positivo del 100%44. Sin embargo, la aplicación estricta de estos criterios no invasivos en nódulos menores de 2cm tiene una sensibilidad del 33%, por lo que en la mayor parte de casos, el diagnóstico de CHC en estos nódulos depende de la obtención de una biopsia44. La realización de una biopsia de un nódulo hepático en un sujeto cirrótico no es siempre posible. En algunos casos, la presencia de ascitis o de alteraciones graves de la coagulación contraindica este procedimiento y, en otros casos, su localización en el hígado dificulta su acceso percutáneo. Además, el rendimiento diagnóstico de una biopsia de estos nódulos de tamaño pequeño no es óptimo y presenta una sensibilidad cercana al 70%44,56. Esto puede relacionarse con un error de muestreo y con la dificultad de realizar un diagnóstico diferencial entre nódulos displásicos y CHC muy iniciales mediante la escasa muestra obtenida a través de una biopsia percutánea50. Por tanto, ante una biopsia negativa no se puede descartar el diagnóstico de CHC y se debe valorar la necesidad de obtener una nueva biopsia. Respecto a la técnica para la obtención de material para el análisis anatomopatológico, no hay ningún estudio que haya comparado adecuadamente el rendimiento de la punción aspirativa con aguja fina y la punción con aguja de corte, por lo que no se puede realizar una recomendación generalizada. La citología posee un elevado rendimiento diagnóstico, pero si se requiere el análisis de disposición arquitectural o de valoración de invasión vascular microscópica, el examen de bloque celular o de «minibiopsia» puede aportar información valiosa. Por último, algunos autores han alertado sobre el riesgo de diseminación local (seeding) tras la punción de estos nódulos. Sin embargo, la incidencia de esta complicación es muy baja (inferior al 0,1%)57,58 y siempre se debe valorar este riesgo frente a la posibilidad de aplicar tratamientos invasivos ante lesiones falsamente diagnosticadas de CHC mediante pruebas de imagen no concluyentes45.
Algoritmo diagnóstico para el estudio de un nódulo hepático detectado mediante ecografía abdominal. Adaptado de Bruix et al1. AFP: alfafetoproteína.
Finalmente, el uso de AFP como herramienta diagnóstica presenta un rendimiento muy bajo44,59. Diferentes neoplasias, como el colangiocarcinoma o la metástasis de origen gastrointestinal, pueden presentar elevaciones de AFP43,60,61. Por tanto, a pesar de encontrar valores elevados de AFP (superiores a 200ng/ml), si la masa hepática no presenta un patrón vascular específico por imagen, se debe realizar una biopsia confirmatoria.
En los últimos años se ha producido un gran avance en el conocimiento de las vías moleculares que determinan la aparición de CHC62,63, lo que ha permitido evaluar técnicas de biología molecular que podrían actuar como nuevas herramientas diagnósticas. Se han propuesto diferentes firmas diagnósticas basadas en la expresión génica así como tinciones inmunohistoquímicas que reflejarían esta diferente expresión a nivel proteico64–66. Sin embargo, todos estos estudios se han realizado sobre tumores obtenidos tras resección quirúrgica o trasplante hepático. Dado que no se han evaluado en muestras adquiridas mediante biopsia percutánea, su utilidad en la práctica clínica real es desconocida.
Recomendaciones:
- 7.
Los nódulos menores de 1cm detectados mediante ecografía de cribado deben seguirse mediante una ecografía cada 3 a 6 meses. Si tras 2 años no se detecta crecimiento, se debe volver al cribado habitual cada 6 meses (nivel ii).
- 8.
Los nódulos mayores o iguales a 1cm detectados mediante ecografía en sujetos cirróticos pueden diagnosticarse de CHC sin necesidad de obtener una biopsia si presentan en técnicas de imagen dinámicas (ecografía con contraste, TC y RM dinámicas) captación de contraste en fase arterial seguido de lavado en fases tardías. En nódulos de entre 1 y 2cm, este patrón vascular debe detectarse de forma coincidente en 2 técnicas de imagen (nivel ii).
- 9.
Si el patrón vascular no es específico de CHC, se debe recomendar una biopsia (nivel ii).
- 10.
Si la biopsia es negativa, no se puede descartar el diagnóstico de CHC. Se debe valorar la realización de una biopsia nueva o un seguimiento estrecho de la lesión (nivel ii).
- 11.
En el caso de sujetos sin cirrosis establecida, la aplicación de estos criterios de imagen no es válida y es necesario la realización de una biopsia para obtener un diagnóstico concluyente (nivel ii).
Una vez que se obtiene el diagnóstico, es necesario realizar el estudio de extensión de la enfermedad y una valoración pronóstica. Con esto, es posible informar al sujeto y a los familiares sobre la expectativa de vida, elegir el tratamiento más adecuado y evaluar su respuesta. El pronóstico de los tumores sólidos depende fundamentalmente del estadio tumoral. Sin embargo, dado que el CHC aparece en la mayoría de los casos asociado a una cirrosis hepática y que el grado de alteración de la función hepática determina las opciones terapéuticas y la supervivencia (independientemente de la presencia del CHC), es imprescindible considerar conjuntamente el grado de disfunción hepática y la extensión tumoral. Finalmente, la presencia de síntomas ha mostrado un gran valor pronóstico y, al igual que el grado de reserva funcional hepática, determina la aplicabilidad de los diferentes tratamientos disponibles. Por tanto, aquellos sistemas pronósticos que tienen en cuenta únicamente la extensión tumoral (como el sistema de estadificación por tumor, ganglios y metástasis)67, la función hepática (como el sistema Child-Pugh68 o el sistema MELD [Model for end stage liver disease])69 o la presencia de síntomas (como la clasificación ECOG performance status70 o el índice Karnofsky)71 son inexactos y únicamente son útiles para detectar una enfermedad terminal. En la última década, han aparecido múltiples sistemas de estadificación que tienen en cuenta factores asociados a la extensión tumoral y a la función hepática72–85. El único que vincula estadificación con tratamiento y que además se ha validado en Europa86,87, EE. UU.88 y Asia es el sistema Barcelona Clinic Liver Cancer (BCLC)74. Por su reconocida capacidad predictiva y por su utilidad en el proceso de decisión de tratamiento, es el sistema que recomienda la AASLD1 y un panel internacional de expertos que recientemente ha establecido las recomendaciones para diagnosticar y estratificar a los sujetos con el objeto de permitir estudios de investigación terapéutica con máxima calidad89.
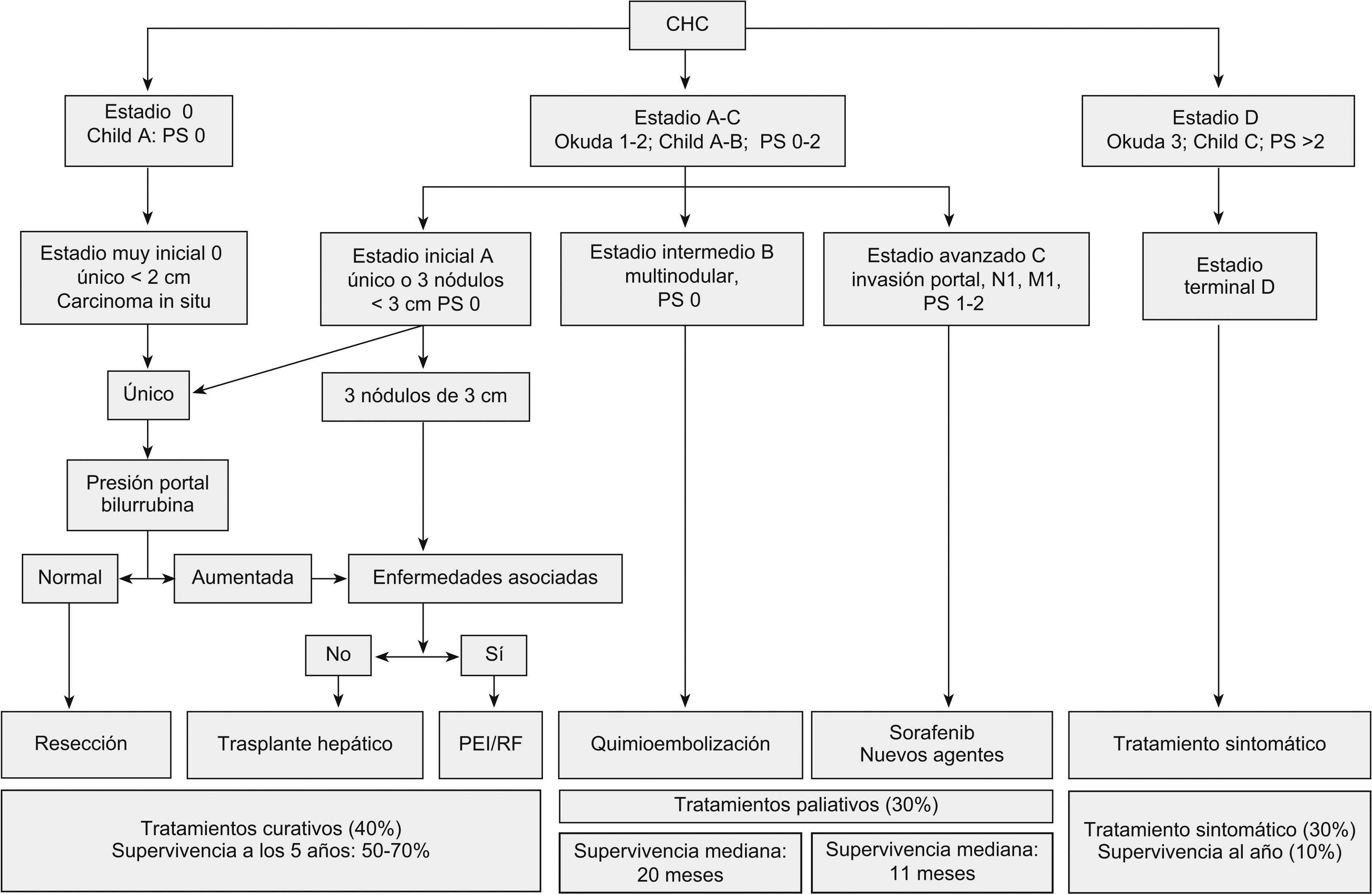
El sistema BCLC incluye variables asociadas al estadio tumoral, la función hepática y la presencia de síntomas; además, establece el pronóstico de acuerdo con 4 estadios que se vinculan a la posible indicación de tratamiento (fig. 2). El estadio inicial (estadio A) incluye a sujetos asintomáticos con función hepática conservada (Child-Pugh A y B) con un CHC solitario o con un máximo de 3 nódulos de hasta 3cm de diámetro. Estos sujetos pueden tratarse con intención curativa mediante resección quirúrgica, ablación percutánea y trasplante hepático, con una supervivencia esperada a los 5 años en el 50 al 75% de los casos. Un subgrupo con especial buen pronóstico son aquellos sujetos con cirrosis hepática compensada (Child-Pugh A) con CHC muy inicial (estadio 0), totalmente asintomáticos y que presentan tumores únicos menores de 2cm, sin invasión vascular ni diseminación. Este estadio muy inicial correspondería al concepto de carcinoma in situ50. En estos casos, la cirugía o la ablación por radiofrecuencia (RFA, radiofrequency ablation) ofrecen una alta probabilidad de curación29, con supervivencia a los 5 años superior al 80%. El estadio intermedio (estadio B) consiste en sujetos con tumores multinodulares que exceden los criterios anteriormente descritos, sin invasión vascular ni extrahepática, con función hepática y estado general conservado. Si la función hepática corresponde al estadio A de Child-Pugh, los sujetos pueden beneficiarse de tratamiento mediante quimioembolización y su supervivencia mediana esperada es de 20 meses. Los sujetos con función hepática conservada, pero que presentan un CHC con invasión vascular, invasión extrahepática o con afectación leve del estado general se catalogan como sujetos en estadio avanzado (estadio C). En este grupo de sujetos, el único tratamiento que hasta la fecha ha mostrado beneficios en términos de supervivencia es el tratamiento con sorafenib, con una supervivencia mediana de aproximadamente 11 meses. Por último, los sujetos que presentan afectación grave del estado general o función hepática muy afectada (Child-Pugh C) y que no son candidatos a trasplante hepático corresponden al estadio D o terminal. En ellos, la mediana de supervivencia es menor a 3 meses y únicamente se debe indicar tratamiento sintomático.
Sistema de estadificación del Barcelona Clinic Liver Cancer. Adaptado de Llovet et al29. CHC: carcinoma hepatocelular, PEI; percutaneus ethanol injection ‘inyección percutánea de etanol’, PS: performance status ‘capacidad functional del sujeto’, RF: radiofrequencia.
Los avances recientes en el conocimiento de las vías moleculares que determinan la aparición y la progresión del CHC han permitido definir diferentes patrones de expresión genética con posible significación pronóstica90–92. Aunque la información disponible en la actualidad es preliminar, en un futuro se podrán incorporar datos de expresión génica a los sistemas actuales de evaluación y se podrá basar la predicción de supervivencia así como la indicación de tratamiento en el perfil molecular del sujeto93,94.
Recomendación:
- 12.
Para evaluar el pronóstico de CHC, se debe considerar no sólo el estadio tumoral, sino también la función hepática y la presencia de síntomas. El sistema BCLC tiene en cuenta estos parámetros y es el único que relaciona la predicción pronóstica con la opción terapéutica recomendada (nivel II-2).
Hace décadas, el CHC se diagnosticaba habitualmente en una fase avanzada, cuando el sujeto presentaba síntomas o cuando experimentaba un empeoramiento de la función hepática. En este estadio no era posible realizar ningún tratamiento y, en la mayoría de los casos, el diagnóstico de CHC se consideraba un episodio terminal en el contexto de la cirrosis hepática. En los últimos años, a causa de la aplicación de programas de detección precoz, cada vez se diagnostica el CHC en fases más tempranas, cuando aún es posible aplicar tratamientos eficaces. Para obtener los mejores resultados, es imprescindible una evaluación correcta de la extensión tumoral y de la función hepática, para posteriormente poder realizar tratamiento en centros con experiencia adecuada. Por tanto, ante el diagnóstico o la sospecha de CHC se recomienda enviar al paciente a centros de referencia con equipos multidisciplinares de hepatólogos, radiólogos, cirujanos, patólogos y oncólogos con experiencia en el tratamiento de esta enfermedad.
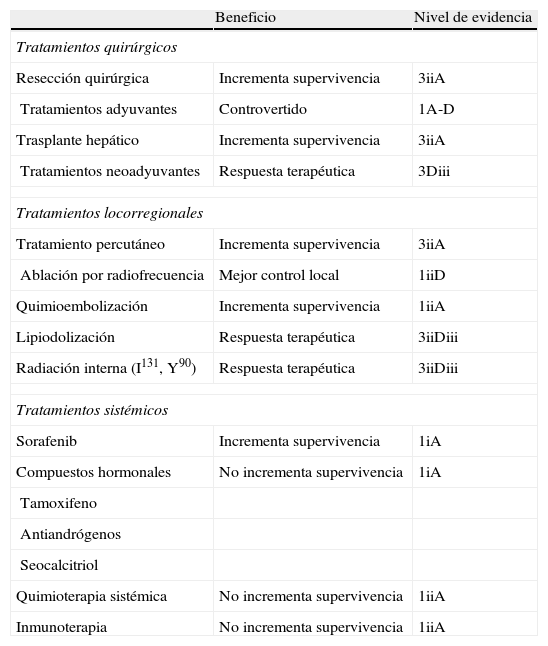
La valoración de la eficacia de un tratamiento debería basarse en ensayos clínicos aleatorizados y metaanálisis de datos individuales. Otras fuentes de evidencia, como ensayos clínicos no aleatorizados o estudios observacionales, son menos consistentes. En el CHC, a diferencia de otras neoplasias prevalentes (como el cáncer de pulmón, mama, estómago, colon y recto), únicamente una minoría de las opciones terapéuticas se ha evaluado correctamente (tabla 2)93.
Evidencia científica de los tratamientos de carcinoma hepatocelular de acuerdo con la calidad del diseño del estudio
| Beneficio | Nivel de evidencia | |
| Tratamientos quirúrgicos | ||
| Resección quirúrgica | Incrementa supervivencia | 3iiA |
| Tratamientos adyuvantes | Controvertido | 1A-D |
| Trasplante hepático | Incrementa supervivencia | 3iiA |
| Tratamientos neoadyuvantes | Respuesta terapéutica | 3Diii |
| Tratamientos locorregionales | ||
| Tratamiento percutáneo | Incrementa supervivencia | 3iiA |
| Ablación por radiofrecuencia | Mejor control local | 1iiD |
| Quimioembolización | Incrementa supervivencia | 1iiA |
| Lipiodolización | Respuesta terapéutica | 3iiDiii |
| Radiación interna (I131, Y90) | Respuesta terapéutica | 3iiDiii |
| Tratamientos sistémicos | ||
| Sorafenib | Incrementa supervivencia | 1iA |
| Compuestos hormonales | No incrementa supervivencia | 1iA |
| Tamoxifeno | ||
| Antiandrógenos | ||
| Seocalcitriol | ||
| Quimioterapia sistémica | No incrementa supervivencia | 1iiA |
| Inmunoterapia | No incrementa supervivencia | 1iiA |
Adaptado de Llovet et al93
Clasificación de la evidencia científica adaptadas del National Cancer Institute (www.cancer.gov)
- •
Diseño del estudio: ensayo clínico controlado y aleatorizado, metaanálisis = 1 (estudio doble ciego: 1i; no ciego: 1ii). Ensayo clínico controlado no aleatorizado = 2. Serie de casos = 3 (estudios poblacionales: 3i; no poblacionales, consecutivos: 3ii; no poblacionales, no consecutivos: 3iii)
- •
Objetivo: supervivencia (A), mortalidad específica de la causa (B), calidad de vida (C). Datos subrogados (D); supervivencia libre de enfermedad (Di); supervivencia libre de progresión (Dii); respuesta tumoral (Diii).
En estadios iniciales es posible aplicar tratamientos con intención curativa. Éstos son la resección quirúrgica, el trasplante hepático y la ablación. En estadios intermedios, el único tratamiento que ha demostrado un aumento de supervivencia es la quimioembolización transarterial (TACE, transarterial chemoembolization). Hasta hace poco tiempo, en el CHC avanzado no había ninguna opción terapéutica eficaz y estos sujetos eran candidatos para participar en ensayos clínicos que evaluaran agentes nuevos. Actualmente, el beneficio obtenido en términos de supervivencia en el estudio SHARP ha convertido al sorafenib en el tratamiento de elección del CHC avanzado. Finalmente, en el estadio terminal se deben recomendar medidas paliativas. Obviamente, si un sujeto en un estadio determinado no puede ser candidato a la opción terapéutica recomendada, debe plantearse la indicación del tratamiento de menor prioridad que corresponda a un estadio más avanzado.
Resección quirúrgicaLa resección quirúrgica es la primera opción en aquellos tumores únicos que aparecen sobre hígados no cirróticos, en los que se pueden realizar resecciones amplias con un riesgo bajo de complicaciones95,96. Sin embargo, en España, la mayoría de los CHC (más del 90%) aparecen sobre una enfermedad hepática crónica, habitualmente en fase cirrótica. En este contexto, no es posible realizar resecciones amplias debido al riesgo de insuficiencia hepática postoperatoria, lo que limita la aplicabilidad de esta opción terapéutica. En sujetos con cirrosis hepática descompensada, la resección quirúrgica está formalmente contraindicada y es necesario evaluar la posibilidad de un trasplante hepático. En aquellos sujetos con cirrosis compensada es fundamental una correcta selección de los potenciales candidatos a resección quirúrgica, con análisis del grado de reserva funcional97. Los mejores candidatos son aquellos sujetos con tumores únicos, que presentan una bilirrubina normal y ausencia de hipertensión portal clínicamente relevante (recuento de plaquetas superior a 100×109/l, gradiente de presión venosa hepática inferior a 10mmHg y ausencia de várices esofagogástricas o de esplenomegalia)98,99. Si no se cumplen estas condiciones, el riesgo de la cirugía aumenta y el pronóstico a medio plazo se deteriora. Así, en tumores multifocales o en presencia de hipertensión portal, se puede efectuar la resección y la morbimortalidad puede ser aceptable. No obstante, la supervivencia a los 5 años será del 50% o menor99 y, por tanto, los sujetos deben considerarse para trasplante hepático si cumplen los criterios de selección. Debe remarcarse que estos criterios desarrollados en Europa para recomendar tratamiento quirúrgico se han validado recientemente en Asia99. Si la cirugía no es posible, debe considerarse que la ablación percutánea posee una gran eficacia terapéutica y que numerosos estudios han demostrado que la supervivencia puede ser muy similar a la obtenida mediante resección si se consigue una respuesta completa al tratamiento100. Respecto al tamaño de la lesión, no hay un punto de corte que contraindique la resección, pero se tiene que valorar cada caso de forma personalizada y siempre tiene que tenerse en cuenta que cuanto mayor es el tamaño del tumor, mayor es el riesgo de invasión microvascular y satelitosis, con lo que el riesgo de recidiva se incrementa101,102 y potencialmente se puede obtener igual o mejor supervivencia con otras alternativas.
A pesar de los avances en la capacidad diagnóstica, sigue habiendo una infravaloración de la extensión tumoral51. Por esto, es imprescindible disponer de ecografía intraoperatoria con el objeto de detectar nódulos entre 0,5 y 1cm, y optimizar la eficacia de la resección quirúrgica. No se ha demostrado que efectuar resecciones anatómicas (segmentectomía o subsegmentectomía) con un margen libre de enfermedad ofrezca una supervivencia superior a la resección atípica sin margen libre de tumor (siempre y cuando se garantice la resección completa). No obstante, dado que la vecindad inmediata al tumor es el lugar donde se localizan los focos de diseminación por vía venosa, desde un punto de vista oncológico es coherente intentar efectuar resecciones anatómicas con un margen de 1cm. En estos sujetos rigurosamente seleccionados, la mortalidad perioperatoria debe ser inferior al 3% y la supervivencia a los 5 años debe ser superior al 50%97.
Tratamiento adyuvante para prevenir la recidiva de carcinoma hepatocelularA pesar de una selección estricta de los candidatos y de los excelentes resultados obtenidos en términos de supervivencia, la tasa de recidiva de la enfermedad es muy alta y puede llegar al 70% a los 5 años97. A partir de diferentes estudios genéticos, se ha podido determinar que entre el 60 y el 70% de las recidivas corresponden a metástasis intrahepáticas no detectadas en el momento de la resección, y que entre el 30 y el 40% son CHC de novo103,104. El primer tipo aparece durante los 2 primeros años de seguimiento, suele cursar en forma de enfermedad multifocal, se considera como recidivas verdaderas y sus principales factores de riesgo son la presencia de invasión microvascular o satelitosis y un bajo grado de diferenciación histológica101,103,105. En este sentido, ante la presencia de invasión microvascular y satelitosis en el análisis histológico de la pieza quirúrgica, es recomendable valorar la inclusión del sujeto en la lista de trasplante hepático antes de la aparición de la recidiva106. Se han evaluado múltiples tratamientos adyuvantes para prevenir la recurrencia verdadera, como la quimioembolización y lipiodolización107,108, la radiación intrahepática109, la quimioterapia110 o la inmunoterapia111. En cambio, las recidivas de novo suelen aparecer tardíamente: a partir del tercer año de seguimiento112–115. En estos sujetos se han evaluado diferentes tratamientos quimiopreventivos, como los derivados de los retinoides116 y el interferón117,118. A pesar de los resultados iniciales esperanzadores, la eficacia de todas estas estrategias no se ha reproducido en estudios más consistentes y, en el momento actual, éstas no se pueden considerar parte de la práctica clínica habitual.
Recomendaciones:
- 13.
La resección quirúrgica está recomendada en sujetos con CHC únicos sobre hígados no cirróticos o en sujetos cirróticos con función hepática preservada, bilirrubina normal y gradiente de presión portal inferior a 10mmHg (nivel ii).
- 14.
En el momento actual, no hay ningún tratamiento adyuvante que haya demostrado eficacia (nivel ii).
Hace 2 décadas, los resultados obtenidos tras el trasplante hepático, con tasas de recidiva del 50% y con supervivencia a los 5 años inferior al 40% cuestionaron la aceptación del trasplante hepático como opción terapéutica válida para el CHC. Estos datos fueron la consecuencia de la selección de candidatos con neoplasias de gran tamaño y también con presencia de invasión vascular o de diseminación extrahepática. Sin embargo, aquellos sujetos en los que se hallaba un CHC de forma incidental en el explante presentaban una mínima probabilidad de recidiva y una supervivencia comparable a la de los sujetos trasplantados sin CHC. Ésta fue la base racional para demostrar que cuando se limitaba el trasplante hepático a sujetos con tumores únicos menores o iguales a 5cm o con un máximo de 3 nódulos menores de 3cm, sin invasión vascular ni diseminación extrahepática, se obtenía una supervivencia a los 4 años del 75% y una tasa de recurrencia del 8%119. Diferentes grupos120–122 han validado estos resultados. Asimismo son los criterios de trasplante hepático que aceptan la EASL52, la AASLD1, la United Network for Organ Sharing/Organ Procurement and Transplantation Network (UNOS/OPTN) (www.optn.org) y la SETH123. Por tanto, el trasplante hepático es el tratamiento de elección en aquellos sujetos con CHC que no son candidatos óptimos para resección quirúrgica y que no tienen ninguna enfermedad extrahepática que contraindique el procedimiento y que presenten un CHC dentro de los criterios de Milán1,52,123.
La aplicabilidad del trasplante es limitada. El número de candidatos excede el número de órganos disponibles y, por tanto, hay un tiempo de espera entre la indicación y el trasplante. Durante este tiempo, la neoplasia puede progresar y llegar a contraindicar la intervención. Esta circunstancia puede alcanzar al 25% de los sujetos si la espera es de 12 meses y, por tanto, la supervivencia de acuerdo con la intención del tratamiento se ve significativamente deteriorada105. Se han propuesto las siguientes estrategias para disminuir el riesgo de progresión durante el tiempo de espera:
- •
Aumentar el número de donantes: ésta sería la estrategia más eficaz, pero su impacto es limitado. A pesar de usar donantes de alto riesgo (sujetos con hígados esteatóticos y con edad avanzada) o de desarrollarse el trasplante dominó, el número de candidatos sigue excediendo a los donantes disponibles. Esto lleva a considerar que una opción potencialmente más eficaz es el desarrollo de programas de trasplante a partir de donante vivo124. Esta última alternativa ha mostrado resultados similares al trasplante cadavérico125 y análisis de coste y eficacia han evidenciado su utilidad cuando la lista de espera supera los 7 meses126. Sin embargo, su aplicabilidad en la práctica clínica habitual es baja127. Además, se debe considerar la posibilidad de morbimortalidad en el donante y la mayor tasa de complicaciones postoperatorias de origen biliar en el receptor128,129, particularmente en aquellos centros con experiencia limitada128. Al mismo tiempo, hay controversias respecto a la posible mayor intensidad de la recidiva de la infección por VHC130,131.
- •
Sistemas de priorización: el objetivo es trasplantar antes a aquellos sujetos con alta probabilidad de progresión durante el tiempo en lista de espera y demorar a aquellos con enfermedad menos agresiva. En los últimos años se ha implantado el sistema MELD para sujetos con hepatopatía avanzada y para los sujetos con CHC. Asimismo se ha propuesto otorgar unos puntos del sistema MELD que equilibren el riesgo de exclusión y de muerte en la lista de espera, entre todas las categorías de los sujetos en lista. Dado que la proporción de sujetos con hepatopatía avanzada y que la intensidad de ésta no es estable ni homogénea entre diferentes áreas, la utilización de un mismo valor de puntos para los sujetos con CHC implica que la probabilidad de exclusión de la lista sea difícilmente equiparable entre las distintas zonas geográficas. Esta heterogeneidad se ha constatado en EE. UU., donde hace años que se implantó este sistema132. Por tanto, por el momento no se dispone de una estrategia de priorización óptima123.
- •
Aplicación de tratamientos durante el tiempo de espera: no hay ningún ensayo clínico aleatorizado que haya demostrado que la aplicación de tratamientos locorregionales durante el tiempo de espera aumente la supervivencia. Sin embargo, diferentes estudios observacionales han demostrado que el tratamiento en lista mediante RFA133,134 o mediante TACE135,136 disminuye la tasa de exclusión. Asimismo, el análisis de coste y eficacia ha demostrado su utilidad cuando la lista de espera supera los 6 meses137. Por tanto, en aquellos centros donde el tiempo de espera excede este período está indicado considerar la realización de tratamiento locorregional.
Recientemente se ha propuesto que se podrían expandir los criterios de inclusión en la lista de espera sin que se incremente la tasa de recidiva ni que se deteriore la supervivencia a largo plazo. Esta sugerencia se basa en que algunos sujetos en los que en el análisis del explante mostraba un CHC que excedía discretamente los criterios de Milán presentaban una supervivencia y una tasa de recidiva aceptable138–142. Sin embargo, todas estas series incluyeron un número bajo de sujetos con criterio expandido que en muchos casos se basaba en análisis retrospectivos y en los hallazgos del explante (y no en la valoración por técnicas de imagen en el momento de la inclusión), y no consideraban ni registraban la tasa de caída en la lista. Por otra parte, hay estudios en los que el análisis de los sujetos que exceden discretamente los límites de los criterios de Milán demuestran una peor supervivencia143,144. Por último, el tiempo de seguimiento es escaso y, por tanto, la supervivencia a los 5 años de acuerdo con el principio de intención de tratamiento no es bien conocida. Además de estos datos, debe tenerse en cuenta que la expansión de criterios aumentará el número de sujetos en lista de espera, con lo que la escasez de donantes se incrementará y, por tanto, al mismo tiempo que se usen órganos en sujetos con una expectativa vital inferior, se dejará de trasplantar a sujetos con supervivencia postrasplante excelente. Los análisis de coste y eficacia hechos teniendo en cuenta el impacto que la expansión de criterios tendría en los programas de trasplante con escasez de órganos desaconsejan esta estrategia145.
Otros grupos han demostrado que aquellos sujetos con CHC que exceden los criterios de Milán con respuesta objetiva tras la aplicación de un tratamiento locorregional (downstaging) presentan una excelente evolución tras la realización de un trasplante hepático135,146,147. Esta recomendación está fundamentada en que la respuesta al tratamiento con disminución del estadio tumoral podría ser un marcador de menos agresividad neoplásica, por lo que permitiría seleccionar a aquellos sujetos con tumores que tendrían una evolución satisfactoria tras el trasplante hepático. Sin embargo, todas estas series incluyen un número bajo de sujetos, la expansión aceptada no es uniforme, los tratamientos aplicados son heterogéneos y la definición de downstaging no es común. Además, el seguimiento es escaso y no es factible establecer una recomendación.
Finalmente, teniendo en cuenta la disponibilidad no restringida de órganos y el tiempo mínimo de espera cuando se considera el trasplante hepático de donante vivo, algunos autores han propuesto que los criterios de selección de sujetos con CHC para trasplante podrían expanderse125,148–153. Esta propuesta no debe considerarse como práctica clínica convencional hasta que se establezca su eficacia en estudios de investigación. En este sentido, el comité ético de la Transplantation Society recomienda que mientras se esperan estos resultados, los criterios para indicar trasplante hepático por CHC sean los mismos en el donante vivo que en el donante cadavérico154.
Recomendaciones:
- 15.
El trasplante hepático es una opción eficaz para sujetos que presentan un CHC que cumple los criterios de Milán: tumor único menor o igual a 5cm o hasta 3 nódulos menores de 3cm (nivel ii).
- 16.
El trasplante hepático de donante vivo es una opción válida, si el tiempo de espera es lo suficientemente largo para considerar que puede haber riesgo de exclusión por progresión tumoral (nivel ii).
- 17.
No se puede realizar ninguna recomendación respecto a la expansión de los criterios de inclusión más allá de los criterios convencionales de Milán (nivel iii).
- 18.
El tratamiento locorregional preoperatorio puede considerarse cuando el tiempo de espera esperado es mayor de 6 meses (nivel ii).
La ablación percutánea es el tratamiento de elección de aquellos sujetos afectados de CHC en estadio inicial, en los que la resección quirúrgica no es posible y el trasplante hepático está contraindicado por comorbilidad asociada. Al mismo tiempo, es una opción terapéutica para intentar evitar la progresión tumoral durante el tiempo de espera de trasplante hepático. La ablación percutánea presenta los mejores resultados en sujetos con tumores únicos menores de 2cm100 y con función hepática conservada, especialmente cuando se consigue la ablación completa tras el procedimiento155.
La ablación del tumor puede realizarse a través de la instilación de sustancias químicas (principalmente etanol y ácido acético) o mediante modificación de la temperatura intratumoral (como en el caso de la RFA o la crioablación). La inyección percutánea de alcohol (PEI, percutaneous ethanol injection) es la técnica más evaluada156. La PEI obtiene la necrosis tumoral completa en aproximadamente el 80% de los tumores menores de 3cm y alcanza una supervivencia a los 5 años superior al 50% en sujetos con función hepática compensada155,157. En tumores de mayor tamaño, la PEI pierde su eficacia debido a la presencia de septos fibrosos intratumorales que impiden la correcta difusión del etanol155,157,158. La RFA posee mayor capacidad ablativa y obtiene mayor tasa de respuestas que la PEI en tumores mayores de 3cm con menor número de sesiones156,159. Sin embargo, presenta como inconvenientes una mayor frecuencia y gravedad de efectos adversos160,161, un mayor coste y una menor aplicabilidad ya que no se recomienda su uso en tumores subcapsulares ni adyacentes a la vesícula biliar, al hilio hepático, al corazón o a los vasos sanguíneos. En los últimos años se ha comparado directamente la ablación mediante PEI respecto a la RFA162–166. La RFA únicamente ha demostrado beneficio en términos de supervivencia en un estudio en Japón166 (resultado que no se reprodujo en los estudios europeos). Sin embargo, en todos estos ensayos, la RFA ha mostrado una mayor capacidad de ablación, ya que obtiene una mayor tasa de respuesta completa y una menor probabilidad de recurrencia local. Por tanto, si se tienen en cuenta los datos disponibles en la actualidad, la RFA es más eficaz que la PEI en el control local de la enfermedad, especialmente en tumores mayores de 2cm. Posiblemente es en este grupo donde la RFA ofrezca ventajas en términos de supervivencia.
Al igual que la resección quirúrgica, el principal inconveniente de la ablación percutánea es la alta recurrencia (el 80% a los 5 años) a pesar de obtener una respuesta completa inicial100.
Dada la gran eficacia terapéutica de la ablación en tumores menores de 2cm y la baja probabilidad de efectos secundarios, varios grupos han comparado directamente la ablación percutánea con la resección quirúrgica167,168 sin encontrar diferencias significativas en supervivencia ni en tasa de recidiva entre ambos tratamientos. Lamentablemente, estos trabajos presentan problemas metodológicos (particularmente en la asignación de tratamiento) que invalidan sus resultados, por lo que no hay suficientes pruebas científicas para establecer la superioridad de una sobre otra en tumores menores de 2cm.
Recomendaciones:
- 19.
La ablación tumoral es un tratamiento eficaz en aquellos sujetos con CHC iniciales que no son candidatos a resección quirúrgica o como tratamiento eficaz durante el tiempo de espera del trasplante hepático (nivel ii).
- 20.
La PEI y la RFA poseen una eficacia similar en tumores menores de 2cm. Sin embargo, la RFA tiene más capacidad ablativa y su eficacia es claramente mayor a la PEI en tumores mayores de 2cm (nivel i).
- 21.
En tumores menores de 2cm, la ablación percutánea presenta una eficacia terapéutica similar a la resección quirúrgica (nivel ii).
El único tratamiento que ha mostrado beneficio en términos de supervivencia en sujetos con CHC intermedio (estadio B de acuerdo con la clasificación BCLC) es la TACE. Este tratamiento está basado en la vascularización predominantemente arterial del CHC. Consiste en la cateterización selectiva de la arteria hepática, la inyección de un agente quimioterápico incrustado en un medio transportador (habitualmente lipiodol) y la posterior oclusión del flujo arterial con diversas sustancias embolizantes169. La TACE está contraindicada en sujetos con alteración del flujo portal (trombosis o flujo hepatofugal), con alteraciones significativas de la coagulación, con insuficiencia renal o con pobre reserva funcional hepática. En estos casos hay un alto riesgo de descompensación de la hepatopatía y el beneficio en la supervivencia es marginal169. Además, a pesar de la selección estricta de los sujetos y de una técnica cuidadosa, la TACE no es un procedimiento exento de efectos secundarios, que pueden variar desde un simple síndrome postembolización (el más frecuente, que consiste en fiebre, íleo y dolor abdominal) hasta un fallo hepático, abscesos, colecistitis isquémica o incluso la muerte. Su beneficio inequívoco en términos de supervivencia se basa en 2 ensayos clínicos aleatorizados y controlados170,171 y un metaanálisis posterior de los datos acumulados172 que demostraron que la TACE es superior respecto a placebo en sujetos con CHC intermedio, obteniendo una superviviencia mediana con tratamiento de aproximadamente 20 meses. Sin embargo, a pesar de que se consiguen respuestas radiológicas en más de la mitad de los casos, su principal inconveniente es que la mayoría de los sujetos experimentan progresión de su enfermedad a pesar de una respuesta inicial.
Aún hay muchos aspectos que investigar respecto a la TACE. En primer lugar, se desconoce cuál es el mejor agente quimioterápico o embolizante, ya que hasta la fecha ningún estudio ha comparado correctamente las diferentes opciones técnicas. Se ha evaluado el uso de esferas de alcohol polivinilo cargadas de adriamicina. Estas esferas liberan lentamente la quimioterapia una vez en contacto con la sangre, con lo que el paso de ésta a la circulación sistémica se reduce y minimiza los efectos secundarios. Además, permiten elegir el calibre en función del vaso que se emboliza e incrementan la homogeneidad de la embolización resultante. Asimismo, han obtenido una respuesta radiológica cercana al 80%, aparentemente superior a la respuesta radiológica publicada con la TACE convencional173–175. Por tanto, hay suficiente base racional para comparar esta técnica respecto a la TACE estándar en un ensayo clínico aleatorizado. Por otra parte, es necesario evaluar cuál es el mejor esquema terapéutico (pauta fija o retratar únicamente cuando se detecta revascularización de las lesiones) y se debe investigar cómo se puede evitar o enlentecer la progresión de la enfermedad después del tratamiento. En este sentido, los resultados positivos del sorafenib en el CHC avanzado y su acción (fundamentalmente antiangiogénica) han sentado las bases racionales para evaluarlo como tratamiento adyuvante tras la realización de TACE en CHC intermedio. Por último, se está investigando activamente la realización de tratamientos locorregionales combinados con la finalidad de aumentar la necrosis tumoral y, de forma indirecta, la supervivencia del sujeto. En el momento actual, los resultados disponibles son positivos, pero están basados en estudios piloto muy preliminares176.
En los últimos años han aparecido otros tratamientos locorregionales potencialmente útiles. Entre ellos cabe destacar la radioembolización mediante esferas de Yttrium-90177,178. Ensayos clínicos fase ii en sujetos afectados de CHC inoperable con trombosis portal han mostrado una alta tasa de respuesta radiológica con buena tolerancia clínica179. A pesar de estos resultados prometedores, en el momento actual no hay datos concluyentes sobre su beneficio en términos de supervivencia y su uso debe ser reservado al ámbito experimental hasta que se disponga de pruebas científicas que demuestren su validez en la práctica clínica convencional.
Recomendaciones:
- 22.
La TACE es el tratamiento de elección en sujetos asintomáticos, con función hepática conservada, que presentan un CHC multinodular, sin invasión vascular ni extrahepática (nivel i).
- 23.
Otros tratamientos locorregionales, como la radioterapia intratumoral con Yttrium-90, han mostrado eficacia en estudios preliminares. Se recomienda su evaluación en el contexto de ensayos clínicos (nivel ii).
En los últimos años se han evaluado múltiples agentes y pautas de quimioterapia, la mayoría de éstas basadas en doxorrubicina180,181. Sin embargo, ninguna pauta se ha demostrado eficaz en prolongar la supervivencia de los sujetos con CHC y su uso no es recomendado172,182. Asimismo, se había indicado que sustancias antiestrogénicas (como el tamoxifeno) podrían ser eficaces en el tratamiento del CHC avanzado, pero múltiples ensayos aleatorizados y metaanálisis han demostrado de forma concluyente la ausencia de beneficio de estas sustancias172,183–186. Algunos tratamientos, como megestrol187, octreotride188,189, derivados antiandrogénicos190,191 y seocalcitol192, tampoco han demostrado eficacia en el CHC.
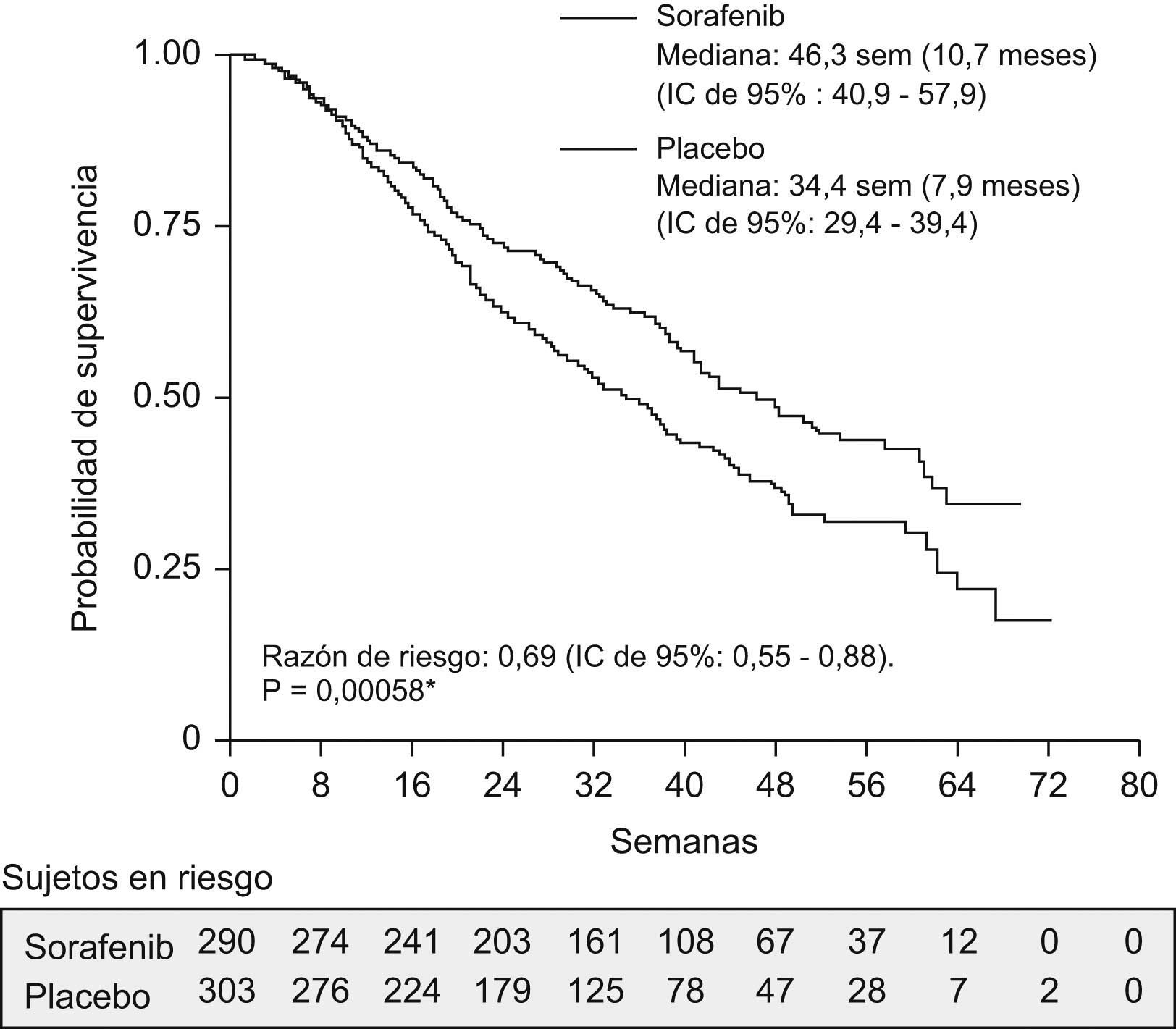
En los últimos años se han producido grandes progresos en el conocimiento de las alteraciones moleculares que condicionan la progresión tumoral63. Esto ha permitido desarrollar múltiples agentes que actúan de forma específica en las vías moleculares alteradas. Se han evaluado múltiples tratamientos moleculares y habitualmente los resultados siempre se presentan como prometedores193. La tabla 3 resume los principales fármacos evaluados. Hasta la fecha, el único agente que ha mostrado eficacia en términos de supervivencia en un estudio fase 3 controlado con placebo es el sorafenib. Esta molécula es un inhibidor multicinasa de bajo peso molecular y de gran biodisponibilidad que se administra por vía oral y que actúa bloqueando diferentes vías de señalización asociadas a la hepatocarcinogénesis, en especial la vía Raf/MEK/ERK a través de la inhibición de Raf cinasa y diferentes tirosincinasas (receptor 2 del factor de crecimiento endotelial vascular, receptor del factor de crecimiento derivado de plaquetas, receptores c-Kit)194. Sus acciones fundamentales son reducir la angiogénesis y enlentecer la proliferación celular. Tras los resultados positivos de estudios preclínicos195 y de un ensayo fase ii196, se efectuó un estudio clínico internacional, multicéntrico, aleatorizado, controlado y doble ciego en el que se evaluó el sorafenib en dosis de 400mg/12h respecto a placebo en sujetos con CHC avanzado y función hepática compensada (estudio SHARP). Se seleccionó un total de 602 sujetos. Se asignó un total de 299 sujetos al grupo sorafenib y 303 sujetos al grupo placebo y se administró el tratamiento hasta evidenciar progresión radiológica y sintomática o aparición de efectos adversos graves. En el segundo análisis interino se decidió finalizar el estudio dado el aumento significativo de supervivencia en el grupo de sorafenib. La supervivencia mediana fue de 10,7 meses con sorafenib y de 7,9 meses con placebo (razón de riesgo [Hazard ratio, HR] [HR] de 0,69; intervalo de confianza [IC] del 95%: 0,55 a 0,87; p<0,001) (fig. 3). La mediana de tiempo respecto a la progresión fue de 5,5 meses con sorafenib frente a 2,8 meses con placebo (HR de 0,58; IC del 95%: 0,45 a 0,74; p<0,001). Los efectos secundarios más frecuentes fueron diarrea, pérdida de peso y reacción manopié (alteración exclusiva de palmas o plantas que puede variar desde eritema hasta aparición de flictenas y áreas de necrosis). En la mayoría de los casos, los efectos secundarios fueron leves y de fácil control, de modo que el tratamiento se mantuvo en el 90% de los casos197. Estos resultados se reprodujeron en un ensayo clínico con un diseño similar realizado en Asia, en el que los sujetos presentaban un CHC más avanzado y la mayoría de éstos eran secundarios a cirrosis por VHB198. El sorafenib se ha evaluado en sujetos con función hepática compensada (Child-Pugh A) y hay pocos datos respecto a su utilidad en sujetos Child-Pugh B en cuanto al impacto en la supervivencia. El perfil farmacocinético no se ve significativamente modificado y no se ha reportado un aumento significativo de los efectos secundarios. No obstante, debe señalarse que el estadio Child-Pugh B comprende un espectro clínico muy amplio y que el posible impacto sobre la progresión tumoral puede no modificar la supervivencia del sujeto en relación con el deterioro de la función hepática199. Por tanto, el uso de sorafenib en sujetos Child-Pugh B debería evaluarse de forma individualizada. No hay información respecto a la seguridad y a la eficacia en sujetos con disfunción hepática avanzada (Child-Pugh C), pero si se extrapolan los resultados en sujetos con Child-Pugh B y en la experiencia acumulada, su uso en estos sujetos debe desaconsejarse. Por último, no hay hasta la fecha marcadores biológicos que permitan predecir la respuesta al sorafenib. Asimismo, se desconoce si la presencia de progresión radiológica se traduce en una pérdida de eficacia, dado que en el estudio SHARP el tratamiento se mantuvo hasta progresión sintomática. Por tanto, no se puede realizar ninguna recomendación respecto a suspender el tratamiento ante progresión radiológica y se debe evaluar cada caso de forma individualizada.
Tratamientos moleculares evaluados en carcinoma hepatocelular
| Tratamiento | Tipo de molécula (diana) | Fase clínica |
| Sorafenib | Molécula de tamaño pequeño (TKI) | iii-positivo197 |
| Inhibidor Raf, VEGFR y PDGFR | ||
| Erlotinib | Molécula de tamaño pequeño (TKI) | ii-cerrado204 |
| Inhibidor EGFR | ||
| Cetuximab | AcMo | ii-activo |
| Inhibidor EGFR | ||
| Lapatinib | Molécula de tamaño pequeño (TKI) | ii-activo |
| EGFR, Her2/neu | ||
| Sunitinib | Molécula de tamaño pequeño (TKI) | ii-cerrado205,206 |
| Inhibidor PDGFR, VEGFR y Kit(KI) | ||
| Erlotinib+ bevacizumab | Molécula de tamaño pequeño + AcMo | ii-cerrado207 |
| EGFR (TKI), VEGFR (AcMo) | ||
| Bevacizumab | AcMo | ii-cerrado208 |
| Anticuerpo contra inhibidor VEGFR | ||
| Bortezomib | Inhibidor de proteasoma | ii-negativo |
| Nolatrexed | Thymidylate synthase | iii-negativo181 |
| T138067 | Inhibidor de la tubulina | iii-negativo |
| RAD001 | Inhibidor mTOR | i/ii-activo |
| Brivanib | Molécula de tamaño pequeño | ii-activo |
| Inhibidor del VEGFR-2 |
AcMo: anticuerpo monoclonal; EGFR: receptor del factor de crecimiento epidérmico; PDGFR: receptor del factor de crecimiento derivado de plaquetas; TKI: inhibidor tirosincinasa (Tyrosine-kinase inhibitor) VEGFR: receptor del factor de crecimiento endotelial vascular.
Curva de supervivencia de los sujetos aleatorizados a sorafenib o a placebo (estudio SHARP). La supervivencia mediana del grupo sorafenib (299 sujetos) fue de 10,7 meses comparados con los 7,9 meses del grupo placebo (303 sujetos). Cociente de riesgos instantáneos de muerte de 0,69 (intervalo de confianza del 95%: 0,55 a 0,88). Adaptado con permiso de Llovet et al, N Engl J Med 2008197. IC: intervalo de confianza.
Sobre la base de estos resultados, la Food and Drug Administration (FDA) y la European Agency for the Evaluation of Medical Products (EMEA) aprobaron el sorafenib, que se ha convertido en el tratamiento de elección en el CHC avanzado. El subanálisis de los sujetos del estudio SHARP demuestra que la eficacia del sorafenib se mantiene en todos los grupos relevantes (sexo, etiología, invasión vascular o extrahepática y tratamiento previo).
El sorafenib ha demostrado que los tratamientos moleculares pueden ser útiles en el tratamiento del CHC y abre el camino para evaluar el bloqueo de múltiples vías de señalización de la misma forma que ya se está haciendo desde hace años en otras neoplasias93,193. En este sentido, debe señalarse que el beneficio en términos de probabilidad de supervivencia y en valor absoluto es superponible al que se obtiene mediante otro tipo de tratamientos moleculares en sujetos con cáncer de mama200, pulmón201, colon202 o cabeza y cuello203 en fase clínica. Por tanto, el beneficio obtenido mediante sorafenib no puede negligirse ni considerarse marginal.
Recomendaciones:
- 24.
La quimioterapia se ha mostrado ineficaz en el CHC y su uso no está recomendado (nivel i).
- 25.
El sorafenib es el tratamiento de elección en sujetos afectados de CHC avanzado (nivel i).
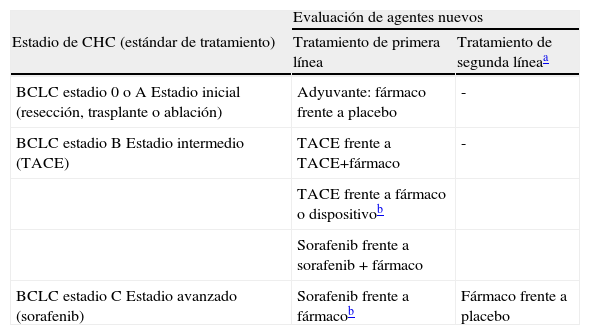
Aún son necesarios grandes avances en el campo del CHC. Además de aplicar las estrategias preventivas antes mencionadas, es necesario progresar en el área de la detección precoz y en el aumento de la eficacia terapéutica. Es imprescindible que en los diferentes ámbitos asistenciales deje de verse el CHC como una neoplasia imposible de detectar en fase inicial para la que no hay tratamiento. Con esto se incrementará el número de sujetos susceptibles de recibir tratamiento radical y, además, se les permitirá acceder a tratamiento a sujetos que actualmente se detectan únicamente cuando se hallan en fase terminal. Dado que la población en riesgo se encuentra plenamente identificada, es crítico que las recomendaciones de cribado se apliquen de manera correcta y por parte de personal formado adecuadamente. La investigación en cuanto a técnicas de imagen y marcadores tumorales será de importancia capital para aumentar la eficacia de los planes de seguimiento. Por tanto, debe desarrollarse una actividad intensa de investigación en el área de detección, de diagnóstico y de estadificación. La investigación translacional debe permitir incorporar los hallazgos de laboratorio en criterios para la caracterización y la evaluación pronóstica de los sujetos. Además, el mejor conocimiento de las alteraciones biológicas implicadas en la oncogénesis hepática conducirá a identificar nuevas dianas de tratamiento. Éstas deberán evaluarse siguiendo un análisis específico para sujetos con CHC, dado que la coexistencia del tumor con enfermedad hepática de base obliga a un desarrollo diferente al que convencionalmente se sigue en otras neoplasias. En este sentido, un panel internacional de expertos de diferentes especialidades promovido por la AASLD ha elaborado un documento de consenso con recomendaciones para seguir en el campo del tratamiento del CHC89 (tabla 4). En el caso de ensayos fase i, es necesario incluir a sujetos con cirrosis hepática compensada Child-Pugh A para evaluar la dosis exacta, la toxicidad y los episodios específicos asociados a la hepatopatía que no serían capturados en estudios fase i tradicionales, que incluyen sujetos con diferentes neoplasias. Respecto a los ensayos fase ii, el panel de expertos recomendó el uso de ensayos fase ii aleatorizados diseñados para evaluar un episodio subrogado dependiente del tiempo, como por ejemplo el tiempo de progresión. La supervivencia global debe reportarse como un objetivo secundario junto con datos de seguridad. Asimismo, se debe evitar el uso de medidas compuestas (como la supervivencia libre de enfermedad y la supervivencia libre de progresión) como objetivos primarios en estos estudios. En ensayos clínicos de tratamientos nuevos, es recomendable incluir un análisis de biomarcadores que permita determinar los predictores de respuesta. De acuerdo con los resultados del estudio SHARP, el sorafenib debe ser el tratamiento estándar en todos aquellos ensayos que evalúen tratamientos de primera línea en CHC avanzado. Los agentes nuevos que se evalúen como segunda línea de tratamiento en CHC avanzado deben compararse con placebo y/o tratamiento de soporte, y únicamente aquellos fármacos que hayan mostrado eficacia como segunda línea de tratamiento en ensayos fase iii pueden considerarse para su comparación directa con el sorafenib en estudios fase ii. Para la evaluación del tratamiento de primera línea en el CHC avanzado, el diseño ideal sería el agente nuevo asociado a sorafenib comparado con sorafenib. Para tratamientos de segunda línea, se deben incluir sujetos con contraindicaciones o fracaso tras tratamiento con sorafenib y para el grupo control deberían incluirse sujetos con placebo y/o tratamiento de soporte. Asimismo, aquellos agentes evaluados como tratamiento adyuvante o neoadyuvante deberán compararse con placebo y/o tratamiento de soporte en estudios fase ii. En el caso de ensayos fase iii, el objetivo primario debe ser la supervivencia global. Los episodios dependientes del tiempo, como por ejemplo el tiempo hasta la progresión, deben considerarse como objetivos secundarios y, de nuevo, debe evitarse el uso de medidas compuestas, como la supervivencia libre de enfermedad y la supervivencia libre de progresión. Los estudios fase iii de tratamientos adyuvantes deben usar supervivencia o tiempo de recurrencia como objetivos primarios. Únicamente puede plantearse un objetivo compuesto (supervivencia libre de recidiva) si la población del estudio es muy selectiva y si se evita casi en su totalidad la mortalidad no relacionada con cáncer.
Propuesta para el estudio de ensayos clínicos de fase iii en carcinoma hepatocelular siguiendo las recomendaciones de la American Association for the Study of Liver Diseases y el Journal National Cancer Institute89
| Evaluación de agentes nuevos | ||
| Estadio de CHC (estándar de tratamiento) | Tratamiento de primera línea | Tratamiento de segunda líneaa |
| BCLC estadio 0 o A Estadio inicial (resección, trasplante o ablación) | Adyuvante: fármaco frente a placebo | - |
| BCLC estadio B Estadio intermedio (TACE) | TACE frente a TACE+fármaco | - |
| TACE frente a fármaco o dispositivob | ||
| Sorafenib frente a sorafenib + fármaco | ||
| BCLC estadio C Estadio avanzado (sorafenib) | Sorafenib frente a fármacob | Fármaco frente a placebo |
BCLC: Barcelona Clinic Liver Cancer; CHC: carcinoma hepatocelular; TACE: transarterial chemoembolization ‘quimioembolización trasarterial’.
Esta actuación se ha realizado en el marco de colaboración previsto en la Acción Transversal del Cáncer aprobada por el Consejo de Ministros de 11 de octubre de 2007, al amparo del convenio suscrito por el ISCIII, organismo autónomo dependiente actualmente del Ministerio de Ciencia e Innovación, y el CIBER para el área temática de enfermedades digestivas (CIBERehd).
- •
Carmen Ayuso (Hospital Clínic, Barcelona)
- •
Rafael Bañares (Hospital Gregorio Marañón, Madrid)
- •
Concepció Bru (Hospital Clínic, Barcelona)
- •
Miquel Bruguera (Hospital Clínic, Barcelona)
- •
Jordi Bruix (Hospital Clínic, Barcelona)
- •
Javier Bustamante (Hospital Cruces, Bilbao)
- •
María Buti (Hospital Vall d’Hebrón, Barcelona)
- •
Lluís Castells (Hospital Vall d’Hebrón, Barcelona)
- •
Javier Crespo (Hospital Marqués de Valdecilla, Santander)
- •
Manuel de la Mata (Hospital Reina Sofía, Córdoba)
- •
Alejandro Forner (Hospital Clínic, Barcelona)
- •
Josep M. Llovet (Hospital Clínic, Barcelona)
- •
Luis Marti Bonmatí (Hospital Dr. Peset, Valencia)
- •
M Luz Martínez-Chantar (CIBERehd, CIC Biogune, Bilbao)
- •
Ricardo Moreno-Otero (Hospital Universitario de la Princesa, Madrid)
- •
Jordi Muntané (Hospital Reina Sofía, Córdoba)
- •
Ramón Planas (Hospital Germans Trias Pujol, Badalona)
- •
Jesús Prieto (Clínica Universitaria de Navarra, Pamplona)
- •
María Isabel Real (Hospital Clínic, Barcelona)
- •
Josepa Ribes (ICO, Hospitalet del Llobregat)
- •
Ricardo Robles (Hospital Virgen de la Arrixaca, Murcia)
- •
Manuel Rodríguez (Hospital Central de Asturias, Oviedo)
- •
Bruno Sangro (Clínica Universitaria de Navarra, Pamplona)
- •
Javier Sastre (Hospital Clínico San Carlos, Madrid)
- •
Josep Tabernero (Hospital Vall d’Hebrón, Barcelona)
- •
Miquel Torres (Hospital Esperit Sant, Barcelona)
- •
María Varela (Hospital Central de Asturias, Oviedo)
- •
Fernando Vidal Vanaclocha (Universidad del País Vasco, Bilbao)
- •
Ramón Vilana (Hospital Clínic, Barcelona)
- •
Augusto Villanueva (Hospital Clínic, Barcelona)