El objetivo fundamental del tratamiento en la diabetes tipo 2 es el control global de los factores de riesgo cardiovascular. En casi la mitad de los diabéticos tipo 2 no se logra alcanzar el objetivo de control glucémico y en muchos menos el control del peso y la presión arterial, a pesar de todo el arsenal terapéutico que en la última década ha ido apareciendo para el tratamiento de esta enfermedad. Por otra parte, los antidiabéticos secretagogos y la insulina se asocian a un incremento ponderal y aumentan el riesgo de hipoglucemias. Los inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2) se han posicionado en las guías como una alternativa en el mismo escalón terapéutico que el resto de opciones tras el inicio con metformina. En este trabajo se revisa el perfil del paciente más adecuado para ser tratado con iSGLT2 sobre la base de su eficacia y seguridad demostrada en ensayos clínicos controlados. Teniendo en cuenta los posibles efectos secundarios propios del mecanismo de acción de este nuevo grupo terapéutico, se valora en qué pacientes de riesgo deben emplearse con precaución. Estas consideraciones acerca del perfil del paciente susceptible de ser tratado con iSGLT2 se contrastan con los resultados obtenidos en la práctica clínica diaria, tanto en estudios retrospectivos de otros países como en experiencias en práctica clínica real en España. Se presenta una selección de estudios realizados en diferentes centros con un seguimiento mínimo de 6 meses y se comparan con los resultados de los ensayos clínicos. Los iSGLT2 se utilizan en la práctica clínica en cualquier escalón terapéutico y se obtienen resultados de eficacia muy similares a los reportados en ensayos controlados, con una proporción algo más elevada de infecciones genitourinarias y una escasa tasa de abandonos. La mitad de los pacientes reportados son diabéticos insulinizados, a los que se añade una gliflozina, lo que demuestra la gran aceptación por parte de los clínicos de esta estrategia terapéutica. Los iSGLT2 resultan especialmente atractivos por su eficacia añadida en control del peso y presión arterial y la posibilidad de utilizarlos en asociación a otros antidiabéticos o en monoterapia en cualquier estadio evolutivo de la diabetes tipo 2.
The main aim of the treatment of type 2 diabetes is overall control of cardiovascular risk factors. Almost 50% of patients with type 2 diabetes do not achieve glycaemic targets, and a much higher percentage do not achieve weight and blood pressure targets, despite the therapeutic arsenal that has appeared in the last decade for the treatment of this disease. In addition, antidiabetic secretatogues and insulin are associated with weight gain and an increased risk of hyperglycaemic episodes. Clinical practice guidelines recommend sodium-glucose cotransporter-2 inhibitors (SGLT2i) as an alternative in the same therapeutic step as the other options after initiation of metformin therapy. The present study reviews the most appropriate patient profile for SGLT2i therapy, based on their safety and efficacy demonstrated in controlled clinical trials. The article discusses which patients are at risk of experiencing the possible secondary effects due to the mechanism of action of this new therapeutic class, in whom SGLT2i should be used with caution. These considerations on the profile of patients suitable for SGLT2i therapy are contrasted with the results obtained in daily clinical practice, both in retrospective studies from other countries and from real-world experiences in Spain. This article presents a selection of studies performed in distinct centres with a minimum follow-up of 6 months and compares their results with those from clinical trials. SGLT2i are used in clinical practice in any therapeutic step and the efficacy results are very similar to those reported by controlled clinical trials, with a slightly higher proportion of genitourinary infections and a low dropout rate. Half the reported patients are diabetics receiving insulin therapy plus a gliflozin, showing the wide uptake of this therapeutic strategy by clinicians. SGLT2i are especially attractive due to their additional effectiveness in weight and blood pressure control and the possibility of using them in association with other antidiabetic agents or in monotherapy in patients at any stage of type 2 diabetes.
La prevalencia de diabetes mellitus tipo 2 (DM2) en España es del 13,8%1 y casi en la mitad de los casos no está diagnosticada. Por otra parte, aproximadamente en el 50% de los pacientes diagnosticados no se logra alcanzar los objetivos de control glucémico, a pesar de todo el arsenal terapéutico que en la última década ha ido apareciendo para el tratamiento de esta enfermedad. Las barreras principales para ello son las hipoglucemias y la ganancia de peso, que se asocian al tratamiento con los antidiabéticos orales (ADO) clásicos y a la insulinoterapia2. Las sulfonilureas, la insulina y las tiazolidindionas se asocian a un incremento ponderal, y los 2 primeros aumentan el riesgo de hipoglucemias. Entre los agentes antihipertensivos, los diuréticos tiazídicos elevan los valores de ácido úrico y producen hiperglucemia.
La DM2 se encuentra asociada a otros procesos crónicos como el aumento de la grasa visceral, la obesidad, la hipertensión arterial y la dislipemia, factores de riesgo cardiovascular (CV) cuyo control y tratamiento es necesario para lograr una disminución de la morbimortalidad3. Por otra parte, con la reducción o normalización del peso corporal es posible lograr incluso la remisión de la diabetes, como ocurre tras la cirugía metabólica4.
Hasta ahora, las guías y recomendaciones de tratamiento en la DM2 han sido predominantemente glucocéntricas. Actualmente somos conscientes de que el objetivo fundamental del tratamiento va dirigido a un control global de los factores de riesgo CV (peso, perímetro de cintura, presión arterial, dislipemia), como recomiendan las nuevas guías y documentos de posicionamiento de reciente aparición5,6.
Desde la publicación de los primeros ensayos en 2009 con dapagliflozina hasta la fecha de hoy disponemos ya de suficiente evidencia como para afirmar que los inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2) son un buen aliado terapéutico en el manejo del paciente con DM2 en casi todo el espectro evolutivo de la enfermedad. Las pautas mejor estudiadas son la monoterapia, la doble terapia con metformina o sulfonilurea y, finalmente, su uso conjunto con insulina7–11. Disponemos también de notable evidencia en combinación con los inhibidores de la dipeptidil peptidasa 4 (iDPP4), tanto en doble como en triple terapia12.
La aparición de publicaciones que relatan la experiencia en la práctica clínica real, aporta al médico datos de gran relevancia y soportan los resultados obtenidos en ensayos clínicos controlados13–15.
Otro aspecto de interés es el mantenimiento de la eficacia del tratamiento a lo largo del tiempo, dado el comportamiento crónico de la diabetes. Dentro de los iSGLT2, dapagliflozina dispone de estudios de eficacia a 4 años16 con excelentes resultados y, al igual que los objetivados con los iDPP417, muy superiores a los observados con las sulfonilureas.
Queda, sin embargo, por precisar, dado el conocimiento y análisis casi vertiginoso al que se está sometiendo a este nuevo grupo terapéutico y a la vista de los resultados disponibles hasta el momento, si realmente existe algún perfil ideal de pacientes y en qué individuos los efectos adversos potenciales son razonablemente inasumibles.
De manera más evidente, y por los efectos previamente descritos en los anteriores capítulos, las personas con DM2 que asocian sobrepeso, obesidad, tendencia a las hipoglucemias o hipertensión son a priori los candidatos más idóneos para indicar su prescripción.
Más delicado es el grupo de pacientes ancianos, especialmente prevalente y crítico, que requiere especial atención dado su riesgo CV incrementado, sus comorbilidades, pero también su fragilidad.
Siguiendo las recomendaciones de las respectivas fichas técnicas, se pondrá especial atención a las situaciones de hipovolemia, depleción de volumen, presión sistólica baja, uso conjunto de diuréticos y filtrado renal disminuido18.
Dapagliflozina, en un análisis post-hoc con 707 pacientes mayores de 65 años de alto riesgo CV e hipertensión, no mostró un riesgo CV aumentado19. De forma similar, canagliflozina demostró un buen perfil de eficacia y seguridad en sujetos ancianos, y solo se observaron 3 casos de hipotensión ortostática y entre un 4,8 y un 6,7% de hipoglucemias dependientes de la dosis20.
En este sentido cabe comentar que, si bien la hipovolemia puede ser un efecto no deseado, en la mayoría de los casos es un efecto beneficioso que contribuye a un mejor control de la presión arterial y evita la necesidad de añadir fármacos antihipertensivos a los pacientes diabéticos. Los iSGLT2 potencian el efecto de los diuréticos tiazídicos, aspecto muy a tener en cuenta en los pacientes hipertensos tratados con estos fármacos, ya que se puede potenciar la depleción de volumen y la deshidratación.
La aparición de infecciones genitales o urinarias es el efecto adverso más frecuentemente reportado con el uso de iSGLT2 y predomina en mujeres mayores de 65 años, por lo que no se aconseja su utilización en pacientes con antecedentes de infecciones genitales o urinarias de repetición.
En el caso de los pacientes ya insulinizados, la evolución de la diabetes hace necesario intensificar el tratamiento para mantener los objetivos de control glucémico y esto se consigue con un aumento progresivo de la dosis diaria de insulina. Este aumento en los requerimientos de insulina tiene consecuencias no deseadas como es el aumento de peso, la retención hídrica y el riesgo de hipoglucemias, que suponen en la práctica habitual una barrera importante a largo plazo, tanto para el profesional como para el paciente21.
La posibilidad de asociar un iSGLT2 al paciente diabético tipo 2 insulinizado ha dado lugar a una nueva estrategia terapéutica, al combinar un mecanismo de acción no dependiente de la insulina, que proporciona un control metabólico adecuado sin necesidad de aumentar las dosis diarias de insulina y evita los efectos indeseables de esta. La insulinización suele producirse cuando disminuye la eficacia de las terapias orales dependientes de la insulina, es decir, con el fracaso funcional de la célula beta. Tanto en esta situación como cuando predomina la resistencia a la insulina, la terapia con insulina provoca un hiperinsulinismo exógeno crónico con efectos no deseados a largo plazo22.
Las 3 gliflozinas comercializadas en la actualidad han demostrado su eficacia y seguridad a corto y a largo plazo cuando se añaden al paciente que se encuentra en tratamiento con insulina sola o en combinación con otros ADO. En un ensayo clínico controlado con placebo, dapagliflozina añadida a pacientes diabéticos tipo 2 insulinizados logró reducir los valores de hemoglobina glucosilada (HbA1c) y el peso durante 48 semanas sin necesidad de incrementar las dosis de insulina23. Los resultados a 104 semanas del estudio anterior confirman que la eficacia de dapagliflozina se mantiene a largo plazo, tanto en el control glucémico como en el mantenimiento del peso perdido, a diferencia del grupo no tratado, que precisó un incremento progresivo de la dosis de insulina diaria y experimentó un continuo aumento de peso durante todo el tiempo de duración del estudio. Los efectos secundarios de dapagliflozina más frecuentes reportados en este estudio fueron las infecciones genitales y urinarias24.
Aún no se dispone de datos de uso de fármacos antidiabéticos en España que incluyan los iSGLT2 y probablemente existan diferencias según las comunidades autónomas. No obstante, sí conocemos el crecimiento sostenido de los iDPP4 en detrimento de las sulfonilureas en los últimos 6 años y podríamos extrapolar que es probable que los iSGLT2 puedan tener un comportamiento similar.
Dejamos abierta la reflexión final a realizar de un cierto paralelismo con metformina, aconsejada tiempo atrás y en las primeras guías clínicas para los pacientes con sobrepeso, para acabar siendo el primer escalón terapéutico en la gran mayoría de diabéticos tipo 2.
Experiencia clínica real de los iSGLT2 en EspañaDesde diciembre de 2013, con el lanzamiento de dapagliflozina en las oficinas de farmacia, y posteriormente en abril de 2015 con empagliflozina y en mayo con canagliflozina, se han introducido en España los 3 agentes orales para el tratamiento de la DM2 basados en la inhibición del cotransportador renal de sodio-glucosa. Actualmente, con este nuevo grupo disponemos de 7 reguladores orales de la glucosa que actúan mediante distintos mecanismos a menudo complementarios. Inevitablemente, el abordaje farmacológico de los pacientes diabéticos está experimentando uno de los mayores cambios en la práctica clínica diaria de la última década en consonancia con un mejor entendimiento de la compleja fisiopatología de esta enfermedad25.
Todas estas moléculas se han desarrollado acorde con el cumplimiento de la legislación vigente, que obliga a la realización de ensayos clínicos controlados y aleatorizados, tanto de eficacia como de seguridad.
Comparativamente a lo estudiado durante el desarrollo de estos programas, la población real siempre es más heterogénea, sin control sobre la adherencia, sobre los factores de confusión y a menudo sin poder establecer una correlación de causalidad clara. Sin embargo permite obtener información con mayor prontitud y menor coste, identificar efectos adversos raros y realizar un seguimiento a más largo plazo.
Existen datos retrospectivos de práctica clínica en varios países, obtenidos de bases de datos institucionales, que confirman los resultados de eficacia y seguridad de los ensayos clínicos. En un estudio en práctica clínica habitual realizado en un centro de Londres se confirma la eficacia de la dapagliflozina en el control glucémico, la presión arterial, la reducción de peso y la reducción de otras terapias hipoglucemiantes (se constata una menor necesidad de añadir otras terapias hipoglucemiantes), pero se advierte de un 22% de casos de suspensión del tratamiento debido a efectos secundarios, porcentaje mayor de lo comunicado en ensayos clínicos controlados13,14.
En España existen pocos datos globales en relación con la práctica clínica habitual en el manejo de estos pacientes. Recientemente se han comunicado en congresos nacionales experiencias en la práctica clínica con grupos de pacientes tratados en diferentes centros españoles. La importancia de estos trabajos radica en que se trata de experiencias reales comunicadas por los propios médicos que han atendido a los pacientes, y no de datos recopilados por terceras personas que no han intervenido directamente en el tratamiento ni el seguimiento de los casos. En estos trabajos se valoran los resultados a los 4, 6, 12 o 18 meses de añadir un iSGLT2 al tratamiento previo a pacientes que no alcanzan el objetivo de control metabólico, tanto en monoterapia, doble o triple terapia con otros ADO como en pacientes insulinizados.
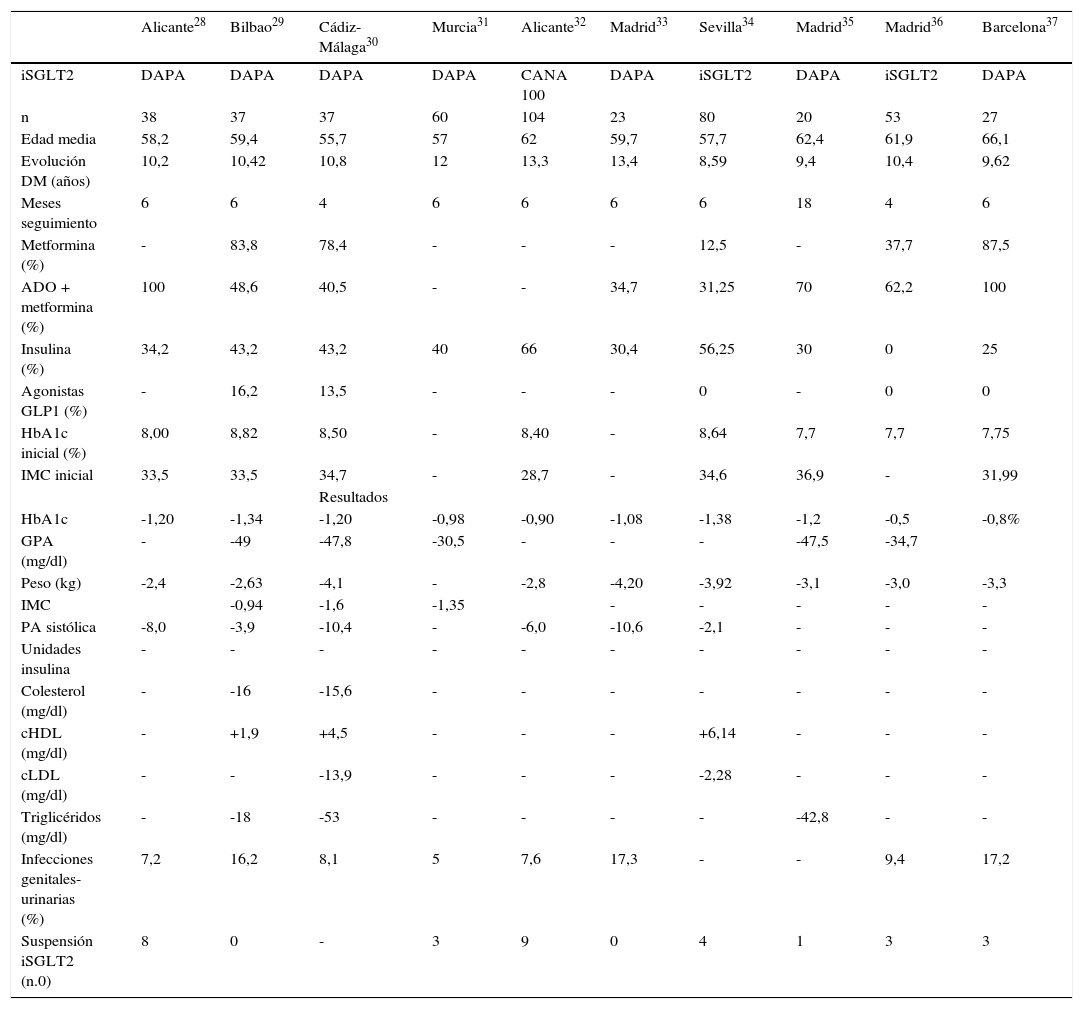
En la tabla 1 se resumen los resultados de estos trabajos. Aunque se trata de grupos reducidos de pacientes, en todos ellos se comprobó una mejoría de los valores previos de HbA1c (desde 0,5 hasta 1,38%) y una pérdida significativa de peso (desde -2,4 a -4,2 kg), así como una disminución de las cifras de presión arterial sistólica (desde -2,1 a -10,6 mmHg). Los efectos secundarios documentados más prevalentes fueron las infecciones genitourinarias y la depleción de volumen, que motivaron la retirada del fármaco en algunos casos, si bien en la mayoría de ellos no fue necesario abandonar la terapia con iSGLT226–35.
Experiencias en la práctica clínica con inhibidores del cotransportador sodio-glucosa tipo 2 (iSGLT2) en varios centros españoles comunicadas en congresos nacionales.
| Alicante28 | Bilbao29 | Cádiz-Málaga30 | Murcia31 | Alicante32 | Madrid33 | Sevilla34 | Madrid35 | Madrid36 | Barcelona37 | |
|---|---|---|---|---|---|---|---|---|---|---|
| iSGLT2 | DAPA | DAPA | DAPA | DAPA | CANA 100 | DAPA | iSGLT2 | DAPA | iSGLT2 | DAPA |
| n | 38 | 37 | 37 | 60 | 104 | 23 | 80 | 20 | 53 | 27 |
| Edad media | 58,2 | 59,4 | 55,7 | 57 | 62 | 59,7 | 57,7 | 62,4 | 61,9 | 66,1 |
| Evolución DM (años) | 10,2 | 10,42 | 10,8 | 12 | 13,3 | 13,4 | 8,59 | 9,4 | 10,4 | 9,62 |
| Meses seguimiento | 6 | 6 | 4 | 6 | 6 | 6 | 6 | 18 | 4 | 6 |
| Metformina (%) | - | 83,8 | 78,4 | - | - | - | 12,5 | - | 37,7 | 87,5 |
| ADO + metformina (%) | 100 | 48,6 | 40,5 | - | - | 34,7 | 31,25 | 70 | 62,2 | 100 |
| Insulina (%) | 34,2 | 43,2 | 43,2 | 40 | 66 | 30,4 | 56,25 | 30 | 0 | 25 |
| Agonistas GLP1 (%) | - | 16,2 | 13,5 | - | - | - | 0 | - | 0 | 0 |
| HbA1c inicial (%) | 8,00 | 8,82 | 8,50 | - | 8,40 | - | 8,64 | 7,7 | 7,7 | 7,75 |
| IMC inicial | 33,5 | 33,5 | 34,7 | - | 28,7 | - | 34,6 | 36,9 | - | 31,99 |
| Resultados | ||||||||||
| HbA1c | -1,20 | -1,34 | -1,20 | -0,98 | -0,90 | -1,08 | -1,38 | -1,2 | -0,5 | -0,8% |
| GPA (mg/dl) | - | -49 | -47,8 | -30,5 | - | - | - | -47,5 | -34,7 | |
| Peso (kg) | -2,4 | -2,63 | -4,1 | - | -2,8 | -4,20 | -3,92 | -3,1 | -3,0 | -3,3 |
| IMC | -0,94 | -1,6 | -1,35 | - | - | - | - | - | ||
| PA sistólica | -8,0 | -3,9 | -10,4 | - | -6,0 | -10,6 | -2,1 | - | - | - |
| Unidades insulina | - | - | - | - | - | - | - | - | - | - |
| Colesterol (mg/dl) | - | -16 | -15,6 | - | - | - | - | - | - | - |
| cHDL (mg/dl) | - | +1,9 | +4,5 | - | - | - | +6,14 | - | - | - |
| cLDL (mg/dl) | - | - | -13,9 | - | - | - | -2,28 | - | - | - |
| Triglicéridos (mg/dl) | - | -18 | -53 | - | - | - | - | -42,8 | - | - |
| Infecciones genitales-urinarias (%) | 7,2 | 16,2 | 8,1 | 5 | 7,6 | 17,3 | - | - | 9,4 | 17,2 |
| Suspensión iSGLT2 (n.0) | 8 | 0 | - | 3 | 9 | 0 | 4 | 1 | 3 | 3 |
ADO: antidiabéticos orales; CANA: canagliflozina; cHDL: colesterol unido a lipoproteínas de alta densidad; cLDL: colesterol unido a lipoproteínas de baja densidad; DAPA: dapagliflozina; DM: diabetes mellitus; GLP1: péptido similar al glucagón tipo 1; GPA: glucemia plasmática en ayunas; HbAlc: hemoglobina glucosilada; IMC: índice de masa corporal; PA: presión arterial.
En el ámbito de atención primaria se ha presentado recientemente el primer estudio retrospectivo existente sobre este grupo y en concreto con dapagliflozina en población real, de 2 años de duración y obtenido a partir de los registros públicos del Reino Unido, de noviembre de 2012 a septiembre de 201414. Los resultados observados con dapagliflozina, para una población de 1.732 pacientes, se ajustan con las predicciones derivadas de los estudios controlados, con disminuciones de HbA1c para el conjunto de la población observada de entre el 0,89 y el 1,16% partiendo de cifras basales del 9-10%, y con pérdidas de peso de 2,6 a 4,6 kg partiendo de 100-107 kg. Para los distintos subgrupos describen descensos del -0,88 al -1,08% de HbA1c y pérdidas de peso de -3,2 a -6,3 kg para la terapia dual con metformina, del -0,95 al -1,18% de HbA1c y pérdidas de peso de -2,8 a -4,4 kg para la triple terapia y, finalmente, descensos del -0,96 al -1,22% de HbA1c y pérdidas de peso de -1,5 a -3,2 kg para la terapia añadida a insulina.
En España, la experiencia real en los centros de atención primaria, aunque más limitada y aún sin datos agregados, se asemeja a estos resultados. En un área urbana de Barcelona, con una cifra de 27 pacientes con una edad media de 66,1 años, se obtuvieron descensos globales de HbA1c del 0,8% a los 6 meses y del 0,6% al año de tratamiento, y del 0,9% al año y medio, partiendo de valores medios de 7,75%. Un 9,5% se encontraba en monoterapia, un 38% en doble terapia con metformina, un 9,5% en triple terapia con sulfonilureas, un 9,5% en cuádruple terapia oral y un 19,04% en cuádruple terapia con insulina. Prácticamente la totalidad de las cuádruples terapias se indicaron por servicios de endocrinología. Durante este período se registraron 4 casos de cistitis y 1 de balanitis candidiásica, con discontinuación en 3 de los casos35. Ello supone un registro del 20,8% de efectos adversos, todos dentro de la esfera genitourinaria y sin complicaciones añadidas, un 12,5% de discontinuación y una adherencia a 1,5 años del 87,5%. Los pacientes refieren sobre todo aumento de la diuresis (poliuria), que aun siendo un efecto adverso no lo asimilan como tal, sino más bien a un mejor control del peso y de la presión arterial. A lo largo de 2015 se ha informado para este nuevo grupo sobre 2 efectos adversos a vigilar y que han generado temor a muchos profesionales de atención primaria con poca o nula experiencia. Por un lado, los raros casos descritos de cetoacidosis euglucémica (101 casos según EudraVigilance de 0,5 millones de pacientes-año tratados y ya descrita en los ensayos clínicos)36 y, por otro, la advertencia de mayor riesgo de fractura osteoporótica en personas de riesgo, probablemente más acusado con canagliflozina a dosis de 300 mg/día. Se han publicado observaciones interesantes sobre el posible mecanismo fisiopatológico responsable de la cetoacidosis “euglucémica”37. A pesar de su rareza, es importante detectar esta situación ante un paciente con síntomas de sospecha, cetoacidosis y valores de glucemia más bajos de lo que cabría esperar. Los factores precipitantes de esta infrecuente y grave complicación son, entre otros, una restricción excesiva de la ingesta de hidratos de carbono, infecciones, cirugía, ingesta de alcohol, episodios CV agudos y una reducción drástica de las dosis de insulina38. En nuestra serie de casos tampoco hemos observado tales efectos adversos. Es interesante reflexionar sobre el conjunto de los efectos adversos de las terapias antidiabéticas, ya que a menudo olvidamos que fármacos con amplia experiencia, como la metformina, tienen un porcentaje de efectos adversos gastrointestinales que oscilan alrededor del 5-10%, una limitación de su uso en insuficiencia renal y una alerta sobre la posibilidad de desarrollar una acidosis láctica.
Otra situación que se plantea el clínico con frecuencia es qué hacer con aquellos pacientes con DM2 y con exceso de peso, que a pesar de encontrarse en tratamiento con insulina asociada a hipoglucemiantes orales no alcanzan los objetivos de control metabólico. Teniendo en cuenta que estos pacientes tienen sobrepeso o son obesos, la estrategia de titular las dosis de insulina o intensificar con más dosis hasta alcanzar unos valores adecuados de HbA1c, no es útil para evitar la ganancia ponderal y comporta un riesgo elevado de hipoglucemias; por tanto, el beneficio CV a largo plazo es muy dudoso.
Si consideramos una estrategia terapéutica que aborde globalmente el control de todos los factores de riesgo CV, parece más apropiado asociar al tratamiento con insulina un fármaco que no produzca un aumento de peso o incluso que favorezca la pérdida ponderal, en vez de aumentar progresivamente las dosis de insulina basal o añadir bolos de insulina prandial como primera opción.
En ensayos clínicos controlados se demuestra cómo la asociación de dapagliflozina con insulina mejora el control glucémico y aporta el beneficio añadido de la pérdida de peso y un mejor control de la presión arterial, además de una disminución de las dosis diarias de insulina en estos pacientes de hasta 20 unidades diarias23.
En el estudio prospectivo realizado en Bilbao se analizó un subgrupo de 16 pacientes mal controlados que previamente se encontraban en tratamiento con insulina y ADO. A los 6 meses de añadir dapagliflozina se constató un descenso de 1,7 puntos en la HbA1c y de 71 mg/dl de la glucemia basal, sin presentar hipoglucemias, además de una pérdida de 2,8 kg de peso. Si bien por norma general se aconseja reducir la dosis de sulfonilureas o insulina cuando se añade otro fármaco hipoglucemiante, en este caso no se realizó este ajuste, dado que los valores de HbA1c iniciales eran elevados (9,7%). Las dosis de insulina a los 6 meses del tratamiento con dapagliflozina no variaron de modo significativo y solo en algún paciente fue preciso reducir ligeramente la dosis total de insulina27. Esta estrategia demuestra cómo en la práctica clínica es posible mejorar el control glucémico sin necesidad de aumentar las dosis de insulina, con el beneficio adicional de la disminución de peso corporal y sin riesgo de hipoglucemias.
Cabe destacar que en España la mayor parte de los trabajos en práctica clínica incluyen entre un 40 y un 60% de los pacientes insulinizados previamente a la asociación de un iSGLT2, lo que demuestra la gran aceptación que tiene esta estrategia terapéutica.
Finalmente, no debe olvidarse que el coste nada desdeñable de estos fármacos desarrollados con una notable inversión económica por parte de la industria farmacéutica se ha visto con preocupación por parte de la administración, habida cuenta de que es en los centros de atención primaria donde se suele llevar el control de la gran mayoría de pacientes con DM2 en situación de cronicidad y de que este hecho se suma a la anterior introducción de los iDPP4 con un coste similar. En este sentido se tiende a relativizar el valor añadido de un nuevo mecanismo resaltando los efectos adversos, las incertidumbres a largo plazo y desviando la oportunidad del profesional sanitario de pensar en su paciente con diabetes.
En cualquier caso, este nuevo grupo farmacológico, por los mecanismos anteriormente descritos en otros capítulos, tiene un especial atractivo en la esfera cardiometabólica (mejora de la presión arterial, pérdida de peso y mejoría indirecta de la sensibilidad a la insulina), en ningún caso asimilable a ninguna otra familia de fármacos hipoglucemiantes.
Ciertamente, no es fácil encontrar un equilibrio prescripción-adecuación, pero dada la complejidad clínica de la DM2 y sus estrechas relaciones con otros trastornos metabólicos, es también necesario transmitir confianza e ir integrando nuevas capacitaciones; sería deseable ver en los próximos años programas de coordinación de atención primaria con especializada. De igual manera sería deseable por parte de la administración hacer una transición hacia el uso de criterios de coste-efectividad, que incluyan los años de vida ganados ajustados por calidad y donde se incluyan tanto los costes directos de los fármacos como los indirectos derivados de las numerosas complicaciones CV e ingresos hospitalarios39.
Conflicto de interesesG. Cuatrecasas declara que ha recibido honorarios por conferencias, actividades formativas, asesorías científicas y trabajos de investigación de las siguientes empresas farmacéuticas: MSD, Almirall, Sanofi, Novartis y AstraZeneca.
F. Goñi-Coicoechea declara que ha recibido honorarios por conferencias, actividades formativas, asesorías científicas y trabajos de investigación de las siguientes empresas farmacéuticas: Novo-Nordisk, Lilly, Janssen y AstraZeneca.