La enfermedad abdominal es un motivo de consulta frecuente en los servicios de urgencias hospitalarias y ambulatorias. La etiología del dolor abdominal es múltiple y variada, y bajo este síntoma pueden subyacer enfermedades de distinto grado de malignidad.
En el presente artículo se pretende llevar a cabo una revisión de los procesos abdominales que con mayor asiduidad se detectan en los servicios de urgencias.
Gastritis aguda
Es un proceso inflamatorio agudo que afecta a las paredes del estómago, en especial a la mucosa. En ocasiones, se asocia con la afección de otros tramos del tubo digestivo, es decir, lo que se engloba bajo el concepto de gastroenteritis.
Para llegar al diagnóstico es importante hacer un estudio detallado sobre las causas que pueden desencadenarla: factores alimentarios, como la susceptibilidad a las especias, el café, el té; sobredosis o hipersensibilidad a determinados fármacos, como el ácido acetilsalicílico, los antiinflamatorios no esteroideos (AINE) y los citostáticos; infecciones alimentarias; cetoacidosis diabética; alteraciones renales que produzcan uremia; ingestión de agentes caústicos y úlceras de estrés secundarias a quemaduras (úlceras de Curling), lesiones del sistema nervioso central (úlceras de Cushing) y politraumatismos.
Las manifestaciones clínicas de la gastritis aguda consisten en dolor una hora después de las comidas; es característico que los vómitos mejoren la sintomatología, que cursa, además, con anorexia y eructos frecuentes.
El diagnóstico es fundamentalmente clínico, y el diagnóstico diferencial se establece con otros procesos abdominales, como la pancreatitis aguda (para lo que se valorarán amilasemia y amilasuria alipasas), y el infarto agudo de miocardio. El tratamiento depende de la intensidad de la gastritis. En los casos leves están indicados: suspensión del factor determinante; dieta inicialmente con líquidos y luego blanda, y tratamiento con alcalinos y metoclopramida para tratar los vómitos.
En los casos graves, con vómitos importantes, puede ser necesario el ingreso del paciente en el hospital, donde se le administrará: sueroterapia con el fin de atajar las alteraciones hidroelectrolíticas; dieta absoluta; sonda nasogástrica, y antagonistas H2. Los casos en que la gastritis tenga como causa un agente tóxico o bacteriano tienen tratamiento específico.
Brote ulceroso gastrointestinal
Con la manifestación de brote ulceroso acuden muchos pacientes al hospital reclamando asistencia sanitaria por dolor epigástrico. La historia clínica suele orientar el diagnóstico, al relatar episodios dolorosos con ritmo estacional que mejoran con la ingestión y los alcalinos. El dolor suele localizarse en la parte media del epigastrio, y en la úlcera gástrica es posprandial con una duración de 30 min a 2 h; en el caso de la úlcera duodenal el dolor aparece tardíamente y mejora con la ingesta siguiente.
El dolor que aparece de forma súbita localizado en el epigastrio y generalizado después al resto del abdomen en un paciente con historia ulcerosa debe alertar sobre la posibilidad de perforación. Si se irradia al dorso hay que tener presente la posibilidad de penetración en el páncreas.
El diagnóstico diferencial debe establecerse con la pancreatitis, para lo que se llevarán a cabo determinaciones de amilasemia y amilasuria, y con la perforación; que se debe excluir cuando se detecta irritación peritoneal. Se practicarán radiografías de tórax y abdomen en bipedestación buscando la existencia de neumoperitoneo.
El tratamiento consiste en la administración de alcalinos: una y tres horas después de la comida, antes de dormir y siempre que haya dolor.
Si además existen náuseas y vómitos se administrará metoclopramida o cleboprida. En casos en que el dolor no haya cedido con antiácidos el tratamiento consistirá en reposo, sueroterapia, sonda nasogástrica, alcalinos cada 3 h y ranitidina, 150 mg cada 12 h por vía oral o 50 mg cada 6 h por vía intravenosa.
En cuanto a las recomendaciones dietéticas se aconseja evitar los alimentos condimentados, el té, el café y el tabaco. Durante la fase aguda puede ser útil la dieta líquida.
Perforación gastroduodenal
Es la complicación más grave de la úlcera gastroduodenal, ya que es motivo de peritonitis generalizada. La perforación es más frecuente en las úlceras duodenales que en las gástricas, y más del 75% de los pacientes tiene antecedentes previos de úlcera péptica.
El dolor de la perforación es epigástrico, con inicio súbito de gran intensidad, irradiado al resto del abdomen; por irritación del nervio frénico los pacientes manifiestan dolor en el hombro.
A veces se puede irradiar a la fosa ilíaca derecha por irritación del contenido gástrico a través del espacio parietocólico derecho, causando confusión con la apendicitis aguda perforada o síndrome de Rodolfo Valentino. En la exploración física pueden aparecer rigidez abdominal y abolición del peristaltismo.
El diagnóstico se efectuará detectando la presencia de neumoperitoneo y líquido libre en la cavidad abdominal mediante ecografía. El tratamiento es quirúrgico.
Apendicitis aguda
Es una infección bacteriana inespecífica del apéndice vermiforme; normalmente la procedencia de los gérmenes es la propia flora intestinal. Es la causa más frecuente de abdomen agudo quirúrgico y afecta sobre todo a grupos etarios comprendidos entre los 20 y los 30 años, sobre todo a los varones. La inflamación del apéndice tiene diferentes fases:
Fase catarral-flemonosa: el apéndice está hiperémico, edematoso y hay exudado peritoneal.
Fase supurada: aparecen placas de fibrina y puede haber pus intraluminal. En el peritoneo aparece un exudado peritoneal seropurulento.
Fase gangrenosa: hay placas de necrosis en el apéndice, y el exudado peritoneal es purulento; con frecuencia se asocia con perforación.
Las manifestaciones clínicas de la apendicitis consisten en: dolor abdominal cólico leve y mal localizado en la zona epigástrica o periumbilical que, en el transcurso de 4 a 6 h desde su inicio, se desplaza a cuadrante inferior derecho, se hace constante y más intenso, y aumenta de intensidad con los movimientos; suele acompañarse de náuseas y vómitos.
Analíticamente existe leucocitosis con desviación a la izquierda, así como alteración en los reactivos de fase aguda, como la velocidad de sedimentación glomerular y la proteína C reactiva. Según la edad, la clínica puede diferir de este modo:
En los niños la evolución del proceso es muy rápida y a menudo cursa con distensión abdominal y deposiciones diarreicas.
En el anciano los síntomas son poco manifiestos y con frecuencia se llega a un diagnóstico tardío; en ellos la morbimortalidad es muy elevada.
Según la localización del apéndice también pueden diferir las manifestaciones clínicas:
En la apendicitis pelviana puede haber síntomas urinarios como polaquiuria y disuria, y síntomas rectales, como tenesmo.
En la apendicitis retrocecal los síntomas son muy solapados y el dolor se localiza por encima de la espina ilíaca superior y en la fosa lumbar. Puede aparecer hematuria.
La apendicitis tratada a tiempo se convierte, en la mayoría de los casos, en una enfermedad banal y de fácil solución mediante cirugía; por ello son importantes la historia clínica y la exploración abdominal.
En la exploración se observa a un paciente quieto y en ocasiones en posición fetal antiálgica. Puede haber
elevación de la temperatura que no suele superar los 38,5 oC.
La palpación abdominal es la medida diagnóstica más importante y debe realizarse con la palma de la mano, con lo que se detectan hiperestesias en el cuadrante inferior derecho y dolor de forma específica en el punto de McBurney, que corresponde a la unión de los dos tercios internos con el tercio externo de la línea que une el ombligo con la espina ilíaca anterosuperior. A veces el dolor se desencadena con la palpación en la fosa ilíaca izquierda: signo de Rovsing. El dolor a la descompresión de la fosa ilíaca derecha se denomina signo de Blumberg y es muy específico. También puede observarse el dolor a la descompresión de la fosa ilíaca izquierda y se denomina signo de Jacobs.
Si se deja progresar la clínica el paciente termina en un abdomen agudo con contractura muscular.
El tacto rectal será doloroso en la apendicitis pélvica y de haber absceso o plastrón apendicular. Las pruebas complementarias suelen poner de manifiesto leucocitosis con desviación a la izquierda. Para descartar enfermedades concomitantes o realizar el diagnóstico diferencial se debe realizar sedimento de orina.
En la radiografía simple de abdomen puede encontrarse con frecuencia un fecalito, el ciego distendido, una masa o gas intraapendicular. La ecografía es importante para establecer el diagnóstico diferencial entre apendicitis retrocecal y otras entidades urológicas.
El tratamiento es quirúrgico, ya sea por cirugía abierta o laparoscopia y consiste en la apendicectomía.
En el caso de plastrón apendicular existen dos opciones: tratamiento antibiótico y apendicectomía diferida a los 4 o 6 meses o bien realizar apendicectomía de entrada. Los abscesos deben drenarse y es necesario administrar antibióticos.
Gastroenteritis aguda
Consiste en un desequilibrio brusco del hábito deposicional con aumento de la frecuencia, la fluidez y el volumen de las deposiciones durante un período inferior a 4 semanas, ya que pasado este tiempo se considera síndrome diarreico crónico, y se requiere un estudio más meticuloso.
Las etiologías de la gastroenteritis agudas pueden ser:
1. Infecciosas:
Infecciosas inflamatorias por invasión de la mucosa, cuyos agentes más frecuentes se exponen en la tabla 1.
No inflamatorias o enterotóxicas que a su vez se dividen en: cepas adheridas a la mucosa que produce una enterotoxina invasiva (tabla 2); e ingestión de enterotoxinas preformadas en los alimentos (tabla 3).
2. No infecciosas: Las principales son: enfermedad inflamatoria intestinal, valvulopatías, endocrinopatías (diabetes, hipertiroidismo, enfermedad de Addison, hipoparatiroidismo), cirugía digestiva (vagotomía, gastrectomía, resección intestinal), enteritis radiógena, neoplasias (adenoma velloso, carcinoma carcinoide), tóxicos (cafeína, alcohol, setas, arsénico, pesticidas organofosforados), fármacos (antibióticos, laxantes, antiácidos, AINE, bloqueadores beta, inhibidores de la angiotensina, anticonceptivos orales, etc.).
Las intoxicaciones alimentarias deberán ser considerados ante la ingestión de productos sospechosos; el período de incubación en caso de que el germen sea un estafilococo que suele darse con los productos de repostería, sobre todo con la nata, es muy corto (aproximadamente 4 h). En el caso de Salmonella la clínica tarda más tiempo en aparecer.
Para el diagnóstico es importante llevar a cabo una detallada historia clínica, que valorará enfermedades subyacentes, fármacos, tóxicos, viajes, factores de riesgo sexuales, etcétera.
En la exploración clínica es importante valorar los signos de deshidratación (piel y mucosas secas, oliguria e hipotensión). El estado general, el nivel de conciencia, la pérdida de peso, etc. Se realizará una exploración clínica en busca de signos de peritonitis.
Otro aspecto que es necesario tener en cuenta es si el cuadro de gastroenteritis cursa con manifestaciones extraintestinales: así, por ejemplo, la asociación de ictericia y hepatosplenomegalia apunta a una infección por Salmonella; la afección pulmonar hará pensar en el virus Shigella; el síndrome de Reiter en Yersinia o en una gonococia; la dermatitis herpetiforme, en un esprue; el eritema nudoso, el pioderma gangrenoso y las aftas orales, en enfermedad inflamatoria; el flush, en carcinoma carcinoide, y la tiroiditis, la pericarditis y la glomerulonefritis, en Yersinia.
En este tipo de pacientes es necesario solicitar analíticas para valorar hemoglobina, el recuento y la fórmula leucocitaria, así como ionograma, función renal y, en casos graves, equilibrio acidobásico.
Se realizará una radiografía de abdomen en bipedestación. Asimismo son necesarios los hemocultivos, si hay fiebre. El examen de las heces puede proporcionar datos sobre las características del germen. Los criterios de gravedad de las gastroenteritis se reflejan en la tabla 4.
El tratamiento consiste en reposición del volumen mediante suero oral, para lo cual se diluye el sobre en un litro de agua y se administra aproximadamente 1,5 l por cada deposición. Cada sobre contiene 20 g de glucosa, 1,5 g de ClK, 3,5 g de ClNa y 2,5 g de CO3HNa. En el caso de deshidratación grave o vómitos intensos se recurrirá a la sueroterapia con suero fisiológico, 500 ml/8 h, y suero glucosado al 5-10%, 500 ml/8 h, a los que se añadirán 10 mEq de CIK.
No se administrarán antidiarreicos en caso de fiebre o sospecha de germen enteroinvasivo, aunque se podrá utilizar en caso de necesidad salicilato de bismuto, dos comprimidos/6 h o loperamida, 4 mg inicialmente y luego 2 mg después de cada deposición, hasta un máximo de 16 mg al día.
En la mayoría de las gastroenteritis no son necesarios los antibióticos, sino que basta con hidratación y dieta absoluta. No obstante, en caso de necesidad y según el germen aislado están indicados los siguientes: en caso de Salmonella typhi se puede administrar ampicilina,
1 g i.v./6 h; ciprofloxacino, 500 mg/12 h v.o. u ofloxacino 200 mg/12 h; otra alternativa es el cotrimoxazol v.o./6 h. Sin se trata de una Shigella, ampicilina, cotrimoxazol o quinolonas. Para Escherichia coli es recomendable administrar cotrimoxazol, doxicilina o quinolonas. Para Campylobacter, eritromicina o quinolonas. En caso de Yersinia, cotrimoxazol o doxicilina. En el caso Vibrio cholerae, doxicilina o cotrimoxazol. Por último, en caso de Clostridium difficile, vancomicina, 1 g/12 h, o metronidazol, 500 mg/8 h.
El tratamiento empírico antibiótico está indicado en pacientes con evidencia de sepsis grave (fiebre elevada, escalofríos, hipotensión, deshidratación), diarreas inflamatorias, manifestaciones extraintestinales, curso prolongado, enfermedad grave concomitante (enfermedad linfoproliferativa, sida, inmunodeficiencia congénita, trasplante de órganos, tratamiento con citostáticos o corticoides y enfermedad cardiovascular).
Cólico biliar
Se define como un dolor intenso en el epigastrio y el hipocondrio derecho que con frecuencia irradia a la espalda. El cólico biliar se debe a la contracción espasmolítica de la vesícular biliar o del esfínter de Oddi, a su vez producida por la obstrucción del conducto cístico o del colédoco.
Estos pacientes, cuando acuden a urgencias, suelen referir antecedentes personales de episodios parecidos. En la exploración destacan dolor en el epigastrio y el lecho vesicular y el signo de Murphy (dolor en la descomprensión).
En estos enfermos se debe establecer el diagnóstico diferencial con la gastritis aguda, la colecistitis aguda o la pancreatitis aguda. Las pruebas consisten en una radiografía de abdomen simple, que en el 10% pondrá en evidencia la existencia de cálculos en el área vesicular; una analítica con recuento y fórmula leucocitaria y una ecografía abdominal que confirmará la presencia de litiasis.
El tratamiento consiste en la administración de calmantes y espasmolíticos como dipirona magnésica, a dosis de 2 g diluidos en 100 ml de suero fisiológico a pasar en 15 min. Si el dolor no cede se realizará ecografía abdominal y se ingresará al paciente. En caso de que el dolor ceda, el paciente puede ser derivado a su domicilio con dipirona magnésica, 1 comprimido/6 u 8 h, dieta sin grasa, estudio y seguimiento.
Colecistitis aguda
Se define como la inflamación aguda de la vesícula biliar, generalmente debido a la obstrucción de la salida de bilis hacia el conducto cístico por un cálculo; menos frecuente es la existencia de infección sin presencia de cálculo.
La colecistitis aguda se debe casi siempre a la obstrucción del conducto cístico; la localización de un cálculo en esta zona y el consiguiente cierre de la cavidad vesicular producen distensión de la vía vesicular por la persistencia de la secrección biliar, que aquí almacenada produce una reacción química inflamatoria; posteriormente la retención biliar en la vesícula es un caldo de cultivo ideal para la infección. A partir del tercer día de evolución la bilis está infectada. La clínica consiste en dolor persistente en hipocondrio derecho acompañado de vómitos.
Para llegar al diagnóstico es necesario realizar una buena historia clínica, una detallada exploración abdominal, analítica y, quizá la prueba que más datos aporte, la ecografía abdominal. En la tabla 5 se reflejan los hallazgos ecográficos en caso de colecistitis.
El tratamiento puede ser quirúrgico o médico; no obstante debe elegirse el momento de la intervención según la reacción inflamatoria local. La colecistectomía es el tratamiento de elección y mientras se prepara al paciente en el servicio de urgencias, se procederá a restablecer el equilibrio hidroelectrolítico, tratamiento del dolor con dipirona y profilaxis antibiótica, antes de conducir al paciente al quirófano, con 1 g de cefonicid, y uno de cefoxitina o tazobactam-piperacilina.
Colangitis
Se produce por la obstrucción biliar y la dilatación de las vías biliares intra y extrahepáticas a causa de la presencia de cálculos en el colédoco. La bilis retenida por dicha obstrucción se infecta, lo que se denomina colangitis aguda.
Las manifestaciones clínicas de la colangitis son dolor cólico en el cuadrante superior derecho, que se irradia al hombro derecho, e ictericia intermitente que se acompaña de acolia y coluria.
El diagnóstico de certeza se apoya en la ecografía que detecta la dilatación de la vía biliar intra o extrahepática, un cálculo o tumor en el colédoco, la existencia o no de colecistitis aguda y el hallazgo en ocasiones de un páncreas aumentado de tamaño.
Ante un enfermo con colangitis hay dos formas de actuar: tratamiento quirúrgico y endoscópico con colangiopantografía retrógrada.
Siempre es necesario un tratamiento antibiótico, de preferencia: cefoxitina 1 g i.v./6 h; tazobactam-piperacilina i.v./8 h; imipenem, 1 g i.v./6 h, y meropenem, 1 g i.v./8 h.
Pancreatitis aguda
Se define por dolor abdominal agudo, acompañado de enzimas pancreáticas elevadas en sangre, orina o en ambas.
Las etiologías son diversas. En un 50% se deben a causa biliar y el 36% de los casos tiene una etiología alcohólica. Otras etiologías menos frecuentes se reflejan en la tabla 6.
La clínica consiste en dolor intenso de inicio súbito, localizado en el epigastrio e irradiado al hipocondrio derecho, izquierdo o ambos (es decir dolor en cinturón), que suele acompañarse de vómitos. El peristaltismo suele ser escaso o nulo, y hay signos típicos de pancreatitis, como los de Cullen y de Turner.
El diagnóstico se realiza por la clínica, los valores de amilasa en sangre y orina, la ecografía abdominal y tomografía computarizada (TC).
El tratamiento de la pancreatitis depende de la etiología y de la gravedad. En la pancreatitis biliar se ingresará al paciente en cirugía y se prescribirá dieta abdsoluta hasta que se normalicen las enzimas. La cirugía biliar electiva, preferentemente en el mismo ingreso cuando la pancreatitis ha cedido clínica y analíticamente, es la actitud terapéutica más adecuada. En la pancreatitis enólica se ingresará al paciente en el servicio de digestivo y se investigará y tratará la causa. En la pancreatitis aguda grave se ingresará al paciente en la UCI, se realizará una TC urgente en las primeras 24-48 h y seguimientos por TC cada 8 o 10 días. Se realizará apoyo respiratorio, hemodinámico y metabólico.
Los antibióticos en la pancreatitis nunca se darán profilácticamente. Están indicados en caso de colangitis o necrosis pancreática. Las pautas a seguir consisten en cefotaxima, 1-2 g i.v./6 h y gentamicina, 80 mg/8 h; o bien cefotaxima, 1-2 g i.v./6 h y ornidazol 500 mg/12 h.
Otro punto que se debe tener en cuenta es la nutrición parenteral total. La cirugía con drenaje quirúrgico está indicada en presencia de infección y también si se presentan complicaciones hemorrágicas. La colangiopantografía retrógrada endoscópica está indicada para
esfinterotomía endoscópica, habitualmente para la extracción no quirúrgica de cálculos situados en conducto común.
Los grados de gravedad de la pancreatitis, según los hallazgos tomográficos se reflejan en la tabla 7, y los criterios clínicos de gravedad según la escala de Ranson, en la tabla 8.
Oclusión intestinal
Se define como la ausencia de heces y gases a través de algún segmento intestinal debido a una obstrucción en el intestino delgado o en el intestino grueso, que puede ser mecánica o neurogénica.
La clínica consiste en dolor al principio insidioso para hacerse luego más intenso, vómitos, ausencia de heces y gases por el recto, distensión abdominal, fiebre, perforación de vísceras huecas.
El diagnóstico se establece por: la exploración clínica; analíticas seriadas para comprobar cómo, cuando va progresando la oclusión, comienza a aparecer hemoconcentración por la deshidratación y alteraciones electrolíticas; y un recuento leucocitario aumentado, que sugiere perforación.
En los cuadros oclusivos altos suele aparecer alcalosis hipoclorémica; la oclusión baja cursa con acidosis metabólica.
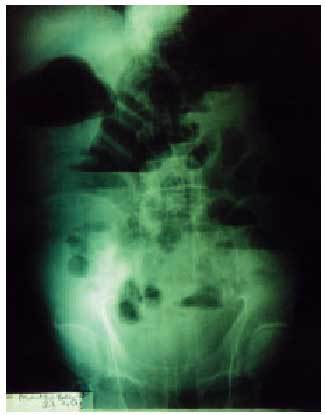
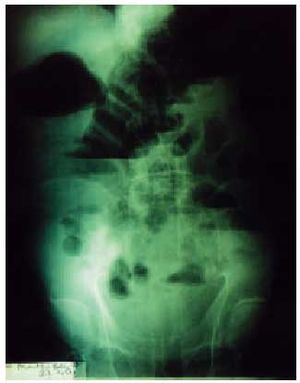
La radiografía de abdomen debe realizarse en decúbito y en bipedestación: en decúbito puede indicar el lugar de la oclusión y en bipedestación, la presencia de niveles hidroaéreos (fig. 1).
Fig. 1. Radiografía abdominal en bipedestación de paciente con oclusión intestinal, donde se detectan niveles hidroaéreos.
El tratamiento consiste en la colocación de una sonda nasogástrica para eliminar el líquido y el gas del tubo digestivo e intentar evitar la progresión de la sintomatología; la corrección hidroelectrolítica; la administración de antibióticos si se sospecha estrangulación (siempre deberán cubrirse los anaerobios), y la eliminación de la oclusión en caso de que se trate de un fecaloma, un tumor, etcétera.
Isquemia mesentérica aguda
Es la interrupción del flujo sanguíneo mesentérico arterial o venoso, que de no ser restaurado conlleva necrosis intestinal que se inicia en la mucosa y acaba afectando a toda la pared.
La isquemia mesentérica puede producirse por afección arterial (embolia o trombosis) o por trombosis venosa.
La etiología es diversa y depende de si se trata de una isquemia arterial o una trombosis venosa. La isquemia arterial suele deberse a un shock de cualquier etiología, infarto agudo de miocardio, valvulopatías, arrítmias cardíacas, arterioesclerosis, diabetes, consumo de tabaco, insuficiencia renal o embolia arterial posfibrinolítica.
La trombosis venosa se debe a estados de hipercoagulabilidad, trombosis venosa profunda, neoplasias, déficit de antitrombina III y proteína C y S, uso de anticonceptivos, hipertensión portal, pancreatitis, peritonitis y enfermedad inflamatoria intestinal.
El diagnóstico diferencial se establecerá con la colitis isquémica, la enfermedad inflamatoria intestinal, la diverticulitis aguda y la colitis seudomembranosa. Éste se llevará a cabo por la clínica, la analítica y la radiología, en la que se incluye la arteriografía.
El tratamiento consiste en remontar el shock, la corrección de las alteraciones electrolíticas y la monitorización de las constantes.
Dolor abdominal de etiología extraabdominal
Existen otros motivos de dolor abdominal de causa extraabdominal y que hay que tener en cuenta para llegar a un diagnóstico certero, ya que todas ellas pueden cursar con abdomen agudo, como son: causas endocrinometabólicas (cetoacidosis diabética, porfiria o edema angioneurótico hereditario); pulmonares (neumonía, empiema y neumotórax); cardíacas (infartos y pericarditis); urinarias (cólico renal, pielonefritis e infecciones urinarias); hematológicas (crisis hemolíticas, alteraciones de la coagulación y porfiria); tóxicas (saturnismo, intoxicación por amanitas y botulismo), fármacos (anticoagulantes, opiáceos y cocaína); enfermedades sistémicas (vasculitis); infecciones (fiebre tifoidea, mononucleosis) y neurológicas (tabes, herpes zoster y causalgia).
Bibliografía general
Martin FR, Rossi R. The acute abdomen, an overview and algorithms. Surg Clin North Am 1997;77:1227-43.
Nieto Silva JA. Dolor abdominal agudo. En: Malogón Londoño G, editor. Manejo integral de urgencias. Bogotá: Editorial Médica Panamericana, 1992.
Tintinalli J. Abdominal pain. Emergency medicine. A comprehesive study guide. American College of Emergency Physicians, 1985.