INTRODUCCION
La tuberculosis es una enfermedad infecciosa producida por uno de los 4 microorganismos que integran el complejo Mycobacterium tuberculosis y cuyo reservorio es el hombre. Puede presentarse o diagnosticarse en el curso del embarazo. Se transmite por vía aérea; los mayores transmisores son los enfermos con radiografías que muestran cavitaciones pulmonares y pacientes con baciloscopia positiva en esputo. El primer autor que habló de esta asociación fue Hipócrates, quien describe la gestación como un factor beneficioso de esta enfermedad: el crecimiento del útero comprime el árbol bronquial, así como la liberación de hormonas en este período, según Hipócrates, mejora el curso de la tuberculosis. Hasta el siglo xix se mantiene esta creencia, y es en este momento cuando los expertos de la época señalan el efecto nocivo del embarazo para la tuberculosis. Hoy día se puede afirmar que una gestante que padece una tuberculosis previa o en el curso de la gestación, puede finalizar su embarazo y dar a luz a un hijo sano, manteniendo incluso la lactancia materna1.
La historia natural del embarazo y la tuberculosis fue descrita por Hardwell en su serie de pacientes gestantes con tuberculosis, sin haber recibido tuberculostáticos. Durante el embarazo, un 9% mejora, un 84% se mantiene igual y un 7% empeora. Durante el primer año posparto, un 76% se mantiene estable, un 9% mejora y un 15% empeora2.
La incidencia de tuberculosis en la población mundial es de 8-10 millones de nuevos casos al año, con una prevalencia aproximada de 16-20 millones de enfermos3,4.
En España se diagnostican 40 casos nuevos por cada 100.000 habitantes al año, con una prevalencia del 1% a los 6 años y del 4% a los 14 años4. En la población gestante, la incidencia oscila entre 19 y 39 casos al año, con una prevalencia entre el 2 y 5% según los autores5-7.
La tuberculosis en el embarazo sin tratamiento producirá una morbilidad del 23 por ciento, y una mortalidad materno-infantil del 14%. Sin embargo, con un tratamiento precoz se consigue una tasa de curación del 90%8.
La tuberculosis pulmonar durante el embarazo producirá un aumento del número de partos prematuros, un mayor número de crecimiento intrauterino retardado y de recién nacidos de bajo peso y aumenta 6 veces la tasa de mortalidad perinatal9. Sin embargo, en la tuberculosis extrapulmonar, en concreto, en la linfadenitis, no se asocia a resultados perinatales adversos. La tuberculosis de localización extrapulmonar también se ha asociado con una mayor tasa de hospitalización durante el embarazo por la enfermedad, mayor número de crecimiento intrauterino retardado y de recién nacidos de bajo peso al nacer10.
CASOS CLÍNICOS
Caso 1
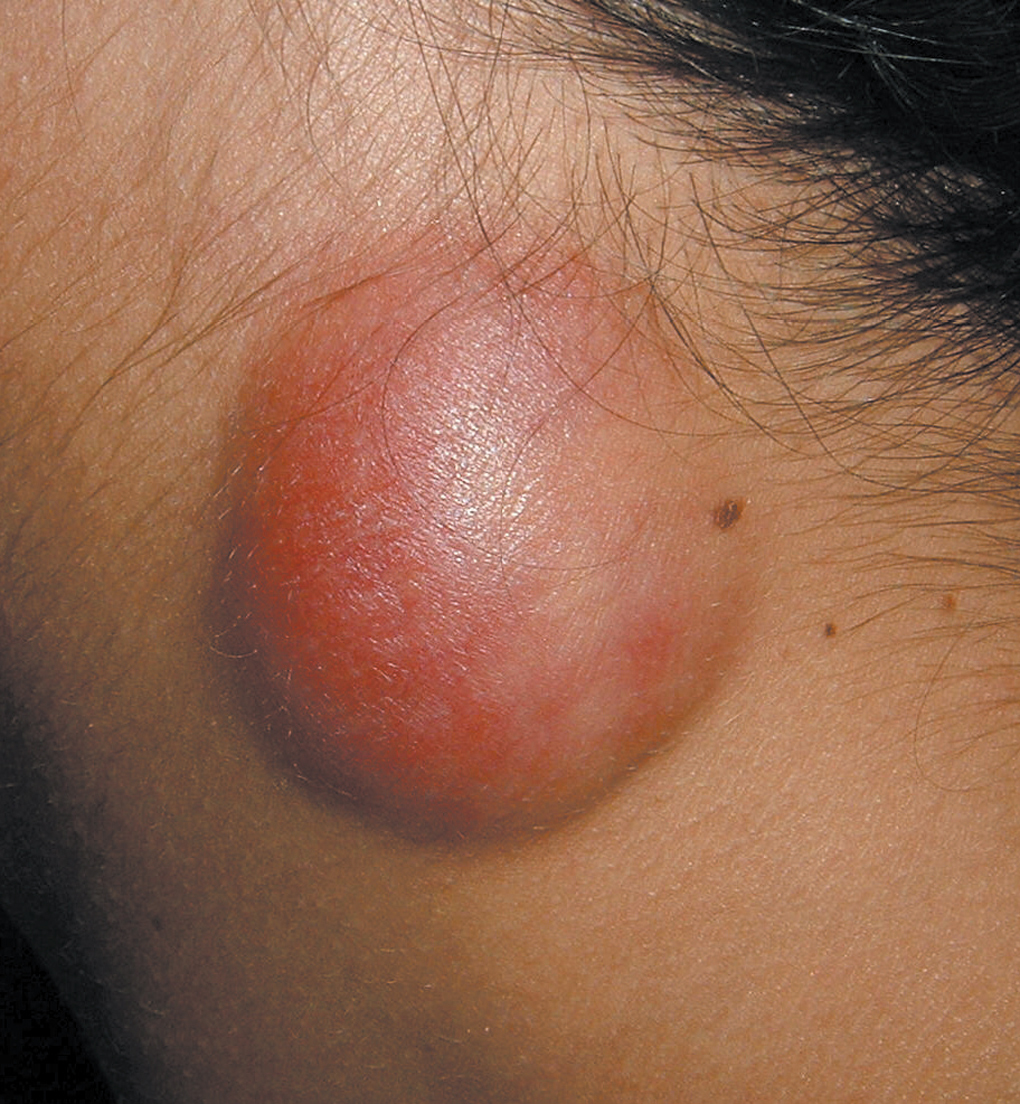
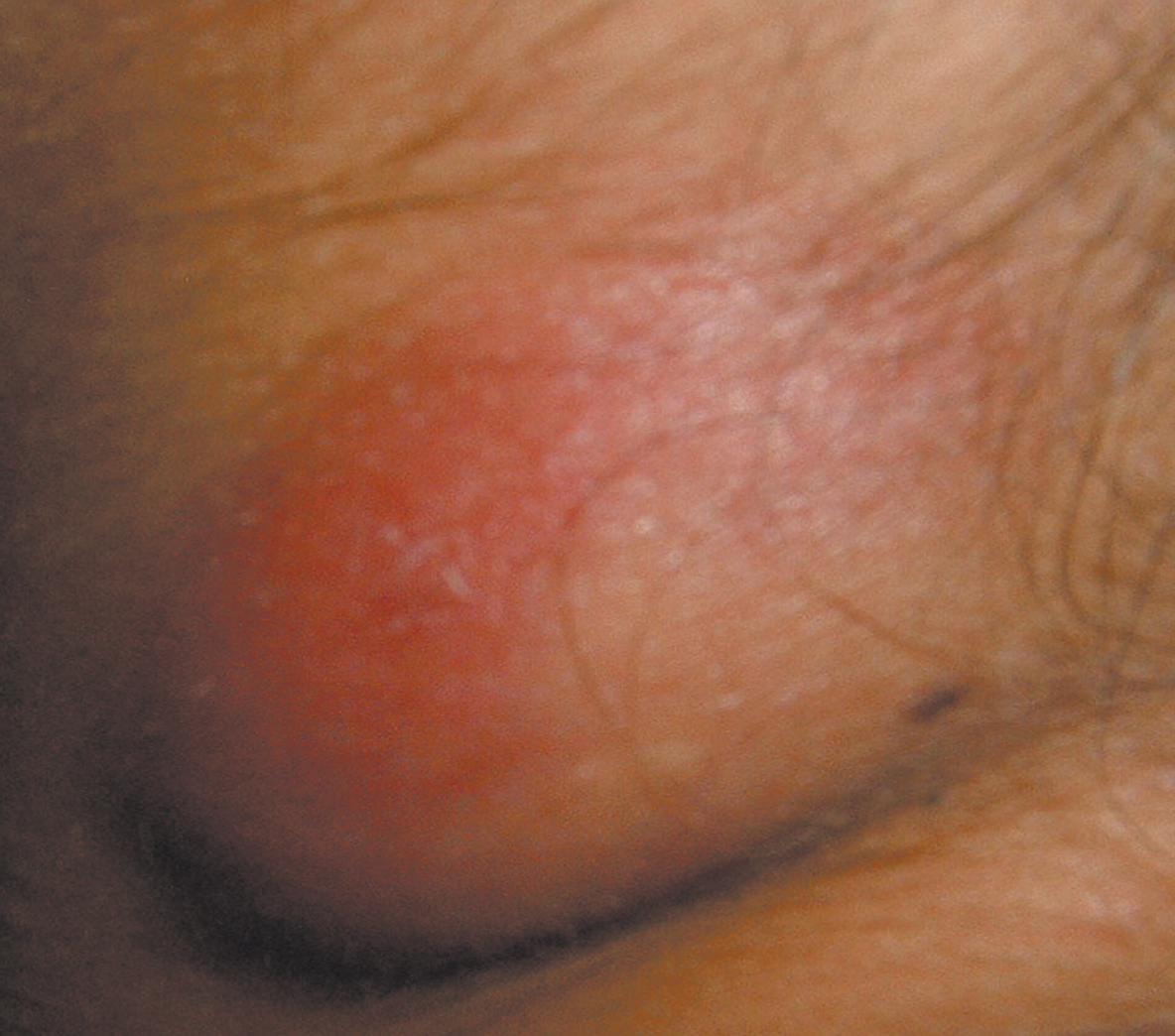
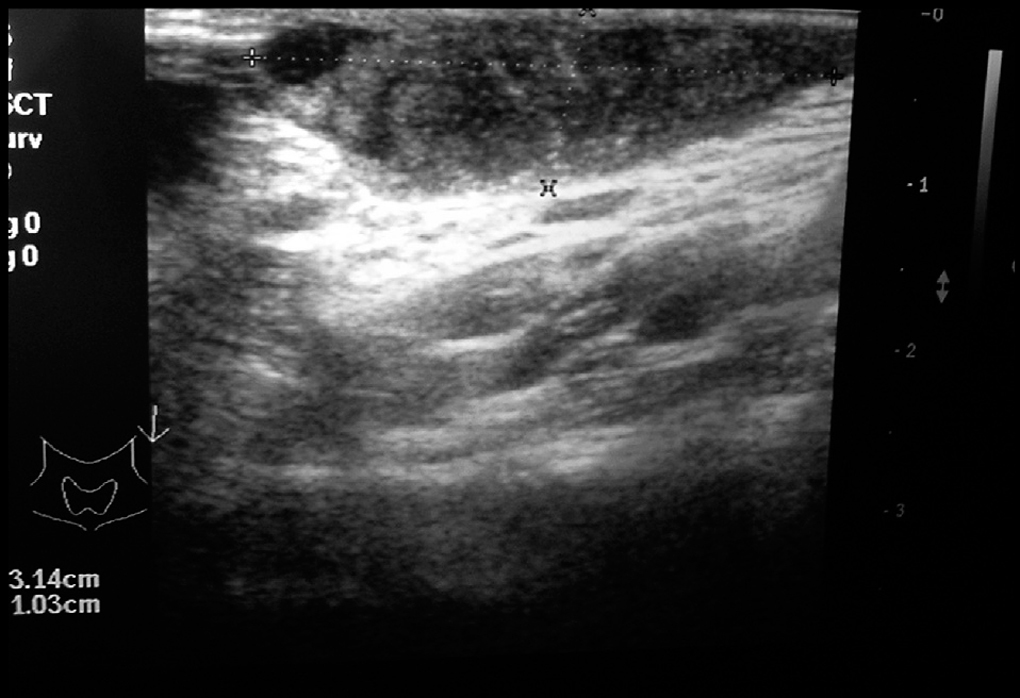
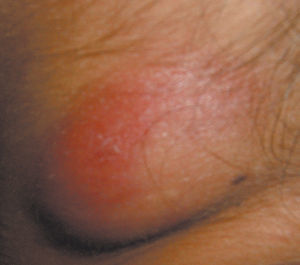
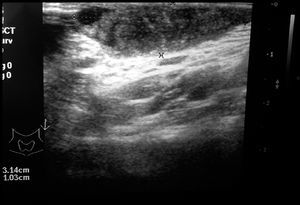
El primer caso es una paciente de 20 años, fumadora, sin adicción a drogas, con antecedentes personales de tuberculosis pulmonar que se diagnosticó un año antes; presentó clínica de disfonía crónica, tos irritativa y fiebre, ingresó y fue sometida a medidas de aislamiento y recibió tratamiento tuberculostático durante el mes del ingreso. Posteriormente, sólo acudió durante los 2 meses siguientes a consulta y abandonó el tratamiento. Pasados 6 meses de ese abandono, se remite a la consulta de ARO ya que se encuentra gestante de 13 semanas, por tumoración latero-cervical izquierda dolorosa con aumento progresivo en los 3 últimos meses. No refiere ninguna otra sintomatología acompañante. A la exploración se observa una zona sobreelevada en la región descrita en la anamnesis, de unos 2 cm en sentido craneocaudal y 2 cm anteroposterior, con signos cutáneos inflamatorios, y fluctuante (figs. 1 y 2). El resto de la exploración física así como la obstétrica es normal. Se realiza un hemograma, bioquímica, coagulación y urocultivo sin hallazgos patológicos. La serología fue negativa para los virus de las hepatitis B y C, la sífilis y el virus de la inmunodeficiencia humana, e inmune a rubéola. Se realizó ecografía cervical (fig. 3). Se efectuó una punción por aspiración de aguja fina, se extrajo material purulento (fig. 4) que se remitió a anatomía patológica y a microbiología. Se realizó baciloscopia del material extraído, que es positiva para bacilos ácido-alcohol resistentes. Se inició tratamiento tuberculostático con la siguiente pauta: rifampicina, isoniazida y etambutol durante 2 meses, y durante 7 meses los 2 primeros. Los cultivos para aerobios y anaerobios fueron negativos; el cultivo de Lowenstein fue positivo para M. tuberculosis a los 3 meses. Los controles mensuales con baciloscopia y cultivo de Lowenstein fueron negativos. Se declaró la enfermedad para estudio y control epidemiológico al Ministerio de Sanidad. Finalizó la gestación en la semana 39, e inició trabajo de parto de manera espontánea. Mediante parto eutócico nació un varón de 3.410 g, con test de Apgar al minuto de 9 y a los 5 min de 10. El niño presentó un pH arterial de 7,23 y fue trasladado a nidos. La paciente sigue actualmente control en la consulta de medicina interna de nuestro hospital y no ha presentado sin recidiva. El recién nacido recibió lactancia materna con suplemento de piridoxina y quimioprofilaxis con isoniazida, y se le realizó una prueba de Mantoux que fue negativa al tercer y al sexto mes de vida. Se declaró a Sanidad.
Figura 1. Tumoración laterocervical, izquierda, dolorosa y fluctuante, de 2 cm.
Figura 2. Ampliación de la tumoración expuesta en la figura 1, que muestra claramente los signos inflamatorios cutáneos.
Figura 3. Radiografía cervical con masa de 4 x 2 cm.
Figura 4.Material purulento extraído (15 cm3).
Caso 2
Nuestra segunda paciente es una gestante de 22 años, con antecedentes familiares de 2 hermanos con enfermedad tuberculosa, uno de ellos adicto a drogas por vía parenteral, sin antecedentes personales de interés, que es remitida a la consulta de ARO en la semana 10 por presentar la prueba de la tuberculina positiva (17 Mm), aunque la paciente se encuentra asintomática. La exploración física es normal y no se objetivan hallazgos patológicos. Se realizan 3 baciloscopias de esputo, cultivo de esputo y radiografía de tórax. Las baciloscopias son negativas y el cultivo es negativo, pero en la radiografía de tórax se observa un infiltrado apical en el hemitórax izquierdo. Por ello se realiza broncoscopia y biopsia transbronquial a través del segmento apicoposterior del lóbulo superior izquierdo y se hizo un broncoaspirado segmentario para citología y baciloscopia directa. La baciloscopia y el cultivo fueron positivos para M. tuberculosis. Se inicia tratamiento antituberculoso con rifampicina, isoniazida y etambutol durante 2 meses, y los 2 primeros durante 7 meses. Se realizaron controles mensuales que incluyeron baciloscopia y cultivo de esputo en Lowenstein; todos fueron negativos. La gestación finalizó tras el inicio espontáneo del trabajo de parto; mediante fórceps por expulsivo prolongado, nació un varón de 3.100 g con un Apgar 9/10 y un pH arterial 7,20. La paciente sigue actualmente control en la consulta de medicina interna de nuestro hospital sin recidiva. El recién nacido recibió lactancia materna con suplemento de piridoxina y quimioprofilaxis con isoniazida; se le realizó una prueba de Mantoux que fue negativa al tercer y al sexto mes de vida. Se declaró a Sanidad.
Caso 3
El tercer caso es una paciente gestante de 21 años, sin antecedentes personales ni familiares de interés, que ingresa por fiebre de 38 °C de 3 días de evolución. El segundo día de ingreso la paciente refiere dolor de características pleuríticas derecho; a la auscultación se aprecia ausencia de murmullo vesicular en la base pulmonar derecha. Se realizó una radiografía de tórax que informa de derrame pleural que ocupa la mitad del hemitórax derecho. Se efectuó una toracocentesis y se extrajo 1.000 cc de exudado; la fiebre cedió. La baciloscopia y el cultivo del líquido pleural fueron negativos. La biopsia pleural informó de una inflamación crónica granulomatosa con necrosis caseosa. Se inició tratamiento tuberculostático con rifampicina, isoniazida y etambutol, según la pauta previa. Se realizaron controles periódicos de la gestación que no detectaron hallazgos patológicos. La gestación finalizó tras el inicio espontáneo del trabajo de parto con un parto eutócico; nació una mujer de 2.750 g, con un Apgar 9/10 y un pH arterial de 7,24. La paciente sigue control en la consulta de medicina interna de nuestro hospital. El recién nacido recibió lactancia materna, se realizó quimioprofilaxis con isoniazida y una prueba de Mantoux que fue negativa. Se declaró a Sanidad para estudio epidemiológico.
DISCUSION
Desde hace unos años se ha detectado el incremento de casos de tuberculosis en la población global, así como en la población gestante. Esto se debe a la sobrepoblación, al aumento de la pobreza, la escasa adhesión del enfermo al tratamiento, la asociación al virus de la inmunodeficiencia humana, las drogodependencias y las cepas resistentes al tratamiento convencional1.
En nuestro hospital se ha incrementado el número de pacientes gestantes con tuberculosis asociada; en los últimos 2 años se han detectado 3 casos. En los años previos, se había detectado algún caso de manera aislada. En Canarias, sólo en el 7% de los casos de tuberculosis registrados hasta el año 2000 se trataba de inmigrantes, es más, un 45% de los pacientes eran originarios de países europeos con menores índices de tuberculosis. Por tanto, el impacto de la inmigración en la tuberculosis en el archipiélago fue inicialmente poco relevante. Es a partir del año 2000 cuando la inmigración que llega a Canarias produce un incremento en la cifra de tuberculosis11.
El primer caso presentado es una paciente con una adenitis cervical tuberculosa por diseminación tras una tuberculosis pulmonar.
La localización extrapulmonar en las gestantes de tuberculosis oscila entre un 5 y un 10%, según los autores6,12,13. La clínica de la adenitis será la aparición de una masa dolorosa en la región cervical o bien submandibular, que aumenta progresivamente de tamaño a lo largo de las semanas y que suele acompañarse de los signos inflamatorios cutáneos característicos14,15. El diagnóstico se establece tras el análisis microbiológico y anatomopatológico del material extraído de la masa10,12. El tratamiento será la administración de tuberculostáticos según la pauta en el embarazo16-18.
Nuestra paciente abandonó el tratamiento, hecho que favorece el aumento de las resistencias a los tuberculostáticos19,20.
La forma de presentación de la tuberculosis en la gestante es similar al resto de los pacientes, pero el diagnóstico se retrasa por la aparición de síntomas inespecíficos al inicio, muy frecuentes en la gestación de curso normal.
La localización más frecuente será la tuberculosis pulmonar. Sólo un 5-10% será extrapulmonar. La forma de presentación más habitual en la localización pulmonar será la tos en un 74% de las pacientes. De manera decreciente podrán presentar pérdida de peso, fiebre, malestar general y hemoptisis. Hasta un 20% serán asintomáticas6.
En la exploración general se deben descartar adenopatías cervicales o submandibulares, analizar el fondo de ojo y la exploración neurológica básica, así como una auscultación cardiopulmonar.
Ante la sospecha clínica de una tuberculosis pulmonar en una gestante se realizará anamnesis y exploración física, e insistir especialmente en la presencia de contactos bacilíferos. Se realizará inicialmente una prueba de tuberculina y una radiografía de tórax (fig. 1). Si la radiografía de tórax es normal y la prueba de la tuberculina es negativa, se considera no infectada. Si la radiografía de tórax es patológica, independientemente de la prueba de la tuberculina, se realizarán 3 baciloscopias de esputo y un cultivo. Si 2 de las 3 baciloscopias son positivas y/o el cultivo es positivo, se considerará infección tuberculosa. Si por el contrario son negativos, pero persiste la alta sospecha clínica, se realizarán una broncoscopia y una biopsia directa que nos darán el diagnóstico definitivo. Si la radiografía de tórax es normal y la prueba de la tuberculina es positiva también se realizarán 3 baciloscopias de esputo y el cultivo. Si 2 de las 3 baciloscopias son positivas y/o el cultivo es positivo, se considerará infección tuberculosa. Si por el contrario son negativos, se considerará a la paciente no infectada4,21.
Ante el antecedente de contacto, se debe realizar una anamnesis y una exploración física así como una prueba de Mantoux. Si la paciente está asintomática y la prueba de Mantoux es negativa, se considera no infectada. Si es positiva, aunque la paciente esté asintomática se realizará una radiografía de tórax, baciloscopias y cultivo de esputo, continuando el algoritmo anterior.
El tratamiento de la tuberculosis en el embarazo estará compuesto por 3 fármacos: isoniazida, rifampicina y etambutol durante 2 meses, seguido de isoniazida y rifampicina durante 7 meses. La dosis de la isoniazida será de 5 mg/kg/día con una dosis máxima de 300 mg/día. La dosis de rifampicina será de 10 mg/kg/día con una dosis máxima de 600 mg/día. La dosis del pirazinamida será de 25 mg/kg/día con una dosis máxima de 2,5 g/día. Se realizará una radiografía de tórax al inicio, otra a los 2 meses de tratamiento y otra al finalizar el tratamiento. También se realizarán pruebas de función hepática, baciloscopia y esputo cada mes. El fármaco con mayor número de efectos secundarios es la isoniazida, especialmente en la hepatitis fulminante; así, el fármaco con mayor número de interacciones medicamentosas será la rifampicina, por lo que se debe tener en cuenta al administrar nueva medicación a la paciente16,22.
Estudios recientes tipo caso-control muestran que el resultado perinatal dependerá de la localización de la tuberculosis, así como de la precocidad del diagnóstico23,24. La localización pulmonar de la tuberculosis, así como el tratamiento tardío o incompleto de la enfermedad, produce resultados adversos: mortalidad perinatal 6 veces mayor, aumenta prematuridad, crecimiento intrauterino retardado (CIR) y recién nacidos de bajo peso. Asimismo se ha detectado un resultado perinatal similar al resto de las gestantes cuando el diagnóstico de tuberculosis se realiza precozmente en la gestación10,25,26.
En cuanto a la tuberculosis neonatal, la vía de diseminación es un 50% hematógena y en otro 50% será en el canal del parto. El riesgo será mayor ante una infección materna activa durante el embarazo. La tuberculosis congénita se presenta simulando otra infección congénita como la sífilis o la sepsis bacteriana. Se debe sospechar ante la ausencia de respuesta a antibioterapia agresiva y la presencia de cultivos negativos para otras infecciones. La sintomatología suele aparecer en la segunda-tercera semana de vida. Presentarán hepatoesplenomegalia, distrés respiratorio, fiebre y adenopatías en menor medida. La radiografía de tórax será patológica en varios días, la prueba de la tuberculina sólo será positiva a partir del primer mes. Se debe realizar un cultivo de placenta, si es posible. El diagnóstico definitivo se realizará tras obtener un cultivo positivo para M. tuberculosis (aspiración gástrica, aspiración ósea, punción hepática o linfática). El tratamiento será similar al adulto6,27,28.
En el recién nacido de madre con tuberculosis durante la gestación, en el que inicialmente no se sospecha una infección tuberculosa, se deberá realizar una radiografía de tórax y una prueba de tuberculina a los 3 meses.
En cuanto a la lactancia materna, no está contraindicada en aquellas pacientes correctamente tratadas durante la gestación, ya que la excreción de los tuberculostáticos es reducida.
El futuro de la tuberculosis durante el embarazo dependerá especialmente de los factores relacionados con la población, anteriormente expuestos, así como la precocidad del diagnóstico y el tratamiento de estas pacientes29. Sin embargo, el pronóstico de esta enfermedad se verá agravado por la asociación de la infección más grave de nuestra época, el virus de la inmunodeficiencia humana (VIH) que, sin duda, combinado con la gestación y la tuberculosis desembocará en resultados perinatales nefastos.
Nunca se puede olvidar la responsabilidad del médico para informar, explicar, convencer y asegurarse de que el paciente tome la medicación, ya que ésta es la clave para la curación del enfermo. El abandono o el cumplimiento no reglado del tratamiento conllevarán una persistencia de la enfermedad al inducir resistencias microbiológicas en la comunidad.
Correspondencia:
Dra. M.M. Goya Canino.
Departamento de Ginecología y Obstetricia.
Hospital Universitario Materno Infantil de Canarias.
Avda. Marítima del Sur, s/n. 35016 Las Palmas de Gran Canaria. España.
Correo electrónico: mmgoya@hotmail.com
Fecha de recepción: 6/5/04.
Aceptado para su publicación: 16/1/06.