INTRODUCCION
El hígado graso agudo del embarazo (HGAE) es una entidad altamente infrecuente en las gestantes pero potencialmente letal. Según Moldenhauer et al1 la esteatosis hepática aguda del embarazo (EHAE) es una entidad realmente poco frecuente, su incidencia se estima en 1/10.000-1/14.000 embarazos, descrita por primera vez por Sheehan2 en 1940. La característica principal de esta condición es la aparición fulminante de un fracaso hepático, debido a una degeneración grasa de los hepatocitos, y puede ser potencialmente fatal. Su frecuencia está aumentada en pacientes primigestas, en los estados hipertensivos del embarazo (EHE) y en las gestaciones múltiples. Se trata de un cuadro grave, con alta morbimortalidad tanto materna como fetal. Las manifestaciones clínicas clásicas se caracterizan por un comienzo súbito con síntomas digestivos (náuseas, vómitos y dolor epigástrico), insuficiencia hepática, coagulopatía de consumo, hipoglucemia y pancreatitis aguda1,3. Para el pronóstico de esta afección es fundamental la realización de un diagnóstico temprano e iniciar un tratamiento agresivo inmediato.
CASO CLINICO
Presentamos el caso de una paciente de 32 años sin antecedentes familiares ni personales de interés, que acude a nuestro servicio de urgencias en la semana 28 de gestación por fiebre en domicilio (38-38,5 °C) de dos días de evolución asociada únicamente a artromialgias generalizadas; no refiere ninguna otra clínica acompañante, respiratoria, digestiva o urinaria, por lo que ante la existencia de un cuadro de fiebre sin foco aparente se ingresa para estudio. En lo referente a los antecedentes ginecoobstétricos presenta un parto anterior normal y un aborto; la gestación actual es de control ambulatorio y de curso normal. En la exploración al ingreso presentaba: una temperatura de 38,5 °C con el resto de las constantes dentro de la normalidad; una presión arterial (PA) de 120/60 mmHg, una frecuencia cardíaca de 80 latidos por minuto y una frecuencia respiratoria de 22. No refería cefaleas, náuseas ni vómitos. En la exploración neurológica destacan una ausencia de rigidez de nuca con estudio de pares craneales totalmente normales. La faringe se observó normal, no hiperémica, y en cuanto a la auscultación cardiopulmonar, se presentó con buena ventilación bilateral pulmonar y con tonos cardíacos conservados. El abdomen era blando y depresible, no doloroso sin signos de irritación peritoneal, con signos de Murphy, Lassege y Blumberg negativos. La puñopercusión renal fue negativa, de forma bilateral. La exploración obstétrica realizada se halló dentro de la normalidad; la paciente no presentaba modificaciones cervicales. Se realizó una monitorización fetal no estresante con feto inicialmente taquicárdico y posteriormente reactivo, tras disminuir la temperatura materna. Considerando la analítica en el ingreso presenta únicamente un cuadro de anemia leve con hemoglobina (Hb) de 10 g/dl y un hematocrito del 29,1%; el resto de los parámetros se situaban dentro de la normalidad, con cifras de serie blanca, coagulación y bioquímicas dentro de límites normales para una gestante. Durante su ingreso se recogen muestras para urocultivo y hemocultivos, con resultado negativo en todos ellos. Durante su estancia en planta, la paciente permanece apirética (con 37 °C) durante las primeras 36 horas, refiriendo únicamente astenia y discreta oliguria con controles tensionales dentro de la normalidad (cifras de PA medias de 110/60 mmHg), sin presentar edemas. Al tercer día del ingreso se manifiesta un tinte cutáneo subictérico que avanza de forma progresiva, asociado con un nuevo pico febril (38,2 °C) que cedió tras la administración de metamizol, por lo que se solicita nueva analítica completa, incluido un perfil hepático donde se aprecia un descenso llamativo de todos los parámetros del hemograma, y destaca fundamentalmente una plaquetopenia importante (41.000/μl) y una anemia severa, con Hb de 8,6 g/dl, sin presentar esquistocitos en sangre periférica ni alteración de la coagulación sanguínea (índice de Quick del 100%). También se observa un patrón bioquímico alterado con creatinina sérica elevada (2,89 mg/dl), bilirrubina total de 5,36 mg/dl y aumento de transaminasas (aspartato aminotransferasa [AST]: 251 U/l y alanino aminotransferasa [ALT]: 189 U/l). La exploración se mantenía prácticamente invariable con respecto a la del ingreso, excepto la aparición de un dolor leve a la palpación del hipocondrio derecho. Ante tales hallazgos, se solicita urgentemente ecografía abdominal, con resultado normal, y una radiografía de tórax que informa de infiltrado basal izquierdo leve. De forma prácticamente inmediata se aprecia un deterioro clínico progresivo de la paciente; ésta entra en oligoanuria al cuarto día del ingreso, por lo que se decide su traslado al servicio de medicina intensiva (UMI) con un cuadro de fracaso hepatorrenal con sospecha clínica de sepsis de origen no filiado, síndrome hemolítico-urémico o síndrome de HELLP. Tras pasar la paciente a la UMI se produce un deterioro franco de ésta con un cuadro de encefalopatía aguda con coma y convulsiones tonicoclónicas generalizadas, así como un descenso franco en la cifra de trombocitos, que se sitúa en torno a 4.000-5.000/μl. Se realizó una tomografía computarizada (TC) craneal, sin hallazgos relevantes que orientaran al origen de la encefalopatía. Ante el deterioro materno existente se decide terminar el embarazo mediante cesárea electiva, naciendo un feto mujer de 1.160 g que fallece al instante. Tras la extracción fetal se produce un cuadro de atonía uterina importante que no cede tras la administración de fármacos (oxitocina, prostaglandinas), y requiere la realización de una histerectomía total simple para evitar un agravamiento del estado de la paciente. Durante el ingreso en la UMI fue necesario transfundir varias unidades de concentrados de hematíes así como de plaquetas de forma repetida. Los episodios de convulsiones fueron se repitieron los primeros dos días, con una posterior mejoría de forma lenta. Todos los hemocultivos, los urocultivos y la serología realizados fueron negativos. Las cifras de PA se situaron dentro de la normalidad y en las ecografías abdominales y TC craneal no se encontraron hallazgos. Fue dada de alta de la UMI con la sospecha clínica de HGAE, que se confirmó posteriormente al realizar una biopsia hepática que fue concluyente para el diagnóstico de esa entidad (figs. 1-4). La evolución de la paciente fue a la recuperación total de las funciones sistémicas, dada de alta con un cuadro de colitis seudomembranosa por Clostridium difficile y una polineuropatía del paciente crítico. A los 3 meses del episodio la recuperación del cuadro era total.
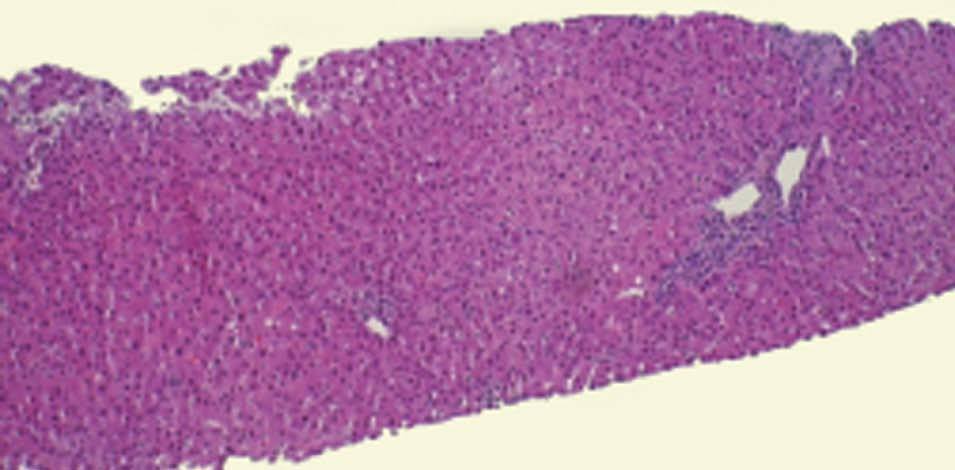
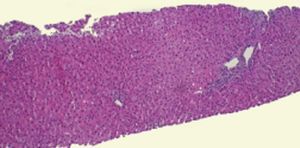
Figura 1. Histopatología. Pieza de biopsia de hígado graso del embarazo.
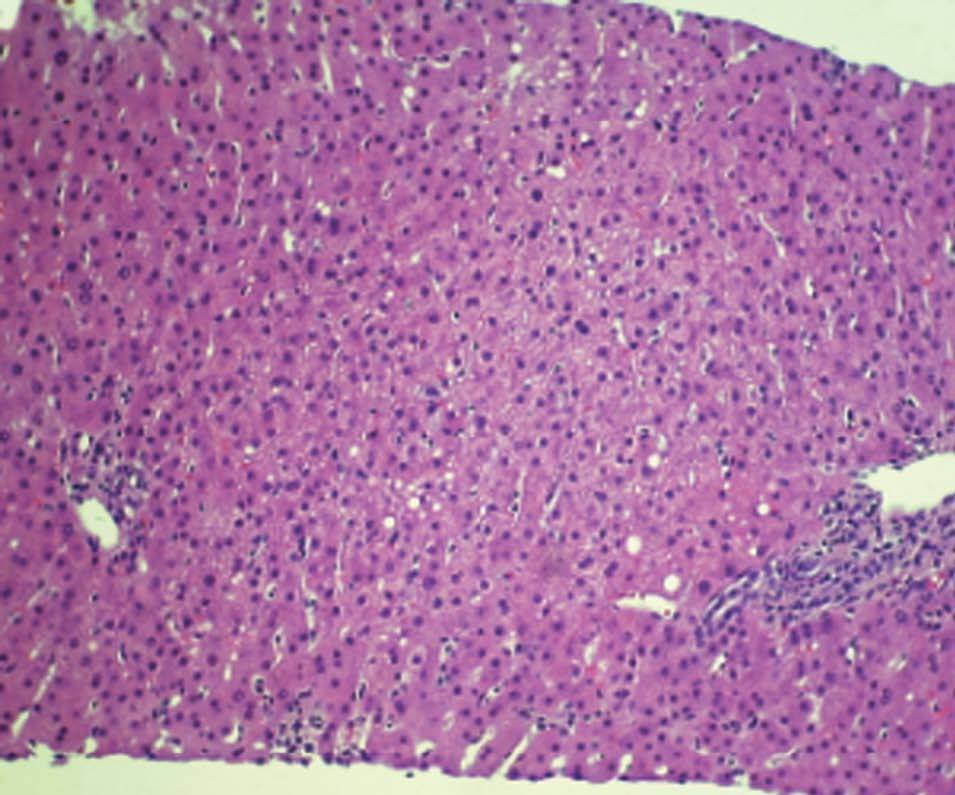
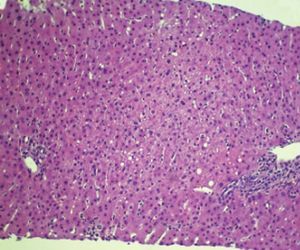
Figura 2. Histopatología. Pieza de biopsia. Esteatosis hepática.
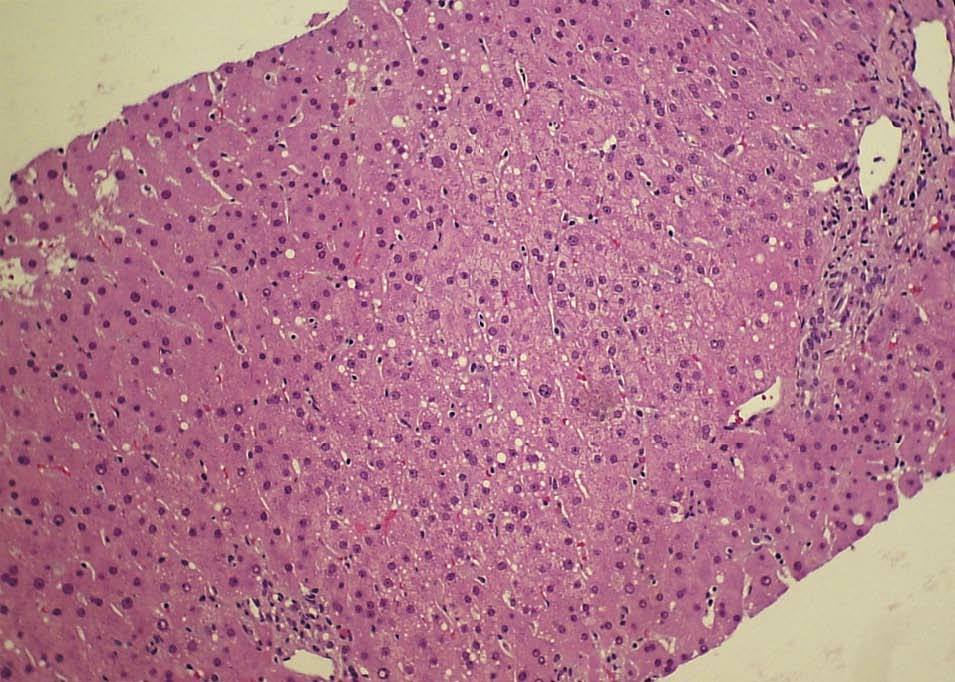
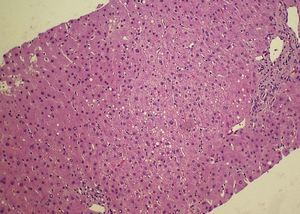
Figura 3. Histopatología. Ampliación. Se objetiva la degeneración grasa.
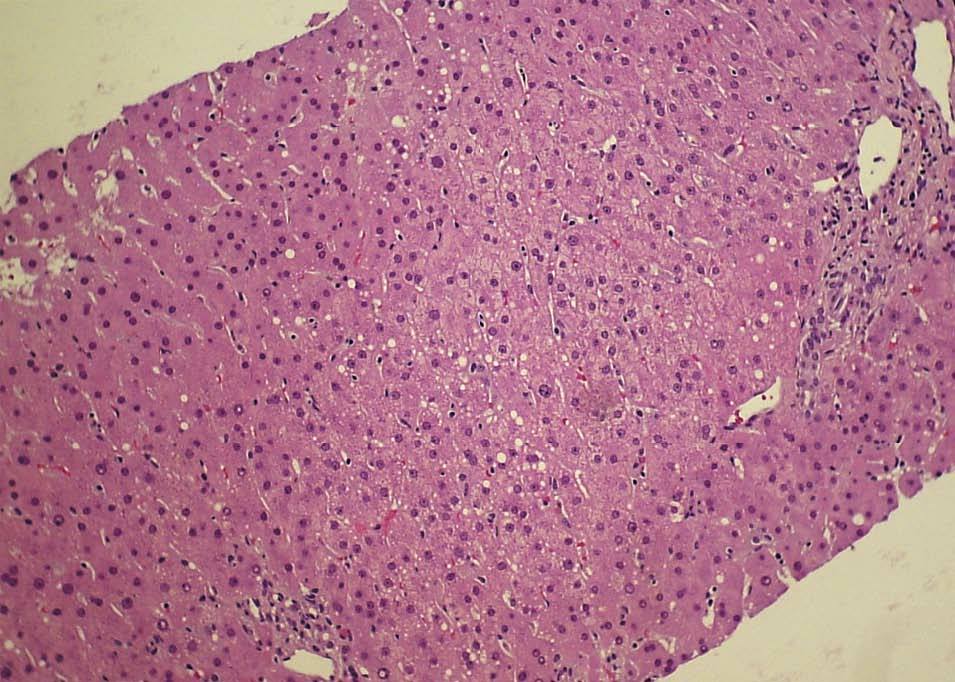
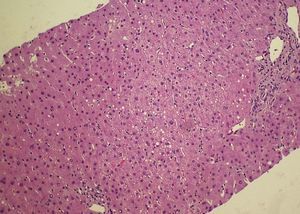
Figura 4. Histopatología. Ampliación. Vacuolización grasa microvesicular en la región central del lobulillo hepático.
DISCUSION
El HGAE es una entidad extremadamente grave, pero afortunadamente infrecuente. Su etiología es desconocida, se cree que podría existir un déficit de la cadena larga de la 3-hidroxil-coenzima A-deshidrogenasa4, que se debe a la mutación Glu474Gln5, que produciría alteraciones en la oxidación mitocondrial de los ácidos grasos6. Se asocia con: primiparidad, fetos varones, EHE y gestaciones múltiples7; Davidson et al8 indican que un 14% de los HGAE se asocia con gestaciones múltiples; se puede teorizar sobre la posible asociación de los embarazos con más de un feto y la etiología de esta entidad. La clásica presentación al inicio del cuadro clínico es con sintomatología de carácter poco específico, cursando con: dolor abdominal de inicio agudo, náuseas, vómitos y síndrome constitucional; normalmente durante el tercer trimestre del embarazo o en el puerperio inmediato9. Reyes et al10 describen la presencia de esta sintomatología típica en el 60-80% de los casos. No obstante, no todos los casos de EHAE cursan con la sintomatología descrita: existe un 20-30% de los casos que tienen un inicio de la sintomatología mucho más larvado, insidioso, con sintomatología impropia de los cuadros de HGAE; en el caso descrito con anterioridad la paciente cursó de forma inicial con un síndrome febril y una evolución inhabitual para los casos de HGAE. En la tabla 1 se recogen los síntomas característicos del HGAE. Tras la sintomatología descrita aparecen las complicaciones propias de este síndrome con encefalopatía, convulsiones, coma, coagulopatía y cuadros hemorrágicos. Asimismo, Saygan et al9 describen la asociación del HGAE con la ingesta previas de aspirina, en un caso que se originó tras la toma de este medicamento; en el caso que describimos la paciente inicialmente ingresó por un cuadro febril sin foco aparente y se instauró tratamiento antipirético con metamizol; lo que nos obliga a pensar si podría existir alguna relación entre ambos eventos, aunque no existen datos en la literatura médica actual que relacionen a ambos. Entre los hallazgos analíticos se encuentra: alteración de los parámetros de coagulación, hipertransaminasemia, hiperbilirrubinemia y elevación de creatinina sérica7. Estos hallazgos de laboratorio aparecen en el 90-100% de todos los casos6,7. En la tabla 2 se recogen los hallazgos analíticos más importantes del HGAE. Debido a la hiperbilirrubinemia mencionada, puede aparecer un tinte subictérico o ictericia franca de la piel y las mucosas11. Entre los criterios diagnósticos debe existir la ausencia de proteinuria, serología negativa para los virus B y C de la hepatitis y cifras de PA dentro de la normalidad7, con la intención de descartar otras patologías con afección hepática como son: la hepatitis viral aguda y la preeclampsia. Otros datos analíticos importantes del HGAE son la presencia de hipoglucemia e hiperamonemia. Normalmente suele comenzar de forma aguda durante el tercer trimestre o en el período puerperal inmediato, que puede desencadenar un fallo hepático con CID, encefalopatía y fallo multiorgánico12. El pronóstico es realmente malo, y es una condición que puede amenazar la vida de la paciente afectada; en cualquier caso, un diagnóstico y manejo agresivo precoz de las manifestaciones y complicaciones de la enfermedad pueden ayudar a mejorar el pronóstico de ésta12. Para un mejor pronóstico vital de estas pacientes es fundamental terminar el embarazo, de la forma y por la vía mas rápidas posibles9. Saygan et al9 describen unas tasas de mortalidad fetal del 18% y materna de más del 23%. El pronóstico a largo plazo de estas pacientes no es tan sombrío como el periparto; en las pacientes que consiguen la recuperación, ésta es ad integrum y normalmente es una entidad que no tiene por qué recurrir en subsiguientes embarazos. En el caso descrito el estado de la paciente fue extremadamente grave, aunque la mejoría hasta un reestablecimiento completo fue posible. El diagnóstico diferencial de esta entidad nosológica, se debe de realizar principalmente con otra rara y grave complicación del embarazo, el síndrome de HELLP (hemólisis, hipertransaminasemia, trombopenia). Son dos entidades que complican severamente a la gestación, e incluso en algunos casos pueden ser difíciles de diferenciar. Hipertensión arterial, edemas, hiperbilirrubinemia, hiperuricemia, coagulopatía, hipertransaminasemia, trombopenia y hemólisis son diferentes manifestaciones que pueden ser comunes a ambas entidades13. Saygan et al9 sugieren la posibilidad de que ambas entidades puedan ser complicaciones de los EHE, y pueden diferenciarse en muchos casos sólo desde el punto de vista histopatológico, presentando la preeclampsia depósito de fibrina en los sinusoides hepáticos y hemorragia periportal, y el HGAE infiltración grasa microvesicular. En la tabla 3 se describe el diagnóstico diferencial del HGAE. De hecho la biopsia hepática, aunque no es patognomónica, es necesaria en todos los casos para confirmar un HGAE.
CONCLUSIONES
El HGAE es una causa poco común de ictericia y fracaso hepático asociado a una alta mortalidad materna y fetal. El diagnóstico temprano y la finalización inmediata del embarazo han reportado una mejoría en los resultados perinatales.
Correspondencia:
Dra. I. Eguiluz Gutiérrez-Barquín.
Lope de Vega, 9 1.o. 35005 Las Palmas de Gran Canaria. España.
Correo electrónico: mabarber@telefonica.net
Fecha de recepción: 31/12/05.
Aceptado para su publicación: 8/3/05.