INTRODUCCIÓN
La incidencia de la infección por el virus de la inmunodeficiencia humana (VIH) se ha visto incrementada en la última década, fundamentalmente en las mujeres1. La situación de inmunodepresión producida por el VIH aumenta el riesgo de desarrollar neoplasias secundarias2,3. Algunas de estas neoplasias, como el carcinoma de cérvix, el sarcoma de Kaposi, el linfoma de Burkitt, el linfoma inmunoblástico y el linfoma cerebral primario, forman parte del espectro del síndrome de inmunodeficiencia adquirida (sida), que se presenta con una frecuencia de hasta un 40%2,3. Pero con mucho, es el carcinoma de cérvix la neoplasia más frecuente en mujeres infectadas por el VIH, con una prevalencia de un 20-43%4. Estas cifras van incrementándose con la mayor supervivencia de las mujeres con VIH+ gracias al actual tratamiento retroviral de gran actividad (TARGA), lo que permite que se manifiesten complicaciones a largo plazo como el carcinoma de cérvix o las displasias cervicales, que hace años no eran tan frecuentes por el fallecimiento de la paciente precozmente tras el desarrollo del sida4,5.
Con respecto al cáncer de mama, hasta el momento no se ha observado una mayor incidencia de este cáncer en pacientes con VIH+, aunque se han descrito diversos casos con distinta evolución6.
Numerosos estudios han puesto de manifiesto el mal pronóstico de los pacientes con VIH+ cuando desarrollan una neoplasia, por su mayor agresividad y su falta de respuesta al tratamiento con respecto a los pacientes con VIH2,3. Del mismo modo, en esta población es mayor la probabilidad de desarrollar diferentes neoplasias primarias simultáneamente2,3.
Se presenta el primer caso publicado en nuestro país, y el segundo internacional, de una paciente infectada por el VIH con cáncer de cérvix y cáncer de mama primarios concomitantes.
CASO CLÍNICO
Paciente de 29 años, con serología positiva para el VIH desde los 22 años. Ex consumidora de drogas por vía parenteral. Fumadora de 20 cigarrillos al día. Serología positiva para el virus de la hepatitis B (VHB) y de la hepatitis C (VHC). Antecedentes ginecológicos: menarquia, 12 años; TM, 3/irregular. Sin antecedentes familiares de cáncer. En tratamiento antiviral con Videx® (didanosina) 300 mg/día, Viramune® (nevirapina) 400 mg/día y Zerit® (estavudina) 80 mg/día.
A los 27 años, estando embarazada de 22 semanas de gestación, se diagnostica mediante una citología vaginal una lesión intraepitelial escamosa (SIL) de alto grado. Se indica una conización con resultado anatomopatológico de adenocarcinoma de cérvix. A las 24 semanas de embarazo, se programa cirugía teniendo en cuenta el alto riesgo de la paciente, las semanas de gestación y su grado de inmunodeficiencia (CD4 = 117), se realiza una cesárea seguida de histerectomía total simple. Nace un feto mujer de 680 g de peso.
La anatomía patológica confirma un carcinoma combinado: adenocarcinoma y epidermoide moderadamente diferenciado con invasión de los dos tercios internos del cérvix. Tras la cirugía se trata con radioterapia 137-Cs (20 Gy).
Al año de la intervención, la paciente consulta por la presencia de un bulto en mama izquierda, objetivándose en la exploración un nódulo de 4 cm en la unión de los cuadrantes superiores, no adherido a planos profundos pero retrayendo piel. Se palpa también una adenopatía axilar de 1 cm.
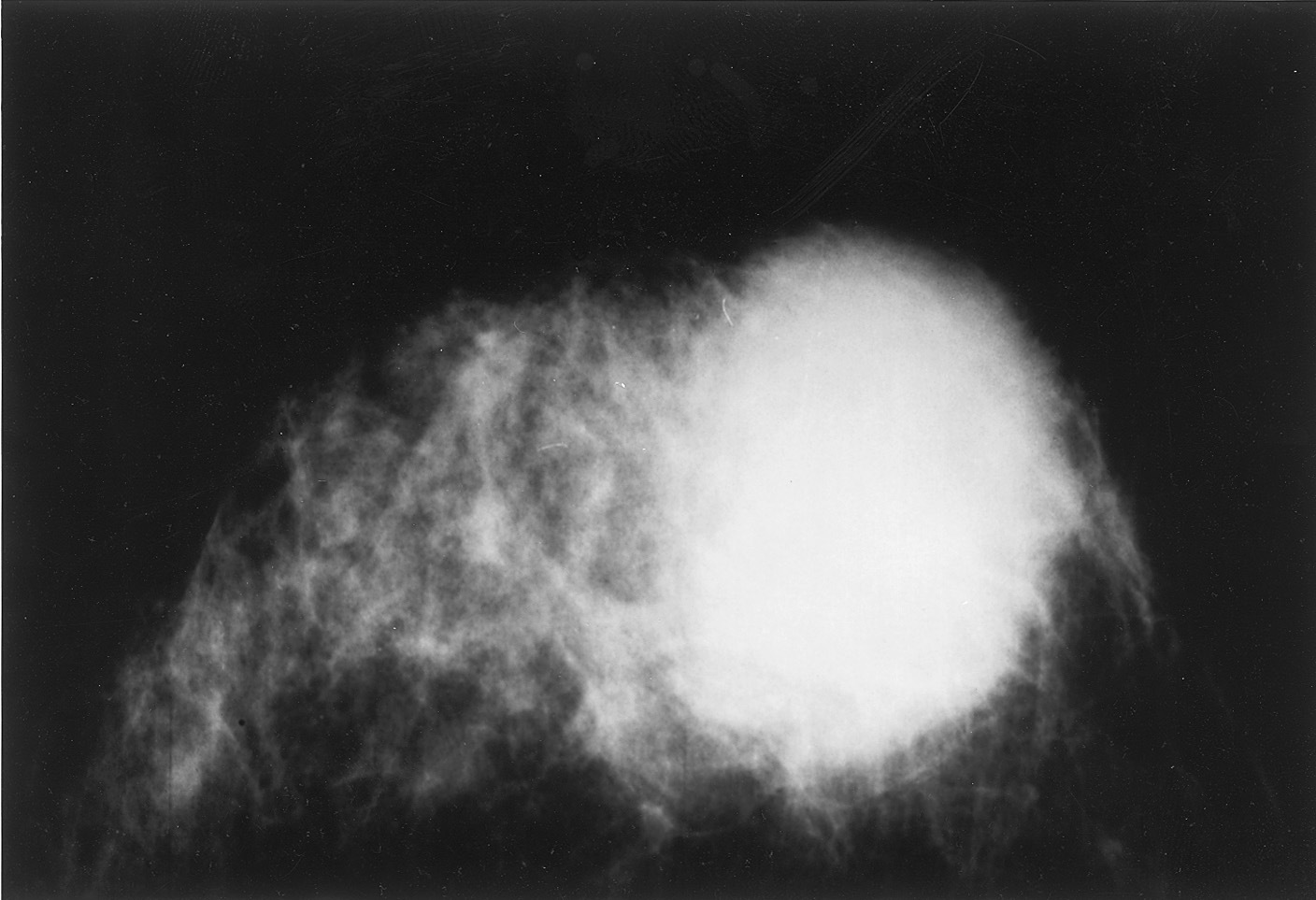
La mamografía muestra una opacidad con signos de malignidad (fig. 1). Y la punción-aspiración con aguja fina (PAAF) revela la presencia de células carcinomatosas, y en la biopsia se confirma el diagnóstico de carcinoma infiltrante con componente ductal.
Figura 1. Mamografía del carcinoma de mama que muestra una masa radiodensa bien delimitada que protruye en la piel.
La radiografía de tórax y la serie ósea son normales. Debido a la relación del tamaño tumor/mama (la tumoración ocupaba prácticamente toda la mama) (fig. 1), se indica cirugía radical, a lo que la paciente no accede; entonces se empieza con quimioterapia neoadyuvante con ciclofosfamida y 4-epirrubicina, con el objetivo de realizar cirugía conservadora posterior si se consiguiese la respuesta adecuada.
Durante el tratamiento quimioterápico, la paciente consulta por aumento del perímetro abdominal, y se observa gran cantidad de ascitis peritoneal, por lo que se practica una paracentesis que revela la presencia de células carcinomatosas. La tomografía computarizada (TC) muestra nódulos metastásicos en lóbulo inferior derecho de pulmón izquierdo, derrame pleural bilateral, esplenomegalia y signos de obstrucción intestinal, y no presenta alteraciones en hígado, páncreas ni anejos. Se inicia tratamiento con taxol 275 y cisplatino 125, sin llegarse a confirmar el origen de la carcinomatosis peritoneal, que podría proceder del cérvix o de la mama. Al finalizar el tercer ciclo de quimioterapia, y tras haberse realizado 3 paracentesis evacuadoras, empeora el estado general de la paciente, y desarrolla una obstrucción intestinal severa y ascitis masiva por lo que la paciente fallece.
DISCUSIÓN
Se ha demostrado, desde hace años, que la situación de inmunodepresión producida por el VIH incrementa el riesgo de desarrollar neoplasias2,3. Asimismo, es sabido que la neoplasia más frecuente en mujeres infectadas por el VIH es el cáncer de cérvix, que se incluye dentro de los criterios diagnósticos de sida2-5. La aparición y la severidad de una neoplasia cervical está directamente relacionada con la disminución de la inmunidad celular, y la historia natural del cáncer está alterada en pacientes con VIH+ ya que presentan una progresión más rápida, una mayor agresividad, lesiones más persistentes y mayor número de recurrencias tras el tratamiento4,5.
Por otra parte, durante el embarazo, el riesgo de progresión de una lesión displásica de cérvix es mayor por los cambios hormonales y la tendencia a la inmunodepresión, hecho que se ve acentuado en las gestantes con VIH+, lo que explicaría el desarrollo de un carcinoma cervical diagnosticado durante la gestación como en el caso que se presenta7.
En cuanto al cáncer de mama, éste no está incluido entre las complicaciones tumorales relacionadas con el sida y su incidencia sigue manteniéndose baja en pacientes con VIH+2,3. No obstante, ya se han descrito en la bibliografía 46 casos de VIH+ y carcinoma de mama en pacientes con edades comprendidas entre los 22 y 38 años6. Aunque los primeros casos descritos presentaban formas atípicas y funestos pronósticos, recientemente, debido a las nuevas terapias, se describen series con pronósticos más favorables, donde la cirugía seguida de hormonoterapia parece más eficaz y menos tóxica que la quimioterapia6.
Aun sabiendo que la infección por el VIH no es un factor de riesgo predisponente para el cáncer de mama, en Estados Unidos ya está incluida la mamografía dentro de las pruebas de cribado entre la población femenina con VIH+8.
Por otra parte, las neoplasias ginecológicas primarias múltiples, aunque poco frecuentes, se describen desde hace tiempo en la bibliografía9,10. Estos tumores pueden aparecer de forma sincrónica o sucesivamente. En concreto, las pacientes con cáncer de cérvix tienen un riesgo de un 1,6% de desarrollar una segunda neoplasia primaria, generalmente del tracto genital inferior como el cáncer de vulva, vagina o ano9,10. En las pacientes con VIH+, la asociación simultánea de neoplasias ginecológicas es frecuente, sobre todo entre la vulva y el cérvix11. Por eso, en la mayoría de los casos donde se diagnostica una displasia intraepitelial vulvar (VIN) existe una lesión displásica cervical concomitante11.
Sin embargo, la asociación simultánea de cáncer de cérvix y de mama en una paciente con VIH sólo se ha descrito en una ocasión, donde también se añadía el cáncer de vulva12. La histología de dicho caso era de carcinoma microinvasivo de cérvix, carcinoma ductal in situ en la mama y neoplasia intraepitelial de vulva12.
En conclusión, creemos que sería importante evaluar la epidemiología de los tumores sólidos asociados al VIH, como el cáncer de mama (fundamentalmente cuando se trate de mujeres), que no están incluidos dentro del espectro del sida y reconsiderar la realización de una mamografía a toda paciente con VIH+, independientemente de la edad. De igual forma, la alta incidencia de neoplasias concomitantes de vulva, vagina y ano hace imprescindible una exhaustiva exploración de esta región en estas pacientes a la hora de la realización de la citología y colposcopia.