INTRODUCCIÓN
El herpes gestationis (HG), o penfigoide gestacional (PG), es una grave dermatosis vesiculosa que puede complicar, más frecuentemente, el embarazo y también el posparto1. Suele iniciarse entre el segundo y tercer trimestres de embarazo, rara vez aparece antes, aunque puede aparecer de novo durante el puerperio1,2. Se le supone una etiología autoinmunitaria por los hallazgos de depósito lineal de la fracción C3 del complemento y de inmunoglobulinas tipo IgG en la zona de membrana basal epidérmica1,2. Característicamente, cursará con una erupción polimorfa intensamente pruriginosa, que se inicia típicamente en la zona periumbilical para posteriormente diseminarse a otros puntos de la superficie corporal2. Su principal problema es la posible afectación fetal o neonatal que puede producirse en algunos casos. Su diagnóstico es fundamentalmente anatomopatológico con la demostración de los depósitos típicos en la membrana basal. Normalmente remite tras el parto, y puede complicar sucesivos embarazos2.
CASO CLÍNICO
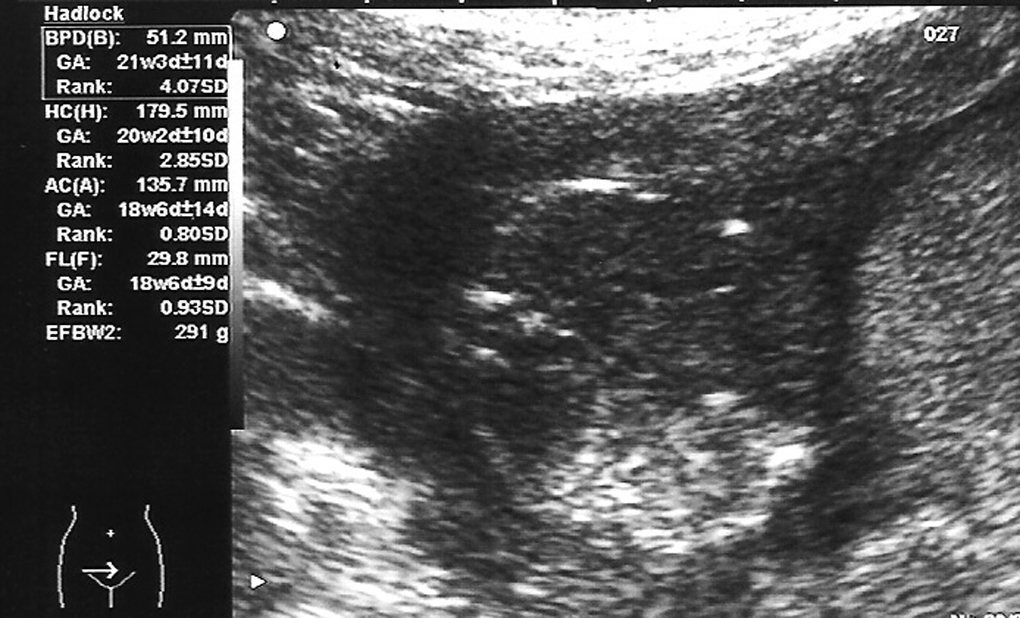
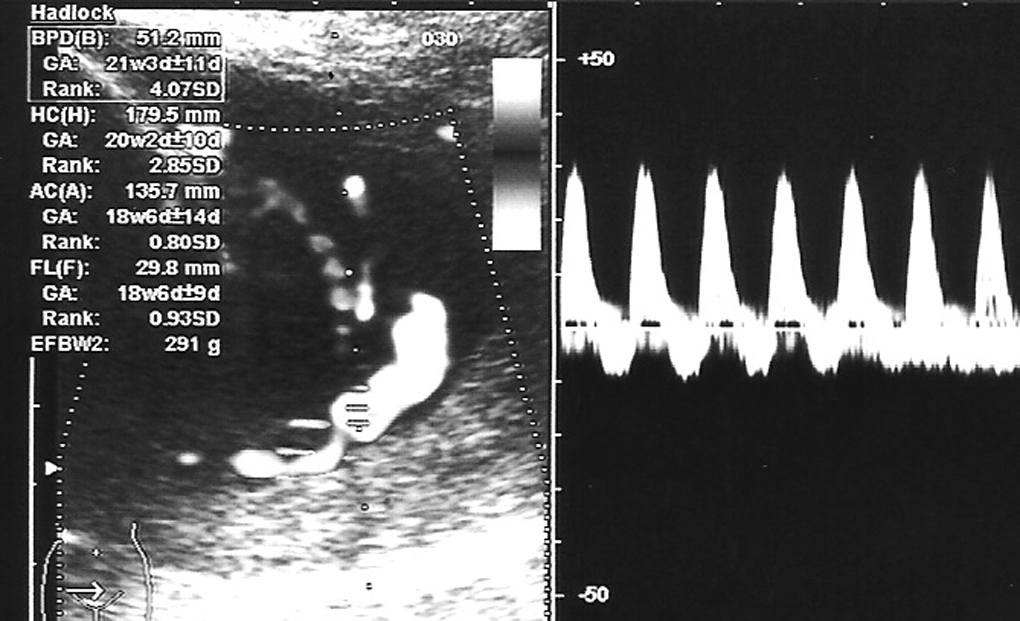
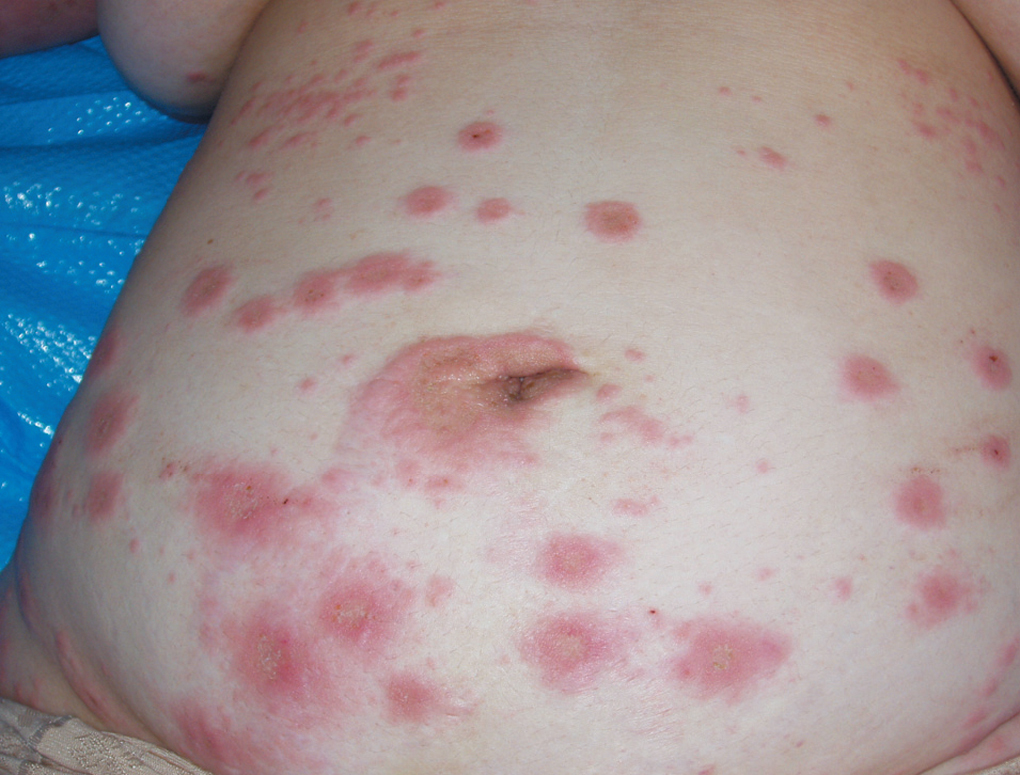
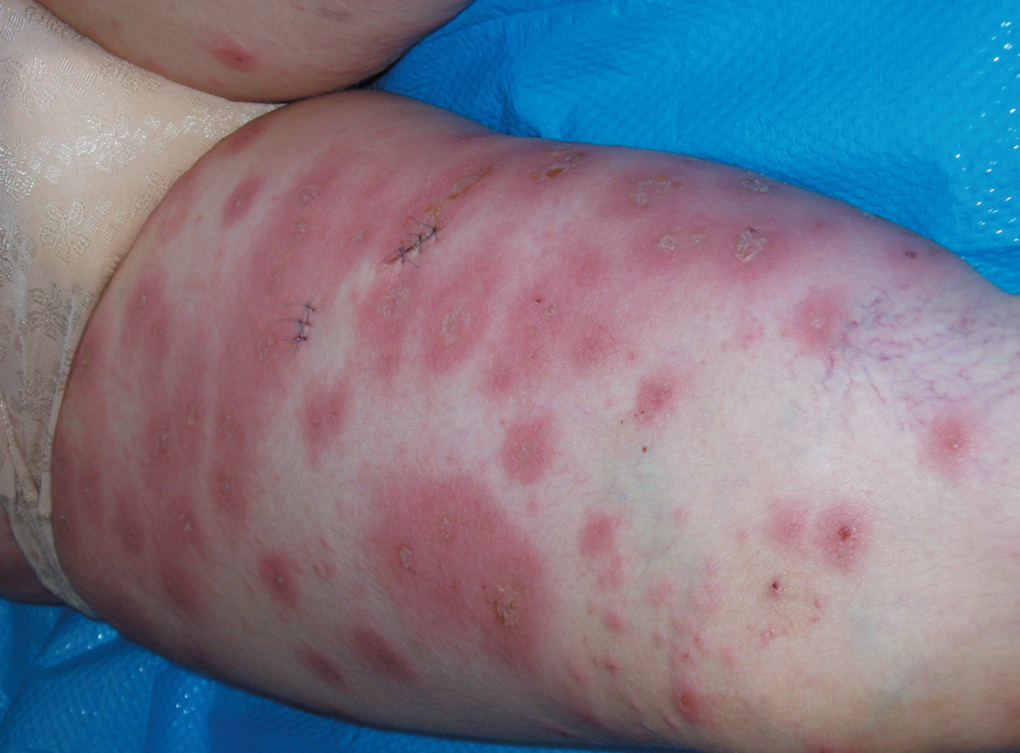
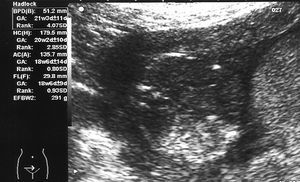
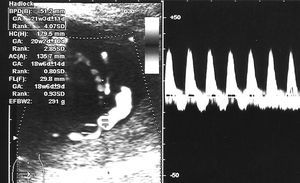
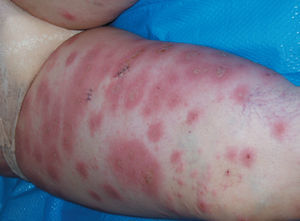
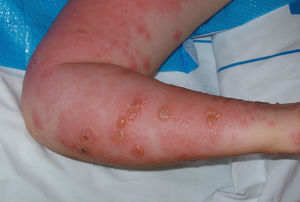
Octavigesta de 41 años, con embarazo no controlado, a quien en la semana 20 se objetiva un feto con somatometría y peso correspondientes a 17-18 semanas; la paciente no acudió a posteriores controles y rechazó la posibilidad de técnica invasiva para estudio de cariotipo. En semana 25 + 5 se remite a la unidad de medicina maternofetal con el diagnóstico de retraso de crecimiento intrauterino (RCIU) precoz y severo. En el estudio realizado se objetiva un feto en cefálica con diámetro biparietal (DBP) de 51,2 mm, circunferencia craneal (HC) de 179,5 mm, circunferencia abdominal (AC) de 135,7 mm y longitud femoral (LF) de 29,8 mm, con peso fetal estimado (PFE) de 291 g, muy por debajo de los percentiles (menor de percentil 3) para 25-26 semanas de embarazo (fig. 1). Presentaba una placentomegalia importante y un estudio Doppler con una onda de velocidad flujo (OVF) en arteria umbilical patológica con ausencia de diástole y flujo reverso (fig. 2). Inicio de distribución de flujo en arteria cerebral media y conservaba flujos venosos. Oligoamnios prácticamente total. Con el diagnóstico de RCIU severo precoz con signos de insuficiencia placentaria, se explicó la situación a la paciente y se realizó estudio para cariotipo con QF-PCR, que estaba dentro de la normalidad. En posterior control ecográfico, no se evidenció la presencia de latido cardíaco fetal, y se confirmó el óbito del feto. En ese control, la paciente refería inicio de lesiones cutáneas en miembros inferiores intensamente pruriginosas. Tras administrar dinoprostona local se produjo la expulsión de un feto de 301 g y posterior legrado sin incidencias. En los días posteriores, el cuadro cutáneo progresó de forma acelerada desde los miembros inferiores a abdomen, miembros superiores, cuello, cabeza, boca, manos y pies; únicamente respetaba la cara (figs. 3-5). Se realizó biopsia de dichas lesiones que informó de la existencia de depósitos lineales de la fracción del complemento C3 y de IgG en la membrana basal de la piel afectada y en zonas perilesionales, compatible con un cuadro de HG.
Figura 1.Retraso del crecimiento fetal severo y precoz.
Figura 2.Onda de velocidad de flujo umbilical patológica con ausencia de diástole y flujo reverso.
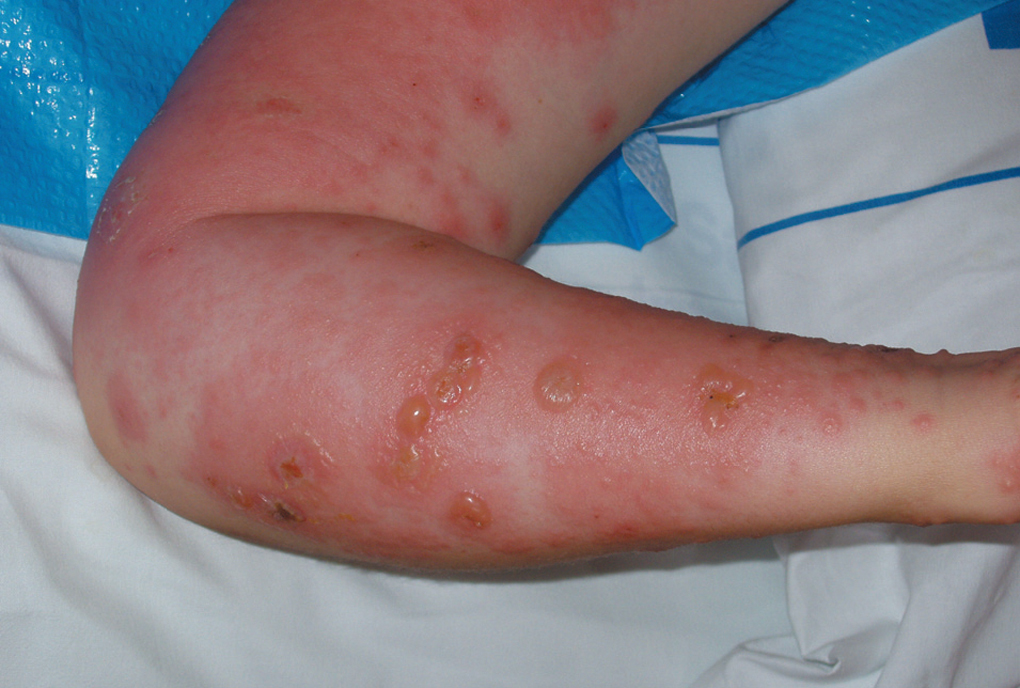
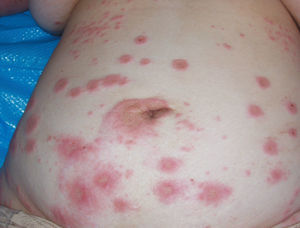
Figura 3.Lesiones cutáneas típìcas del herpes gestationis.
Figura 4.Lesiones cutáneas típicas del herpes gestationis.
Figura 5.Lesiones cutáneas típicas del herpes gestationis.
DISCUSIÓN
El HG es una rara enfermedad ampollosa de posible origen autoinmunitario2. Su incidencia se encuentra entre 1/4.000 y 1/50.000 embarazos3. El 60% de los casos se manifiesta durante la gestación, normalmente entre las semanas 28-32, mientras que sólo en un 15% de los casos la enfermedad lo hace en el posparto1-3. Si bien la paciente que se ha comentado refirió alguna forma de prurito leve, la clínica florida del PG se desarrolló durante el período puerperal (figs. 3-5). Lo más frecuente es que aparezca en primigestas, aunque puede no aparecer en el primer embarazo, y se inicia en sucesivos1,2,4; típicamente recurre en subsiguientes gestaciones, a veces incluso con mayor intensidad4. En el caso que se describe, la paciente tenía 7 gestaciones previas donde no se manifestó la enfermedad, que se inició en el octavo embarazo. Como se ha comentado en otros artículos, se han descrito casos aislados asociados a enfermedad trofoblástica gestacional, tanto a la mola hidatiforme como al coriocarcinoma2,4,5, y no sólo a embarazos de curso normal. Se trata de una enfermedad de etiología aún desconocida donde se sospecha un posible origen de tipo autoinmunitario, debido al caracteristico hallazgo de depósitos lineales de la fracción del complemento C3 y de IgG en la membrana basal de la piel afectada y en zonas perilesionales. Esta etiología de carácter autoinmunitaria se ve reforzada por el hallazgo de anticuerpos del tipo IgG con avidez para fijar el complemento en el suero de las pacientes afectadas por esta extraña condición2,4,5. Está demostrada su asociación con el sistema de histocompatibilidad de clase II: HLA-DR3, DR4 y B84,5. Se piensa que hay una expresión anómala de dichos antígenos HLA de clase II en la placenta, la cual provocaría una respuesta alogénica sobre la membrana basal de la placenta lo que provocaría una reacción cruzada frente a la piel2-5. Estos anticuerpos tienen la capacidad de fijar el complemento, lo que explica los depósitos de C3 a lo largo de la membrana basal. Clínicamente, el HG cursa con una erupción de forma generalizada e intensamente pruriginosa, con lesiones polimorfas que varían desde pápulas hasta vesículas o bullas (figs. 3-5). El cuadro típicamente se inicia en la zona periumbilical para posteriormente diseminarse al resto del abdomen, los miembros y, finalmente, afectar a manos y pies2, en el último caso descrito; las lesiones, de forma inusual, se iniciaron en miembros inferiores y posteriormente de forma rápida se extendieron por el tronco y todas las extremidades. En 4 casos diferentes recogidos en nuestro centro en el último año, el inicio fue siempre en el abdomen en zona umbilical y después se extendió a extremidades5. Según Barber et al5 es excepcional la afectación de cabeza, cara y mucosas, aunque en este caso se produjo dicha afección5. Durante su curso clínico, la enfermedad cursa de forma recurrente con exacerbaciones y las remisiones de la sintomatología, incluso se puede presentar, en un 75% de los casos, una exacerbación tras el parto pero generalmente el cuadro suele estar resuelto en los 3-6 meses siguientes al parto4,5. Es característico que la enfermedad pueda recurrir en los embarazos siguientes, con la toma de anticonceptivos o con la menstruación1-5. El HG se asocia con frecuencia con unos peores resultados obstétricos, con afección tanto del feto como del recién nacido, y hay una mayor tendencia al parto pretérmino, al RCIU y al recién nacido de bajo peso para edad gestacional1-5. Se conoce la relación de la enfermedad con cuadros de insuficiencia placentaria debido a la afectación de ésta por el depósito de complemento e inmunoglobulinas5, y pueden producirse cuadros de RCIU de diferente gravedad e incluso muerte fetal intraútero; situación similar a la descrita en nuestro último caso clínico, donde la enfermedad se inició con un cuadro de RCIU severo y muerte fetal. En 3 casos anteriores, acontecidos durante el mismo año en nuestro centro, se produjeron signos de distrés fetal intraparto con registros cardiotocográficos patológicos y con cesáreas por riesgo de pérdida de bienestar fetal, y un cuadro de afección cutánea neonatal4,5. La afectación cutánea del recién nacido por el HG materno se ha descrito en un 5-10% de los casos, mostrando placas eritematosas o vesículas al momento de nacer; normalmente se trata de una enfermedad de carácter autolimitado que no suele requerir tratamiento farmacológico alguno4,5. El diagnóstico diferencial del HG se debe establecer fundamentalmente con otras dermopatías que complican el embarazo1,2, en particular con los cuadros que cursan con vesículas y pápulas, como la dermopatía polimorfa del embarazo o las pápulas y máculas del embarazo, y es necesaria la biopsia cutánea para poder confirmar la sospecha clínica inicial1,2,5. En cuanto al tratamiento, depende de la intensidad del cuadro y del tiempo de gestación; los casos más leves pueden tratarse con esteroides tópicos y antihistamínicos por vía oral1-5. Puede ser necesario, en casos rebeldes, el uso de corticoides sistémicos, como la prednisona y la prednisolona por vía oral. Si no hay respuesta a éstos, el tratamiento con inmunosupresores se debe valorar; los fármacos más utilizados son la azatioprina y la dapsona1-5. Kirtschig et al6 describen un caso de HG resistente a tratamiento, en el cual sólo la combinación de esteroides a altas dosis y dapsona pudo controlar la sintomatología del cuadro; hay diferentes casos de HG persistente que sólo responden al tratamiento con dapsona, y es el fármaco de elección en casos rebeldes a tratamiento, aislada o asociada a esteroides sistémicos7,8.
Correspondencia:
Dr. M.A. Barber Marrero.
Lope de Vega, 9, 1.o.
35005 Las Palmas de Gran Canaria. España.
Correo electrónico: mabarber@mac.com
Fecha de recepción: 25/2/05
Aceptado para su publicación: 7/9/05