Describir, después de 18meses de una neumonía por SARS-CoV-2, las alteraciones pulmonares persistentes en la TCAR, valorar la extensión de las lesiones y su relación con la función respiratoria.
Pacientes y métodoEstudio transversal prospectivo de 90 pacientes en seguimiento por persistencia de alteraciones radiológicas, funcionales y/o síntomas respiratorios. Se seleccionaron 31 pacientes (34%) que mantenían alteraciones pulmonares en la TCAR a los 18meses. Se realizó una doble lectura de las tomografías (62 observaciones).
ResultadosDe los 31 pacientes, 20 eran hombres (65%); edad media, 67años; 17 pacientes (55%) eran exfumadores o fumadores; el tiempo medio de hospitalización fue de 38días, con necesidad de cuidados respiratorios intermedios en 18 pacientes (58%). Cinco pacientes (16%) tuvieron tromboembolismo pulmonar agudo, y tres, neumotórax (9,7%). El tiempo medio desde la neumonía hasta la TCAR fue de 20,3meses. La extensión de las alteraciones pulmonares totales, de las opacidades de vidrio deslustrado y de la reticulación fue del 19%, del 12% y del 4,5%, respectivamente. Los hallazgos de las 62 lecturas fueron vidrio deslustrado (100%), reticulación (83%), opacidades curvilíneas subpleurales (62%), bandas parenquimatosas (34%), bronquiectasias por tracción (69%), desplazamiento de vasos o cisuras (46%) y panalización (4,9%). La situación funcional respiratoria a los 18meses mostró una FVC media del 92% del valor predicho, con FVC menor del 80% del valor predicho en 11 pacientes (35,4%), y una DLCO media del 71% del valor predicho, con una DLCO menor del 80% en 22 pacientes (70%). Se observó relación significativa entre la extensión total de las alteraciones en la TCAR con la FVC (p<0,05), con la DLCO hubo una tendencia a la relación significativa (p=0,051); existió una relación significativa entre la extensión de las opacidades de vidrio deslustrado y FEV1/FVC (p<0,01). La extensión de la reticulación presentó asociación significativa (p<0,05) con la FVC, la FVC%, la FEV1, la FEV1% y la DLCO%.
ConclusiónEn un porcentaje de pacientes que han padecido neumonía por SARS-CoV-2 persisten alteraciones intersticiales en la TCAR. El 70% mostraron una disminución leve de la DLCO.
To describe persistent pulmonary abnormalities detected on HRCT after 18months of SARS-CoV-2 pneumonia, and to determine their extension and correlation with pulmonary function.
Patients and methodsA prospective cross-sectional study with an initial cohort of 90 patients in follow-up due to persisting lung abnormalities on imaging, functional respiratory impairment and/or respiratory symptoms. Of these, 31 (34%) were selected for analysis due to the persistence of their lung abnormalities on HRCT at 18 months after infection. A double reading was performed for each HRCT (62 observations).
ResultsOf the 31 patients included: 20 (65%) were men; mean age was 67years; 17 (55%) were smokers/ex-smokers. The mean hospitalisation time was 38days. Eighteen (58%) patients were admitted to intensive care units. Five patients (16%) suffered an acute pulmonary thromboembolism and three (9.7%) had a pneumothorax. The mean time between the onset of pneumonia and the follow-up HRCT was 20.34 months. Extension of total pulmonary abnormalities, ground-glass opacities and reticulation was 19%, 12% and 4.5% respectively. The findings of the 62 readings were: ground-glass opacities (100%), reticulation (83%), subpleural curvilinear lines (62%), parenchymal bands (34%), traction bronchiectasis (69%), displacement of vessels/fissures (46%) and honeycombing (4.9%). Pulmonary function 18months after the acute episode revealed a mean FVC of 92% of predicted value, with an FVC <80% of predicted value in 11 patients (35.4%). Mean DLCO was 71% of predicted value, with a DLCO <80% in 22 patients (70%). We observed a statistically significant relationship between total extension of abnormalities on HRCT and FVC (P<.05), and a trend towards statistical significance with DLCO (P=.051); there was a statistically significant relationship between the presence of ground-glass opacities and FEV1/FVC (P<.01). The relationships between reticulation and FVC, FVC%, FEV1, FEV1% and DLCO% were also considered statistically significant (P<.05).
ConclusionPersistent interstitial lung abnormalities are seen on HRCT for a subset of patients infected with SARS-CoV-2 pneumonia. Seventy percent of these patients suffered a slight decrease in DLCO.
Después de más de tres años desde el inicio de la pandemia por SARS-CoV-2, todavía no existe evidencia clara sobre la proporción de supervivientes que, tras una neumonía grave, presentarán secuelas pulmonares a largo plazo o desarrollarán una verdadera enfermedad pulmonar intersticial difusa (EPID) fibrótica progresiva1-9.
Diferentes publicaciones10,11 han presentado los hallazgos radiológicos evolutivos de la neumonía por SARS-CoV-2 desde el diagnóstico inicial hasta fases posteriores. Las manifestaciones agudas incluyen opacidades en vidrio deslustrado, patrón en «empedrado» (vidrio deslustrado con engrosamiento septal superpuesto) y consolidaciones alveolares con extensión variable. Estas lesiones son concordantes con patrones de neumonía organizada, neumonía organizada aguda fibrinosa o daño alveolar difuso4. Entre las complicaciones más frecuentes descritas en la infección aguda por SARS-CoV-2 se encuentran el tromboembolismo pulmonar, el neumotórax, el neumomediastino y las infecciones10,11.
Las alteraciones radiológicas persistentes más frecuentes en la tomografía computarizada de alta resolución (TCAR) son las opacidades en vidrio deslustrado, la reticulación, las opacidades curvilíneas subpleurales, las bandas parenquimatosas y algunas alteraciones intersticiales fibróticas (hasta al menos en un 25%)4-9.
El curso clínico puede variar desde pacientes asintomáticos y sin deterioro funcional respiratorio hasta aquellos que presentan secuelas pulmonares con repercusión funcional respiratoria y/o impacto en la calidad de vida. La persistencia de síntomas y de alteraciones funcionales y/o radiológicas pulmonares, así como la posible evolución a una fibrosis pulmonar progresiva secundaria a la neumonía por SARS-CoV-2, plantean todavía numerosos interrogantes1,3,12 y requieren ser evaluadas en unidades especializadas. Existen escasas publicaciones sobre los protocolos más adecuados para el seguimiento de estos pacientes12-16.
La proporción de lesiones pulmonares persistentes detectadas radiológicamente varía mucho en las diferentes publicaciones dependiendo de factores como la gravedad inicial del cuadro, la duración del seguimiento o el tipo de consulta de referencia. Algunos artículos han mostrado secuelas en la TCAR hasta en el 30-38% de los pacientes que padecieron una neumonía grave en el momento agudo6,17-19. Determinados patrones radiológicos que se mantienen después de varios meses pueden indicar una evolución a formas fibróticas2,9,17,20.
Este estudio tiene como objetivo describir los hallazgos radiológicos pulmonares en la TCAR de tórax a partir de los 18meses del episodio agudo de neumonía por SARS-CoV-2.
Pacientes y métodosHemos llevado a cabo un estudio transversal prospectivo, aprobado por el comité de ética de investigación con medicamentos (CEIm) del hospital. Se siguieron en todo momento las normas de buena práctica clínica y se cumplió con la legislación vigente en referencia a la protección de datos personales. Los pacientes firmaron el consentimiento informado para la participación en el estudio.
Se establecieron como criterios de inclusión pacientes mayores de 18años de edad diagnosticados de neumonía por SARS-CoV-2 que precisaron ingreso hospitalario o ingreso en cuidados respiratorios intermedios y que estaban en seguimiento en una consulta monográfica de EPID desde mayo de 2020 a julio de 2022. Todos los pacientes incluidos disponían de datos clínicos del episodio agudo así como de pruebas de función respiratoria (PFR) a partir de los 18meses del episodio agudo.
Se excluyeron los pacientes que tenían sospecha de una EPID previa a la infección por SARS-CoV-2. Dicho diagnóstico se estableció con la historia clínica detallada por parte de neumología y la valoración de las pruebas de imagen anteriores al cuadro agudo de neumonía. También fueron excluidos aquellos pacientes que presentaban una resolución casi total de las anomalías en la TCAR, o pacientes con lesiones pulmonares no atribuibles a secuelas de una neumonía por SARS-CoV-2 (enfisema pulmonar extenso, cicatrices, bronquiectasias postinflamatorias).
Las exploraciones de TCAR de tórax se efectuaron en un equipo multidetector de 64 filas (General Electric). Se empleó una adquisición volumétrica con cortes finos de 1,25mm o inferiores, con algoritmo de reconstrucción de alta frecuencia espacial, en máxima inspiración desde los ápex hasta las bases pulmonares. Se obtuvieron además reconstrucciones multiplanares. No se administró contraste intravenoso.
En la TCAR de tórax se determinó la extensión de las alteraciones pulmonares totales, de las opacidades en vidrio deslustrado y de la reticulación en porcentajes según un sistema visual descrito por Goh et al.21. Se anotó la presencia por lóbulos de los siguientes hallazgos: bronquiectasias por tracción, opacidades curvilíneas subpleurales, bandas parenquimatosas, distorsión de la arquitectura (desplazamiento anómalo de bronquios, vasos, cisuras o septos por enfermedad pulmonar) y panalización (según la nomenclatura de la Sociedad Fleischner)22. Se consideraron datos indicativos de patrón fibrótico la presencia de alguno de los siguientes hallazgos: reticulación grosera, bronquiectasias por tracción, distorsión de la arquitectura y/o panalización15,20.
Se recogieron las siguientes variables clínicas: edad, sexo, tabaquismo, tiempo de ingreso en el hospital durante la neumonía aguda y necesidad de ingreso en la unidad de cuidados respiratorios intermedios, tromboembolismo pulmonar o neumotórax durante el episodio agudo. Se completaron pruebas de función respiratorias (PFR) a lo largo del seguimiento y se consideraron para este estudio las PFR dentro de los 30días de la realización de la TCAR de tórax correspondiente a los 18 meses tras la neumonía aguda por SARS-CoV-2. Las variables recogidas fueron la FVC (litros), la FVC% predicha, la FEV1 (litros), la FEV1% predicha, la relación FEV1/FVC y la DLCO% predicha.
Todas las imágenes fueron analizadas por dos radiólogos con 25 y 30años de experiencia en radiología torácica, de forma ciega e independiente. Para el análisis de las tomografías computarizadas se utilizó el modelo con 62 observaciones.
Análisis estadísticoPara el análisis estadístico se utilizó un modelo univariante en que las medidas repetidas (lecturas de los dos observadores) se anidan al paciente. De esta forma se corrigió el efecto del lector. Dado que había 31 pacientes con dos lecturas, se evaluaron 62 observaciones.
Debido a que las variables dependientes derivadas del estudio radiológico (porcentaje de extensión según criterios Goh et al.21) siguen una distribución gamma, se ha utilizado un sistema de modelos generalizados en el programa R para realizar una adaptación del estudio de regresión en nuestra muestra que no sigue una distribución normal. Posteriormente se han agrupado los datos por pacientes (31 grupos) y se ha repetido el análisis univariante, con el objetivo de disminuir tanto la variabilidad intra como inter-paciente. Se ha considerado a p<0,05 como el umbral del significado estadístico.
Para evaluar la variabilidad interobservador de las variables cualitativas (bronquiectasias por tracción, opacidades curvilíneas subpleurales, bandas parenquimatosa y distorsión de la arquitectura (desplazamiento anómalo de bronquios, vasos, cisuras o septos)), se calculó el índice de concordancia kappa. Se han considerado los siguientes rangos de concordancia: 0-0,2; 0,21-0,40; 0,41-0,60; 0,61-0,80; 0,81-1 como concordancia pobre, leve, moderada, alta y muy alta, respectivamente. La concordancia entre las variables cuantitativas (porcentaje de la extensión total, del vidrio deslustrado y de la reticulación) se ha calculado mediante el coeficiente de correlación rho de Pearson.
ResultadosEn la consulta específica de neumología post-COVID-19 se valoraron 772 pacientes tras el alta hospitalaria. De ellos, 90 pacientes fueron derivados a la consulta monográfica de enfermedades pulmonares intersticiales difusas (EPID) del mismo centro debido a la persistencia de alteraciones radiológicas, funcionales y/o persistencia de síntomas respiratorios.
Se excluyeron dos pacientes con sospecha de una EPID previa y 57 pacientes con resolución casi total de las anomalías en la TCAR o con hallazgos no atribuibles a secuelas de neumonía SARS-CoV-2.
Finalmente, se seleccionaron para el análisis 31 pacientes (34%). Todos disponían de una TCAR volumétrica de seguimiento que mantenía alteraciones radiológicas a partir de los 18meses del episodio agudo de neumonía por SARS-CoV-2 durante el periodo de inclusión (fig. 1).
De los 31 pacientes incluidos en el estudio, 20 eran hombres (65%). La edad media en el ingreso por neumonía SARS-CoV-2 fue de 67años (intervalo: 62-74años); 17 pacientes eran fumadores o exfumadores (55%). El tiempo medio de hospitalización fue de 38días (intervalo: 30-60días). Requirieron ingreso hospitalario o en la unidad de cuidados intermedios respiratorios 18 pacientes (58%) con tiempo medio de estancia de 12días (intervalo: 0-21días). Como complicaciones durante el episodio agudo presentaron tromboembolismo pulmonar 5 pacientes (16%) y neumotórax 3 pacientes (9,7%) (tabla 1).
Características clínicas de los 31 pacientes y hallazgos en TCAR a los 18 meses en 62 observaciones
| Características | Valor |
|---|---|
| Sexo | |
| Hombre / Mujer | 20 (65%) / 11(35%) |
| Edad | 67 (62-74 años) |
| Hábito tabáquico | |
| Fumador-exfumador | 17 (55%) |
| Nunca fumador | 14 (45%) |
| Tiempo de hospitalización en episodio agudo | 38 (30-60 días) |
| Estancia de cuidados intensivos en episodio agudo | |
| Sí/No | 18 (58%) /13 (42%) |
| Tiempo de estancia en cuidados intensivos | 12 días (0-21 días) |
| Complicaciones durante el ingreso agudo | |
| Tromboembolismo pulmonar | 5 (16%) |
| Neumotórax | 3 (9,7%) |
| Hallazgos en la TCAR de pulmón tras los 18 meses del episodio agudo (observaciones) | |
| Extensión total (media) | 19% (12-29%) |
| Extensión vidrio (media) | 12% (7-19%) |
| Extensión reticulación (media) | 4,5% (2-11%) |
| Vidrio deslustrado | 62 (100%) |
| Reticulación | 52 (84%) |
| Líneas curvilíneas subpleurales | 38 (62%) |
| Bandas parenquimatosas | 21 (34%) |
| Bronquiectasias por tracción | 42 (69%) |
| Desplazamiento de vasos o cisuras | 28 (46%) |
| Panalización | 3 (4,9%) |
| Datos fibróticos en algún lóbulo | 42 (69%) |
| Pruebas funcionales respiratorias tras 18 meses del episodio agudo (pacientes) | |
| FVC <80% predicho | 11 (35,4%) |
| FEV1 <80% predicho | 9 (29%) |
| FEV1/FVC <70% | 1 (3%) |
| DLCO <80% predicho | 22 (70,9%) |
DLCO: diffusing capacity of lung for carbon monoxide; FEV1: forced expiratory volume in 1s; FVC: forced vital capacity.
En las variables cualitativas, entre paréntesis se encuentran los porcentajes del total. Las variables cuantitativas se expresan como mediana, entre paréntesis los intervalos intercuartílicos.
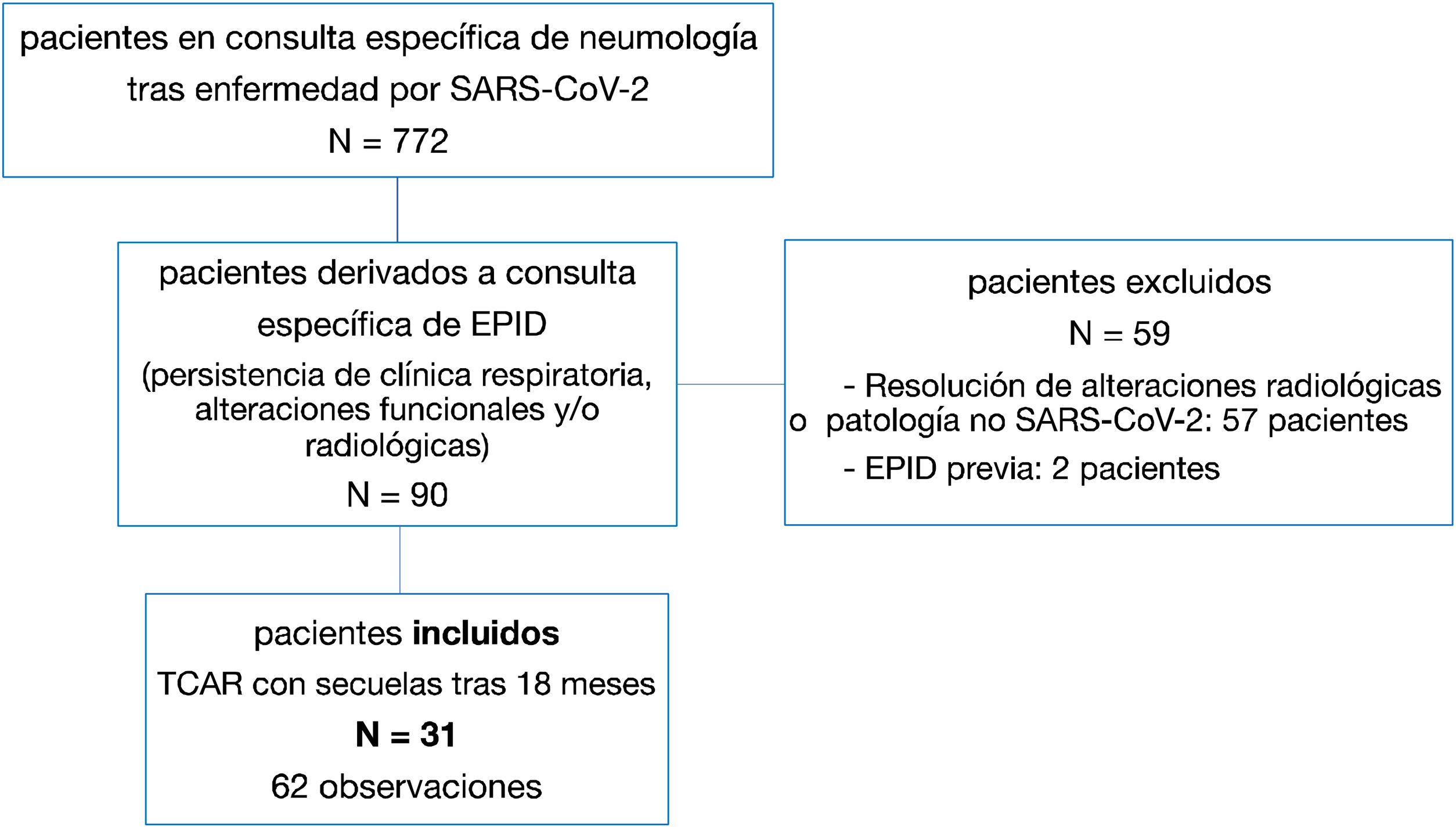
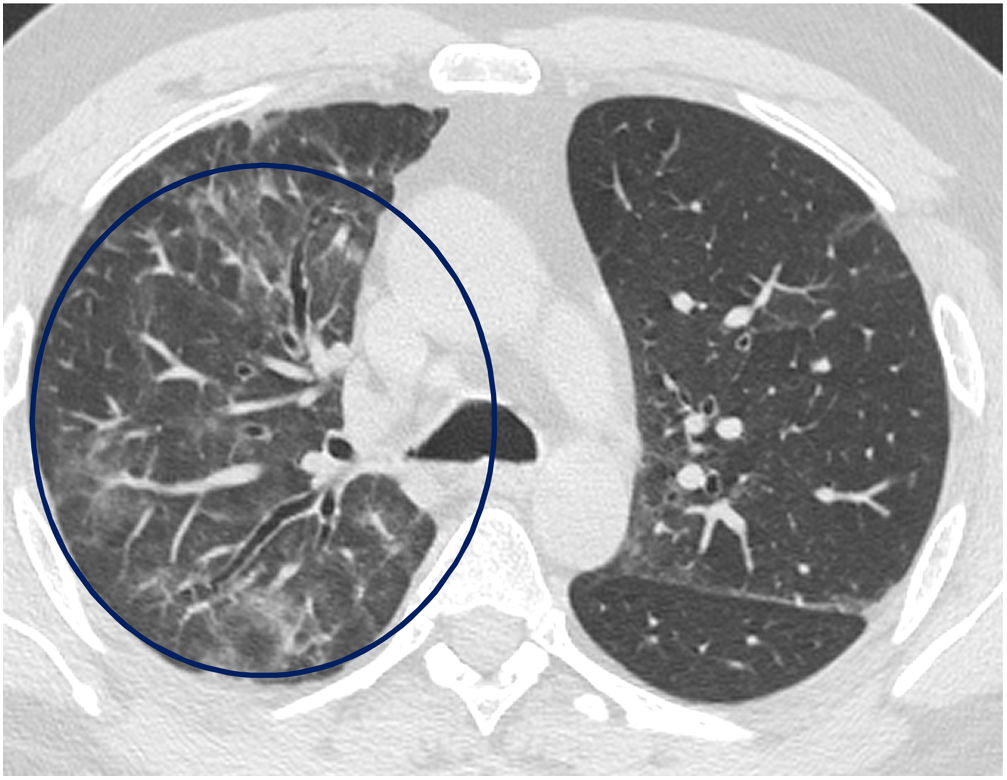
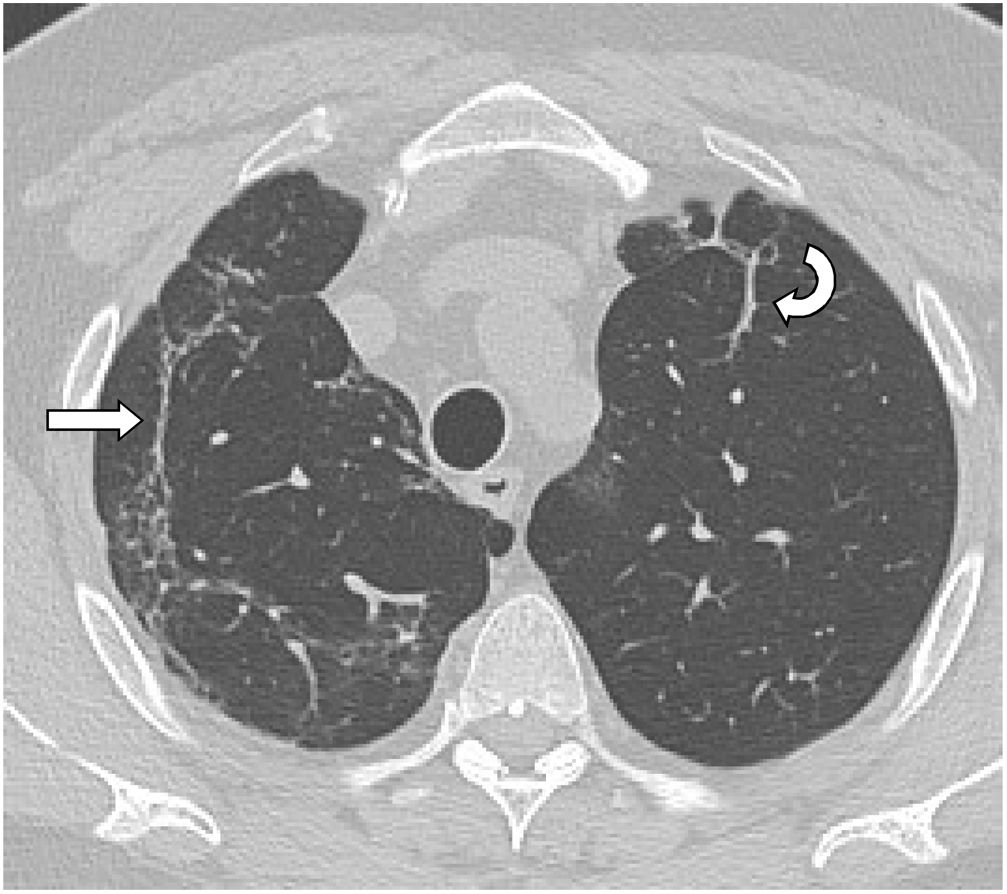
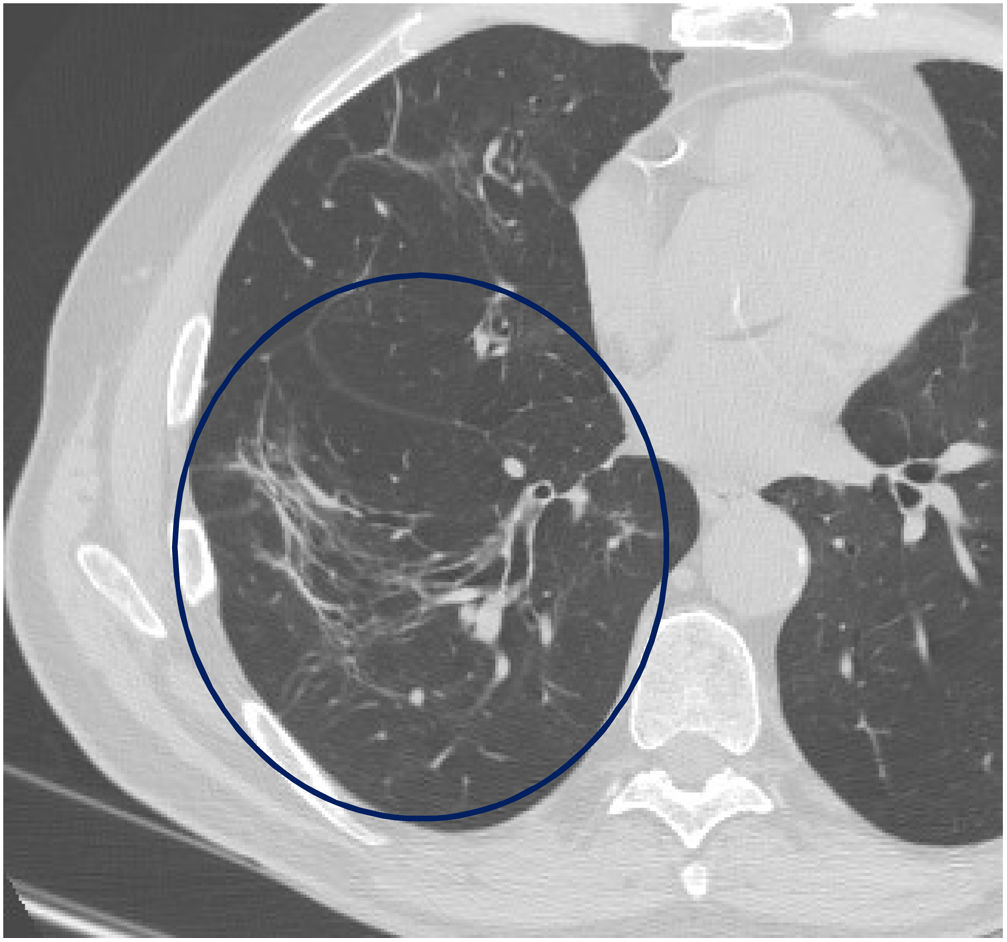
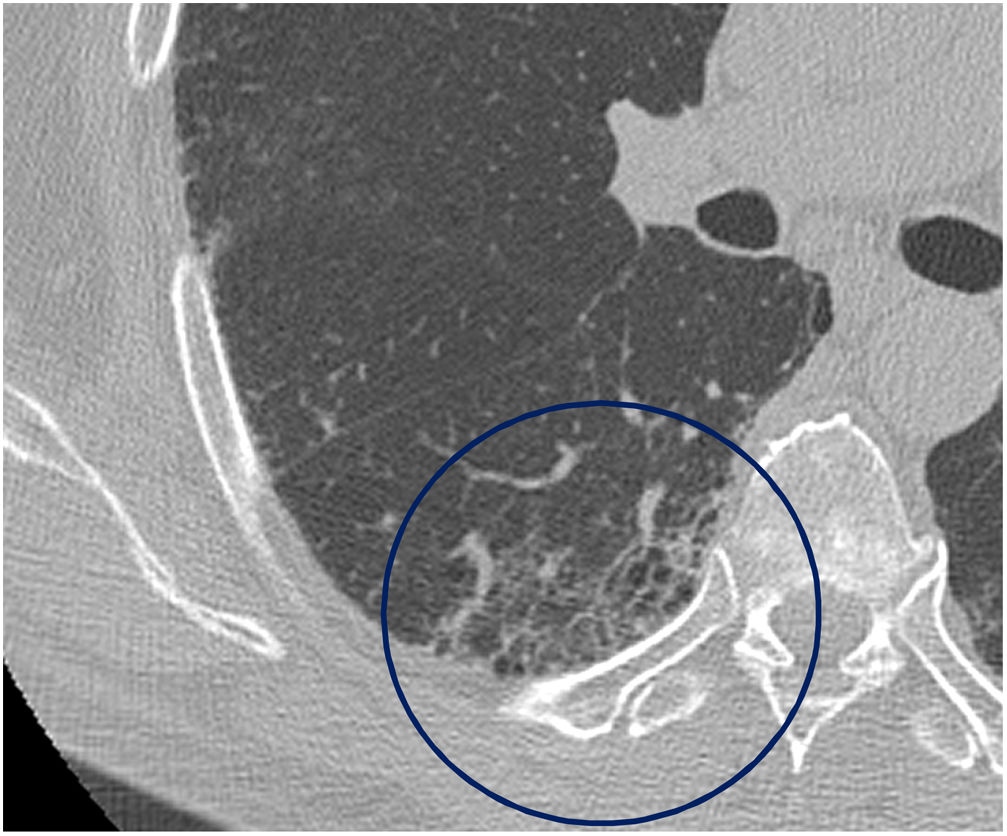
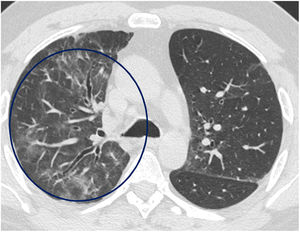
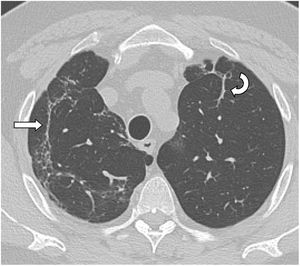
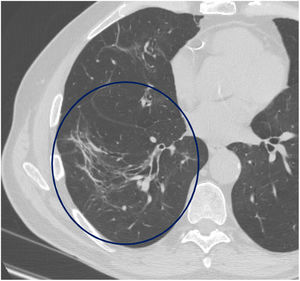
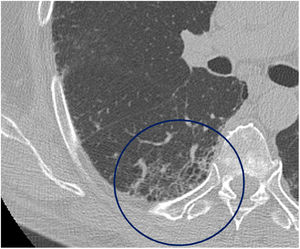
El tiempo medio transcurrido desde la neumonía aguda por SARS-CoV-2 hasta la TCAR de tórax fue de 20,34meses (18-24meses). Se observó una extensión total media de alteraciones radiológicas en la TCAR del 19%, siendo la extensión de las opacidades en vidrio deslustrado del 12% (fig. 2) y la extensión de la reticulación del 4,5%. Se observaron opacidades en vidrio deslustrado en 62 observaciones (100%), reticulación en 52 observaciones (84%), opacidades curvilíneas subpleurales en 38 observaciones (62%) (fig. 3), bandas parenquimatosas en 21 observaciones (34%), bronquiectasias por tracción en 42 observaciones (69%), distorsión con desplazamiento de vasos o cisuras en 28 observaciones (46%) (fig. 4) y panalización en 3 de las observaciones (4,9%) (fig. 5).
Imagen axial de TCAR (ventana de pulmón) en un paciente 18meses después de una neumonía por SARS-CoV-2 grave, donde persisten opacidades curvilíneas subpleurales paralelas a la pared torácica en el lóbulo superior derecho (flecha recta) y bandas parenquimatosas en lóbulo superior izquierdo (flecha curva).
Existían datos fibróticos en algún lóbulo en el 69% de las observaciones. En el 24% de las observaciones existían datos fibróticos en uno o dos lóbulos. En el 15% afectaban a tres lóbulos; en el 16%, a cuatro lóbulos, y en el 13%, a todos los lóbulos.
La concordancia interobservador (índice kappa) para las bronquiectasias por tracción, opacidades curvilíneas subpleurales, bandas parenquimatosas y distorsión de la arquitectura fue de: 0,61 [0,32-0,91]; 0,43 [0,09-0,75]; 0,29 [0,06-0,53] y 0,52 [0,22-0,83], respectivamente. La correlación de Spearman (coeficiente rho) para la extensión total fue de 0,84; la extensión de vidrio deslustrado, de 0,82, y la extensión de la reticulación, de 0,71.
En la evolución a los 18 meses de la neumonía las pruebas de función respiratoria mostraron valores medios de la FVC de 2,75l (92% del valor predicho), de la FEV1 de 2,23l (96% del valor predicho), relación FEV1/FVC del 80% y la DLCO del 71% del valor predicho. El número de pacientes con disminución de la FVC% (<80%), de la FEV1 (<80%) y de la relación FEV1/FVC (<70%) fue de 11 (35,4%), 9 (29%) y 1 (3%), respectivamente. En 20 pacientes (64%) estas PFR fueron normales. La DLCO% alterada (<80%) se observó en 22 pacientes (70,9%).
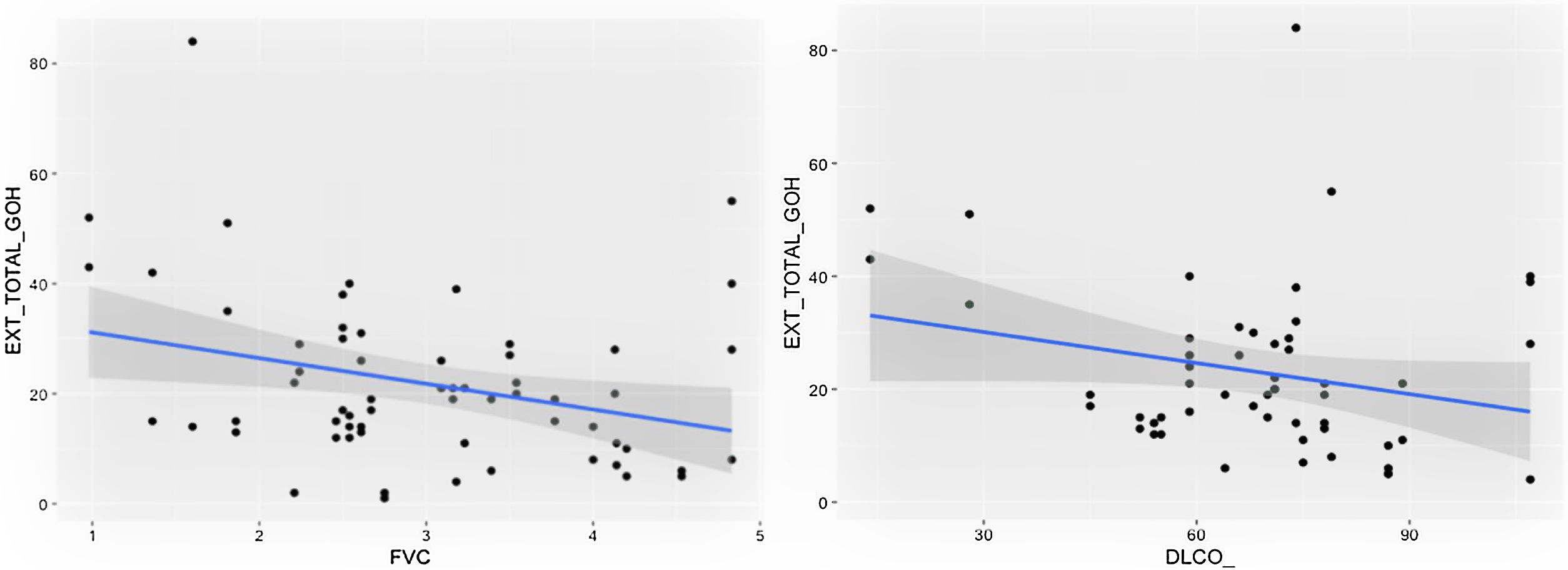
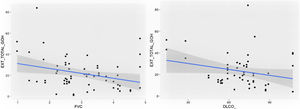
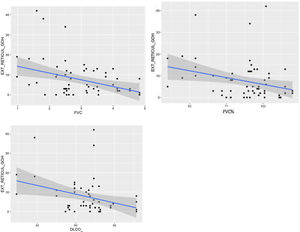
Comparación de las variables radiológicas con los datos clínicos y las pruebas de función respiratoriaEn el análisis univariante, la extensión total visual de las alteraciones en TCAR guardó relación con la FEV1, la FEV1% y la FVC (p<0,05). Se apreció una tendencia próxima a la significación (p=0,051) entre la extensión total de las alteraciones pulmonares y el valor de la DLCO% (fig. 6).
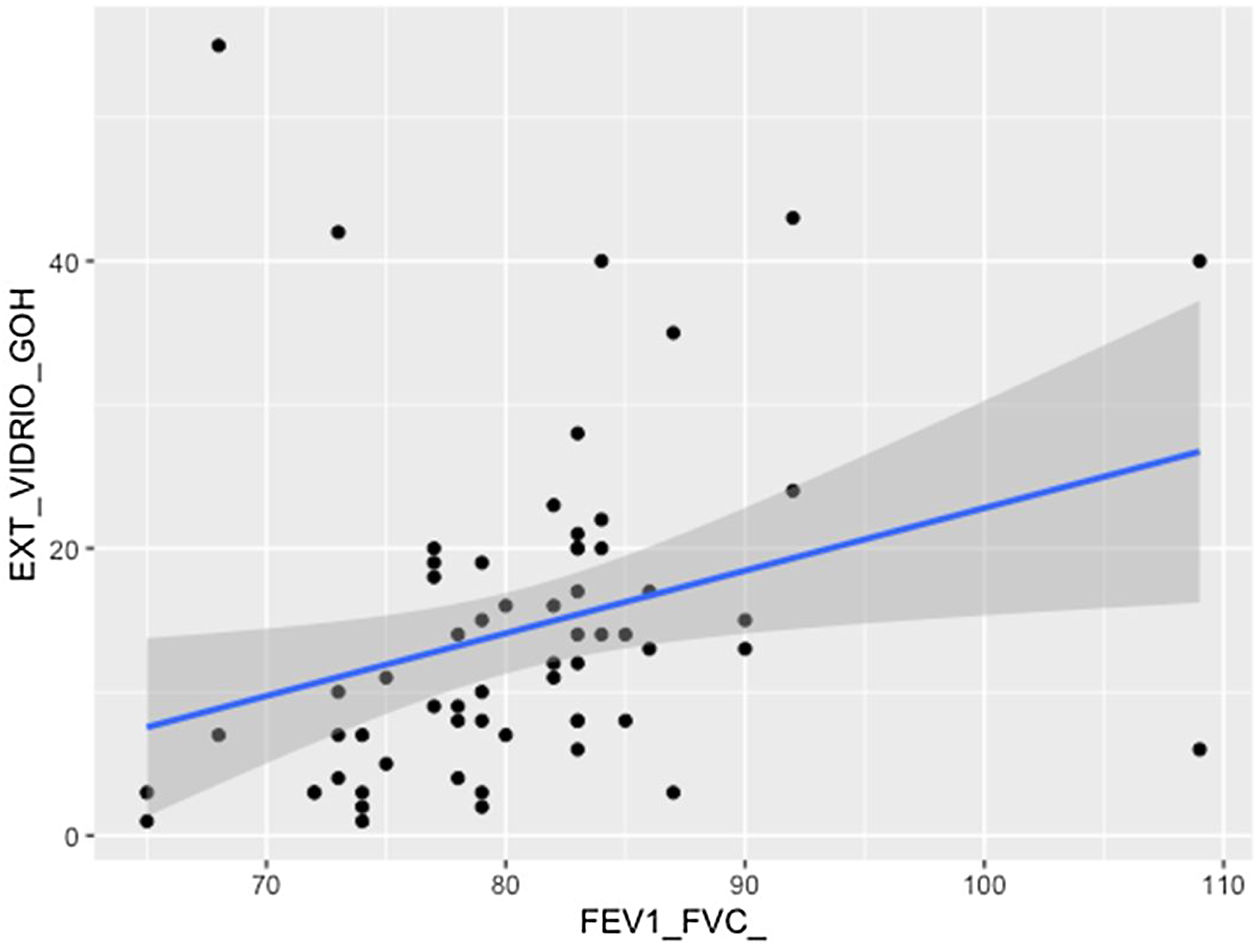
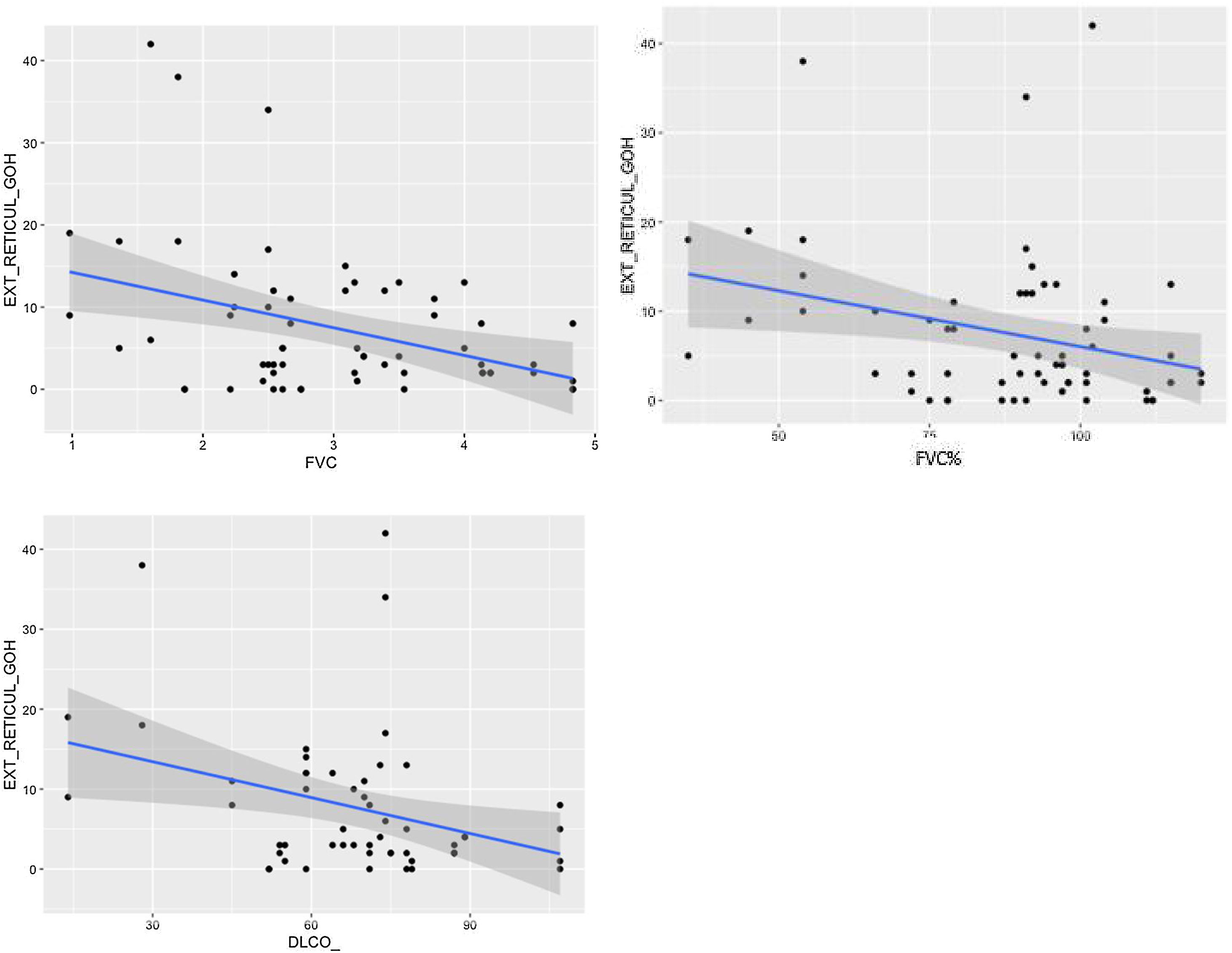
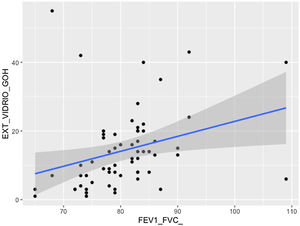
Se comprobó una asociación (p<0,01) entre la extensión visual de opacidades en vidrio deslustrado y la relación FEV1/FVC (fig. 7). La extensión de la reticulación presentó una asociación estadísticamente significativa (p<0,05) con la FVC, la FVC%, el FEV1, el FEV1% y la DLCO% (fig. 8).
La relación del desplazamiento de vasos y cisuras mostró una tendencia a la significación estadística (p=0,051) con el FEV1% y (p=0,053) con la FVC% predicha.
Se evidenció una tendencia estadísticamente significativa (p=0,07) entre la extensión total de las alteraciones en la TCAR y el neumotórax durante el ingreso inicial por neumonía.
DiscusiónEn algunos pacientes que han sufrido una neumonía por SARS-CoV-2 persisten alteraciones pulmonares a largo plazo, que en las diferentes publicaciones oscilan entre el 30 y el 39%. Ello depende del número y del tipo de enfermos incluidos en el estudio, la procedencia de las consultas hospitalarias, la gravedad del episodio agudo o el momento del seguimiento en el que se analizan los datos2,6,9,15,17. Estas secuelas intersticiales pulmonares después de la neumonía por SARS-CoV-2 son más acusadas en los hombres de mayor edad y que han padecido un episodio más grave de neumonía2,17.
En nuestro estudio se analizaron 90 pacientes que padecieron una neumonía aguda por SARS-CoV-2 con ingreso hospitalario o en cuidados respiratorios intermedios, que fueron derivados para seguimiento a una consulta monográfica de EPID desde una consulta de neumología específica post-COVID-19, debido a la persistencia de alteraciones intersticiales pulmonares; 31 de ellos (34%) mantenían alteraciones en una TCAR de tórax después de los 18meses del episodio de neumonía aguda y dentro del periodo del estudio.
La mayor parte de estudios publicados presentan datos del seguimiento durante el primer año después del cuadro agudo2,6,17,19,20. Recientemente Han et al.15 han comunicado los resultados de la evolución de la neumonía por SARS-CoV-2 a los dos años en 144 pacientes; el 39% de los participantes tenían alteraciones pulmonares intersticiales en la TCAR de tórax (23% con carácter fibrótico y el 16% con formas no-fibróticas) y mostraban además disminución de la DLCO. Los 88 pacientes restantes (61%) mostraron una resolución radiológica completa. Resultados similares se han objetivado en nuestro estudio, donde el 34% de los pacientes analizados presentan alteraciones a los 18meses tras el episodio agudo, habiéndose resuelto dichas alteraciones en el 63% de los casos.
Los hallazgos radiológicos en nuestra serie consistían en opacidades en vidrio deslustrado presentes en todos los pacientes, con una extensión media del 12% aproximadamente. La reticulación asociada a las opacidades en vidrio deslustrado o aislada apareció en el 84% de los casos. Estos hallazgos son los más habituales y coinciden con los referidos en otras publicaciones2,9,15,17,19,20. Hemos encontrado opacidades curvilíneas subpleurales o bandas parenquimatosas en el 62% y el 34% de los casos, respectivamente, hallazgo también referido en otras series, probablemente reflejo de la evolución de un patrón de neumonía organizada14,20.
Ciertas alteraciones que pueden indicar secuelas fibróticas, definidas por algunos autores como «fibrosis post-COVID» o como alteraciones fibróticas15,20, incluyen hallazgos como las bronquiectasias por tracción, la reticulación tosca, la distorsión de la arquitectura y la pérdida de volumen, y han presentado una alta frecuencia en nuestro trabajo, ya que en el 69% de los casos afectaban al menos un lóbulo pulmonar, y al pulmón completo en el 13%. Han et al.15 demostraron que el 23% de los pacientes que habían sufrido neumonía por SARS-CoV-2 grave a los dos años manifestaban cambios de tipo fibrótico. En el metaanálisis publicado por Watanabe et al.17, el 20,6% de los pacientes mostraban cambios fibróticos. La panalización, sin embargo, ha sido escasa en nuestra serie, al igual que en publicaciones previas, lo que se ha descrito como «fibrosis sin panalización»2,14,20. La mayor frecuencia de estas manifestaciones fibróticas en nuestro estudio podría explicarse porque de los 772 pacientes en seguimiento en una consulta de neumología post-COVID-19 se seleccionaron los 90 pacientes (11%) que habían sido derivados a la consulta específica de EPID por persistencia de síntomas respiratorios y de alteraciones radiológicas durante el seguimiento. Nuestros datos indican que un reducido número de pacientes, aproximadamente el 10%, con antecedentes de una neumonía moderada/grave por SARS-CoV-2 presentan alteraciones radiológicas a largo plazo tras el episodio agudo. Algunos autores proponen incluir estas alteraciones post-COVID-19 dentro de los patrones radiológicos fibróticos14,15.
Pocos estudios describen los hallazgos histopatológicos en pacientes con seguimiento a largo plazo tras la neumonía por SARS-CoV-2. En biopsias transbronquiales realizadas entre los 4 y los 15meses después de la fase aguda se ha demostrado fibrosis intersticial bronquiolocéntrica con distorsión arquitectural y depósito de matriz extracelular12. En biopsias transbronquiales mediante criobiopsia de pacientes con síntomas persistentes y alteraciones radiológicas residuales se han descrito tres grupos de hallazgos histológicos: fibrosis crónica (sugiere la existencia de una enfermedad intersticial previa a la infección por SARS-CoV-2), daño agudo-subagudo (incluyendo neumonía organizada, neumonía intersticial no-específica fibrótica y daño alveolar difuso) y alteraciones vasculares (dilatación, distorsión o incremento vascular difuso en un parénquima pulmonar por lo demás normal)23. En los pacientes de nuestro estudio no se han realizados procedimientos invasivos con fines diagnósticos para obtener muestras histológicas durante el seguimiento.
En nuestra serie hemos encontrado que la extensión total de las alteraciones (opacidades en vidrio deslustrado y reticulación) se correlacionó con la FVC, la FVC%, la FEV1 y la FEV1%. Destacamos la asociación estadísticamente significativa entre la extensión de la reticulación (parámetro que puede considerarse de tipo fibrótico) y la FVC, la FVC%, el FEV1, el FEV1% y la DLCO%. Otras manifestaciones radiológicas de carácter fibrótico (desplazamiento de los vasos y las cisuras) guardaron relación con valores más bajos en la espirometría de la FVC% predicha y de la FEV1%. Ello sería similar al que presentan los pacientes con una EPID fibrótica, aunque en nuestro estudio solo 11 pacientes (35%) presentaron una FVC inferior al 80%. El parámetro funcional respiratorio que a los 18meses permanecía alterado con mayor frecuencia fue la DLCO% disminuida en el 70% de los casos. El valor medio de la DLCO fue del 71% predicho (59%-78%) (disminución leve de la DLCO), concordante con otras publicaciones15,17. Estos datos de las PFR sugieren que en la evolución a largo plazo de la neumonía por SARS-CoV-2 existen en aproximadamente un tercio de los pacientes alteraciones intersticiales pulmonares o secuelas con escasa repercusión funcional respiratoria. En un estudio multicéntrico se analizaron a los 12meses los datos de 284 pacientes hospitalizados con neumonía por SARS-CoV-2 previa y se describió una alteración de la DLCO en el 39,8% y cambios radiológicos de tipo fibrótico en el 22,7% de los pacientes24.
Faverio et al.25, en un trabajo multicéntrico con seguimiento a 12meses de 287 pacientes hospitalizados por neumonía por SARS-CoV-2, encontraron una disminución leve de la DLCO y alteraciones pulmonares intersticiales entre el 46% y el 80% de los casos, mostrando una mayor frecuencia a mayor gravedad del episodio agudo. Las principales anomalías intersticiales fueron las opacidades en vidrio deslustrado y la reticulación, hallazgos muy similares a los encontrados en nuestro trabajo.
Teniendo en cuenta la evolución radiológica en nuestros pacientes tras 18meses desde el episodio de neumonía inicial, es probable que estemos ante secuelas irreversibles, con escasa repercusión funcional. En el caso de la pandemia por SARS-CoV-1, con hallazgos agudos pulmonares muy similares a los del SARS-CoV-2, la mejoría en las alteraciones morfológicas se produjo en el primer año y permanecieron estables los 14años siguientes26. En nuestra opinión, y según algunas publicaciones, aunque todavía no existe un consenso al respecto sobre el seguimiento de estos pacientes, se recomienda un abordaje multidisciplinar13. Los pacientes que presentan alteraciones intersticiales persistentes pueden manejarse en consultas monográficas de EPID donde existen comités multidisciplinares ya establecidos, formados principalmente por neumólogos, patólogos y radiólogos expertos. El seguimiento tras una neumonía por SARS-CoV-2 debe indicarse según la gravedad del episodio agudo inicial, los síntomas y los signos clínicos persistentes. El estudio básico incluye la radiografía de tórax y las pruebas funcionales respiratorias. En pacientes con sospecha de secuelas pulmonares se recomienda una TCAR de tórax, incluyendo cortes en espiración, y en caso de sospecha de tromboembolismo pulmonar, una angio-TC de las arterias pulmonares o una TC de doble energía3,9,14.
Existen limitaciones en nuestro estudio: es una serie con escaso número de pacientes, y por ello se ha realizado un análisis estadístico considerando la doble lectura de las imágenes para así aumentar la muestra. Aunque se excluyeron del estudio los casos sospechosos de padecer una enfermedad intersticial previa al episodio de neumonía aguda, ello resulta difícil de establecer en algunas ocasiones en las que no se dispone de estudios radiológicos previos de los pacientes. No se han analizado datos como el patrón en mosaico o el atrapamiento aéreo, o las alteraciones vasculares que se han descrito como muy prevalentes en algunas series27. Se ha empleado un método visual de análisis de las tomografías descrito por Goh et al.21 que no es específico para las alteraciones post-COVID-19, considerando además las limitaciones propias de los métodos de medición cualitativos. En un futuro próximo los métodos de cuantificación automática aportarán información más objetiva y fiable para los estudios de imagen.
ConclusionesEn aproximadamente el 11% de los pacientes que han padecido una neumonía por SARS-CoV-2 que precisaron ingreso hospitalario y/o ingreso en cuidados respiratorios intermedios persisten alteraciones pulmonares a largo plazo. De estos pacientes, el 34% mantienen alteraciones pulmonares intersticiales más allá de los 18meses tras la neumonía aguda. La alteración más frecuente en la TCAR son las opacidades en vidrio deslustrado. Existen datos de carácter fibrótico en más del 50% de los casos. Sin embargo, las alteraciones intersticiales persistentes tienen una escasa repercusión en la función respiratoria, presentando el 70% de los pacientes una disminución leve de la capacidad de difusión del monóxido de carbono.
Contribución de los autoresClaudia Valenzuela: concepción, diseño del estudio y revisión del manuscrito.
Luisa de la Fuente: inclusión de los casos en la base de datos.
Susana Hernández: interpretación de las imágenes y revisión del manuscrito.
María José Olivera: adquisición de datos, interpretación de las imágenes.
Carlos Molina: confección de la base de datos y recogida de datos.
Nuria Montes: estudio estadístico.
Carmen Benavides: adquisición de datos y revisión del manuscrito.
Paloma Caballero: concepción, diseño del estudio y redacción del manuscrito.
Conflicto de interesesClaudia Valenzuela: honorarios por participación en ponencias y consultoría de Boehringer Ingelheim, Hoffmann-La Roche, Ltd, fuera de esta publicación. Los demás autores no presentan conflicto de intereses.