La patología dentaria traumática y en especial la inflamatorio-infecciosa son muy prevalentes en nuestro medio. Esta última suele encontrarse de forma incidental en muchos de los estudios radiológicos que incluyen la región orofacial. Además, es una potencial causa de complicaciones graves, lo que hace que su diagnóstico y tratamiento precoz sean importantes. La tomografía computarizada multidetector ofrece un buen rendimiento diagnóstico en la patología dentaria, aunque sus manifestaciones radiológicas pueden ser sutiles y si no se conocen, pasar desapercibidas. Asimismo, son cada vez más frecuentes los procedimientos dentales invasivos, no exentos de complicaciones. Por otra parte, en la práctica diaria pueden encontrarse variedad de lesiones mandibulares radiolucentes o anomalías del desarrollo que pueden llevar a interpretaciones erróneas. Por todo ello, es recomendable que el radiólogo esté familiarizado con los posibles hallazgos en la patología dentaria.
Traumatic and especially inflammatory-infectious dental lesions are very prevalent in our context. Inflammatory-infectious disease is usually discovered incidentally on imaging studies that include the orofacial region. Moreover, these conditions can result in potentially severe complications, so early diagnosis and treatment are important. Multidetector computed tomography offers good diagnostic performance for dental lesions, although the radiological findings can be subtle and can go undetected if the radiologist is not familiar with them. Likewise, invasive dental procedures are becoming increasingly common, and these can also result in complications. On the other hand, in daily practice a variety of radiolucent mandibular lesions or developmental anomalies can lead to erroneous interpretations. For these reasons, radiologists should be familiar with possible findings related with dental conditions.
La patología dentaria y las complicaciones derivadas de la misma son una causa frecuente de consulta médica1. Se estima que más de la mitad de los adultos mayores de 30 años presentan algún tipo de infección dental2. Por ello, es un hallazgo incidental muy común en los estudios de tomografía computarizada multidetector (TCMD) realizados diariamente por otro motivo3,4.
En ausencia de tratamiento, pueden originar graves complicaciones (entre las que destacan las infecciones cervicales profundas) que pueden incluso llegar a comprometer la vida del paciente5,6. En estos casos, la identificación del foco infeccioso de origen es esencial para poder instaurar un tratamiento etiológico definitivo1.
Además, en los estudios que incluyen la región orofacial, el radiólogo puede encontrarse con diferentes alteraciones en el desarrollo de la dentadura o lesiones mandibulares radiolucentes, algunas de ellas asociadas al diente, que por su gran variedad suponen un reto diagnóstico7.
En este artículo nos proponemos repasar la anatomía y explicar los tipos de patología dentaria más prevalentes en nuestro medio, en especial traumática e inflamatorio-infecciosa. También se aborda la técnica y las posibles complicaciones de los diferentes procedimientos dentales, ya sea por motivos terapéuticos o estéticos, cada vez más frecuentes1.
TécnicaLa técnica de imagen de elección es la TCMD con adquisición helicoidal. Su elevada resolución espacial (se recomienda utilizar grosores de corte lo más fino posibles) y la capacidad de realizar reconstrucciones en los tres planos del espacio (axial, coronal y sagital) nos permitirán una mejor detección de lesiones sutiles1.
El uso de contraste yodado intravenoso no suele ser necesario, salvo en los casos de sospecha de complicaciones infecciosas1.
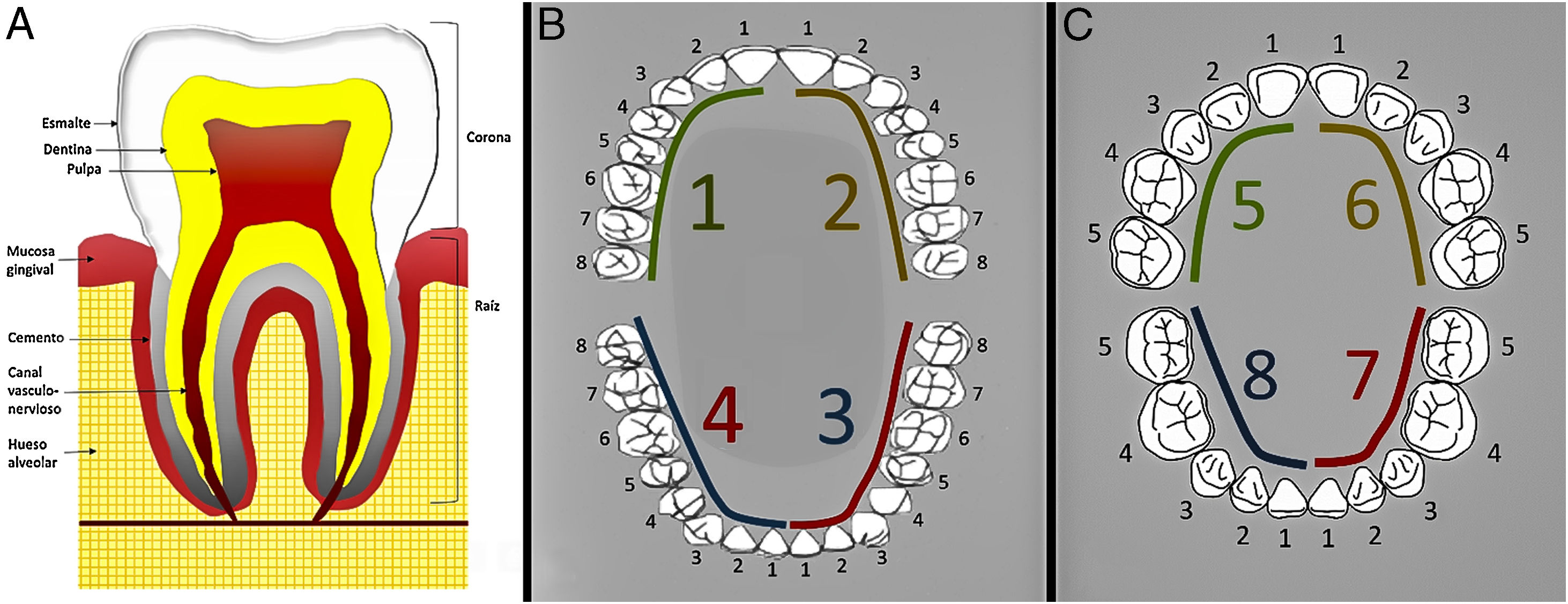
AnatomíaEl diente se compone anatómicamente de dos partes bien diferenciadas: la corona y la raíz1 (fig. 1 A). La corona dentaria es la parte visible en la cavidad oral y está compuesta por diferentes tejidos1. La parte más interna es la pulpa, radiolúcida, que contiene las estructuras neurovasculares que dan soporte al diente. En torno a la pulpa existen dos capas mineralizadas que la envuelven y protegen: la externa, el esmalte, de mayor dureza y más radiopaca; y la interna, la dentina, de menor dureza y densidad1.
A) Anatomía normal del diente. B) Numeración de piezas dentarias de la dentadura adulta según la clasificación de la World Dental Fedaration System. C) Numeración de piezas dentarias de la dentadura decidual según la clasificación de la World Dental Fedaration System. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
La raíz dentaria, rodeada de hueso alveolar, está formada por la extensión caudal de la pulpa y la dentina1. El extremo más distal de la raíz se conoce como ápex, y es aquí donde desembocan los canales radiculares que permiten el paso de las estructuras neurovasculares al interior del diente. La raíz dentaria está rodeada por otra capa mineralizada llamada cemento, que presenta densidad similar a la dentina y es por tanto difícil de identificar mediante TCMD3.
Cada pieza dentaria se encuentra alojada en un orificio óseo, llamado proceso alveolar, al que se fija a través de los ligamentos periodontales3. Estos ligamentos conforman radiológicamente una muy fina capa de baja densidad entre la raíz y la lámina dura del hueso alveolar, llamada espacio periodontal4.
En la especie humana, cada individuo contará a lo largo de su vida con dos tipos de dentadura4:
- •
A los 6 meses comienza la formación de una primera dentadura temporal, formada por 20 dientes que se pierden progresivamente hasta desaparecer en torno a los 12 años2.
- •
Aproximadamente a los 7 años, comienza a salir un segundo y definitivo juego de 32 dientes que conforman la dentadura secundaria o adulta1,2.
La clasificación mundialmente más extendida para la numeración de las piezas dentarias es la propuesta por el World Dental Federation System1 (fig. 1 B). Esta clasificación otorga dos números a cada pieza:
- •
El primer número indica el cuadrante al que pertenece la pieza. En la dentición permanente: 1 - cuadrante superior derecho, 2 - cuadrante superior izquierdo, 3 - cuadrante inferior izquierdo, 4 - cuadrante inferior derecho. En la dentición temporal: 5 - cuadrante superior derecho, 6 - cuadrante superior izquierdo, 7 - cuadrante inferior izquierdo, 8 - cuadrante inferior derecho1.
- •
El segundo número (1-5 en la dentadura primaria y 1-8 en la secundaria) determina la posición exacta de la pieza dentro del cuadrante, desde medial hacia lateral1.
Suele ser secundaria a traumatismos de la región craneofacial, que son muy prevalentes en nuestro entorno4. Se estima que aproximadamente un tercio de todos los individuos experimentarán algún tipo de patología dentaria traumática a lo largo de su vida1.
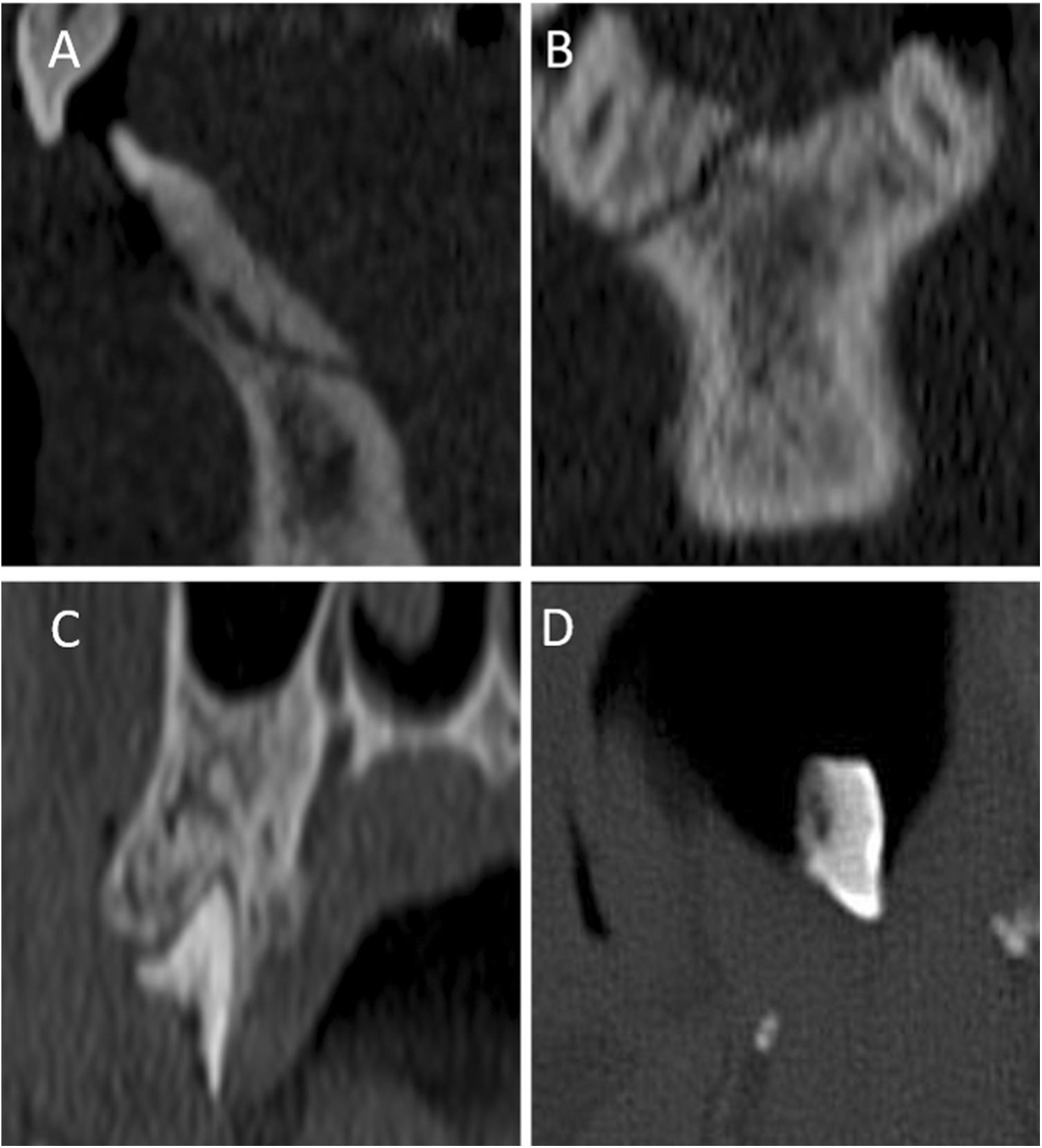
FracturaEs el tipo de lesión más frecuente en la dentadura definitiva1. Se define como la discontinuidad en cualquiera de los tejidos del diente, a nivel de la corona o de la raíz1. La extensión de la fractura a través de la pulpa se relaciona con un peor pronóstico, por el riesgo de afectación de estructuras vasculonerviosas y desvitalización del diente2 (fig. 2 A-D?).
Tomografía computarizada multidetector de la región orofacial en planos sagital (A), coronal (B y C) y axial (D). Fractura dentoalveolar no desplazada, que atraviesa la pulpa dentaria a nivel de la raíz (A y B). Fractura dental que atraviesa la pulpa. El fragmento libre se encuentra en la boca del paciente (C y D). ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
Cuando se acompañan de fracturas en el hueso alveolar, reciben el nombre de fracturas dentoalveolares, y con mayor frecuencia asocian inestabilidad de la pieza dentaria por lesión de las estructuras ligamentosas periodontales4 (fig. 2?A y B).
LuxaciónEs el tipo de lesión más frecuente en la dentadura primaria4. Se producen por lesión de los ligamentos periodontales; por ello, en adultos suelen acompañarse de fracturas alveolares4. Incluyen varios tipos de lesiones1:
- •
Luxación extrusiva: aumento del espacio ligamentoso periodontal, casi siempre en la región apical, manteniendo la pieza dentaria su localización dentro del proceso alveolar correspondiente1 (fig. 3 A-C?).
Figura 3.Tomografía computarizada multidetector (TCMD) de la región orofacial en planos axial (A), sagital (B) y reconstrucción 3D (C). Fractura compleja en el lado derecho del hueso maxilar, con luxación extrusiva hacia vestíbulo de las piezas dentarias 11 y 12 (flecha amarilla en A) y ausencia de piezas dentarias 13, 14 y 15. Ocupación parcial del seno maxilar derecho con un defecto óseo por fractura en el suelo del mismo, que origina una fístula oroantral (flecha verde en B). TCMD abdominal en plano axial y ventana de hueso (D): en el interior del colon transverso del paciente (imagen magnificada a este nivel) se puede ver una pieza dentaria íntegra.©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
(0.18MB). - •
Luxación intrusiva: disminución o desaparición del espacio ligamentoso periodontal por una impactación de la pieza dentaria en su orificio alveolar2.
- •
Luxación lateral: aumento asimétrico del espacio periodontal, con mayor afectación de uno de los lados. Casi siempre se acompaña de fractura alveolar1.
Avulsión: ausencia de la pieza dentaria en su orificio alveolar correspondiente2 (fig. 3A y C).
Tras una fractura o avulsión dentaria, siempre debe descartarse una posible aspiración o deglución de fragmentos rotos o piezas dentarias (fig. 3D).
Patología inflamatorio-infecciosaLas principales causas de patología dentaria inflamatorio-infecciosa son la mala higiene bucal y los procedimientos dentales1. El cuadro puede originarse en la propia pieza dentaria o en los tejidos blandos adyacentes5:
- •
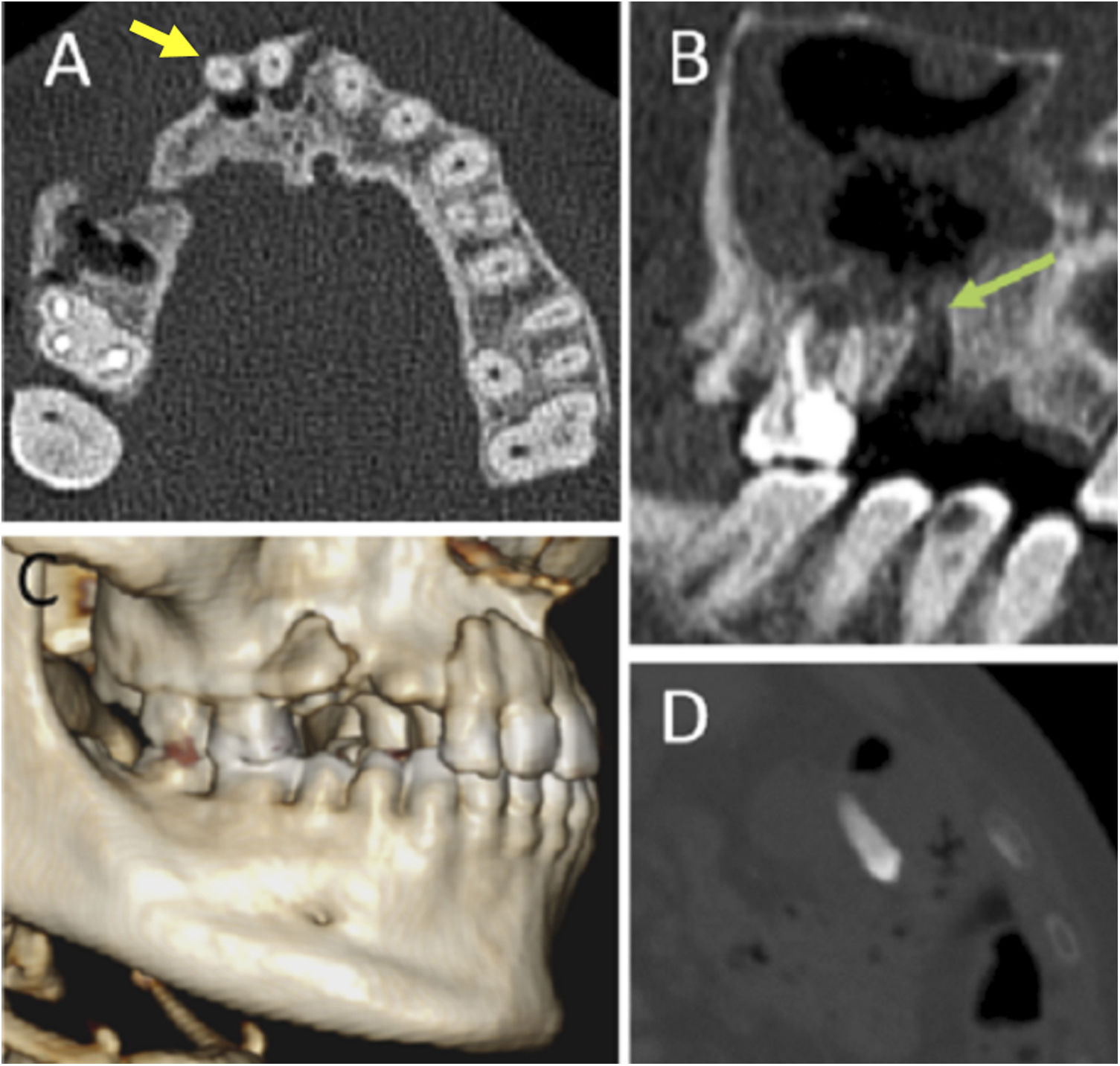
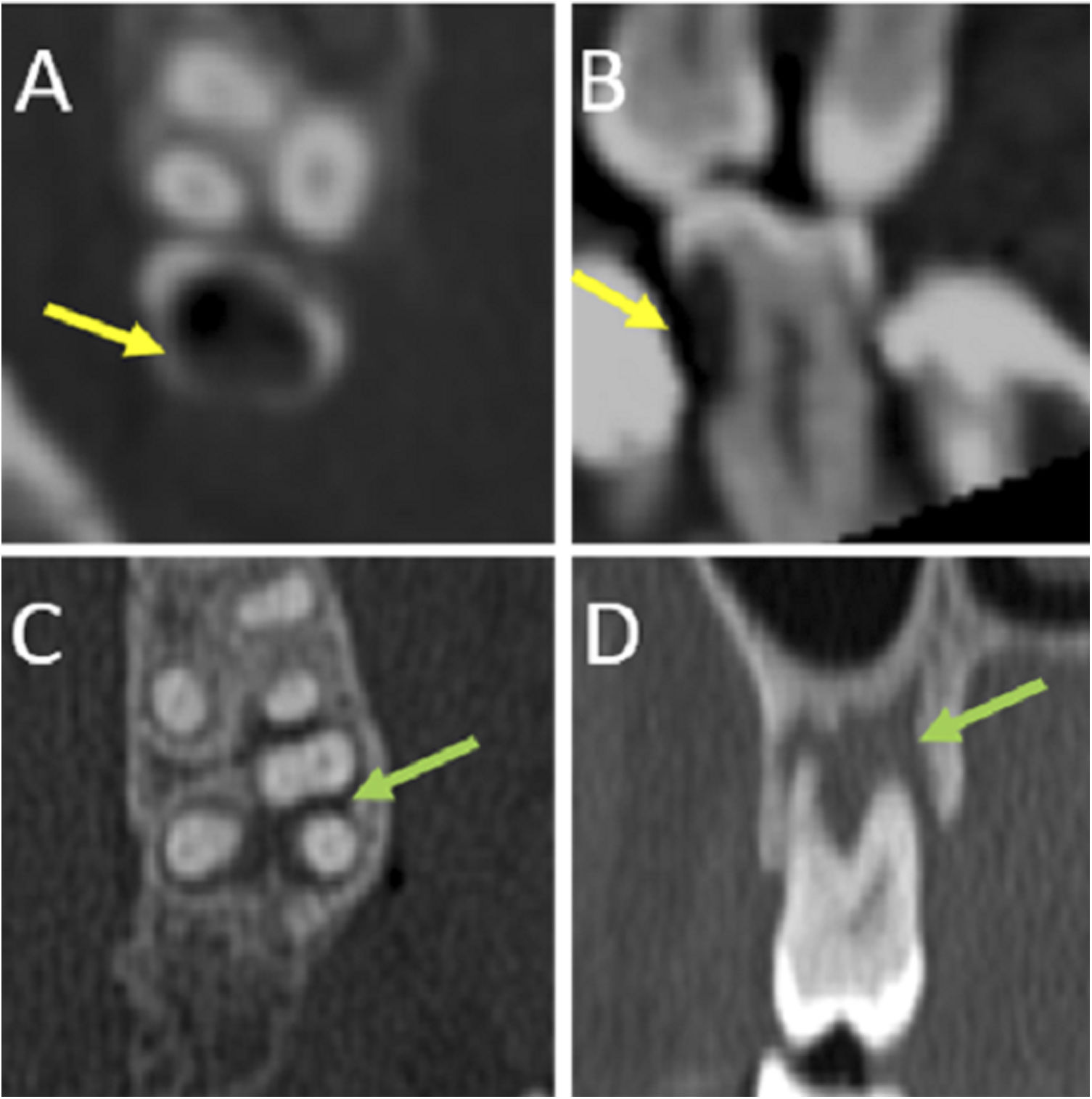
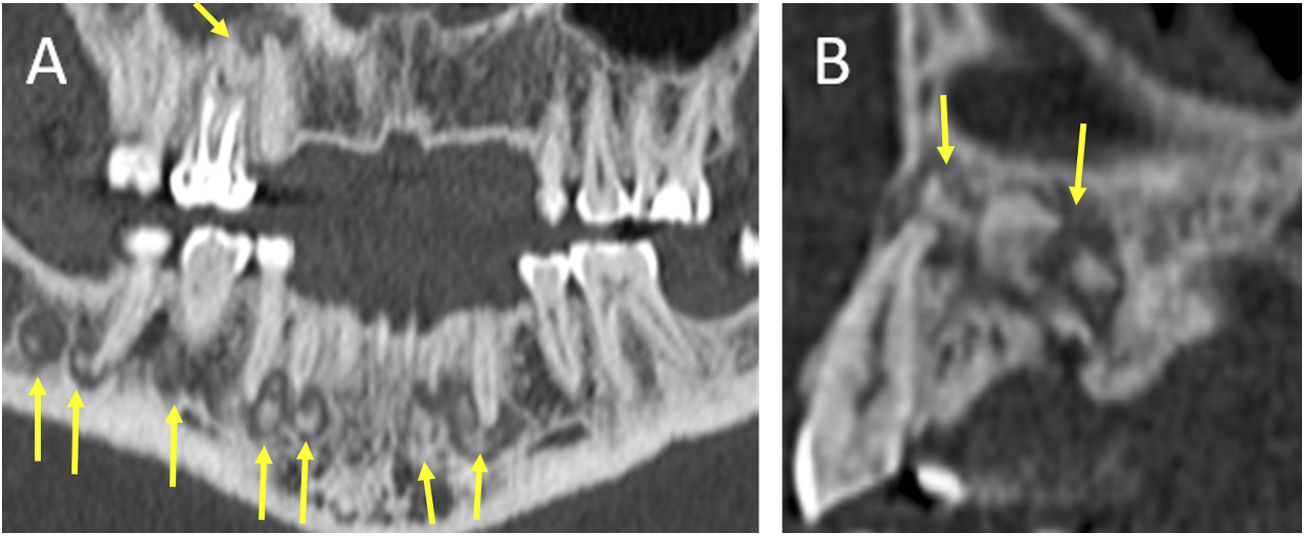
Infecciones endodontales: comienzan como caries dentales, en las que la infección destruye el esmalte. Posteriormente, penetra en la dentina y finalmente llega a la pulpa. Desde aquí la infección se extenderá directamente al ápex dentario a través del canal radicular. En la TCMD se visualizan como lesiones hipodensas por desmineralización del esmalte y la dentina1 (fig. 4 A y B).
Figura 4.Tomografía computarizada multidetector de la región orofacial en planos axial (A y C), sagital (B) y coronal (D). Áreas de desmineralización de la dentina en relación con caries dentales (flechas amarillas en A y B). Halo periapical radiolucente en relación con cambios de enfermedad perirradicular (flechas verdes en C y D). ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
(0.13MB). - •
Infecciones periodontales: comienzan como una infección de la encía o mucosa gingival (gingivitis), que después penetra al espacio periodontal4. Desde aquí, a través de los ligamentos periodontales, la infección puede extenderse caudalmente hacia el ápex2. En la TCMD pueden objetivarse como un halo hipodenso que comienza en torno a la bifurcación de las raíces4.
- •
Pericoronaritis: es un caso particular de infección periodontal4. Suele producirse por impactación de comida en torno a los terceros molares mandibulares, cuando estos aún no han erupcionado4. En la TCMD se visualizan como un halo radiolucente en torno a la corona de la pieza no erupcionada4.
En cualquiera de los casos, cuando la infección se extiende a los ápices dentarios, se produce la llamada enfermedad periapical. Este término engloba un espectro de enfermedades que ocurren en torno al ápex del diente, incluyendo el absceso periapical, el granuloma periapical y el quiste periapical3.
La osteólisis derivada de los cambios inflamatorios se manifiesta inicialmente en la TCMD como un ensanchamiento del espacio periapical, a expensas de un fino halo radiolúcido que rodea la raíz y el ápex3 (fig. 4C y D).
Los abscesos periapicales se producen ante infecciones que el sistema inmunitario no consigue controlar. Suelen acompañarse de fiebre, dolor y signos inflamatorios locales. Radiológicamente se manifiestan como lesiones líticas periapicales que presentan signos de actividad en forma de bordes mal definidos y cambios de osteomielitis aguda asociada3.
Ante una infección latente localmente persistente, con el tiempo pueden desarrollarse granulomas periapicales (tejido de granulación encapsulado) o alternativamente quistes periapicales (por proliferación de células epiteliales secretoras)4. El quiste suele presentar mayor tamaño, crecimiento con el tiempo y bordes mejor definidos que el granuloma, aunque radiológicamente pueden ser indistinguibles2,3.
La tasa de complicaciones de las infecciones periapicales es, en general, mayor que la del resto de tipos de infección dental5. Otros factores que también influyen en el riesgo de complicación son la duración de la infección (previa a la instauración del tratamiento antibiótico) y la pieza dentaria afectada3.
La mayor parte de las infecciones, tratadas a tiempo, suelen limitarse al diente3. No obstante, en ausencia de tratamiento, la infección puede penetrar el hueso alveolar adyacente e incluso extenderse a otras áreas anatómicas vecinas, dando lugar a cuadros infecciosos potencialmente graves5. En estos casos, la TCMD es una herramienta esencial que nos permite delimitar la extensión de la infección, detectar posibles complicaciones e identificar el origen dentario del cuadro para así poder instaurar un tratamiento etiológico definitivo1.
ComplicacionesSinusitis odontogénicaLas infecciones periapicales y procedimientos dentales sobre la arcada dentaria superior (especialmente a nivel de los segundos molares) son una causa frecuente de sinusitis maxilar1,3.
Los hallazgos por imagen no difieren de las sinusitis secundarias a otras causas3. Debemos sospechar origen dentario en caso de sinusitis maxilar unilateral (se estima que hasta el 70% de estas podría tener origen odontogénico), sobre todo si coexisten manifestaciones radiológicas de enfermedad periapical en las piezas subyacentes1,3.
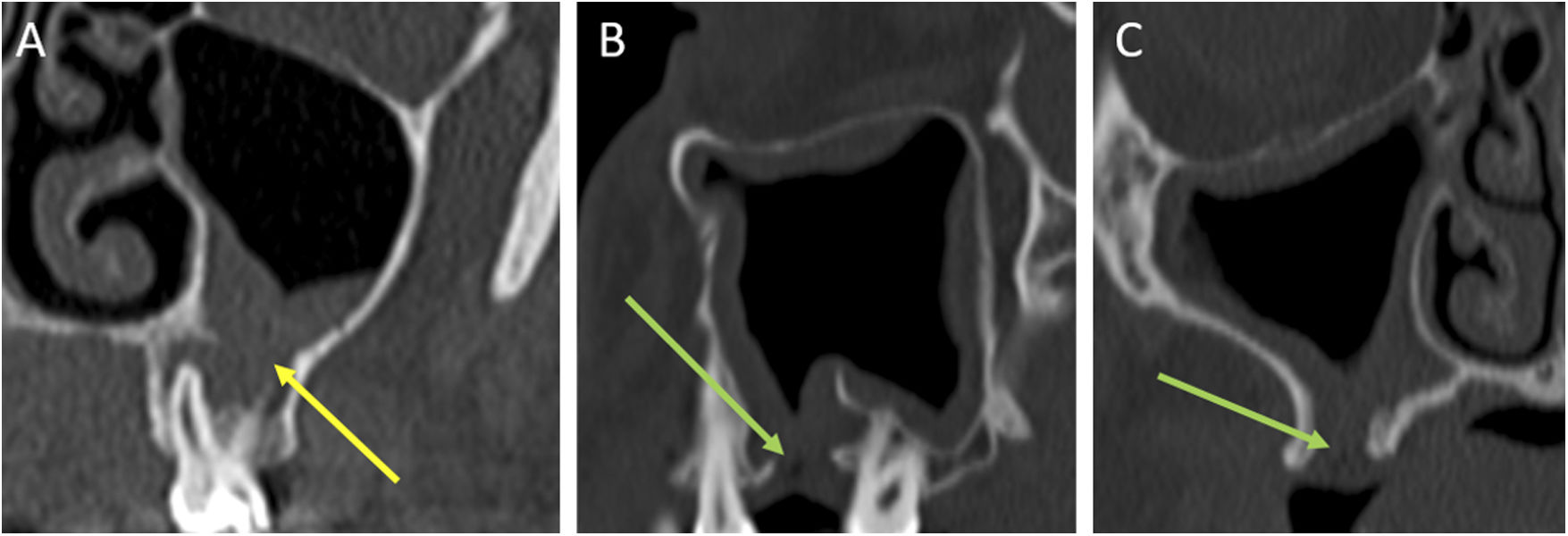
El diagnóstico definitivo por imagen requiere la identificación de una fístula oroantral, visible en la TCMD como una interrupción ósea en el suelo del seno maxilar1 (fig. 5 A-C). Los tejidos blandos adyacentes tienden a ocluir el defecto óseo, por lo que la sensibilidad diagnóstica para ver la comunicación mejora si realizamos una serie con retención de aire en la cavidad bucal1.
Tomografía computarizada multidetector de la región orofacial en planos coronal (A y C) y sagital (B). Halo radiolucente de enfermedad periapical en torno a la pieza dentaria 26, con un defecto óseo sugestivo de fístula oroantral en el suelo del seno maxilar izquierdo (flecha amarilla en A), que se encuentra parcialmente ocupado. Ausencia de la pieza dentaria 15 extraída, con un defecto óseo sugestivo de fístula oroantral en el suelo del seno maxilar derecho (flecha verde en B y C), que presenta un engrosamiento mucoso de aspecto inflamatorio. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
El diagnóstico etiológico es importante por las implicaciones terapéuticas que tiene1. Las sinusitis de origen odontogénico suelen asociarse a una mayor tasa de infecciones por anaerobios1. Además, dependiendo del tamaño del orificio, este puede no resolverse espontáneamente y necesitar de reparación quirúrgica1.
Osteomielitis mandibular odontogénicaLa patología dentaria infecciosa es una causa frecuente y que siempre debemos descartar en caso de osteomielitis, sobre todo mandibular3. Se produce cuando la infección periodontal consigue penetrar el hueso alveolar subyacente1.
Las manifestaciones radiológicas de la osteomielitis odontogénica no van a diferir de aquellas secundarias a otra causa. Los hallazgos radiológicos varían según el estadio evolutivo1. En fases agudas, la afectación ósea es predominantemente lítica1. Más adelante, la afectación ósea pasa a ser mixta, con aparición de áreas de esclerosis reactiva en el hueso trabecular. También es posible observar engrosamiento perióstico reactivo y fragmentación cortical. Entre las posibles complicaciones se encuentran la formación de secuestros óseos (fragmentos de cortical desvitalizada e infectada que perpetúan la infección) y fistulización a partes blandas adyacentes, que puede cursar con abscesos recidivantes1,6.
Infecciones cervicales profundasLas infecciones odontógenas se relacionan con gran parte de las infecciones cervicales profundas en el adulto, secundarias a extensión por vecindad3. La vía de diseminación inicial a los espacios cervicales profundos varía según la localización de la pieza dentaria afectada5:
- •
En la arcada dentaria inferior, los ápices del segundo y tercer molar se encuentran por debajo de la inserción del músculo milohioideo, por lo que la infección suele extenderse directamente al espacio submandibular5.
- •
El resto de las piezas dentarias de la arcada inferior tienen sus ápices por encima de la inserción del milohioideo, por lo que la diseminación se producirá al espacio sublingual5.
- •
En la arcada dentaria superior cabe destacar que la infección de los molares puede propagarse al espacio masticador y, desde aquí, siguiendo la rama mandibular del trigémino, al compartimento intracraneal5.
Cualquier cuadro infeccioso con afectación de espacios cervicales profundos puede causar una infección potencialmente mortal. La TCMD es de gran utilidad para la detección de complicaciones, entre las que se encuentran la formación de abscesos, la estenosis de la vía aérea, la trombosis de estructuras vasculares y la extensión al mediastino1,6.
La extensión mediastínica suele producirse habitualmente por el espacio retrofaríngeo, aunque también puede hacerlo a través del espacio carotídeo. Se trata de una complicación muy grave, con una tasa de mortalidad muy elevada (15-40%) que requiere tratamiento agresivo inmediato. Los hallazgos iniciales por imagen pueden ser sutiles (leve aumento de densidad de la grasa mediastínica, pequeñas lengüetas de líquido, etc.) y pueden pasar fácilmente desapercibidos6.
Angina de LudwigEs un caso particular de infección cervical. Se trata de una celulitis rápidamente progresiva del suelo de la boca, por extensión de la infección a los espacios sublingual y submandibular5.
Se estima que más del 90% de los casos tienen origen odontogénico3. La infección puede localizarse en cualquier pieza dentaria inferior, aunque suele hacerlo más frecuentemente en el segundo o tercer molares1. Ocurre más frecuentemente en pacientes inmunodeprimidos o diabéticos1.
La afectación suele ser bilateral y rápidamente progresiva, con un intenso edema que desplaza la lengua posteriormente y obstruye la vía aérea6. Puede dar lugar a cuadros graves, potencialmente mortales, que requieren intervención inmediata. El diagnóstico suele ser clínico, pero la TCMD tiene un papel fundamental en la evaluación de la vía aérea, la detección de colecciones o burbujas de gas y la identificación de la pieza dentaria responsable1.
Celulitis orbitariaLa extensión intraorbitaria de la infección es una complicación rara, pero grave. El diagnóstico precoz es esencial para evitar complicaciones severas como la pérdida de visión3.
Puede originarse de varias formas, de las cuales la más frecuente es la extensión directa desde una sinusitis maxilar3. Otra posible vía de diseminación es la extensión de una celulitis facial a través del tejido celular subcutáneo hasta alcanzar la región periorbitaria, pudiendo invadir el compartimento postseptal o intraorbitario3.
Complicaciones intracranealesSon raras y se asocian a mal pronóstico3.
La celulitis orbitaria puede dar lugar a una trombosis séptica de la vena oftálmica, que desde ahí se extiende al seno cavernoso. Radiológicamente se manifiesta como aumento del calibre de las estructuras venosas, con contenido hipodenso y ausencia de captación de contraste3.
Otras posibles complicaciones por extensión directa son los abscesos epidurales, empiemas subdurales, meningitis e incluso abscesos intraparenquimatosos3.
Procedimientos dentalesSon cada vez más habituales y no están exentos de complicaciones2. Es importante correlacionar con el procedimiento llevado a cabo y el intervalo de tiempo transcurrido hasta la realización de la prueba de imagen2.
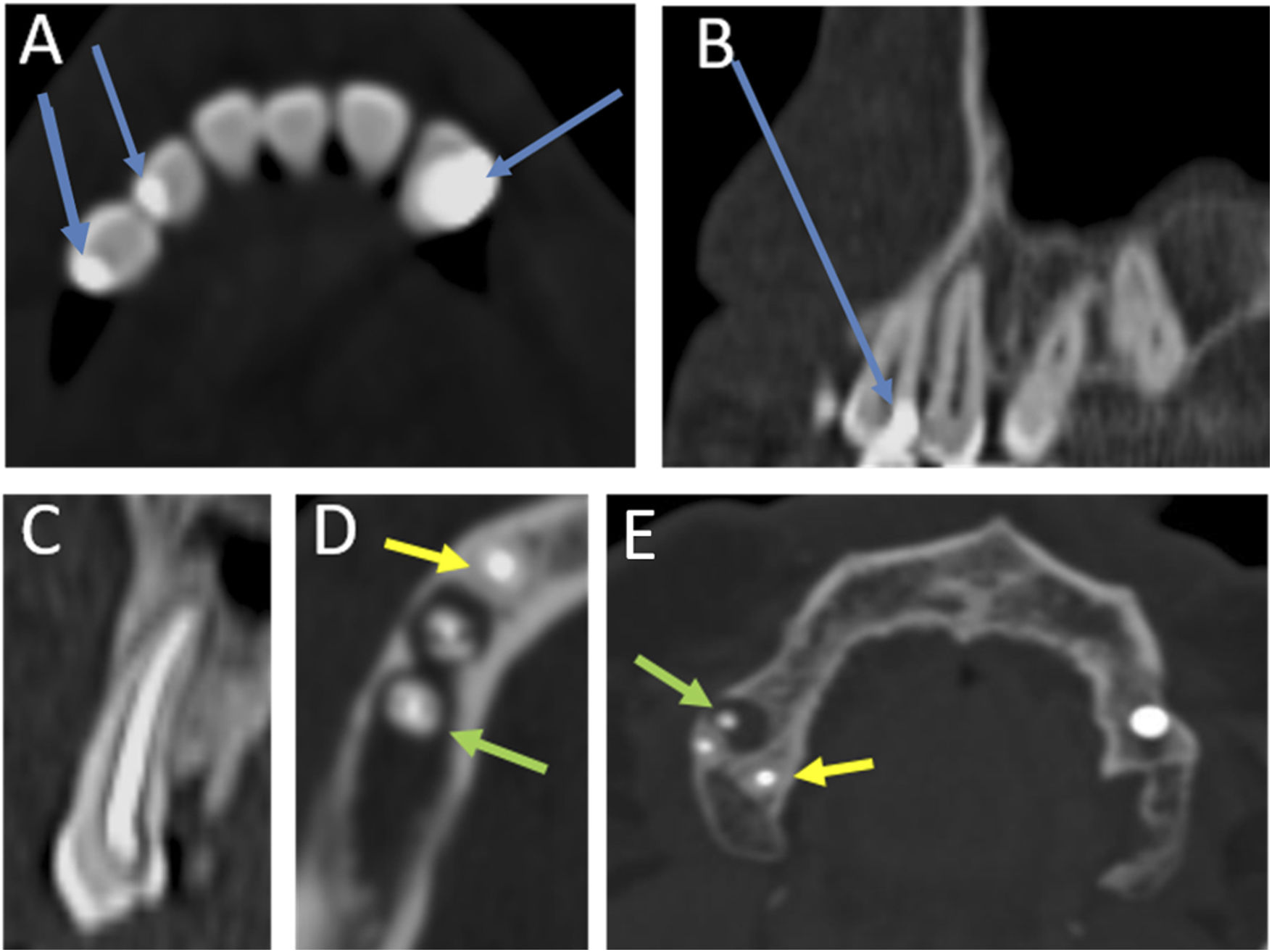
Empaste dentalEs el tratamiento utilizado en aquellas caries limitadas al esmalte y dentina, con preservación de la pulpa y el tejido vasculonervioso del diente2. Consiste en el desbridamiento del tejido infectado con posterior restauración del diente utilizando amalgamas metálicas o resinas (estas últimas con menor artefacto en estudios de TCMD)2 (fig. 6 A y B).
Tomografía computarizada multidetector de la región orofacial en planos axial (A, D y E) y sagital (B y C). Cambios postempaste en la corona de varias piezas dentarias de la arcada superior (flechas azules en A y B). Raíces de piezas dentarias con endodoncia normal (flechas amarillas en C, D y E) y con halo radiolucido perirradicular (flechas verdes en D y E). ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
Utilizada para el tratamiento de las caries con extensión pulpar2. Consiste en la extirpación de la pulpa desvitalizada, con posterior relleno y sellado de la cavidad pulpar utilizando un material bacteriostático inerte y de alta densidad en TCMD2. Por lo demás, la pieza dentaria mantiene su morfología (fig. 6C).
Como en el resto de los procedimientos dentales invasivos, la complicación más frecuente es la infección, que se manifiesta en forma de halo radiolúcido perirradicular4. Este hallazgo, sin embargo, es inespecífico y puede ser secundario también a secuelas de una infección periapical previa al procedimiento o a la reacción a cuerpo extraño que genera una osteólisis perirradicular, radiológicamente indistinguible de la infección. Por tanto, el diagnóstico diferencial será clínico (fig. 6D y E).
Extracción dentariaLa extracción dentaria puede realizarse tanto en piezas desvitalizadas por infección avanzada como en piezas sanas por motivos estéticos. Esto último es especialmente frecuente en los terceros molares que se impactan durante la erupción1.
En los primeros días posteriores a la extracción, el proceso alveolar correspondiente suele presentar contenido líquido (a veces hemático) y aisladas burbujas de gas secundarias al procedimiento1. Con el tiempo, la cavidad residual a la extracción se remodela y puede llegar a desaparecer4.
La principal complicación asociada a la extracción es la infección. Suele producirse en torno al tercer o cuarto día posprocedimiento, con aumento del dolor y los signos inflamatorios locales1. La TCMD nos ayuda a determinar la extensión de la infección y detectar otras complicaciones1.
Entre las posibles complicaciones no infecciosas se encuentran el sangrado, el enfisema subcutáneo (a veces asociado a neumotórax o neumomediastino), la extracción incompleta y las fracturas óseas. Entre estas últimas destaca la posible formación de fístulas oroantrales en el suelo del seno maxilar1,2,4.
Implantes dentalesLos implantes dentales metálicos son una alternativa cada vez más utilizada en pacientes con pérdida de piezas dentarias, ya sea con fines estéticos o para recuperar la funcionalidad1.
La complicación más frecuente es la osteólisis periimplante o periimplantitis, que en la TCMD se manifiesta como un halo radiolúcido en torno a la prótesis. Puede ser secundaria a infección o por reacción inflamatoria a cuerpo extraño. Los hallazgos por imagen son inespecíficos y el diagnóstico diferencial es clínico. En cualquier caso, salvo tratamiento, el proceso deriva en aflojamiento y posible movilización del implante1.
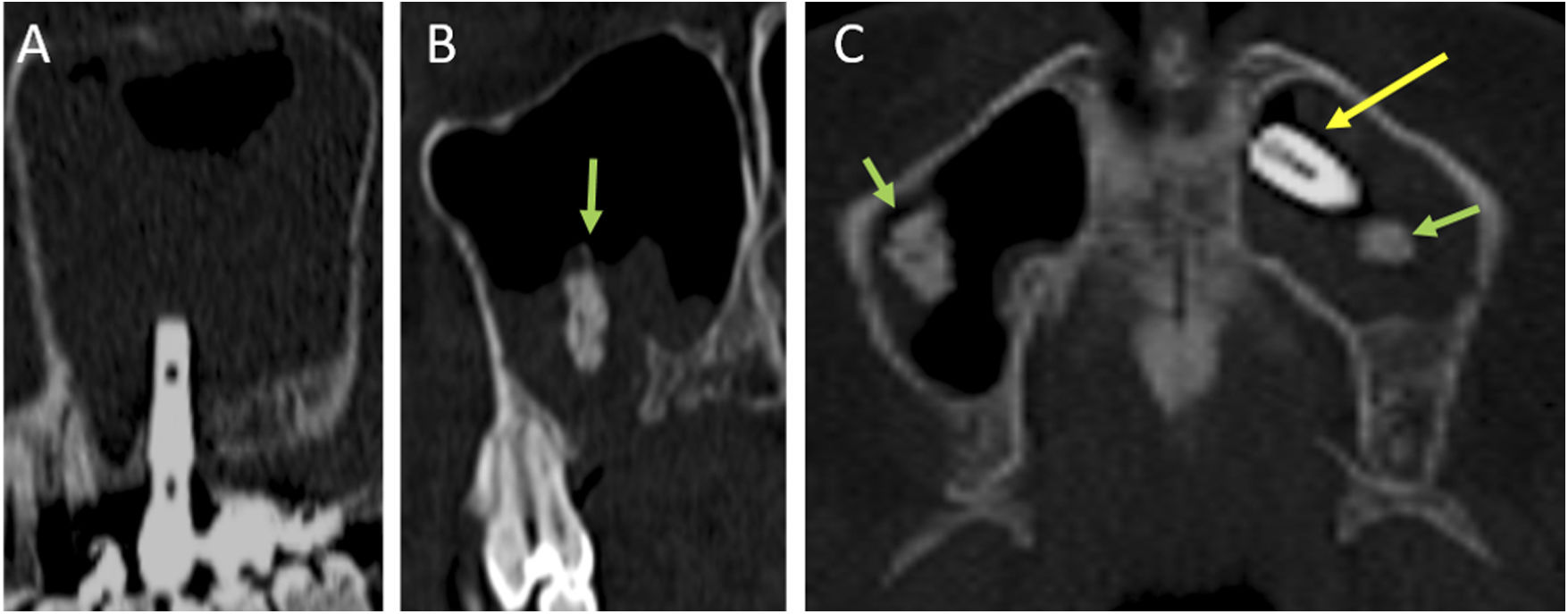
Otra complicación importante a tener en cuenta es la lesión de estructuras anatómicas adyacentes durante la colocación de la prótesis, entre ellas el canal mandibular o el suelo del seno maxilar1 (fig. 7 A). Para evitar esto último, en pacientes con insuficiente volumen óseo pueden realizarse injertos previos de cemento1. En TCMD aparecen como masas irregulares de densidad similar al hueso, y no deben confundirse con lesiones óseas tipo osteoma1. En caso de haber requerido uso previo de cemento, hay que tener en cuenta que este puede fragmentarse y movilizarse. Si esto ocurre, es importante reconocer los fragmentos como tales, especialmente en el interior del seno maxilar, donde pueden conducir a un diagnóstico erróneo de sinusitis fúngica1 (fig. 7B y C).
Tomografía computarizada multidetector de la región orofacial en planos sagital (A y B) y axial (C). Malposición de implante con lesión del suelo del seno maxilar, que se encuentra casi completamente ocupado (A). Aflojamiento aséptico de un implante dental en la arcada dentaria superior izquierda. Se objetivan migración del implante al seno maxilar (flecha amarilla en C) y presencia de fragmentos de cemento (flechas verdes en B y C) en el interior los senos maxilares. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
No todas las imagenes radiolucidas de la mandíbula son secundarias a infecciones periapicales. Este grupo abarca un amplio espectro de lesiones, tanto odontogénicas como no odontogénicas, con un grado de agresividad muy variable7,8. Pueden encontrarse de forma incidental en pacientes asintomáticos, y su conocimiento es esencial para una correcta interpretación de los hallazgos7.
En este artículo nos centraremos únicamente en aquellas lesiones radiolúcidas (o mixtas) de origen odontogénico. En general, suele tratarse de lesiones quísticas benignas con nulo o lento crecimiento, aunque algunas pueden presentar también un comportamiento localmente agresivo9. Los hallazgos radiológicos pueden solaparse y no siempre es posible el diagnóstico definitivo por imagen9.
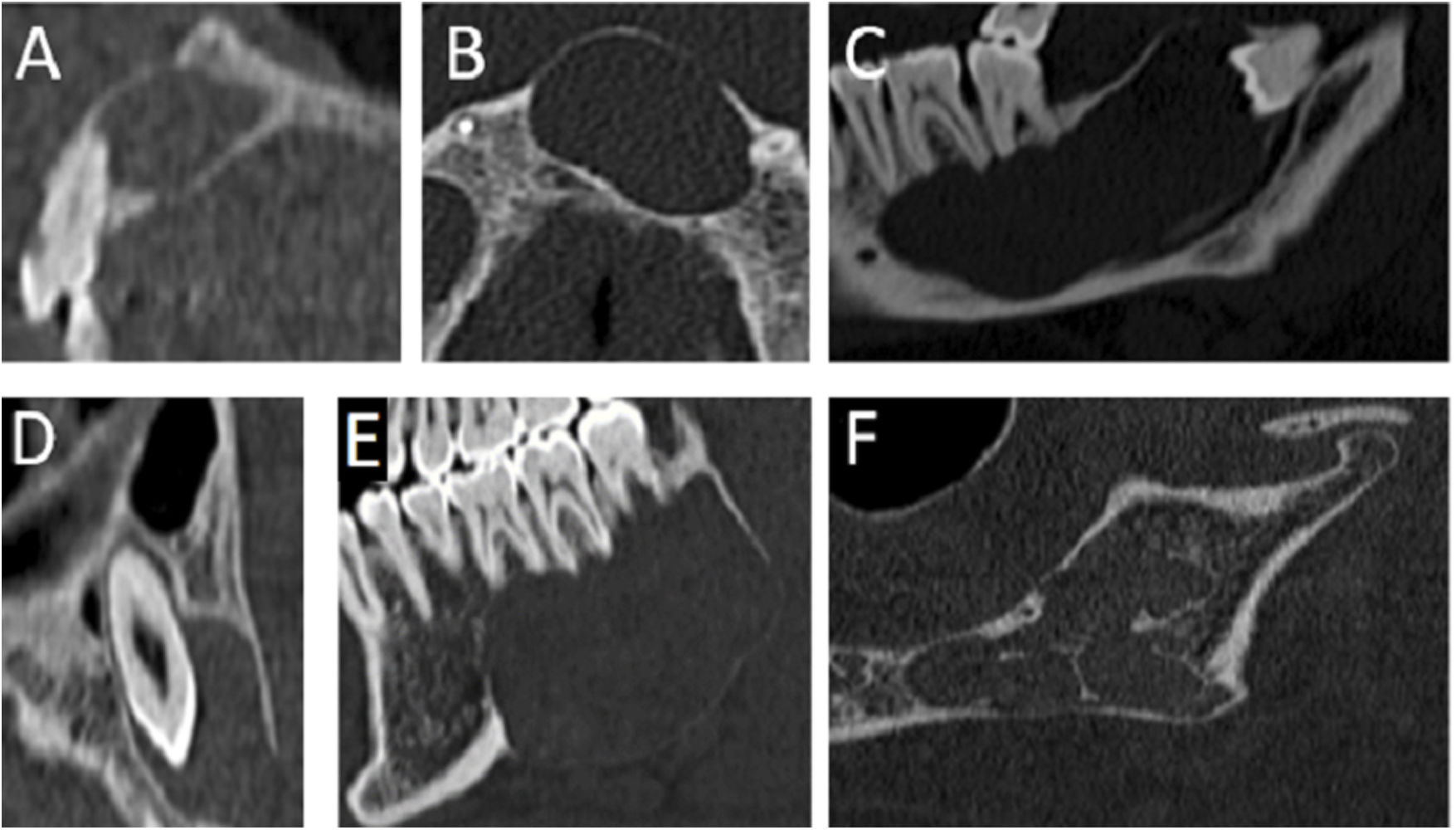
Quiste radicular o periapicalSon las lesiones quísticas odontogénicas más frecuentes8. Son secundarias a infecciones periapicales crónicas, por eso están localizadas en estrecho contacto con el ápex dentario7 (fig. 8 A).
Tomografía computarizada multidetector de la región orofacial en planos sagital (A, C, E y F), axial (B) y oblicua sagital (D). A) Quiste periapical: lesión lítica periapical en una pieza dentaria con una pequeña caries en un su margen anterior. B) Quiste nasopalatino: lesión lítica maxilar centrada en la línea media que contacta levemente con la raíz de una pieza dentaria del cuadrante superior izquierdo. C) Quiste dentígero: lesión lítica pericoronal en torno a un tercer molar no erupcionado. D) Quiste dentígero: lesión lítica pericoronal en una pieza de la arcada superior. E) Queratoquiste: lesión lítica expansiva en la parte posterior del cuerpo mandibular, en contacto con la raíz de varias piezas dentarias de la arcada inferior, con marcado adelgazamiento de la cortical inferior. F) Ameloblastoma: lesión lítica multilocular en la parte posterior del cuerpo mandibular, discretamente expansiva. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
Es necesario realizar curetaje de estas lesiones durante la extracción dentaria, ya que de lo contrario pueden persistir, dando lugar a los llamados quistes residuales7.
Un diagnóstico diferencial importante de los quistes periapicales maxilares es el quiste nasopalatino (fig. 8 B). Se trata de una lesión quística benigna centrada en el ducto nasopalatino, en la línea media del hueso maxilar. Aunque no tiene origen dental, puede presentar contacto por proximidad con las raíces de las piezas dentarias de la arcada superior. Su localización específica es de gran utilidad a la hora de diferenciarlo3.
Quiste dentígero o folicularEs la segunda lesión quística más común7. Son lesiones de desarrollo, más frecuentemente asociadas a terceros molares mandibulares que todavía no han erupcionado o están impactados7. Se forman en torno a la corona del diente, suelen ser uniloculares y pueden llegar a ser expansivos, aunque sin destrucción de la cortical8 (fig. 8C y D).
Quiste primordialSon lesiones quísticas que se forman en sustitución de una pieza dentaria, por degeneración quística durante la odontogénesis8.
Queratoquiste odontogénicoEs una neoplasia quística benigna proveniente de la lámina dental7. Pueden aparecer rodeando cualquier parte del diente, ya sea la raíz o la corona. Son más frecuentes en la rama o parte posterior del cuerpo mandibular, en ocasiones asociados a una pieza dentaria aún no erupcionada7,9. Son lesiones bien definidas y pueden ser uni- o multiloculares, con pequeñas lesiones quísticas satélite en torno a la de mayor tamaño, que suele presentar contenido queratínico denso en su interior7,9. Su aspecto es típicamente expansivo, incluso con áreas de interrupción cortical y reabsorción de raíces dentarias adyacentes (fig. 8E). El diagnóstico definitivo suele ser histológico y el tratamiento de elección quirúrgico, con elevadas tasas de recurrencia local8,9. En caso de lesiones múltiples, hay que pensar siempre en un síndrome de Gorlin-Goltz8.
AmeloblastomaSon neoplasias provenientes de los restos de la lámina dentaria7. Aparecen con mayor frecuencia en la rama o parte posterior del cuerpo mandibular, a veces asociados a terceros molares no erupcionados8. Pueden ser uni- o multiloculares, con bordes bien definidos, ocasionalmente con componente de partes blandas asociado a las áreas quísticas8. Son lesiones típicamente expansivas que pueden tener un comportamiento localmente agresivo, con erosión de raíces dentarias, destrucción cortical y extensión extraósea8 (fig. 8F). El estudio histológico es esencial para la confirmación diagnóstica y la determinación del grado de malignidad8.
Displasia cemento-ósea periapicalDe etiología desconocida, ocurre típicamente en mujeres asintomáticas de entre 40 y 50 años7. Se trata de una enfermedad del espectro de las lesiones fibroóseas benignas, y se origina en el ligamento periodontal9. Por ello, pese a no tener estrictamente origen dentario, son lesiones que aparecen en íntimo contacto con las piezas dentarias. Se produce un aumento en la producción de tejido conectivo en torno a la raíz de una o varias piezas dentarias generalmente sanas. Esto da lugar a lesiones radiolúcidas característicamente periapicales, generalmente bien definidas, que con el tiempo calcifican y se vuelven mixtas7 (fig. 9 A y B). En la variante florida de la enfermedad, las lesiones suelen ser de mayor tamaño y la afectación múltiple, llegando incluso a afectar a la totalidad de las raíces mandibulares y maxilares9.
Tomografía computarizada multidetector de la región orofacial con reconstrucción curva (A) y en plano sagital (B). Lesiones perirradiculares típicas en una paciente con displasia cemento-ósea periapical. Se aprecian múltiples lesiones mixtas, líticas y escleróticas, que rodean la raíz de numerosas piezas de la arcada dentaria tanto superior como inferior. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
Pueden causar problemas estéticos o mecánicos en la erupción de la dentadura, en cuyo caso es posible que sea necesaria la extracción. Otras veces su descubrimiento es incidental en pacientes asintomáticos10,11:
- •
Agenesia total o parcial de piezas dentarias: por degeneración del folículo dental previo a la odontogénesis. Puede dar lugar a un quiste residual conocido como primordial7.
- •
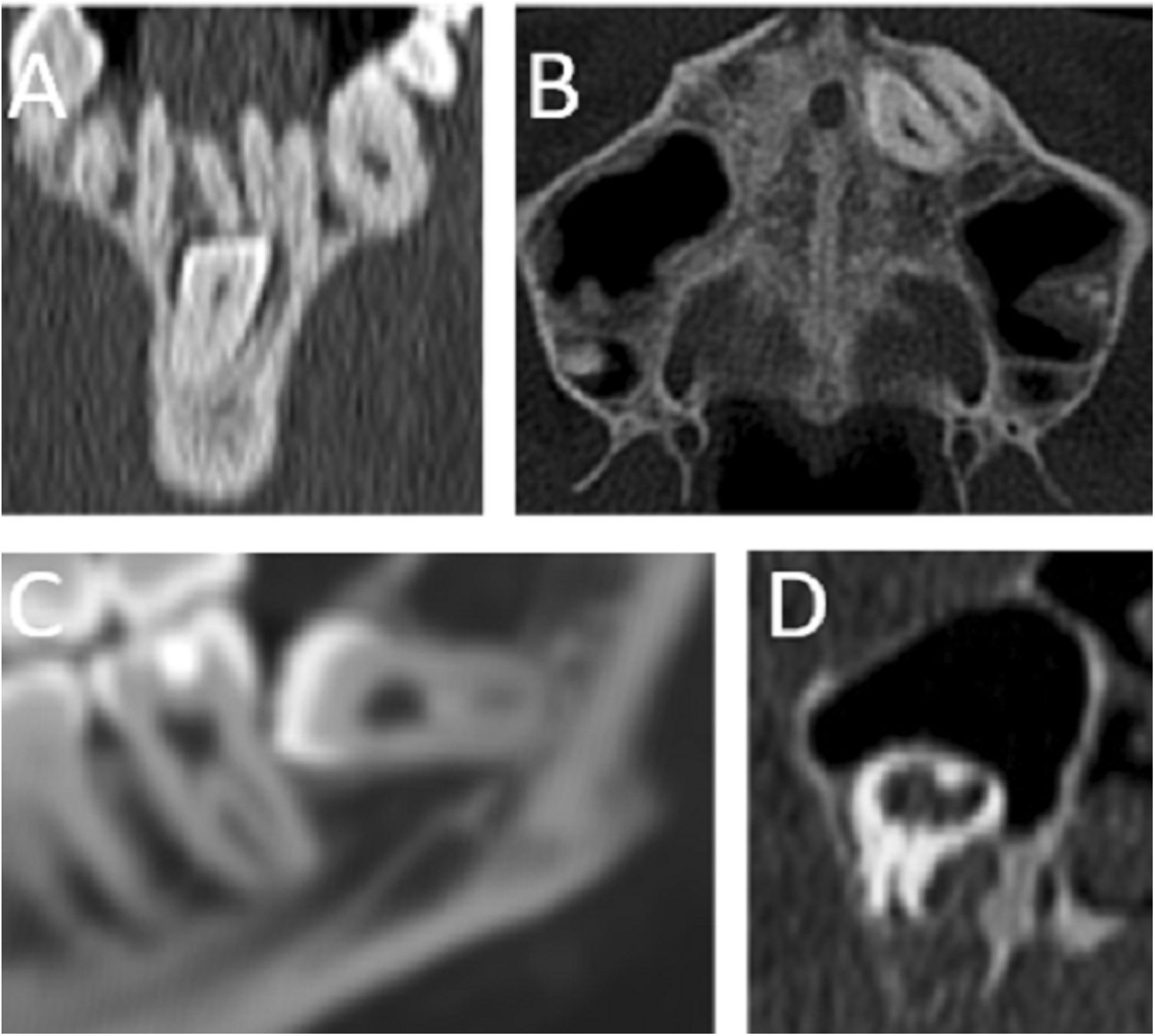
Diente incluido (fig. 10 A-D): localizado dentro del hueso, de forma parcial o total10.
Figura 10.Tomografía computarizada multidetector de la región orofacial en planos coronal (A y D), axial (B) y sagital (C). A) Pieza dentaria supernumeraria totalmente incluida en la sínfisis mandibular. B) Piezas dentarias supernumerarias totalmente incluidas en el hueso maxilar. C) Tercer molar no erupcionado e impactado. D) Pieza dentaria supernumeraria dismórfica, incluida en el maxilar con orientación invertida, presentando incipiente erupción al seno maxilar. ©Servicio de Radiología, Hospital Universitario de Basurto, Bilbao.
(0.12MB). - •
Diente impactado (fig. 10C): bloqueado dentro del hueso por problemas mecánicos11.
- •
Diente supernumerario (fig. 10A, B y D): habitualmente único, más frecuentemente en la línea media del maxilar (en esta localización recibe el nombre de mesiodens)2,11. Pueden ser eumórficos o dismórficos10. No suelen llegar a erupcionar, pero pueden provocar problemas mecánicos en la erupción del resto de los dientes10,11. El resto de las variantes anatómicas son más frecuentes en estas piezas supernumerarias10.
- •
Diente dismórfico (fig. 10D): pieza dentaria con alteración en su tamaño o morfología10,11.
- •
Diente ectópico (fig. 10B y D): en otra posición diferente a su teórica localización fisiológica10.
- •
Diente invertido (fig. 10C): pueden llegar incluso a erupcionar en la cavidad nasal10.
La patología dentaria inflamatorio-infecciosa, las lesiones mandibulares radiolucentes y los cada vez más frecuentes procedimientos dentales pueden suponer un reto diagnóstico para el radiólogo, tanto por la presentación frecuentemente sutil como por la posibilidad de graves complicaciones secundarias. Por ello, es recomendable que el radiólogo esté familiarizado con los posibles hallazgos en la patología dentaria.
Autoría- 1.
Responsable de la integridad del estudio: JJGM, LAM, RFP.
- 2.
Concepción del estudio: MSA, JJGM, LAM, RFP.
- 3.
Diseño del estudio: MSA, JJGM, LAM.
- 4.
Obtención de los datos: MSA, JJGM, LAM.
- 5.
Análisis e interpretación de los datos: N/A.
- 6.
Tratamiento estadístico: N/A.
- 7.
Búsqueda bibliográfica: MSA, JJGM, LAM, RFP.
- 8.
Redacción del trabajo: MSA.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: JJGM, LAM, RFP.
- 10.
Aprobación de la versión final: MSA, JJGM, LAM, RFP.
Los autores declaran no tener ningún conflicto de intereses.