La hemorragia abdominal espontánea es aquella de causa no traumática que supone una situación clínica desafiante y un diagnóstico que, en la mayoría de los casos, será radiológico. La tomografía computarizada (TC) es la técnica de elección para la detección, la localización y la extensión del sangrado.
El objetivo de este trabajo es repasar los principales hallazgos de imagen esperados en la hemorragia abdominal espontánea en las distintas pruebas radiológicas y sus principales causas.
Spontaneous abdominal hemorrhage is defined as intra-abdominal hemorrhage from a non-traumatic cause. It is a challenging clinical situation and in most cases the diagnosis is made on the basis of imaging findings. CT is the technique of choice for the detection, localization and extension of bleeding.
ObjectiveIs to review the main imaging findings expected in spontaneous abdominal hemorrhage as well as its main etiologies.
La hemorragia abdominal espontánea supone una de las situaciones que requiere un diagnóstico precoz pues la clínica es inespecífica, pudiendo desencadenar un cuadro de hipovolemia y shock1. La hemorragia abdominal puede ser debida a múltiples causas y producirse en distintas localizaciones. Según el órgano afectado, las hemorragias abdominales se pueden clasificar en viscerales (hepáticas, esplénicas, renales, suprarrenales y gastrointestinales), ginecológicas, vasculares y coagulopatías.
La hemorragia abdominal no digestiva puede cursar con dolor intenso y distensión abdominal. Los valores analíticos inicialmente pueden no reflejar el alcance de la pérdida hemática y, si no se trata con rapidez, la morbimortalidad puede llegar a ser alta. En caso de hemorragia del tubo digestivo la clínica suele ser menos llamativa, siendo la situación clínica y analítica del paciente la que orienta el diagnóstico a su llegada a Urgencias.
Papel de la Radiología en la hemorragia abdominalEl papel del radiólogo en el diagnóstico y el tratamiento de la hemorragia abdominal es cada vez más importante. Actualmente, disponemos de varias técnicas de imagen capaces de identificar el origen del sangrado1,2, como la ecografía, la tomografía computarizada (TC) con contraste intravenoso (CIV) y recientemente la TC de energía dual.
Ecografía: técnica de imagen inicial, sobre todo en pacientes inestables o cuando se sospecha sangrado abdominal de causa ginecológica1,2. El hemoperitoneo tiene un aspecto ecográfico inespecífico, pudiendo ser hipo, iso o hiperecogénico. También puede presentarse como colecciones heterogéneas o con nivel líquido-líquido. En caso de que el hemoperitoneo sea hipoecoico, puede ser indistinguible de la ascitis. La presencia de coágulos (contenido ecogénico agrupado) en la vecindad de un órgano ayuda a localizar el origen del sangrado.
Pero el estudio ecográfico tiene un papel limitado, ya que no permite detectar sangrado activo y no proporciona una adecuada ventana acústica que valore los espacios peritoneales profundos y retroperitoneales.
TC: técnica de elección; presenta una alta sensibilidad y especificidad en la localización de la hemorragia, identifica si el origen es arterial o venoso, permite la valoración no invasiva del árbol vascular y el estudio completo de los pacientes1–3. El protocolo técnico consiste en 3 fases iguales que se extienden desde las cúpulas del diafragma hasta las ramas púbicas; en caso de dudas y a opción del radiólogo se puede añadir una fase tardía opcional:
- -
Fase sin CIV: permite identificar material hiperdenso (sangre, suturas, clips, calcificaciones) y no confundirlo con el contraste extravasado, que se objetiva en la fase con CIV.
- -
Fase arterial: se administran 100-150ml de CIV según el peso del paciente, a una velocidad de 4ml/s; adquisición de la imagen según la técnica de bolo-tracking con región de interés en la aorta descendente y con un umbral de 150 unidades Hounsfield (UH).
- -
Fase venosa portal: a los 70 s de la inyección de contraste, nos permite valorar si el sangrado es activo. La identificación de focos de alta atenuación en la fase arterial que aumentan en la fase venosa significa que hay un sangrado activo, que puede ser indicativo de embolización urgente u otros tratamientos urgentes, quirúrgicos o endocavitarios1,2, o tratamiento expectante en aquellos sangrados de bajo débito. Además, esta fase permite valorar la existencia de una lesión subyacente como causa de sangrado.
TC computarizada de energía dual: es una técnica imprescindible en la práctica diaria en Radiología de urgencias y una de sus aplicaciones es la detección de hemorragia abdominal con unas ventajas: permite prescindir de la adquisición basal sin contraste gracias a los mapas de reconstrucciones sin contraste virtual, disminuyendo así el tiempo de exploración y radiación, valora con precisión la extravasación de contraste y la cuantificación de yodo, lo que permite disminuir la dosis de CIV.
Aspecto de la hemorragia en la TCLa distribución de la hemorragia depende de la gravedad del sangrado, del órgano o la masa de origen y del compartimiento abdominal, pudiendo extenderse libremente por el peritoneo o retroperitoneo3. Su apariencia varía en función de la cantidad, del estadio del sangrado y de los parámetros hematológicos1. En las imágenes sin CIV el sangrado hiperagudo tiene una atenuación de 30-45 UH debido al alto contenido en proteínas. Pasadas las primeras horas, la sangre ya coagulada, y a medida que aumenta la concentración de hemoglobina, alcanza una atenuación de más de 60-70 UH (para ir disminuyendo con el tiempo). Los coágulos son áreas geográficas de alta atenuación, suelen estar rodeados por áreas de menor densidad o suero1, pudiendo formarse nivel líquido-líquido (suero hipodenso en la región superior y la sangre hiperdensa en la región inferior). Los coágulos tienen tendencia a formarse cerca del sitio del sangrado, por lo tanto, la identificación de un coágulo de atenuación relativamente más alto que el resto del fluido intraabdominal permite la localización del sitio de la hemorragia (signo del coágulo centinela)1,2. La cantidad de sangre también nos permite identificar el sitio de una hemorragia activa, puesto que la mayor cantidad suele estar cerca de su origen.
Causas de hemorragia abdominalCausas visceralesHepatobiliaresLa hemorragia espontánea hepática es una entidad infrecuente, normalmente secundaria a la rotura de tumores, enfermedades del tejido conectivo (amiloide, lupus), poliarteritis nodosa y síndrome de HELLP (anemia hemolítica, elevación de enzimas hepáticas y trombocitopenia). La patogenia del sangrado es incierta, probablemente es un proceso multifactorial en el que existiría un compromiso de la integridad vascular. En los casos de tumores, la hemorragia espontánea se puede producir tanto en grandes lesiones centrales como en pequeñas lesiones superficiales. Además, la necrosis y el crecimiento tumoral condicionarían un aumento de la presión tisular, desarrollando trombos venosos y compromiso de la neovascularización tumoral, que favorecería la rotura de la cápsula hepática4,5.
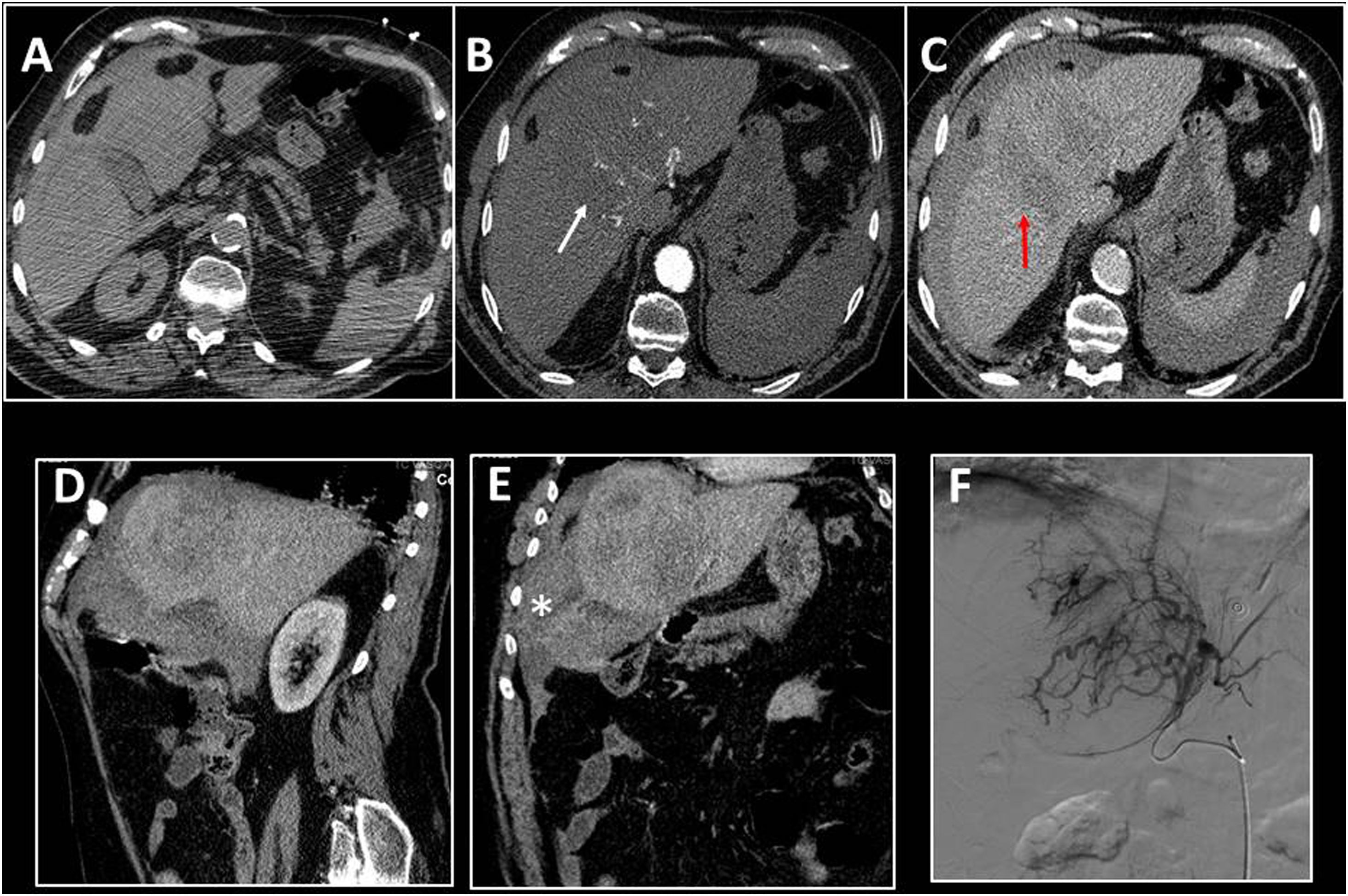
Los tumores que más frecuentemente se asocian a sangrado espontáneo son el hepatocarcinoma y el adenoma3-5. El hepatocarcinoma es la neoplasia maligna primaria más frecuente del hígado. Aunque puede desarrollarse sobre hígados sanos, el hepatocarcinoma es más frecuente en pacientes con cirrosis hepática de cualquier etiología6 (fig. 1). Los factores de riesgo qu e más se relacionan con sangrado son:
- -
Pacientes jóvenes.
- -
Infección por hepatitis B.
- -
Tumores grandes (más de 5cm).
- -
Tumores infiltrativos.
- -
Tumores exofíticos/pediculados o localizados en regiones subcapsulares.
- -
Puntuación de Child-Pugh elevada.
- -
Trombocitopenia.
- -
Tratamiento previo con quimioembolización transarterial.
Sangrado y rotura de un hepatocarcinoma. TC abdominal en fase sin contraste intravenoso (A), en fase arterial tras la administración de CIV (B) y en fase venosa (C). Se objetiva una lesión intrahepática hipervascular localizada en el segmento 4 (flecha blanca), con hipodensidad por lavado en fase venosa (flecha roja). En cortes axiales, sagital (D) y coronal (E) es evidente la solución de continuidad en el borde hepático de la lesión, con hemorragia aguda asociada y hemoperitoneo (asterisco). El estudio angiográfico (F) mostró vascularización tumoral dependiente principalmente de la arteria hepática izquierda y, en menor proporción, de la arteria hepática derecha. El tratamiento se realizó mediante embolización con partículas (300-500μs).
El segundo tumor con más riesgo de sangrado es el adenoma, siendo el subtipo inflamatorio el más frecuente, con un riesgo de sangrado de un 30%3. Son lesiones que se presentan en mujeres jóvenes que toman anticonceptivos orales, aunque también aparecen en varones tratados con esteroides anabolizantes, en pacientes diabéticos y con enfermedades por depósito férrico. Suelen ser lesiones únicas y grandes en el momento del diagnóstico y casi siempre de localización subcapsular; el sangrado es más frecuente a nivel intratumoral. Otras lesiones con menor riesgo de sangrado son las metástasis hepáticas hipervasculares (como las de pulmón o melanoma), el hemangioma, los quistes simples y el angiosarcoma hepático.
La rotura de un tumor superficial normalmente se producirá hacia la cavidad peritoneal y la imagen mostrará la discontinuidad focal de la cápsula adyacente al tumor, hematomas subcapsulares, hemoperitoneo y sangrado activo peritumoral4.
PancreáticasLas hemorragias espontáneas en el páncreas son raras y potencialmente mortales. Suelen ser secundarias a complicaciones de una pancreatitis aguda, por rotura bien de seudoaneurismas o bien de seudoquistes4,7. La hemorragia se debe a la difusión de las enzimas proteolíticas. Las imágenes de TC mostrarán colecciones hemáticas en la propia glándula o bien en los espacios peripancreáticos con o sin sangrado activo4. La hemorragia espontánea por neoplasia pancreática es una complicación muy rara3.
GastrointestinalesLa hemorragia intestinal aguda es una enfermedad urgente con un alto índice de mortalidad, que puede alcanzar el 40% en las hemorragias masivas, e incluso valores mayores en pacientes ancianos con comorbilidades.
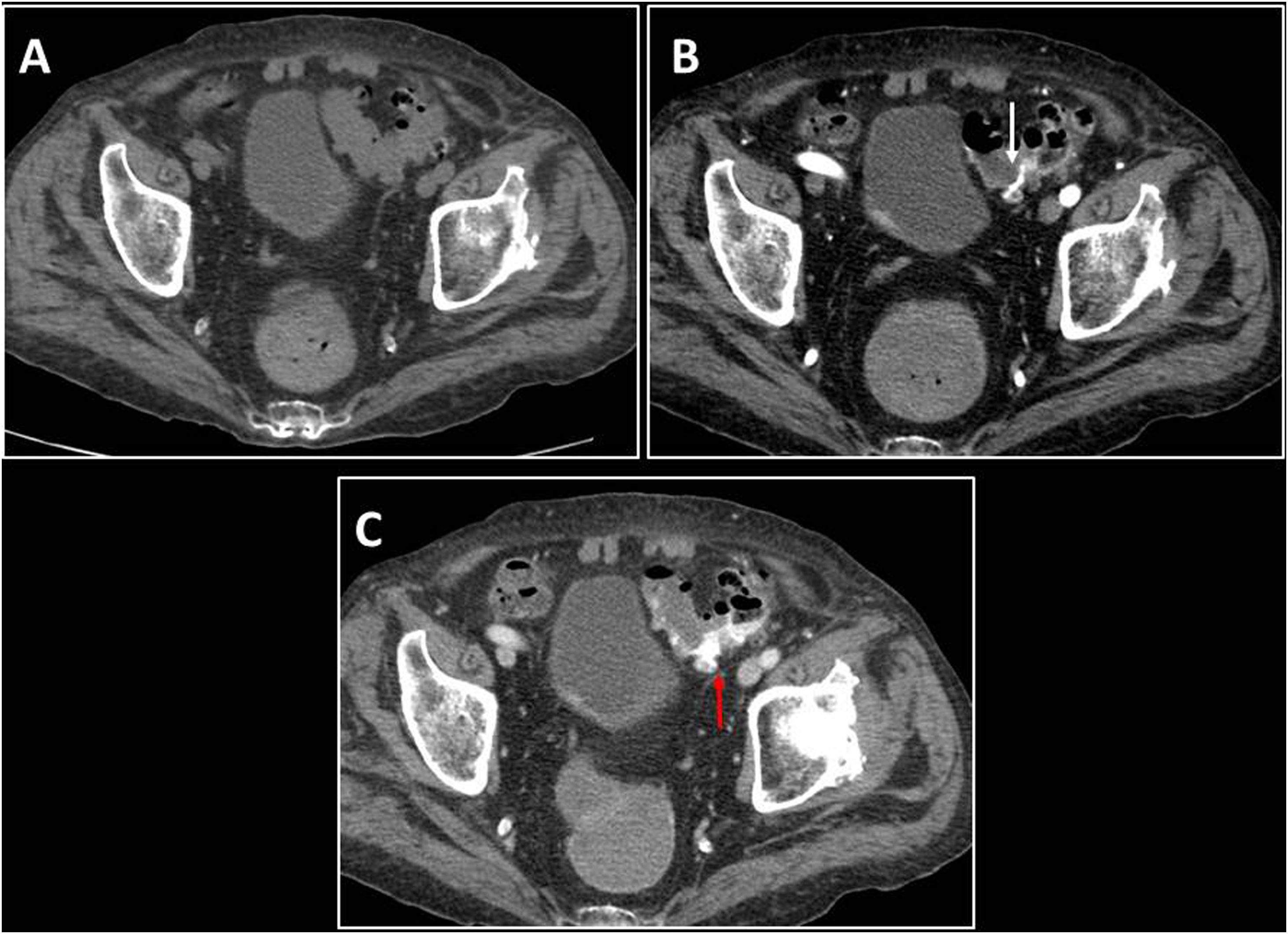
Por su localización, podemos clasificarlas en altas o bajas, según se originen proximales o distales al ángulo de Treitz. La hemorragia digestiva alta comprende el 75% de las hemorragias y se presenta en forma de hematemesis o melenas. La causa más frecuente es la enfermedad ulcerosa péptica y, en pacientes con hipertensión portal, las varices esofágicas. La hemorragia digestiva baja se origina entre el ángulo de Treitz y el recto; supone aproximadamente un 25% de los casos y se presenta clínicamente en forma de rectorragia, hematoquecia o melenas, y la principal causa es la enfermedad diverticular. Otras causas son las lesiones vasculares (angiodisplasia de colon), neoplasias, colitis inflamatorias, infecciones y lesiones anorrectales benignas8 (figs. 2 y 3).
Paciente con rectorragia. Sangrado activo diverticular. TC abdominal en fase sin contraste intravenoso (A), en fase arterial (B) y venosa (C) tras la administración de CIV. El estudio sin contraste intravenoso no muestra hallazgos, mientras que en la fase arterial se identifica la extravasación del contraste dentro de la luz del sigma (flecha blanca), adyacente a los múltiples divertículos, que todavía se acentúa más durante la fase venosa (flecha roja).
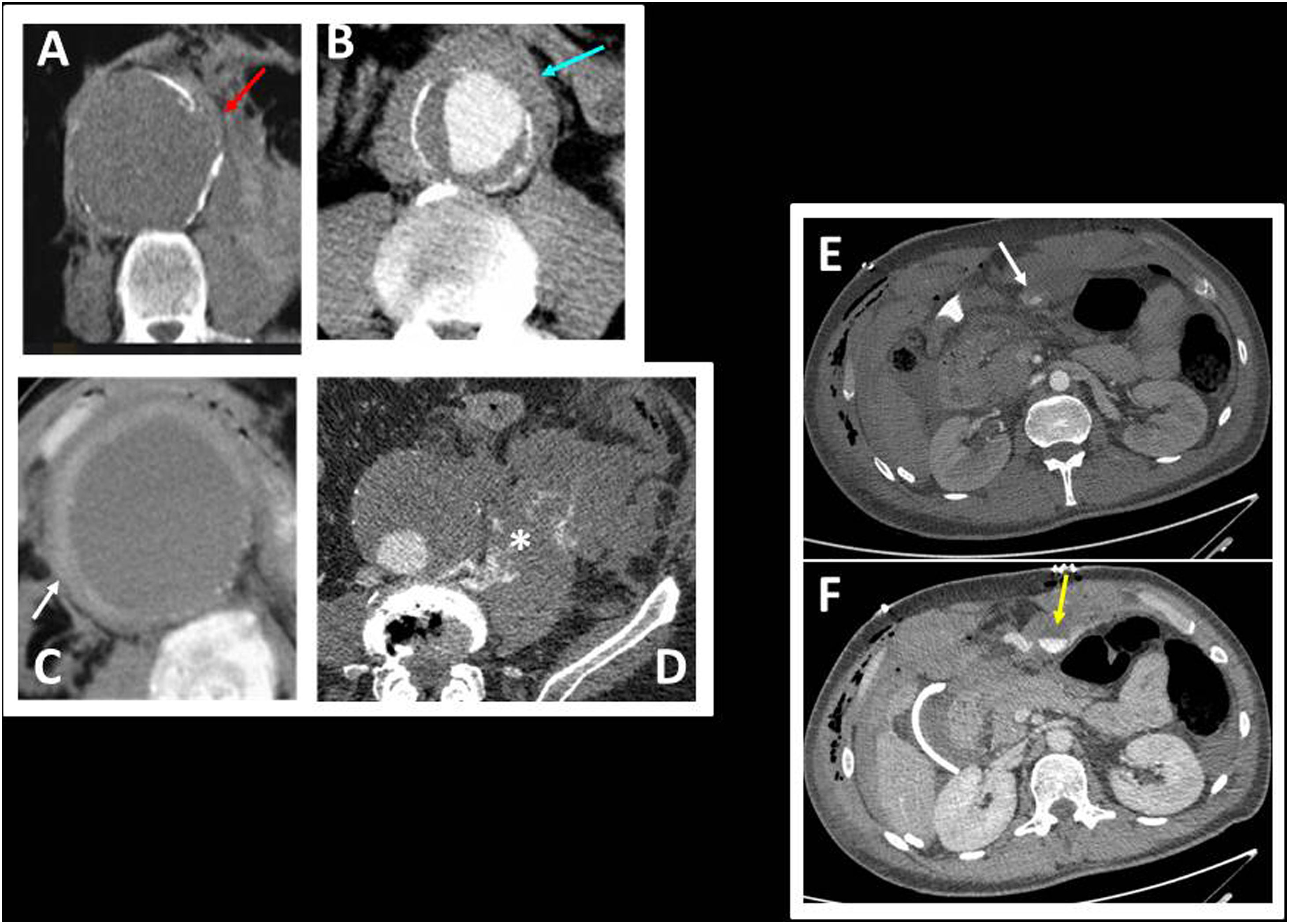
A) En el estudio de TC abdominal se ve discontinuidad de las calcificaciones en la pared del aneurisma (flecha roja). B) TC abdominal en fase arterial con hematoma periaórtico, que se presenta como un área focal de densidad de partes blandas íntimamente pegada a la pared del aneurisma (flecha azul). C) TC abdominal en fase sin contraste intravenoso. Aneurisma de aorta abdominal, con hiperdensidad en forma de semiluna, que indica hematoma en la pared del aneurisma (flecha blanca). D) TC abdominal en fase arterial. Rotura de la pared postero-lateral izquierda, con hematoma retroperitoneal y fuga activa de contraste (asterisco). E y F) Sangrado mesentérico en un paciente con antecedentes de trasplante hepático que presentó descenso de la hemoglobina. TC abdominal en fase arterial (E) y fase venosa (F) tras la administración de CIV. Se observa un importante sangrado arterial en el mesocolon transverso (flecha blanca), que aumenta de forma significativa en la fase venosa (flecha amarilla). También existe hemoperitoneo y hematoma perihepático.
La técnica de imagen de elección para el estudio de la hemorragia digestiva alta es la endoscopia. En los estudios con TC, la clave para el diagnóstico es identificar la extravasación o jet del CIV dentro de la luz intestinal (signo directo de sangrado). Debemos realizar los estudios en el momento de mayor sospecha de hemorragia activa y continua, ya que aumenta notablemente la sensibilidad de la técnica. No se debe administrar contraste oral positivo, ya que el yodo es hiperdenso y en la luz intestinal no nos permite detectar bien la extravasación (incluso puede ocultarla). Tampoco deben administrarse agentes neutros como el agua, ya que puede diluir sangrados sutiles9.
Son signos indirectos de sangrado el engrosamiento de la pared del asa y las colecciones hemáticas adyacentes al asa. No debemos confundir la extravasación de contraste con el realce fisiológico de la mucosa y los artefactos de endurecimiento del haz. En la TC los falsos negativos incluyen a pacientes con sangrados intermitentes y sangrados de bajo flujo.
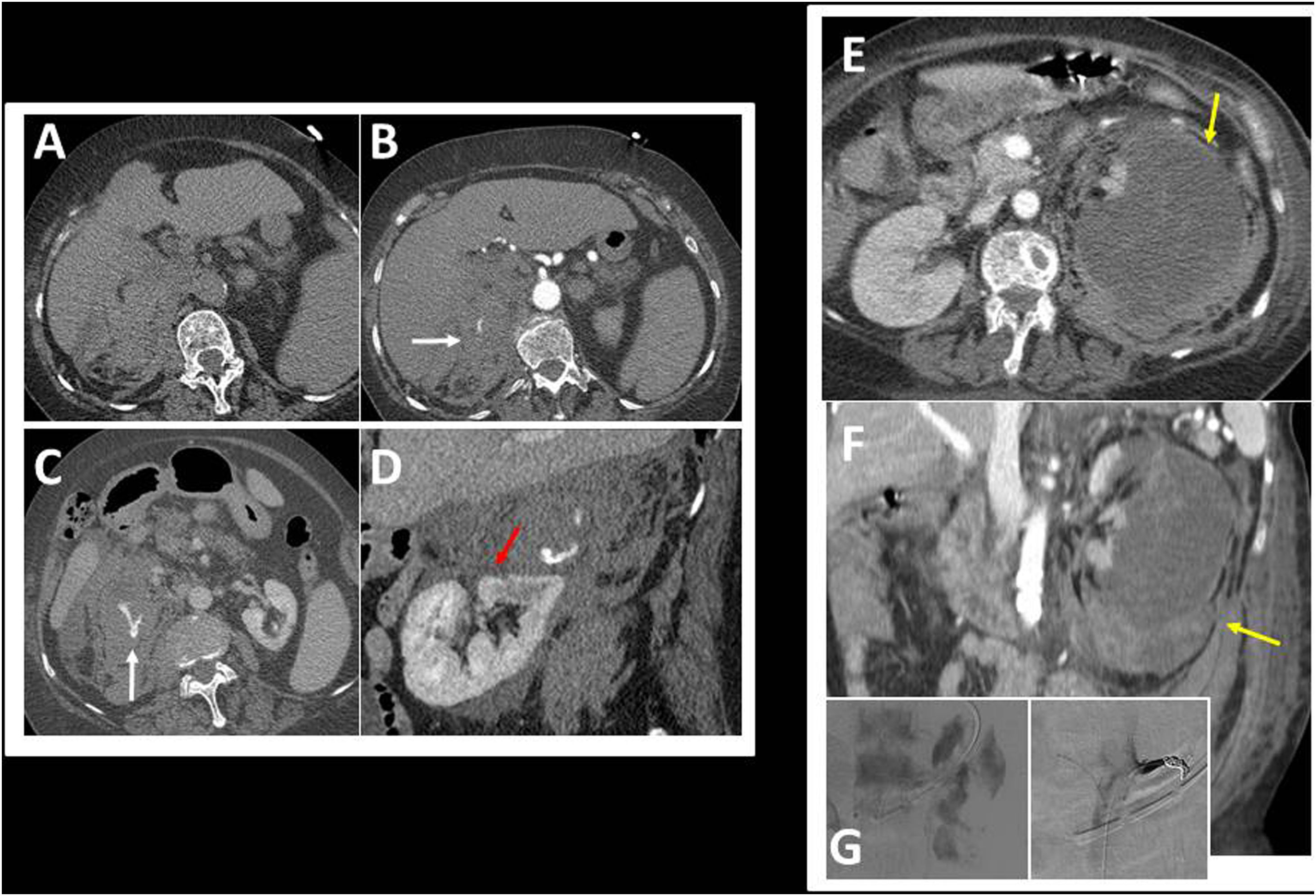
RenalesHemorragia renal espontánea: también conocida como síndrome de Wünderlich. Aunque están descritas múltiples etiologías que pueden desencadenar el cuadro, el angiomiolipoma es la causa más frecuente3,9,10. Un sangrado espontáneo que se origina de una masa renal con contenido graso en su interior es prácticamente patognomónico de angiomiolipoma. Aunque es una entidad poco frecuente, es de suma importancia conocerla, ya que puede complicarse y producir sangrado al espacio subcapsular y perirrenal, provocando situaciones de riesgo vital.
Hemorragia renal secundaria: las causas de etiología no tumoral más frecuentes son el tratamiento anticoagulante, las discrasias sanguíneas, el mieloma (fig. 4), las vasculitis (siendo la más frecuente la periarteritis nudosa), los quistes renales y las litiasis renales tratadas mediante litotricia.
A-D) Sangrado espontáneo suprarrenal derecho. TC abdominal en fase sin contraste intravenoso (A), fase arterial (B) y fase venosa (C y D) tras la administración de CIV. Se observa extravasación de contraste en la fase arterial, que aumenta en la fase venosa, en el espacio suprarrenal derecho, con extensión al espacio perirrenal, correspondiente a un sangrado activo arterial (flechas blancas). El riñón derecho se encuentra desplazado por el hematoma con parénquima íntegro (flecha roja en la imagen D en el plano sagital). E-G). Hemorragia renal izquierda. Mujer de 59 años con síndrome de distrés respiratorio del adulto que presentó deterioro brusco y abdomen patológico. TC abdominal en fase arterial (E) y fase venosa (F). Se objetiva desestructuración del riñón izquierdo con hematoma retroperitoneal y perirrenal de gran tamaño (flechas amarillas). La arteriografía selectiva (G) muestra un parénquima renal desestructurado con escasa viabilidad, por lo que se decidió la embolización renal completa con espongostan y proximalmente con 2 coils de 6 y 4mm.
Las opciones de tratamiento varían, dependiendo de las condiciones clínicas y la situación hemodinámica del paciente: actitud conservadora, nefrectomía parcial o radical y tumorectomía. La arteriografía renal selectiva para la embolización del vaso sangrante (fig. 4) es una técnica muy útil, puesto que puede ayudar a confirmar el diagnóstico, definir exactamente la zona hemorrágica y controlar el sangrado, evitando así la intervención quirúrgica urgente.
AdrenalesLas hemorragias suprarrenales espontáneas son infrecuentes y pueden ser debidas a situaciones de estrés (quemaduras, hipovolemia), coagulopatías, síndrome antifosfolípido, fármacos anticoagulantes, tumores de la glándula, cirugía complicada, sepsis (por meningococo es fulminante, provocando el síndrome de Waterhouse-Friderichsen)2 o bien ser idiopáticas (fig. 3).
Los tumores suprarrenales benignos o malignos constituyen la cuarta causa de hematoma retroperitoneal unilateral espontáneo. El feocromocitoma es la causa más frecuente de hemorragia masiva; los carcinomas primarios y las metástasis, generalmente de neoplasia pulmonar, también pueden originar hemorragia. Los quistes y los mielolipomas pueden sangrar dentro del parénquima o romperse al espacio circundante; los hemangiomas suprarrenales son muy raros, pero sangran con facilidad6,11.
EsplénicasLa hemorragia esplénica no traumática es una entidad poco frecuente y potencialmente mortal si no se actúa adecuadamente. Suele relacionarse con la presencia de bazos patológicos, asociándose fundamentalmente a: causas infecciosas como virus, siendo la mononucleosis infecciosa producida por el virus de Epstein-Barr la causa más frecuente de rotura (aunque solo ocurre en el 0,5-1,5% de los pacientes con mononucleosis); alteraciones hematológicas (linfoma, leucemia, policitemia); metástasis (pulmón, mama, melanoma, ovario), o enfermedad inflamatoria12,13. El mecanismo etiopatogénico de la rotura esplénica no es aún bien conocido, aunque se piensa que intervienen múltiples factores, tales como la elevación de la presión esplénica o la oclusión vascular, pudiendo observarse esplenomegalia y contenido hemático en el interior del bazo y periesplénico en el estudio con TC.
Se estima que en menos del 7% de las roturas espontáneas del bazo, este es de características histológicas normales. Hay confusión con relación a los términos rotura patológica y rotura espontánea; ambas son entidades muy diferentes, que se han usado indistintamente. Hablamos de rotura patológica cuando existe una enfermedad asociada, sea esplénica o no. Por el contrario, hacemos referencia a rotura espontánea si se cumplen los siguientes criterios de Orloff y Peskin14:
- -
Ausencia de traumatismo o esfuerzos que puedan justificar la rotura esplénica.
- -
Ausencia de una enfermedad sistémica o local que pudiera afectar al bazo y provocar su rotura.
- -
Ausencia de adherencias periesplénicas o cicatrices que sugieran un posible traumatismo previo.
- -
Estudio macroscópico e histológico de bazo rigurosamente normal.
- -
No debe haber títulos altos de anticuerpos virales con capacidad de afectar al bazo.
Muchos autores14 consideran que la rotura espontánea no existe como tal y que siempre hay algún desencadenante que no se logra identificar. Recientemente se han registrado multitud de agentes virales que pueden desencadenar la rotura, no reconocidos en el pasado. No obstante, y a pesar de los avances en el diagnóstico y los conocimientos médicos, todavía siguen describiéndose casos de rotura espontánea.
El conocimiento de si el bazo es patológico o no nos ayuda a realizar el tratamiento de la enfermedad de base.
GinecológicasLas causas de sangrado ginecológico pueden ser de origen no tumoral o tumoral.
En mujeres en edad reproductiva la rotura de un quiste ovárico hemorrágico es la causa más frecuente de hemoperitoneo espontáneo1,4. Generalmente, se presenta con un dolor pélvico agudo. Los hallazgos en la ecografía varían en función del tiempo transcurrido desde el sangrado. En el momento más agudo puede ser hiperecogénico y simular una masa sólida, aunque con refuerzo acústico posterior por su componente quístico. En fase subaguda se comporta como una lesión quística compleja, con un patrón reticular fino en su interior debido a bandas de fibrina, que le da una apariencia típica en red de pescar. En ocasiones se presenta con un nivel líquido-líquido, con ecos internos. El coágulo interno puede simular un nódulo o masa ovárica, hiperecogénico pero sin flujo en la imagen Doppler color15.
Otra causa de dolor abdominal agudo y hemoperitoneo en mujeres en edad fértil es la rotura de un embarazo ectópico. Tanto la rotura de un quiste ovárico como la de un embarazo ectópico se presentan con sintomatología y signos ecográficos semejantes. El dato clave que los diferencia son los niveles séricos de gonadotropina coriónica humana, superiores a 2.000 UI en el caso de embarazo ectópico.
La TC puede corroborar la existencia de contenido hemático anexial y líquido libre en la pelvis. En la ecografía se puede ver una imagen en anillo anexial y la TC con contraste muestra un realce en anillo, que orientan el diagnóstico de embarazo ectópico complicado2. En pocas ocasiones se puede producir la rotura de un endometrioma ovárico, que clínicamente imita la rotura de un quiste ovárico funcional4.
Las causas más frecuentes entre los tumores ginecológicos son el carcinoma de endometrio, seguido por el carcinoma de ovario y el carcinoma cervical.
El sangrado es poco frecuente en este tipo de enfermedad, aunque las neoplasias agresivas pueden producir invasión de órganos circundantes y erosión de vasos sanguíneos que pueden producir hemorragia intraperitoneal y pélvica, asociada a hematuria y sangrados gastrointestinales.
VascularesLa hemorragia abdominal por causas vasculares puede deberse a la rotura de un aneurisma, seudoaneurisma, disección de una arteria o la erosión de un vaso por tumoraciones, procesos inflamatorios, vasculitis o quistes.
La causa más frecuente del sangrado vascular es la rotura de un aneurisma de aorta abdominal (AAA), seguido de aneurismas ilíacos, esplénicos y hepáticos16. La rotura de aneurismas de las arterias celíaca y gastroduodenal es menos frecuente17,18. Un paciente con rotura de un AAA se presenta con clínica de dolor abdominal y choque hipovolémico.
La angio-TC de aorta abdominal es la modalidad de imagen de elección para su diagnóstico (fig. 3).
La rotura de un AAA tiene unas consecuencias catastróficas, con un alto índice de mortalidad; el 50% de los pacientes mueren antes de llegar al hospital y hasta el 40% después de la cirugía. Por esta razón es muy importante reconocer los signos de imagen de rotura inminente de la pared de un aneurisma19:
- -
Rápido aumento del tamaño del aneurisma: a partir de los 4cm de diámetro tiende a aumentar 3mm por año. Por cada 5mm de aumento, hay una ratio de crecimiento de 0,5mm por año y dobla el riesgo de rotura.
- -
Hematoma intramural que se presenta como un área hiperdensa en forma de semiluna en la pared del aneurisma en el estudio sin CIV.
- -
Discontinuidad focal de pared: una modificación de las calcificaciones intimales puede indicar el sitio de rotura. Este signo es útil si existen estudios previos para compararlo. Por otra parte, se puede observar un abultamiento focal de la pared aneurismática, que corresponde a cambios inflamatorios y adelgazamiento focal de la pared.
- -
Signo de «fisuración del trombo», que se observa cuando la sangre diseca el trombo mural aórtico.
- -
Signo de «aorta cubierta» o «draped aorta sign» consiste en pérdida de la definición de la pared posterior del aneurisma, anterior a la superficie del cuerpo vertebral adyacente, con pérdida del plano graso entre el aneurisma y el cuerpo vertebral, y es un signo de rotura contenida.
Los hallazgos de rotura completa o establecida del aneurisma son: pérdida de la continuidad de la pared aórtica y presencia de un hematoma retroperitoneal adyacente al saco del aneurisma. El sangrado se puede extender al compartimento intraperitoneal, si la rotura se produce en la cara anterior de la pared del aneurisma aórtico. Si se observa extravasación de contraste es un signo inequívoco de rotura del aneurisma1,19.
La rotura del AAA es una urgencia quirúrgica no demorable. El tratamiento del aneurisma puede demorarse entre 4 y 24h en pacientes hemodinámicamente estables, que presentan un AAA sin signos de rotura completa, ya que mejora las condiciones preoperatorias. En caso contrario, el tratamiento inmediato es obligatorio. La reparación quirúrgica abierta es el tratamiento estándar.
Hemorragia relacionada con coagulopatíaEn pacientes que toman anticoagulantes o antiplaquetarios puede observarse sangrados retroperitoneales espontáneos relacionados con coagulopatía1.
Los síntomas son, en su mayoría, inespecíficos. Es más frecuente en pacientes de edad avanzada, en los que un sangrado agudo grave puede producir un choque hipovolémico. La localización más frecuente de estos sangrados son el músculo psoas-ilíaco secundario a alguna arteria lumbar y el músculo recto anterior de la pared abdominal secundario a la arteria epigástrica.
La historia clínica suele indicar el diagnóstico; sin embargo, se debe buscar una masa subyacente en pacientes con enfermedad neoplásica conocida, por lo que es necesario hacer un control evolutivo para ver la resolución del hematoma.
En otras ocasiones se produce un hematoma de la vaina de los rectos, que puede extenderse extraperitonealmente hacia la pelvis, por debajo de la línea alba, y ser confundido con masas pélvicas.
Hematoma mesentérico espontáneoEl hematoma mesentérico espontáneo es un sangrado intraabdominal sin traumatismo ni antecedente iatrogénico previo y puede ser confundido con adenomegalias o masas tumorales, por lo que es importante hacer un control evolutivo (fig. 3). Los sangrados mesentéricos se pueden producir por tratamiento anticoagulante, rotura de aneurismas viscerales, enfermedades del tejido conectivo, pancreatitis aguda, de causa tumoral secundarios a sarcomas, tumores neurogénicos, tumores de células germinales, metástasis e incluso a linfomas8. Hasta en un 40% de los casos no se encuentra la causa.
ConclusiónLa hemorragia intraabdominal espontánea es un reto diagnóstico, ya que se precisa un alto índice de sospecha para indicar las pruebas pertinentes y guiar el tratamiento adecuado. Hay una amplia variedad de condiciones que debemos sospechar y que pueden cursar con hemorragia espontánea abdominal. La TC determina el lugar y la extensión de la hemorragia, y en la mayoría de los casos identifica el proceso patológico subyacente.
Autoría- 1.
Responsable de la integridad del estudio: PEL
- 2.
Concepción del estudio: PEL
- 3.
Diseño del estudio: PEL
- 4.
Obtención de datos: PEL, MBM, SBF, RMPO
- 5.
Análisis e interpretación de datos: PEL, MBM, SBF, RMPO
- 6.
Tratamiento estadístico: No había
- 7.
Busqueda bibliográfica: PEL, SBF, MBM, RMPO
- 8.
Redacción del trabajo: PEL, SBF, MBM, RMPO
- 9.
Revisión crítica del manuscrito: PEL, MBM, SBF, RMPO
- 10.
Aprobación de la versión final: PEL, MBM, SBF, RMPO
Los autores declaramos no tener ningún conflicto de interés.