Revisar las características de las lesiones de Morel-Lavallée y valorar su tratamiento.
Material y métodosHemos revisado de forma retrospectiva 17 pacientes diagnosticados de lesión de Morel-Lavallée en dos servicios diferentes: 11 hombres y 6 mujeres, edad media 56,1 años, rango de edad 25-81 años. En todos se hizo un estudio con ecografía, en cinco se realizó tomografía computarizada y en nueve resonancia magnética. Trece fueron tratados de forma percutánea mediante aspiración con aguja fina o drenaje con catéter de 6-8 F, o con ambos procedimientos. Dos pacientes requirieron esclerosis percutánea con doxiciclina.
ResultadosTodos los pacientes respondieron de forma adecuada al tratamiento percutáneo, aunque en cuatro hubo que repetir el procedimiento.
ConclusionesEl radiólogo debe estar familiarizado con esta patología cuyo tratamiento percutáneo, cuando no está asociada a otras afecciones, puede realizarse con éxito en la sala de ecografía.
We aim to review the characteristics of Morel-Lavallée lesions and to evaluate their treatment.
Material and methodsWe retrospectively reviewed 17 patients (11 men and 6 women; mean age, 56.1 years, range 25–81 years) diagnosed with Morel-Lavallée lesions in two different departments. All patients underwent ultrasonography, 5 underwent computed tomography, and 9 underwent magnetic resonance imaging. Percutaneous treatment with fine-needle aspiration and/or drainage with a 6F-8F catheter was performed in 13 patients. Two patients required percutaneous sclerosis with doxycycline.
ResultsAll patients responded adequately to percutaneous treatment, although it was necessary to repeat the procedure in 4 patients.
ConclusionsRadiologists need to be familiar with this lesion that can be treated percutaneously in the ultrasonography suite when it is not associated with other entities.
La lesión de Morel-Lavallée (LML) fue descrita por primera vez por el cirujano francés de ese nombre en el año 1863. Esta colección próxima al trocánter mayor se forma por un impacto tangencial que provoca un cizallamiento entre la hipodermis y la fascia muscular subyacente, formándose una cavidad que se llena de sangre o linfa y en la que pueden observarse también restos fibrosos. Este hecho determina su variable presentación radiológica1,2. Como hallazgos adicionales, pueden aparecer cambios inflamatorios e incluso formarse una pseudocápsula que no solo evita la resolución de la colección, sino que también favorece su crecimiento y cronicidad3–5.
El nombre de lesiones tipo LML se aplica a colecciones similares localizadas en la pared abdominal, la región escapular, las nalgas, las pantorrillas o la zona suprapatelar de las rodillas6–8.
Los hallazgos radiológicos dependen de la cronología de la lesión. En la ecografía puede aparecer como una colección hiperecogénica si predomina el componente de hematoma, que se va haciendo progresivamente hipoecoica y hasta anecoica9. En la tomografía computarizada (TC) muestra también atenuación líquida y pueden verse niveles líquido-líquido cuando la lesión es ya subaguda o crónica. Igualmente, en la resonancia magnética (RM) el aspecto puede ser muy variable y se ha propuesto una clasificación que comprende cinco tipos de LML: el tipo I es un seroma, homogéneo e hipointenso en T1 e hiperintenso en T2; el tipo II es un hematoma subagudo de aspecto hiperintenso y con un anillo hipointenso en todas las secuencias que representa la pseudocápsula; el tipo III tiene el aspecto de un hematoma organizado crónico; los tipos IV (laceración cerrada) y V (imagen pseudonodular) son más infrecuentes10,11.
Aunque muchas veces el diagnóstico es fácil de realizar por la presencia de un antecedente traumático y la presencia de una colección subcutánea, en otras ocasiones el diagnóstico diferencial es difícil y pude plantearse con otras lesiones de partes blandas5,10–13.
Con respecto al tratamiento, no existe un estándar establecido14. En las lesiones pequeñas es factible el tratamiento conservador con drenaje de la colección y vendaje compresivo. En las lesiones complejas, sobre todo si hay formación de pseudocápsula, el tratamiento quirúrgico es el más aceptado. Recientemente, las técnicas de escleroterapia con alcohol o doxiciclina han mostrado su validez15.
Nuestro objetivo es revisar las características radiológicas de la LML, en especial con ecografía y RM, y describir nuestra experiencia en su tratamiento percutáneo guiado por ecografía en los casos vistos en nuestros hospitales en los últimos 7 años.
MétodosDe forma retrospectiva se revisaron todos los casos de LML con diagnóstico ecográfico y tratados en los departamentos de radiología de dos hospitales diferentes y de forma consecutiva desde el año 2010. No se incluyeron pacientes con fracturas ni con heridas abiertas. Siendo un estudio retrospectivo, no se consideró necesario disponer de la autorización de los respectivos comités de ética.
En total, la serie incluye 17 pacientes con el mencionado diagnóstico: 11 hombres y 6 mujeres, con una edad media de 56,1 años (rango: 25-81 años). En 12 pacientes había antecedente traumático, y cinco no lo referían o no lo recordaban.
A todos los pacientes se les realizó ecografía de partes blandas, incluyendo también ecografía Doppler. En nueve se realizó RM (en dos de ellos con administración intravenosa de contraste de gadolinio) y en cinco se realizó TC sin contraste intravenoso. En general, los estudios complementarios se hicieron en los pacientes que tenían una tumoración de partes blandas de larga evolución.
La LML se localizó en el muslo y la región trocantérea en 11 pacientes; tres tenían la tumoración en la región lumbar, dos en la región glútea y uno en la rodilla (cara lateral).
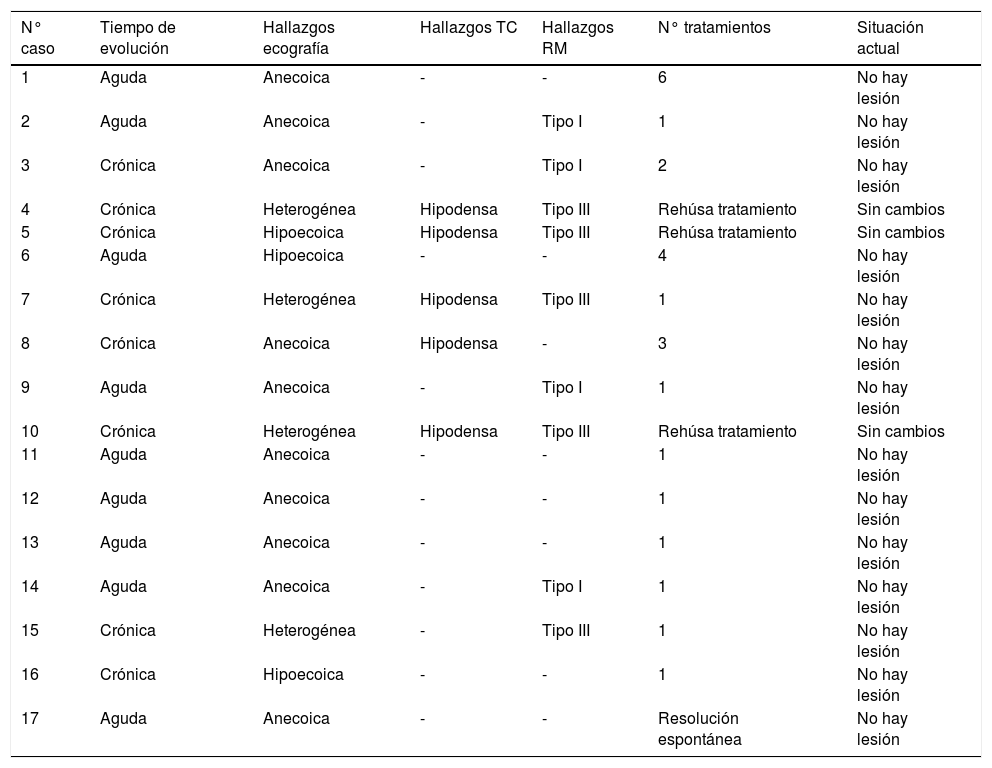
Se evaluaron las características de ecogenicidad y de RM (tabla 1).
Tiempo de evolución de las lesiones (aguda <4 semanas), hallazgos radiológicos, número de tratamientos y situación actual
| N° caso | Tiempo de evolución | Hallazgos ecografía | Hallazgos TC | Hallazgos RM | N° tratamientos | Situación actual |
|---|---|---|---|---|---|---|
| 1 | Aguda | Anecoica | - | - | 6 | No hay lesión |
| 2 | Aguda | Anecoica | - | Tipo I | 1 | No hay lesión |
| 3 | Crónica | Anecoica | - | Tipo I | 2 | No hay lesión |
| 4 | Crónica | Heterogénea | Hipodensa | Tipo III | Rehúsa tratamiento | Sin cambios |
| 5 | Crónica | Hipoecoica | Hipodensa | Tipo III | Rehúsa tratamiento | Sin cambios |
| 6 | Aguda | Hipoecoica | - | - | 4 | No hay lesión |
| 7 | Crónica | Heterogénea | Hipodensa | Tipo III | 1 | No hay lesión |
| 8 | Crónica | Anecoica | Hipodensa | - | 3 | No hay lesión |
| 9 | Aguda | Anecoica | - | Tipo I | 1 | No hay lesión |
| 10 | Crónica | Heterogénea | Hipodensa | Tipo III | Rehúsa tratamiento | Sin cambios |
| 11 | Aguda | Anecoica | - | - | 1 | No hay lesión |
| 12 | Aguda | Anecoica | - | - | 1 | No hay lesión |
| 13 | Aguda | Anecoica | - | - | 1 | No hay lesión |
| 14 | Aguda | Anecoica | - | Tipo I | 1 | No hay lesión |
| 15 | Crónica | Heterogénea | - | Tipo III | 1 | No hay lesión |
| 16 | Crónica | Hipoecoica | - | - | 1 | No hay lesión |
| 17 | Aguda | Anecoica | - | - | Resolución espontánea | No hay lesión |
A todos los pacientes se les ofreció, de acuerdo con su médico de referencia, la posibilidad de realizar tratamiento percutáneo guiado por ecografía, aunque también se comentaba la posibilidad de tratar la lesión mediante cirugía. Tres pacientes rechazaron cualquier tipo de tratamiento, uno presentó resolución espontánea y el resto fue tratado de forma percutánea.
El tratamiento percutáneo, siempre guiado por ecografía y tras obtener el consentimiento firmado, se planteaba inicialmente mediante punción-aspiración de la lesión con aguja fina de 22 G y colocación de un vendaje compresivo. Como segundo escalón terapéutico se optaba por la colocación de un catéter de drenaje tipo pig-tail de 6-8 F. En los pacientes en quienes persistía la colección, se realizó drenaje con un catéter de 6 F y esclerodesis mediante inyección de una solución de 5ml de doxiciclina (20mg/ml) en solución salina inyectable. El catéter se dejaba cerrado 2 horas aproximadamente y luego se volvía a evacuar la colección, se retiraba el catéter y se colocaba un vendaje compresivo. Los pacientes eran seguidos estrechamente con controles periódicos una vez al mes hasta la desaparición de la colección.
Todos los estudios y tratamientos fueron realizados por los autores, que revisaron de forma consensuada las imágenes y que cuentan con 15 años de experiencia en radiología intervencionista guiada por ecografía
ResultadosEn la tabla 1 se recogen el tiempo de evolución de las lesiones desde el traumatismo, las características radiológicas, el número de tratamientos que se realizaron y la situación actual.
Nueve pacientes refieren el traumatismo entre 15 días y 2 meses antes de acudir a nuestros departamentos, y son los que en la tabla 1 aparecen descritos como agudos. El resto de los pacientes (crónicos) tenían antecedentes traumáticos de uno o más años, o incluso no recordaban si habían sufrido o no un traumatismo.
La característica ecográfica más común fue la de una colección fusiforme y anecoica. Todas las colecciones agudas, excepto una, fueron anecoicas, mientras que solo una colección crónica lo fue (figs. 1 y 2).
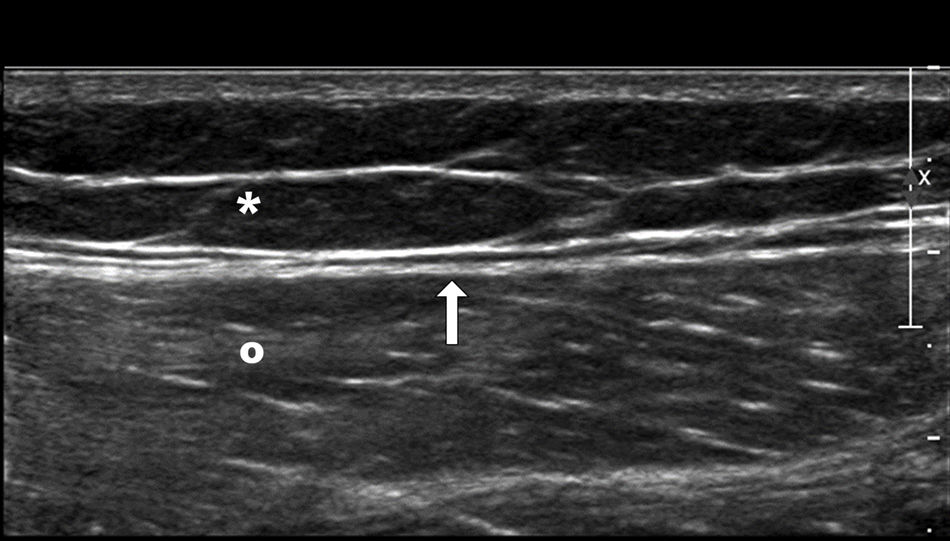
Anatomía superficial normal de la cara externa del muslo. Tejido graso subcutáneo (asterisco), fascia profunda (flecha) y músculo vasto externo (círculo). En la LML, un traumatismo, generalmente de alta energía, ocasiona un cizallamiento tangencial que da lugar a una abrupta separación de la piel y el tejido celular subcutáneo de la fascia subyacente, creándose una cavidad que se rellena con sangre y linfa. LML: lesión de Morel-Lavallée.
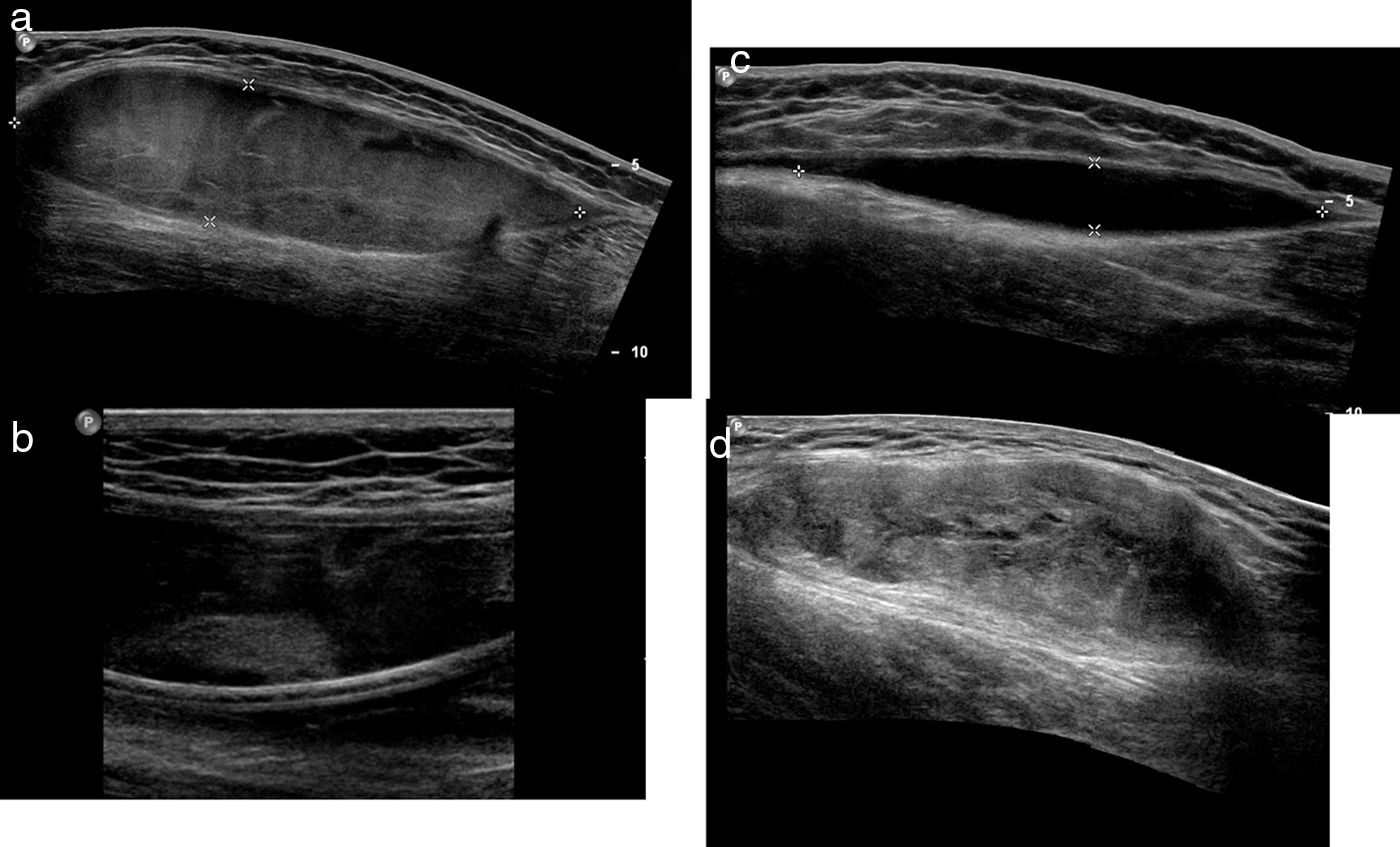
Estadios evolutivos de la LML en ecografía. En todo momento se comportan como lesiones fusiformes de bordes bien delimitados. a) LML aguda. Las lesiones agudas suelen ser heterogéneamente hipoecoicas. b) En un segundo tiempo, se pueden detectar nódulos ecogénicos que representan elementos grasos. c) LML subaguda. 1-3 meses después del traumatismo, la LML se visualiza como una colección fusiforme homogéneamente anecoica, de aspecto quístico. d) LML crónica. A más largo plazo (varios meses o años), con frecuencia aumenta la complejidad del contenido lesional. Suelen comportarse como lesiones de morfología fusiforme o lenticular de contenido heterogéneo, de ecogenicidad mixta. LML: lesión de Morel-Lavallée.
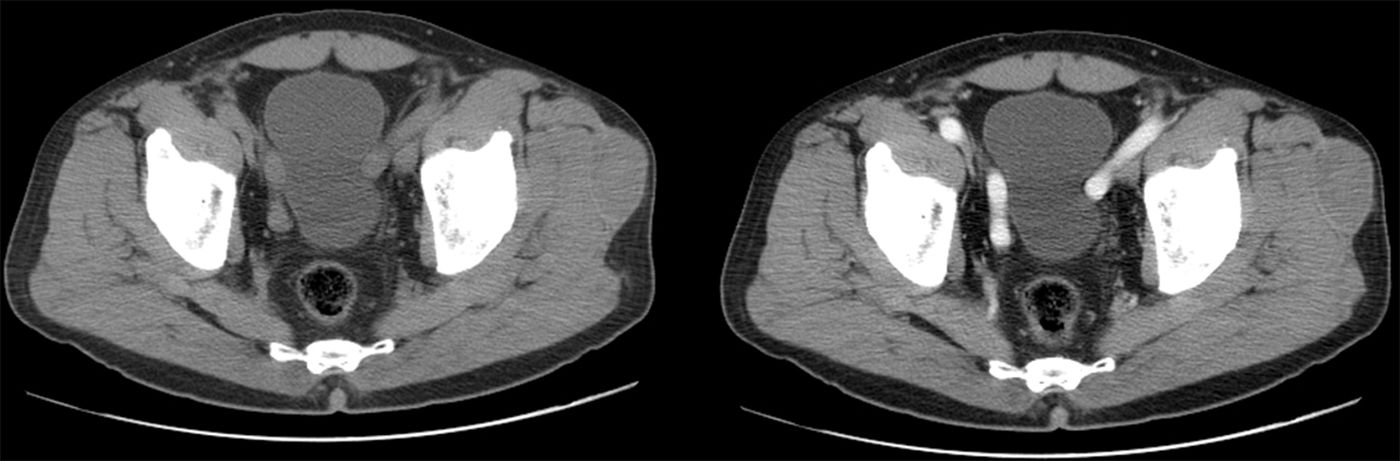
En los casos en que se realizó TC, la colección siempre se describe como hipodensa (todas eran lesiones crónicas) (fig. 3).
Cuando se practicó RM, las lesiones se describieron como tipo I o tipo III. Todas las de tipo I eran agudas y todas las de tipo III eran crónicas (fig. 4).
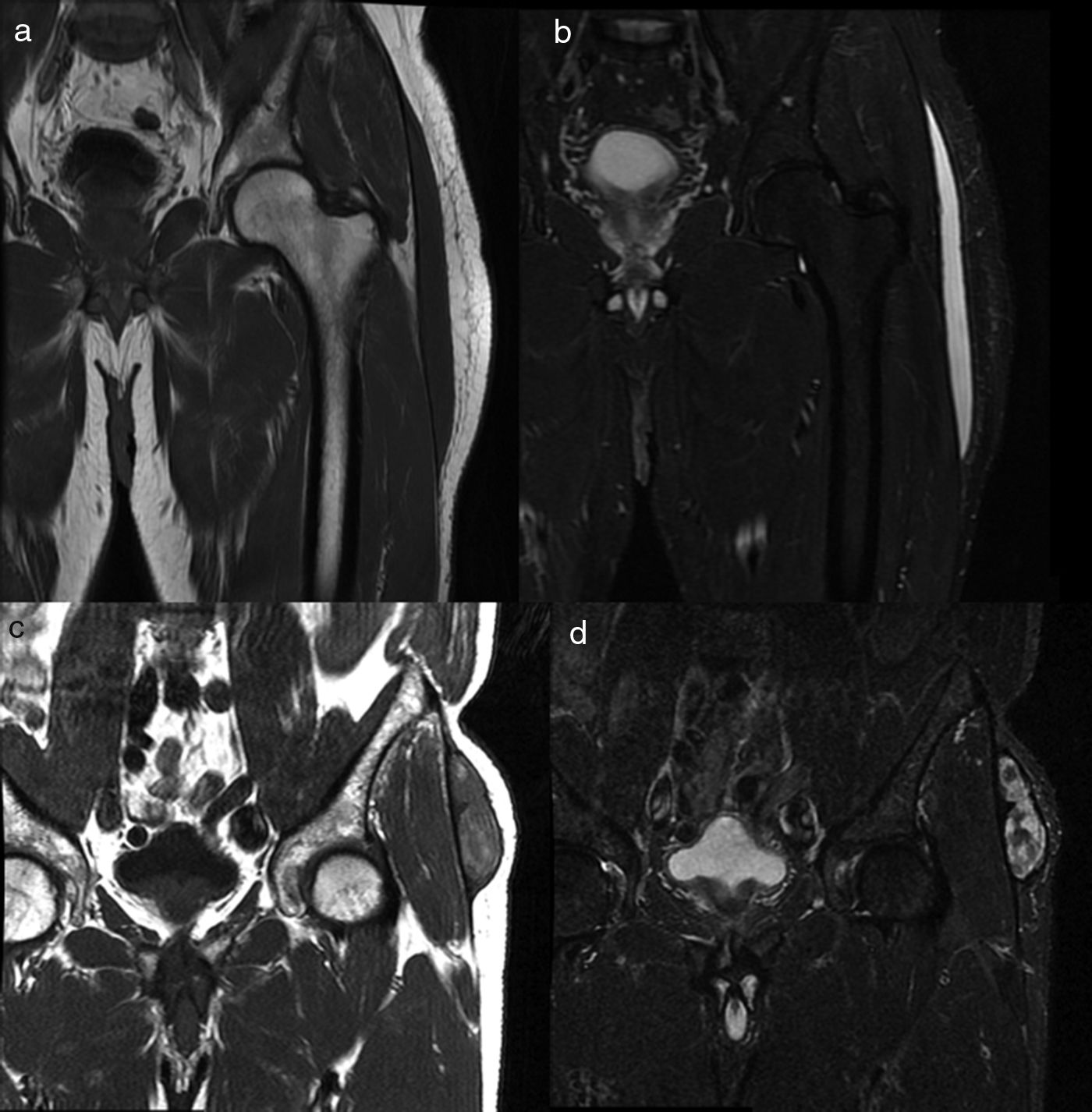
Hallazgos en RM en la LML. LML subaguda (a, b). Paciente de 33 años semanas después de una caída de bicicleta. Imágenes en plano coronal centradas en región trocantérea izquierda de secuencias potenciadas en T1 (a) y secuencia potenciada en T2 con supresión grasa (b) en plano coronal. La mayoría de las LML subagudas, como así ocurre en este caso, tienen un aspecto quístico. LML crónica (c, d). Paciente de 74 años sin antecedente traumático conocido. Imágenes en plano coronal centradas en la región trocantérea. Lesión de intensidad de señal mixta y heterogénea en secuencias potenciadas en T1 (c) y en T2 con supresión grasa (d). LML: lesión de Morel-Lavallée.
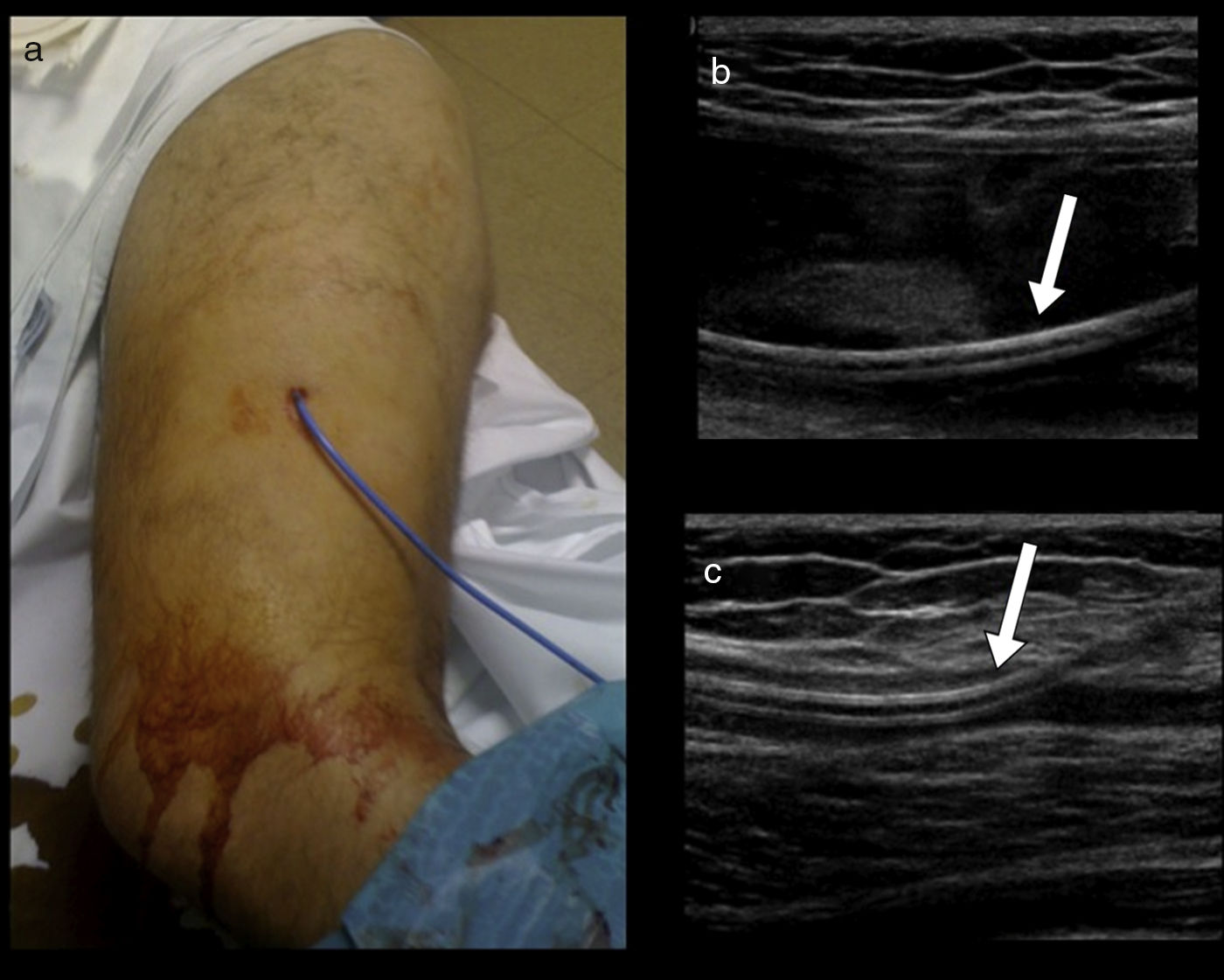
La aspiración con posterior colocación de vendaje compresivo se realizó en nueve de 13 pacientes (fig. 5). En los cuatro restantes, el tratamiento inicial se realizó con colocación de un catéter de drenaje 6 F (tres pacientes) u 8 F (un paciente). El procedimiento tuvo que ser repetido en cuatro pacientes (tres de los sometidos aspiración y uno tratado con catéter). En dos pacientes se acabó recurriendo a la esclerosis con doxiciclina.
Paciente al que se le realizó un drenaje percutáneo guiado por ecografía de una LML localizada en la porción proximal y lateral del muslo. a) Aspecto externo del catéter de drenaje. b) Catéter (flecha) en el interior de la colección. c) Tras realizar el drenaje se aprecia práctica resolución de la colección, visualizando el catéter (flecha) en el seno de la mínima colección residual. LML: lesión de Morel-Lavallée.
Los pacientes permanecen estables y sin colecciones en la actualidad, tras al menos 1 año de seguimiento.
En un caso (paciente n° 7) se planteó en el diagnóstico diferencial la posibilidad de que la lesión fuera un tumor, por lo que se practicó biopsia percutánea guiada por ecografía, en la que no se detectaron células malignas.
No se produjeron infecciones ni otro tipo de reacciones adversas al tratamiento.
DiscusiónLa LML es una lesión infrecuente16, cuya incidencia actual es desconocida5,8, pero algunos autores hablan de un 1,7% en pacientes con fracturas pélvicas17 y otros refieren un 8,3% en pacientes con traumatismo de la zona del trocánter mayor18. Aunque se ha relacionado con traumatismos de alta energía, también se describen en relación con accidentes de menor energía4, como ocurre en todos los casos recogidos en nuestra serie.
En las escasas descripciones del aspecto anatomopatológico de la lesión, los hallazgos muestran una mera lesión quística5, por lo que se trata de un diagnóstico puramente clínico-radiológico. Pese a este relevante papel de la imagen en el diagnóstico de la LML, es una lesión apenas descrita y discutida en la literatura radiológica2–6,9–13.
Neal et al.9 evaluaron las características ecográficas de 21 lesiones localizadas en la cadera y la rodilla, y describen que solo un tercio de las lesiones eran anecoicas. En nuestra serie, todas las lesiones agudas (excepto una) fueron anecoicas, mientras que las lesiones crónicas tendieron a ser hipoecoicas o heterogéneas, coincidiendo en este aspecto con los mencionados autores.
Únicamente hemos podido encontrar una referencia2 que recoja varios casos de LML estudiados mediante TC, pero solo son tres casos y se describe la lesión como hipodensa, con cápsula y con nivel líquido-líquido. En nuestra experiencia de cinco casos, la lesión es homogénea e hipodensa, con una pared fina. En ningún paciente de nuestra serie se administró contraste intravenoso.
Las características mediante RM sí son más conocidas y están más y mejor descritas en la literatura6,10,11. Mellado y Bencardino10 refieren cinco patrones de presentación de la LML, que correlacionan con el tiempo de evolución o con la presencia de infección. Nuestros cuatro casos con lesión de tipo I correspondieron, salvo un caso, a lesiones agudas. Por el contrario, las cinco lesiones de tipo III fueron lesiones crónicas.
El diagnóstico diferencial de la LML puede incluir varias afecciones3,5, siendo el sarcoma de partes blandas13 la que más problemas puede presentar, e incluso obliga a realizar una biopsia percutánea, como ocurrió en uno de nuestros pacientes.
Shen et al.19 hacen una revisión sistemática de la literatura acerca del tratamiento de las LML de localización peripélvica y encuentran 21 artículos en los que se recoge el tratamiento de 153 pacientes, pero la inmensa mayoría recibieron diversas formas de tratamiento quirúrgico (140 de 153) y solo cinco fueron tratados con aspiración local. Los autores concluyen que el tratamiento de elección de las LML es el quirúrgico, pero que las LML aisladas y no complicadas pueden ser tratadas con escleroterapia.
El tratamiento conservador con hielo local y vendaje compresivo ha sido postulado como la terapia de elección en las LML localizadas en la rodilla en deportistas profesionales de fútbol americano7. Se ha descrito el éxito terapéutico en más de la mitad de los pacientes.
Tseng y Tornetta17 describen el tratamiento percutáneo de las LML, pero realmente se trataba de una cirugía mínimamente invasiva, ya que abordaban la lesión con dos incisiones cutáneas de 2cm por las que realizaban primero un drenaje y después una limpieza de la cavidad.
La serie de 87 LML tratadas en 79 pacientes de la Clínica Mayo16, revisados retrospectivamente, incluye 25 lesiones tratadas con aspiración percutánea, y de ellas solo en tres se colocó un drenaje. Estos autores postulan que únicamente las lesiones en que la piel está respetada y la cantidad de líquido aspirado es igual o inferior a 50ml pueden ser tratadas de manera percutánea con aspiración y vendaje compresivo. Incluso hay autores20 que afirman que las tasas de recidiva del tratamiento percutáneo hacen inaceptable esta técnica.
Nosotros presentamos 17 casos de LML, de los cuales 13 fueron tratados percutáneamente con guía ecográfica. En nueve de los 13 pacientes se usó aspiración con aguja fina, y en cuatro se colocó un catéter de drenaje. En cuatro de los pacientes hubo que repetir el procedimiento varias veces por reaparición de la colección líquida, y en dos de ellos se recurrió a la esclerosis con doxiciclina según el procedimiento descrito por Bansal et al.15.
Nuestro trabajo presenta varias limitaciones. La primera es que se trata de un estudio retrospectivo, con lo cual resulta difícil saber si están incluidos todos los pacientes potencialmente con LML atendidos en nuestros hospitales. Por otra parte, solo hemos incluido pacientes con LML sin lesión cutánea ni fracturas asociadas, por lo que no es descartable que otros pacientes con LML que fueron sometidos a tratamientos quirúrgicos para resolver dichas lesiones fueran también tratados de su LML. El pequeño tamaño de la muestra no es suficiente para realizar un estudio estadístico y poder obtener conclusiones con el respaldo que ello nos ofrecería.
En conclusión, la LML es una afección relativamente infrecuente, pero con la que debe estar familiarizado el radiólogo. La presentación ecográfica suele ser como una lesión fusiforme anecoica, mientras que en la RM aparece hipointensa en las secuencias T1 y muy hiperintensa en las secuencias T2 cuando la lesión es aguda (menos de 1 mes), o con un aspecto más heterogéneo si la lesión es crónica.
De acuerdo con nuestra experiencia, sugerimos que el tratamiento de la LML que no se acompaña de lesión cutánea ni de fractura puede realizarse de manera percutánea con aspiración o drenaje guiados por ecografía y vendaje compresivo, reservando la esclerosis con doxiciclina para las formas más rebeldes.
Autoría- 1.
Responsable de la integridad del estudio: JMV.
- 2.
Concepción del estudio: JMV, MJDC y ABH.
- 3.
Diseño del estudio: JMV.
- 4.
Obtención de los datos: JMV, MJDC y ABH.
- 5.
Análisis e interpretación de los datos: JMV, MJDC y ABH.
- 6.
Tratamiento estadístico: JMV.
- 7.
Búsqueda bibliográfica: JMV y MJDC.
- 8.
Redacción del trabajo: JMV.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: JMV, MJDC y ABH.
- 10.
Aprobación de la versión final: JMV, MJDC y ABH.
Los autores declaran no tener ningún conflicto de intereses.