La pandemia de COVID-19 y la consecuente declaración del estado de alarma crearon una obligada modificación dentro del ámbito de la sanidad en su totalidad y los servicios de radiodiagnóstico no quedaron exentos.
En nuestro servicio conllevó una reestructuración inmediata de la dinámica de trabajo del colectivo de técnicos superiores en imagen para el diagnóstico (TSID), que tuvo un papel destacado en la primera línea de batalla. Para lograr satisfacer las nuevas necesidades, se tuvo que formar al personal, distribuirlo en diferentes áreas y grupos de trabajo y adoptar nuevas medidas de protección y cuidado en el ámbito laboral. También se adecuaron los diferentes circuitos de atención asistencial (COVID-19 vs. no COVID-19), incorporando tecnología, adaptando los recursos existentes al nuevo escenario y creando un circuito rápido de diagnóstico COVID-19. Así mismo, se detallan las recomendaciones que se han de tener en cuenta sobre la estrategia organizativa dentro del servicio de radiología ante un posible rebrote de la pandemia.
The COVID-19 pandemic and the consequent declaration of a state of alarm have required changes throughout the entire health system and diagnostic imaging departments are no exception.
In our department, these circumstances led to an immediate restructuring of the working dynamics of our group of imaging technologists that had an important role in the front lines of the battle. To ensure that these new needs were met, the staff had to be trained and distributed into different areas and working groups; moreover, new protective measures and protocols had to be adopted in the working environment. We also defined different care circuits for patients with COVID-19 and those without COVID-19, incorporating new technologies, adapting existing resources to the new scenario, and creating a circuit for the rapid diagnosis of COVID-19. This paper also provides detailed recommendations for organizing radiology departments in the case of new outbreaks of COVID-19.
La radiología tiene un papel destacado dentro del manejo multidisciplinario de la enfermedad COVID-191. Si bien la RT-PCR (reacción en cadena de la polimerasa) en muestras de secreción nasal y faríngea es considerada como prueba de elección para el diagnóstico2, las pruebas radiológicas, en especial la radiografía y la tomografía computarizada (TC) de tórax, son herramientas de vital importancia a la hora de realizar el diagnóstico, pronóstico y seguimiento del paciente con COVID-193–5. Esto demuestra la vigencia y enorme utilidad de estas técnicas ante nuevos desafíos diagnósticos.
La rápida instalación de la pandemia junto a la falta de previsión por parte de las autoridades gubernamentales provocó un escenario de crisis sanitaria6. Además, se deben tener en cuenta los efectos colaterales que se producen durante la pandemia. El aumento de muertes secundarias a enfermedades prevenibles y tratables es uno de ellos. El rápido incremento de la demanda hace que el sistema sanitario se encuentre sobrecargado y deje al descubierto otras áreas importantes. Es imprescindible lograr mantener los servicios esenciales para no profundizar el daño en la sociedad.
Igual que en el resto del sistema sanitario, los servicios de radiología debieron adaptarse a la pandemia7, por lo que fue necesaria una apresurada toma de decisiones (muchas veces improvisadas) y confeccionar planes de contingencia dinámicos. Ante una situación excepcional, debieron tomarse medidas excepcionales, de rápida implementación, para hacer frente a la importante demanda generada por la COVID-19.
Dentro del servicio de radiología, la lucha contra la COVID-19 se libró principalmente en la primera línea, donde los técnicos superiores en imagen para el diagnóstico (TSID) fueron los actores principales en el frente de batalla8. Sin duda, demostraron estar a la altura de las circunstancias gracias a su profesionalismo, entrega y compromiso. La organización del personal TSID fue (y sigue siendo) todo un desafío durante la pandemia. La necesidad imperiosa de cubrir las nuevas demandas asistenciales sin descuidar la atención radiológica básica esencial nos obligó a forzar al máximo las capacidades de nuestro equipo basándonos en un estricto cuidado del personal y un eficiente trabajo en equipo.
Nuestro centro es un hospital universitario, con una capacidad de 697 camas y abarca un área demográfica de 493.382 habitantes (2019). El Servicio de Radiodiagnóstico está compuesto por 42 especialistas adjuntos y 12 médicos residentes en formación, organizados por subespecialidades, y cuenta con 86 TSID.
El objetivo de este artículo es describir, detallar e ilustrar los distintos cambios y toma de decisiones llevados a cabo en el personal TSID del Servicio de Radiodiagnóstico de nuestra institución debido a la pandemia COVID-19, como ejemplo de organización y coordinación ante una situación de crisis sanitaria.
Toma de decisiones y manejo del personal TSIDPara afrontar las dificultades provocadas por la pandemia, se creó con el aval de la Dirección Ejecutiva del hospital, un Comité Ejecutivo de Crisis conformado por: la Dirección Médica, la Dirección de Investigación e Innovación, la Dirección de Enfermería y la Dirección de Recursos Humanos. A su vez, este comité informaba sobre la toma de decisiones a la Dirección Económica y de Servicios. Dentro del Servicio de Radiodiagnóstico, la toma de decisiones se realizó de forma conjunta entre la Dirección del Servicio y la Dirección de Gestión y Administración de personal DUE-TSID, quienes respondían semanalmente al Comité Ejecutivo de Crisis y comunicaban las directivas a las y los responsables de las distintas áreas del servicio (Área de radiología abdominal, Neurorradiología, Radiología mamaria y ginecológica, Radiología ostemomuscular, Radiología pediátrica, Radiología torácica y Radiología vascular-intervencionista).
Durante la pandemia se dividió al personal en dos grupos de 43 personas: grupo A y grupo B. Estos grupos realizaban la actividad laboral presencial de forma alterna semanalmente. A su vez, cada grupo fue dividido en dos equipos: “COVID-19” (70%) y “No COVID-19” (30%) en función del sector de trabajo al cual fuera asignado el personal. Para poder conformar estos equipos, se contactó con el Departamento de Salud Laboral, y junto con la Dirección de Gestión y Administración de personal DUE-TSID se segregó al personal en función de los diferentes factores de riesgo9. Las y los TSID que presentaban potenciales factores de riesgo para COVID-19 grave por patologías de base (p. ej., enfermedades pulmonares crónicas, obesidad, diabetes, enfermedad cardiovascular), fueron destinados a la realización de pruebas en pacientes sin sospecha de COVID-19 (equipo “No COVID-19”).
Debido al marcado incremento de la demanda de ciertas pruebas dentro del ámbito de las urgencias (p. ej., radiografía de tórax), fue necesario reforzar dichas áreas. Para esto, se dispuso personal TSID de otras áreas radiológicas específicas, las cuales estaban cerradas o con poca carga asistencial. Antes de su incorporación, el personal realizaba un breve período de formación básica del área de destino y recordatorio de las medidas de seguridad con el uso de equipo de protección individual (EPI). De esta manera, los diferentes turnos siempre estaban conformados por un profesional de mayor experiencia (en función de una mayor antigüedad trabajando en dicha área) y uno de menor experiencia proveniente de otra con menor actividad asistencial durante la pandemia (p. ej., radiología vascular-intervencionista, radiología mamaria, resonancia magnética y ecografía).
Otra forma de reforzar las áreas de mayor carga asistencial fue la reubicación de personal con doble titulación, TSID y diplomado universitario en enfermería (DUE). Profesionales que habitualmente se desempeñaban como DUE fueron ubicados como TSID en áreas de mayor necesidad. En nuestro caso fueron 7 personas. Tres DUE de radiología vascular-intervencionista, 2 de resonancia magnética, 1 de radiología mamaria y 1 de ecografía.
Formación y protección del personalA comienzos de la pandemia, se reportó en Europa un alto número de infectados dentro del personal sanitario10. Esto se atribuyó a diferentes factores, entre los cuales, el problema mundial de desabastecimiento de material de protección y el desconocimiento de la transmisión a través de casos asintomáticos en fases iniciales de la pandemia pudo dar lugar a infecciones en personal sanitario no debidamente protegido11. A mediados de mayo, en España, ese porcentaje alcanzaba el 24,1% del total de infectados en la población general12.
Dentro de las funciones del Comité Ejecutivo de Crisis, y en línea con las directivas y protocolos establecidos por las autoridades sanitarias, informar y formar al personal sanitario fue una de sus prioridades13,14.
Teniendo en cuenta que los trabajadores sanitarios son considerados población de riesgo15, se realizaron múltiples sesiones informativas para todo el personal (tanto del ámbito clínico asistencial como auxiliar), explicando detalles acerca del virus SARS-CoV-2 y de la enfermedad COVID-19, poniendo énfasis en las vías de transmisión y los cuidados que el personal sanitario debía tener.
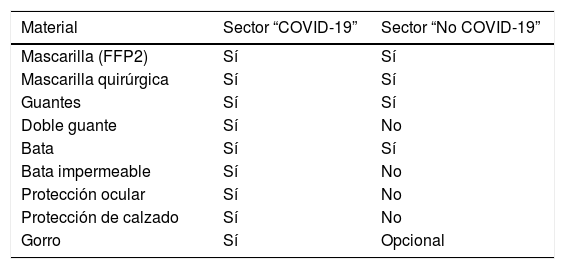
En el servicio de Radiodiagnóstico se pusieron en marcha protocolos de protección con la adecuación y dotación de EPI (fig. 1), los cuales fueron comunicados y cumplimentados adecuadamente por el personal. De esta forma, se consiguió homogeneizar las prácticas asistenciales entre el personal TSID, independientemente del puesto o turno de trabajo. En la tabla 1 se detallan los EPI utilizados según cada circuito asistencial.
Equipo de protección individual. Técnico superior en imagen para el diagnóstico que muestra el equipo de protección utilizado en el sector “COVID-19”. Véase tabla 1.
Equipo de protección individuaI utilizado por el personal TSID según sectores de actividad asistencial
| Material | Sector “COVID-19” | Sector “No COVID-19” |
|---|---|---|
| Mascarilla (FFP2) | Sí | Sí |
| Mascarilla quirúrgica | Sí | Sí |
| Guantes | Sí | Sí |
| Doble guante | Sí | No |
| Bata | Sí | Sí |
| Bata impermeable | Sí | No |
| Protección ocular | Sí | No |
| Protección de calzado | Sí | No |
| Gorro | Sí | Opcional |
A su vez, se crearon medidas de distanciamiento social y temporal para evitar el contacto del personal, principalmente en los cambios de turno. La comunicación entre los diferentes equipos de trabajo se realizó mediante correo electrónico institucional. La tasa de personal TSID infectado en nuestro servicio fue del 1,16% (1/86), tasa considerablemente más baja que la presentada por el personal DUE y auxiliar de enfermería del Servicio de Urgencias (27,6%; 31/112).
Circuitos de actuación asistencialEn el momento de mayor actividad asistencial durante la pandemia, nuestro hospital alcanzó una capacidad global de 954 camas: 578 COVID-19 (60,5%) y 376 no COVID-19 (39,5%). La unidad de cuidados intensivos (UCI) contaba con 76 camas (65 COVID-19; 11 no COVID-19) y 14 camas adicionales COVID-19 en el Área de semicríticos para pacientes con ventilación no invasiva.
Como consecuencia del aumento de la demanda específica y su consecuente redistribución obligada de la carga asistencial dentro del servicio de radiodiagnóstico, fue necesaria una reorganización de los recursos técnicos y del personal. El papel destacado de las pruebas radiológicas en el diagnóstico y seguimiento de la neumonía3–5 exigió un cambio en la estructura y la dinámica de trabajo, priorizando el soporte al Servicio de Urgencias, UCI y las distintas plantas de ingreso para pacientes COVID-19. Este orden de prioridades llevó a cancelar la realización de pruebas consideradas no esenciales en momentos de crisis (p. ej., cribado poblacional del cáncer de mama). Además, hubo una menor realización de algunas pruebas diagnósticas por la disminución de ciertas patologías durante la pandemia (p. ej., disminución de politraumatismos debido al confinamiento).
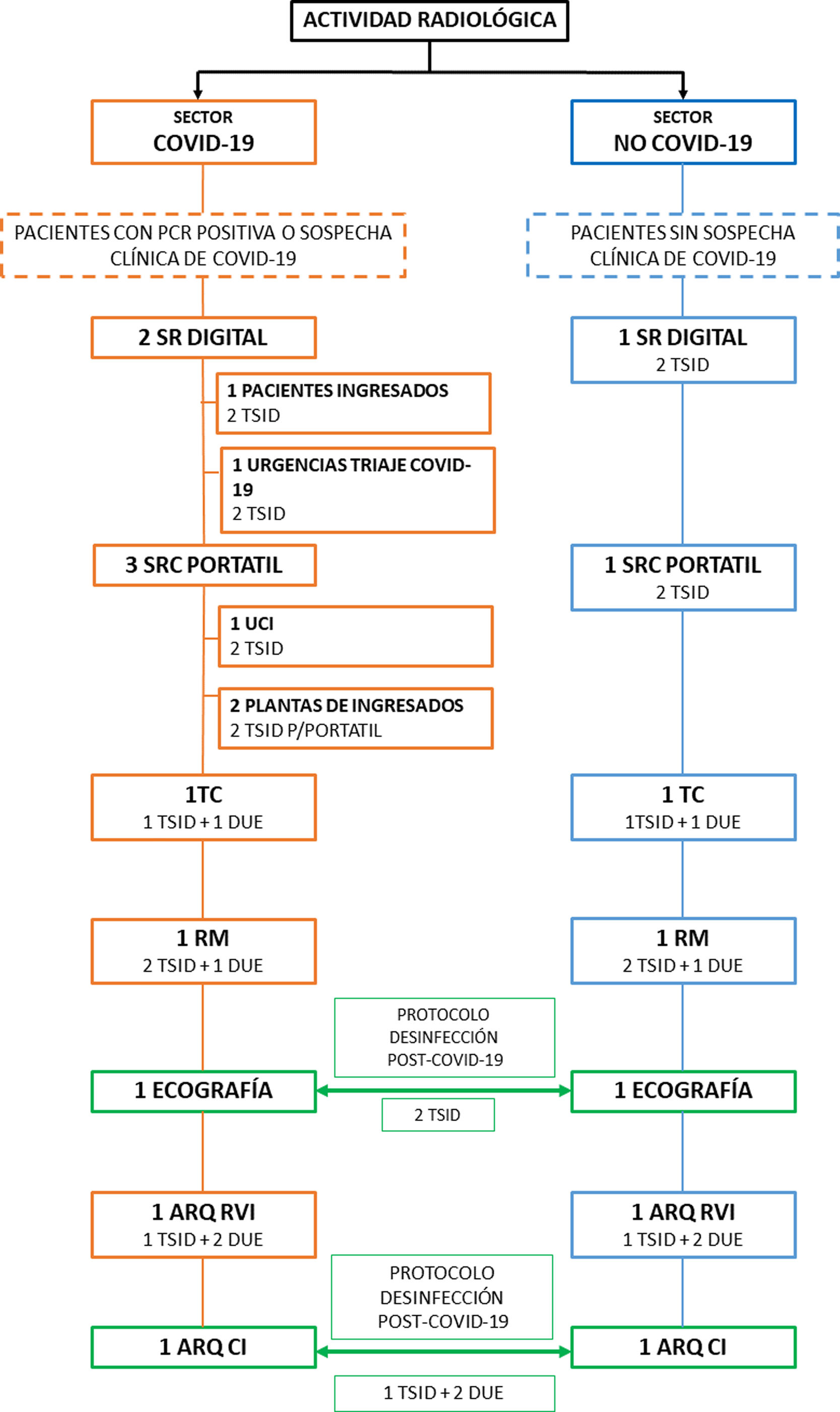
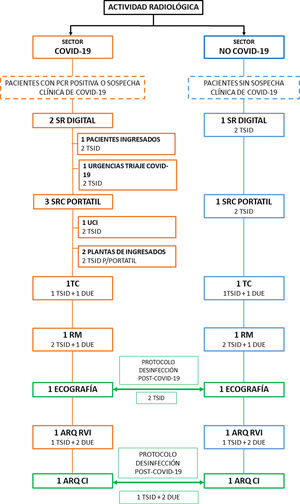
En línea con lo dispuesto en otras especialidades, nuestra organización y dinámica de trabajo fue la siguiente: se establecieron dos sectores de actividad radiológica asistencial. Por un lado, el sector “COVID-19” donde se asistía a pacientes con diagnóstico confirmado mediante RT-PCR positiva o con sospecha clínica de infección. Por otro lado, sector “No COVID-19” para pacientes sin sospecha clínica de infección. Entre estos dos sectores se dividieron las distintas técnicas por imagen, priorizando la actividad COVID-19 y manteniendo el resto de la actividad asistencial esencial. Ambos sectores contaban, de forma independiente, con sistema de radiología digital, sistema de radiología convencional portátil, TC, resonancia magnética y arco radioquirúrgico para radiología vascular intervencionista. Debido a la baja demanda y a la logística en nuestro servicio, se decidió compartir la ecografía de urgencias y el arco radioquirúrgico con el servicio de cardiología intervencionista. Esto significa que estas dos técnicas radiológicas eran utilizadas indistintamente por ambos sectores, previo protocolo de desinfección de las salas de trabajo. Se anularon las salas de espera durante el pico de la pandemia y posteriormente se fue liberando parcialmente (aunque de manera restringida) su capacidad. En cuanto a los “recovery”, estos quedaron anulados durante todo el estado de alarma. En la figura 2 se presenta el esquema de tecnología y personal utilizado durante la pandemia COVID-19.
Sectores asistenciales. Esquema que muestra las diferentes técnicas y el personal utilizado en los diferentes sectores asistenciales (“COVID-19” y “No COVID-19”).
ARQ CI: arco radioquirúrgico para cardiología intervencionista; ARQ RVI: arco radioquirúrgico para radiología vascular intervencionista; SRC: sistema de radiología convencional.
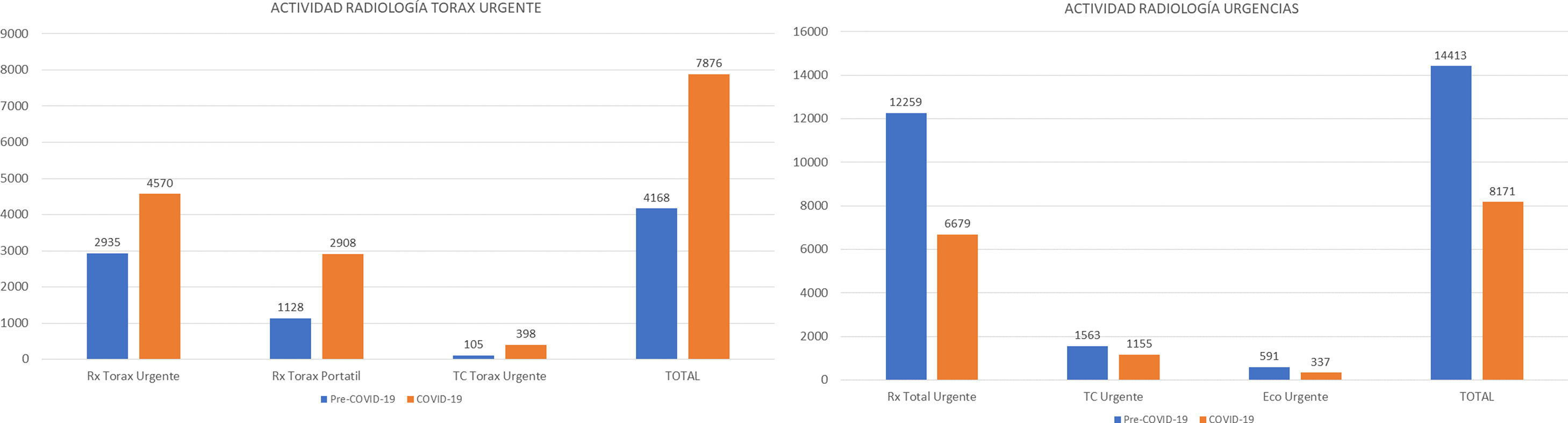
Haciendo un análisis del número de exploraciones urgentes realizadas entre marzo y abril de 2020 en comparación con el mismo período de 2019, se constata un aumento del 88,9% de la actividad del Área de Radiología Torácica secundario a un marcado aumento de radiografías y TC de tórax, aunque el número de exploraciones radiológicas urgentes total disminuyó un 43,3%. El detalle de la actividad radiológica urgente se muestra en la figura 3.
Además de la realización de pruebas diagnósticas, el personal TSID tuvo protagonismo dentro del circuito diagnóstico de COVID-19. Gracias a la implementación de la vía telemática como principal modalidad de trabajo, se estableció un protocolo de actuación, en el cual ante un hallazgo radiológico sospechoso de COVID-19 en el momento de realización de la TC abdominal o torácica programada ambulatoria (pacientes asintomáticos), el TSID debía informar telefónicamente al radiólogo responsable del estudio para iniciar el circuito de diagnóstico rápido de COVID-19 a través del Servicio de Urgencias. Además, el TSID enviaba un correo a la Dirección de Gestión y Administración de personal DUE-TSID.
Deficiencias y obstáculosPero no solo debemos describir los puntos fuertes en la organización del personal TSID durante la época de crisis. También es importante y es nuestro deber detallar los obstáculos, los errores y las deficiencias a las que nos vimos expuestos durante la pandemia.
Sin duda, la falta de experiencia en situaciones similares fue, a nuestro entender, la deficiencia de mayor peso. Esto llevó a una constante necesidad de adaptación a las diferentes situaciones que se presentaban día tras día. Nadie estaba preparado para una situación como la que se vivió y no se contaban con los planes de contención necesarios para hacer frente a esta nueva realidad. La continua improvisación conllevaba a un escenario de estrés laboral que incluía a todos los actores en todos los niveles.
Al igual que en todos los servicios de radiodiagnóstico de nuestro país, los fuertes recortes aplicados al presupuesto de sanidad como consecuencia de la crisis económica del 2010-201216 provocaron un importante retraso tecnológico y falta de mantenimiento, que se convirtió en otro obstáculo a superar. Tuvimos que afrontar el importante aumento de la demanda con equipos antiguos, francamente obsoletos. Esto se vio reflejado en la avería de equipos; en nuestro caso, dos sistemas de radiografía convencional portátiles, lo que limitó nuestra capacidad productiva en el tiempo de mayor necesidad.
El desabastecimiento de material de protección fue otra deficiencia en fases iniciales de la pandemia. Debido a esto, en algunos casos tuvimos que prolongar el tiempo de uso o reutilizar (previa esterilización) ciertos materiales.
Dentro de las medidas de salud pública impulsadas por los gobiernos durante la pandemia COVID-19, el confinamiento se estableció como la herramienta principal17. El confinamiento salva vidas. De eso no hay duda. Pero esta medida sin precedentes no está exenta de consecuencias y, por el contrario, son muchos los cambios y nuevas necesidades que se presentan durante este escenario. En nuestro servicio provocó un aumento de bajas laborales en relación con incapacidad temporal por cuidado de un menor. Se trató de personal en condiciones para trabajar durante la crisis que se vieron obligados a ausentarse para poder conciliar la vida familiar. En nuestro caso representó un 8,1% (7/86) del total del personal TSID.
DesescaladaEl proceso de desescalada conlleva consigo varios retos diferentes. En primer lugar, la adaptación a la “nueva realidad”, teniendo en cuenta las medidas de seguridad pospandemia18. En segundo lugar, la planificación de un nuevo flujo de trabajo para hacer frente al elevado número de exploraciones pendientes de realización, postergadas durante la pandemia. Por último, reubicar al personal en sus áreas habituales de trabajo.
Como primera medida, y ajustándose a los protocolos establecidos por las autoridades sanitarias, se limitó el aforo al centro hospitalario con restricción de la entrada de acompañantes y reestructuración de las salas de espera para poder mantener una distancia de seguridad. También se espaciaron las exploraciones programadas en todos los ámbitos radiológicos. Al inicio de la desescalada se estableció una programación al 50% de las agendas, la cual fue aumentando progresivamente a medida que transcurrían de las semanas.
En cuanto a la programación de exploraciones pendientes, se estableció de forma conjunta con otras especialidades una revaloración de las indicaciones a la hora de realizar, postergar o anular estudios19.
¿Y el futuro?Los epidemiólogos saben que esta no será la última pandemia y solo es cuestión de tiempo que ocurra la próxima20.
Para poder funcionar mejor ante una situación de crisis, todos los integrantes de los diferentes grupos asistenciales deben recibir mayor y mejor información. Creemos indispensable crear protocolos de actuación ante crisis y establecerlos dentro de la formación de cada trabajador sanitario. Además, se deben desarrollar programas de prevención sólidos frente a nuevas crisis y crear estructuras que faciliten la toma de decisiones.
En esta pandemia aprendimos que los recortes en sanidad son peligrosos, y que es de suma importancia dotar a los centros sanitarios con el personal necesario y hacer realidad el recambio tecnológico adeudado.
Con respecto a la dinámica de trabajo, creemos que se impondrá aún más la modalidad de telerradiología, por lo que es imprescindible para su instauración el desarrollo de nuevas herramientas, habilidades y canales de comunicación, en especial para una correcta coordinación radiólogo-TSID.
Somos conscientes de las limitaciones de este artículo. Nuestro trabajo solo refleja la experiencia de un servicio de radiodiagnóstico y el punto de vista de los autores. Futuros estudios multicéntricos que incorporen y analicen información por medio de encuestas pueden mejorar el conocimiento de la organización de los TSID ante una pandemia.
ConclusiónIgual que todo el sistema sanitario, los servicios de radiodiagnóstico se vieron afectados y debieron adaptarse a la crisis provocada por la COVID-19. Creemos imprescindible reconocer el papel realizado por el personal TSID durante la pandemia. Este colectivo, muchas veces no reconocido por el sistema, se ha entregado con profesionalismo y dedicación a la lucha frente al coronavirus. Fue uno de los actores principales en la primera línea, que no solo ha vivido jornadas extenuantes de trabajo con directrices cambiantes, sino que, además, soportó el estrés y la presión emocional que esta situación crítica conlleva. También tuvo una actitud proactiva dentro del circuito de diagnóstico rápido de la COVID-19, lo que le dio un importante valor añadido a su función asistencial. Gracias a las medidas implementadas y al desarrollo de nuevas dinámicas de trabajo pudimos afrontar los obstáculos y las deficiencias del sistema. Ahora, lo más importante es aprender de esta experiencia y prepararnos para el futuro.
Autoría- 1.
Responsable de la integridad del estudio: DR, JD, JP.
- 2.
Concepción del estudio: DR.
- 3.
Diseño del estudio: JD, DR.
- 4.
Obtención de los datos: DR, JD.
- 5.
Análisis e interpretación de los datos: DR, JD.
- 6.
Tratamiento estadístico: NA.
- 7.
Búsqueda bibliográfica: DR, JD.
- 8.
Redacción del trabajo: JD, DR.
- 9.
Revisión crítica del manuscrito con aportaciones intelectualmente relevantes: DR, JD, JP.
- 10.
Aprobación de la versión final: DR, JD, JP.
En la realización de este trabajo, el impulsor y primer autor, así como el resto de los autores que han participado en él, declaran que no ha existido ninguna financiación económica ni ningún conflicto de intereses.
A la Dra. Eva Castañer por su invalorable aportación al manuscrito final. Al Dr. Jaume Mesquida por el aporte de datos relevantes. En especial, agradecemos a todo el personal del Servicio de Radiodiagnóstico de nuestra institución su profesionalismo, dedicación y entrega durante la pandemia COVID-19.