a gestação gemelar com mola hidatiforme completa e feto vivo é um evento raro e tem, na maior parte dos casos, evolução para aborto ou interrupção médica por causa dos riscos para a mãe e para o feto. Quando associada à reprodução assistida, a decisão de finalização é mais difícil por causa do desejo do casal em manter a gestação.
Métodoeste artigo apresenta um caso de gestação gemelar dizigótica com mola hidatiforme completa em coexistência com feto diploide e placenta normal em uma paciente de 45 anos após fertilização in vitro por ovodoação.
Resultadospaciente optou por manter a gestação e o parto ocorreu com 29 semanas, sem complicações maternas. Recém-nascido evoluiu com bom desenvolvimento neuropsicomotor, sem sequelas.
Conclusãoeste relato de caso ilustra a possibilidade de conduta expectante, porém não podemos ignorar o fato de que existe um alto risco de permanência da doença trofoblástica gestacional. Infelizmente, a raridade do caso torna o manejo clínico ainda controverso.
twin pregnancy with complete hydatiform mole and live fetus is a rare event with the most cases resulting in abortion or medical interruption due to maternal and fetal risks. When associated with assisted reproduction, the decision of pregnancy interruption is more difficult due to the desire of the couple to maintain the pregnancy.
Methodthis study will present a case of twin dizygotic pregnancy with complete hydatiform mole coexisting with fetus diploid and normal placenta in a patient 45 years old, after in-vitro fertilization by egg donation.
Resultspatient chose to keep the pregnancy and the delivery occurred at 29 weeks without major maternal complications. Newborn evolved with good psychomotor development without sequelae.
Conclusionthis case report illustrates the possibility of expectant management, but we cannot ignore the fact that there is a high risk of persistent gestational trophoblastic disease. Unfortunately, the rarity of the case makes the clinical management still controversial.
As técnicas de reprodução assistida como fertilização in vitro (FIV) e injeção intracitoplasmática de espermatozoides (ICSI) são métodos eficazes de tratamento da infertilidade conjugal. Atualmente, cerca de 1-3% dos nascimentos são decorrentes de tais técnicas.1 Infelizmente, a incidência de aborto espontâneo em gestações conduzidas por FIV é alta. Um estudo observacional retrospectivo com 2.705 mulheres com 40 anos ou mais submetidas à FIV evidenciou média de 32,6% de abortos nesses casos.2
Tal situação é atribuída ao fato de que a reprodução assistida traz um risco importante de fertilização por meio de óvulos anormais. Do mesmo modo, com a introdução da técnica de reprodução assistida também houve um aumento significante na incidência de gestação múltipla, que, por sua vez, está associada a uma maior taxa de complicações maternas e fetais.1
A doença trofoblástica gestacional (DTG) representa um dos espectros de concepção anormal com potencial de malignidade. Alguns fatores de risco para esse tipo de patologia são conhecidos: idade materna avançada ou precoce, menarca tardia, uso prévio de anticoncepcional oral.3 A reprodução assistida, por sua vez, também aumenta o risco de tal concepção.4 A FIV pode causar uma fertilização multiespermática e aumentar o risco de DTG proveniente de gestação dispérmica. Em contrapartida, a ICSI pode evitar a fertilização multiespérmica. Essa técnica, associada ao diagnóstico genético pré-implantacional, vem sendo usada como estratégia de prevenção de gestações molares de repetição.1
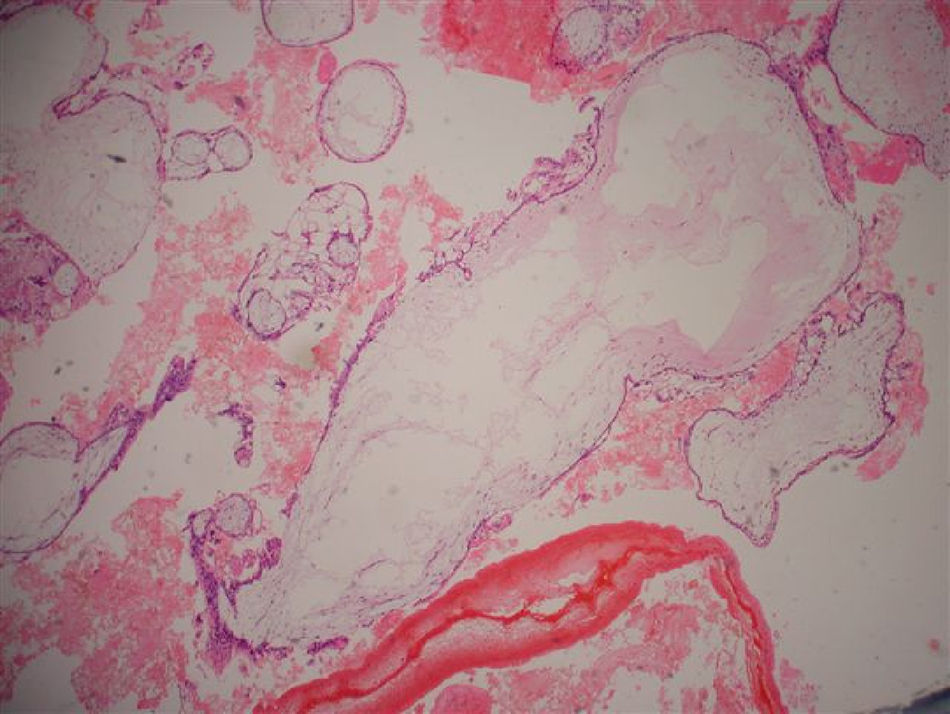
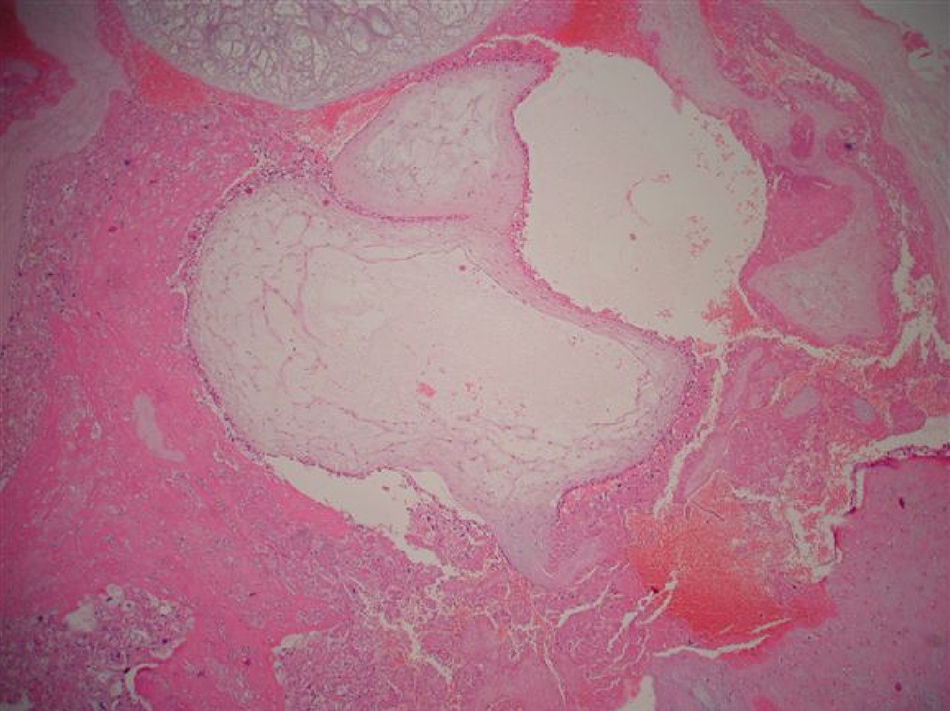
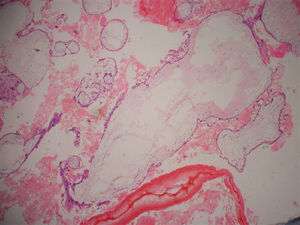
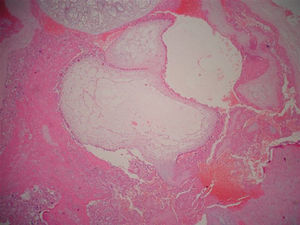
A mola hidatiforme, derivada do vilo trofoblástico, representa a forma benigna de DTG com prognóstico favorável e pode ser classificada de duas formas com relação às diferenças citogenéticas, histopatológicas e morfológicas. A mola completa, com cariótipo diploide, tem origem exclusivamente paterna, pois nesse caso o óvulo fecundado não tem cromossomos e o cariótipo paterno está duplicado. Em 90% das vezes o cariótipo é 46XX, fruto da fertilização por espermatozoide que duplicou sua carga genética, e em 10% dos casos 46 XY, cuja fertilização ocorre por meio de dois espermatozoides.3 Nessa condição, não há embrião, hemácias ou vasculatura embrionárias, membranas ou cordão umbilical e, histologicamente, ocorrem alterações uniformes, dilatações hidrópicas de todas as vilosidades placentárias e hiperplasia difusa do cito e sinciciotrofoblasto.
Na mola incompleta ou parcial o cariótipo 90% das vezes é triploide (fecundação de um óvulo por dois espermatozoides) e 10% tetraploide. Na mola parcial pode ser identificado feto com inúmeras malformações. Microscopicamente se evidencia hiperplasia focal, que, em geral, está limitada ao sinciciotrofoblasto. Existem vilosidades normais e também alteradas e há inclusão de trofoblasto dentro do estroma.5 A mola parcial costuma ter crescimento mais lento e menor risco de malignização dos vilos trofoblásticos que geram o coriocarcinoma.3
A gestação gemelar com mola hidatiforme completa que coexiste com feto vivo é um evento raro, com incidência entre 1:22.000 a 1:100.000 gestações, mas estudos têm mostrado que tal incidência vem aumentado com o uso de técnicas de reprodução assistida.3,6 Tal condição ainda é um dilema com relação ao diagnóstico. Ultrassonografias de alta resolução podem não perceber alterações molares placentárias em até 40% dos casos e, muitas vezes, esse diagnóstico é feito em idade gestacional mais tardia do que em casos de mola hidatiforme isolada, quando são encontradas múltiplas imagens características e de aspecto cístico, em “flocos de neve”.5
A incidência de malformações e complicações fetais é maior em gestações com mola hidatiforme parcial. Porém, o risco de complicações maternas como pré-eclâmpsia, embolização trofoblástica, hiperêmese gravídica, sangramento vaginal, hipertiroidismo, tireotoxicose e progressão para doença trofoblástica maligna é significativamente maior na mola completa. Malhotra et al. (2001)7 referem que o risco de malignização da mola completa que coexiste com feto normal é de 56% a 62% e da mola parcial com feto viável é de 4%.
O parto de um recém-nascido viável nesses casos é raro, pois a maioria resulta em aborto ou parto pré-termo extremo.5 A opção de finalizar a gestação é a escolha feita na maioria das vezes por causa do risco de evolução para doença trofoblástica maligna, porém a mola hidatiforme completa, em muitos casos, está associada à idade materna avançada ou às técnicas de reprodução assistida, o que torna a decisão de finalização ainda mais difícil por causa do desejo do casal de manter a gestação.8
Existem quatro possíveis tipos de gestação que resultam na coexistência de feto vivo e gestação molar: 1) gêmeos dizigóticos com mola hidatiforme completa e feto normal (diploide com placenta normal); 2) gêmeos dizigóticos com mola hidatiforme parcial e feto normal; 3) gestação única com feto triploide e placenta molar hidatiforme parcial; e 4) gestação gemelar na qual um feto é normal diploide com placenta normal e o outro é triploide com placenta molar hidatiforme parcial.7,9
O caso relatado ilustra uma situação bastante incomum de gestação gemelar dizigótica com mola hidatiforme completa que coexiste com feto diploide e placenta normal em uma paciente após FIV por ovodoação. Trata-se de caso relevante por exemplificar o sucesso de uma conduta expectante em uma situação com alto risco de complicações. O objetivo deste relato é, portanto, evidenciar a possibilidade de conduta expectante nesses casos, por meio de um acompanhamento criterioso e diagnóstico precoce das possíveis complicações.
Descrição do casoPaciente de 45 anos, primigesta, na perimenopausa com dosagem de hormônio folículo estimulante (FSH) 24,5 UI/L e ciclos espaniomenorreicos, que engravidou por meio de ovodoação e FIV. Durante o primeiro trimestre de gestação apresentou sangramento vaginal diário de pouca quantidade, sem alterações ultrassonográficas de comprometimento fetal. Com idade gestacional de 12 semanas foi diagnosticada gestação gemelar, com um feto morfologicamente normal, com placenta sem alterações e presença de outra placenta de aspecto molar, e não foi visualizado o segundo feto.
Conversou-se com os pais sobre o alto risco gestacional, tanto materno quanto fetal, e optou-se pela manutenção da gestação. O acompanhamento era feito quinzenalmente, com exames laboratoriais e ultrassonográficos que não evidenciaram alterações em morfologia, estimativa de peso, dopplerfluxometria fetal, índice de líquido amniótico ou maturidade placentária. Ao ultrassom, placenta molar sem caracterização de invasão, assim como radiografia de tórax e ultrassonografia de abdome total.
No segundo trimestre houve aumento de níveis pressóricos, posteriormente caracterizado como hipertensão gestacional transitória. Houve redução significativa dos níveis de hormônio tireoestimulante (TSH), mas os níveis de tiroxina livre não foram alterados durante toda a gestação. Feitos amniocentese e cariótipo fetal, com resultado 46XX.
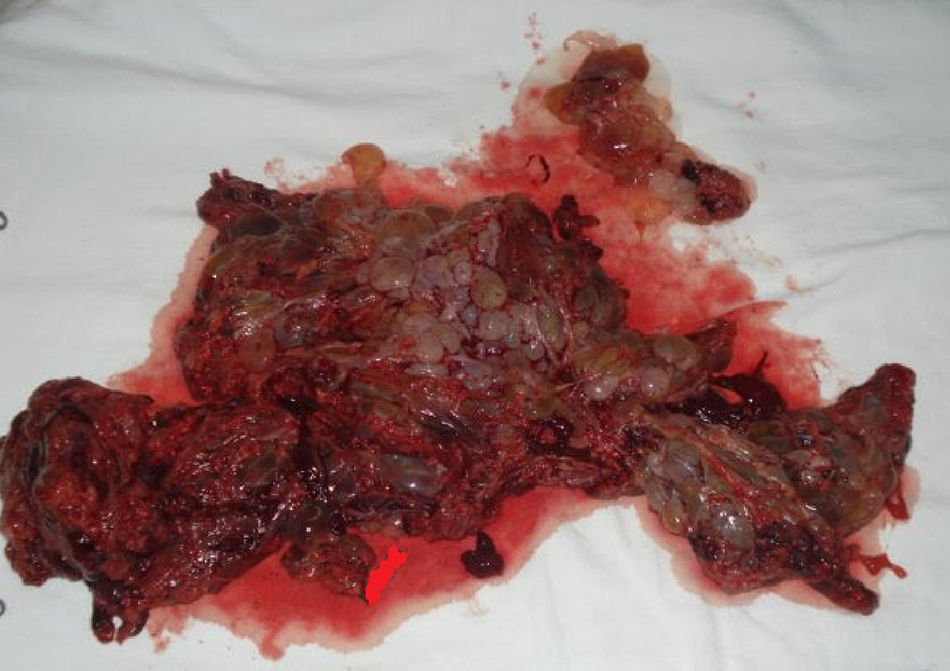
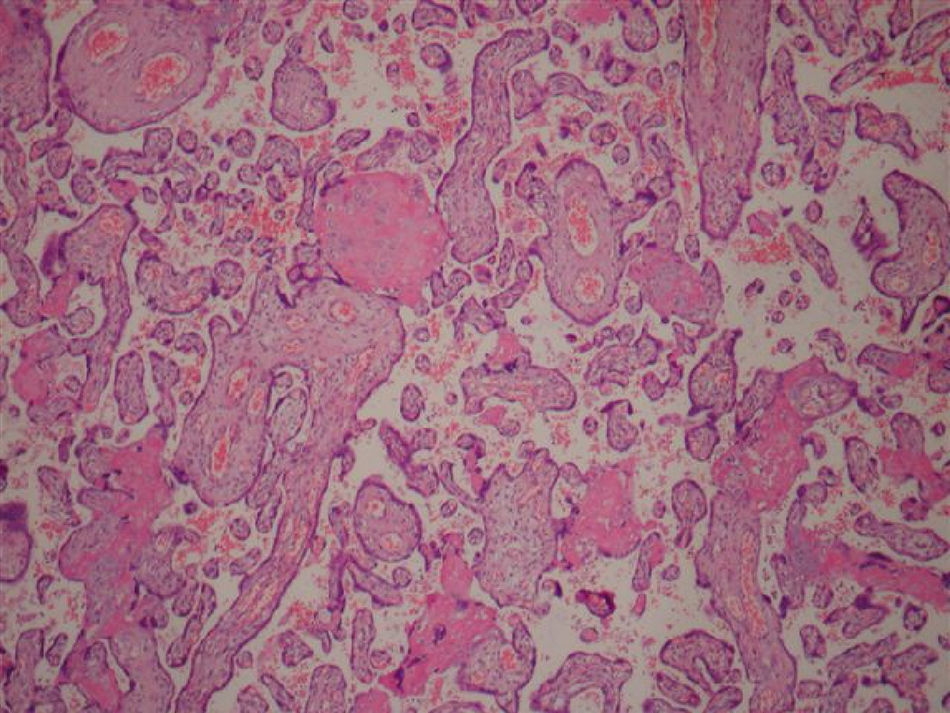
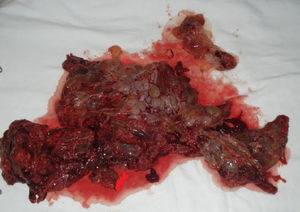
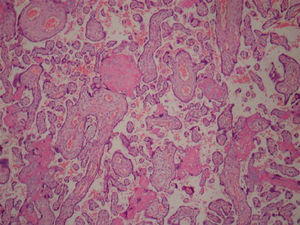
Com 29 semanas a paciente entrou em trabalho de parto espontâneo e de evolução rápida. A fase ativa e expulsiva teve cerca de duas horas de duração e não houve tempo hábil para a administração de corticoterapia. A gestação foi finalizada por parto normal pélvico, com recém-nascido de sexo feminino sem malformações e peso de 1,220 Kg. Placenta de aspecto molar (fig. 1) foi enviada para estudo anatomopatológico, que teve como laudo mola hidatiforme completa (figs. 2 e 3). Placenta de aspecto normal não evidenciou alterações molares em vilosidades (fig. 4).
O recém-nascido necessitou de internação em unidade de cuidados intensivos por 42 dias e, após alta, teve acompanhamento fisioterápico e apresentou excelente evolução clínica. A puérpera fez dosagem seriada de β-HCG e, apesar de queda gradual dos seus níveis, foi submetida a curetagem uterina um mês após o parto, por causa de imagem ultrassonográfica de conteúdo endometrial sugestivo de mola residual, confirmado após novo estudo anatomopatológico. Após tal evento, exames ultrassonográficos não evidenciaram mais alterações e houve negativação dos níveis séricos de β-HCG.
DiscussãoA associação de mola hidatiforme completa e gestação gemelar é rara. Existem cerca de 200 casos descritos na literatura.6 Desse modo, o manejo de casos como este permanece incerto, pois há o conflito entre o desejo de permanência da gestação e a possibilidade de sobrevivência do feto, de 41,4% segundo Vejerslev (1991),10 e o alto risco de complicações para a mãe. Assim, a maioria dos casos evolui para interrupção da gestação.3
No entanto, alguns autores defendem a manutenção da gestação com base em alguns preceitos. Há uma série de casos de 77 gestações gemelares com mola hidatiforme que evidencia uma porcentagem de 40% de recém-nascidos normais sem aumentar risco de complicações maternas. Além disso, a maioria das complicações pode ser diagnosticada e tratada precocemente e o risco de malignização da mola hidatiforme parece não aumentar com o avançar da idade gestacional.11
No caso em questão, a decisão da paciente de continuar a gestação foi aceita, não apenas pela ultrassonografia sem alterações morfológicas, cariótipo 46XX e bom desenvolvimento fetal, mas também pela ausência de sintomas e sinais maternos significantes. Apesar de termos demonstrado um caso de gestação gemelar com mola em que a conduta expectante permitiu um bom desenvolvimento fetal, não podemos ignorar o fato de que existe um alto risco de permanência da doença trofoblástica gestacional, principalmente nos casos em que os sinais e sintomas são mais exuberantes.5
O diagnóstico de gestação gemelar nesses casos muitas vezes é tardio, pois no exame ultrassonográfico fica difícil individualizar as duas zonas placentárias distintas e a gestação gemelar com mola completa acaba sendo confundida com gestação única de mola parcial. Porém, alguns sinais e sintomas clínicos podem sugerir gestação molar, como hiperêmese, sangramento vaginal diário, eliminação de vesículas, aumento da pressão arterial, sinais de hipertiroidismo ou tireotoxicose, variação diária da altura uterina (“útero em sanfona”), níveis séricos de β-HCG e altura uterina maiores do que o esperado para a idade gestacional.3,4
Uma vez optado pela manutenção da gestação, amniocentese e ultrassonografia morfológica devem ser feitas para afastar a possibilidade de feto triploide ou com múltiplas malformações, situação cuja interrupção da gestação seria a opção adequada.9
Após o parto, é de fundamental importância o acompanhamento seriado do β-HCG por pelo menos seis meses após o esvaziamento uterino. A negativação dos níveis de β-HCG nos primeiros 56 dias após o procedimento caracteriza doença de baixo risco de malignização. Caso a normalização só ocorra após os primeiros 56 dias, o seguimento deve ser feito por seis meses após a negativação dos níveis de β-HCG. Dessa forma, há maior sucesso na prevenção secundária de malignização da DTG.12
Após o fim do acompanhamento é importante dosar o β-HCG seis semanas e dez semanas após cada nova gestação para descartar presença de reativação da doença trofoblástica prévia.13 Também é importante a feitura de estudo anatomopatológico das placentas (molar e normal), para excluir presença de lesão neoplásica maligna já instalada,6 e de radiografia de tórax, para excluir metástase pulmonar.14
Segundo Seckl et al. (2010),3 as indicações de quimioterapia nos casos de DTG seriam: 1) diagnóstico histopatológico de coriocarcinoma; 2) estabilização ou aumento dos níveis de β-HCG após seis meses de acompanhamento; 3) sangramento vaginal intenso; 4) β-HCG > 20.000 UI/L quatro semanas após esvaziamento uterino; 5) evidência de metástase cerebral, hepática, gastrointestinal; ou 6) metástase pulmonar ou vaginal > 2cm de diâmetro. Felizmente, 95% das pacientes com mola hidatiforme que desenvolvem neoplasia têm baixo risco de resistência à quimioterapia.3
Atualmente, temos apenas informações limitadas sobre as causas de maior ou menor agressividade da mola nesses casos e diversos questionamentos, principalmente em gestações oriundas de FIV. Desse modo, faz-se necessário um maior estudo sobre o tema para facilitar o manejo clínico de tais casos.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Trabalho realizado no Departamento de Ginecologia e Obstetrícia da Universidade Federal de São Paulo (UNIFESP).