La mastocitosis representa un grupo de enfermedades caracterizadas por una acumulación excesiva de mastocitos en uno o múltiples tejidos. Puede limitarse a la piel o tener un compromiso sistémico, siendo de baja prevalencia y pronóstico benigno en la infancia.
ObjetivoReportar un caso de urticaria pigmentosa como subtipo de mastocitosis cutánea y hacer una revisión bibliográfica enfocada en los hallazgos clínicos, el diagnóstico y el manejo inicial básico.
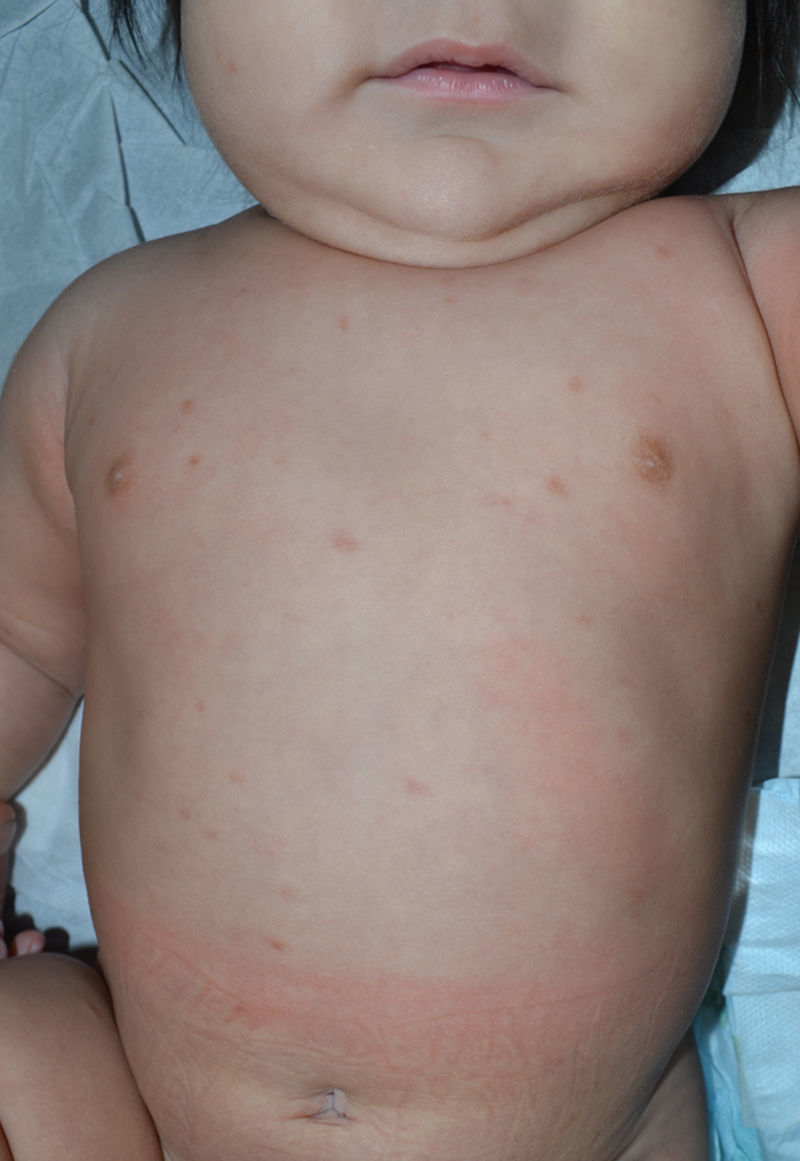
Caso clínicoLactante de 6 meses de edad con múltiples máculas y pápulas de color café claro localizadas en el tronco, los brazos y las piernas, cuadro compatible con una urticaria pigmentosa, confirmada mediante biopsia. Se solicitaron exámenes para descartar compromiso sistémico. La paciente fue tratada con medidas generales, educación y antihistamínicos, con excelente evolución.
ConclusionesLa mastocitosis cutánea es una enfermedad poco común, de buen pronóstico. En la infancia generalmente bastan las medidas generales y educación para obtener resultados favorables. La terapia farmacológica de primera línea son los antagonistas H1.
Mastocytosis represents a group of diseases characterised by an excesive accumulation of mastocytes in one or multiple tissues. It can affect only the skin, or have a systemic involvement. It has a low prevalence, and the prognosis is benign in children.
ObjectiveTo report a case of urticaria pigmentosa as a subtype of cutaneous mastocytosis, and present a literature review focused on clinical findings, diagnosis and initial basic management.
Clinical caseA child of six months of age presenting with multiple blemishes and light brown papules located on the trunk, arms and legs. The symptoms were compatible with urticaria pigmentosa, and was confirmed by biopsy. Tests to rule out systemic involvement were requested. The patient was treated with general measures, education, and antihistamines, with favourable results.
ConclusionsCutaneous mastocytosis is a rare disease with a good prognosis. In childhood general measures and education are usually enough to obtain favourable results. Histamine H1 antagonists are the first line drug treatment.
La mastocitosis representa un grupo de desórdenes caracterizados por una acumulación excesiva de mastocitos en uno o varios tejidos. Se divide clínicamente en mastocitosis cutánea (MC) y sistémica. Esta última se caracteriza por el compromiso de órganos extra cutáneos, donde la médula ósea es el principal implicado. En la MC predomina el compromiso de la piel, aunque a veces puede haber síntomas sistémicos asociados.
La mastocitosis es una enfermedad poco frecuente en todas sus formas, más común en niños, aunque su prevalencia es desconocida. En la infancia se considera una enfermedad benigna, de naturaleza transitoria, que afecta principalmente la piel y regresa de forma espontánea hacia la adolescencia. En adultos, en cambio, la afección sistémica es más frecuente y un 25% de los casos evoluciona con persistencia de los síntomas a través del tiempo1.
En cuanto a las manifestaciones clínicas de la MC, el prurito es el síntoma cardinal, especialmente frente a factores gatillantes de la degranulación mastocitaria, tales como ciertos medicamentos (narcóticos, opioides, AINE, antibióticos, etc.), factores físicos (ejercicio, masaje o fricción, temperaturas extremas o cambios bruscos de temperatura), factores alimentarios (alcohol, alimentos picantes), infecciosos, estrés emocional, picaduras de insectos, fiebre, entre otros.
Según la Organización Mundial de la Salud, actualizado al año 2008, la MC se clasifica en 4 subtipos nosológicos: urticaria pigmentosa, MC difusa, mastocitoma y telangiectasia macularis eruptiva perstans. Los 2 tipos más comunes en la infancia son la urticaria pigmentosa y el mastocitoma2.
La urticaria pigmentosa (UP) corresponde al subtipo más frecuente de MC. Representa hasta el 90% de los casos de MC en niños3. Se caracteriza por máculas o pápulas levemente solevantadas, de coloración amarillo-marrón o marrón rojizo, que pueden confluir formando placas. Miden desde pocos milímetros hasta 1 a 2cm. Se localizan comúnmente en el tronco, respetando la cara, el cuero cabelludo, las palmas y las plantas. El signo de Darier está típicamente presente al examen físico. Este signo consiste en el desarrollo de eritema y edema cutáneo secundario a la degranulación mastocitaria luego del rascado o fricción de la piel.
El síntoma más comúnmente asociado a la UP es el prurito, seguido del flushing, que consiste en episodios transitorios de enrojecimiento cutáneo asociado a sensación de calor o ardor, desencadenado por baños calientes o fríos, fricción de las lesiones y el ejercicio.
Se ha descrito que la UP atraviesa por 3 etapas evolutivas, no siempre evidentes en la clínica. Inicialmente aparecen pápulas pruriginosas en brotes sucesivos, seguido de placas maculopapulares pigmentadas persistentes, que desaparecen de forma lenta y progresiva al cabo de muchos años4. Durante los primeros años pueden aparecer ampollas y bulas de novo, o como complicación de las lesiones existentes. Las ampollas son tensas y pueden volverse hemorrágicas; se resuelven sin dejar cicatrices a menos que exista infección secundaria5.
En cuanto a la evolución de las lesiones de la UP en niños, un estudio observacional en 112 pacientes reportó que la edad promedio de aparición de las lesiones es aproximadamente a los 2,5 meses, mientras que la edad promedio de remisión es a los 10 años3.
El mastocitoma, segundo subtipo más frecuente en la infancia, representa el 10-35% de los casos de MC en niños. Es una lesión generalmente única, pruriginosa, en forma de placa o nódulo amarillo-marrón, ubicada de preferencia en la zona distal de las extremidades. La lesión puede desarrollar vesículas o bulas y el signo de Darier también se observa con frecuencia. Por lo general, se desarrolla antes de los 6 meses de edad y se resuelve en la pubertad6.
La MC difusa y la telangiectasia macularis eruptiva perstans son subtipos infrecuentes en la infancia.
Respecto a los síntomas sistémicos, si bien pueden aparecer en la MC, estos son poco frecuentes en la infancia. La UP se asocia más a síntomas sistémicos que el mastocitoma. En un estudio observacional realizado en pacientes pediátricos con MC se mostró que de 117 pacientes con UP un 10,3% presentó broncoespasmo y crisis asmáticas, 1,7% fiebre y 0,85% dolor abdominal7.
El objetivo del presente trabajo es reportar un caso de urticaria pigmentosa como subtipo de MC y hacer una revisión bibliográfica respecto a la mastocitositosis cutánea en edad pediátrica, enfocada en los hallazgos clínicos, el diagnóstico y el manejo inicial básico.
Caso clínicoPresentamos el caso de una lactante de 6 meses de edad, sin antecedentes mórbidos, con historia de aparición desde los 2 meses de edad de múltiples máculas pruriginosas de color café claro localizadas en el tronco y los brazos (fig. 1). Usuaria de levocetirizina 1mg al día para aliviar el prurito. Al examen físico destacaba además el signo de Darier (+). Sin otros hallazgos.
Con la sospecha de MC se decidió biopsiar las lesiones para mayor precisión diagnóstica y se solicitaron exámenes en busca de compromiso sistémico.
Dentro de los exámenes de laboratorio destacaba una triptasa sérica de 2,58 ug/l (rango normal<11,5ug/l) y hemograma dentro de los límites normales.
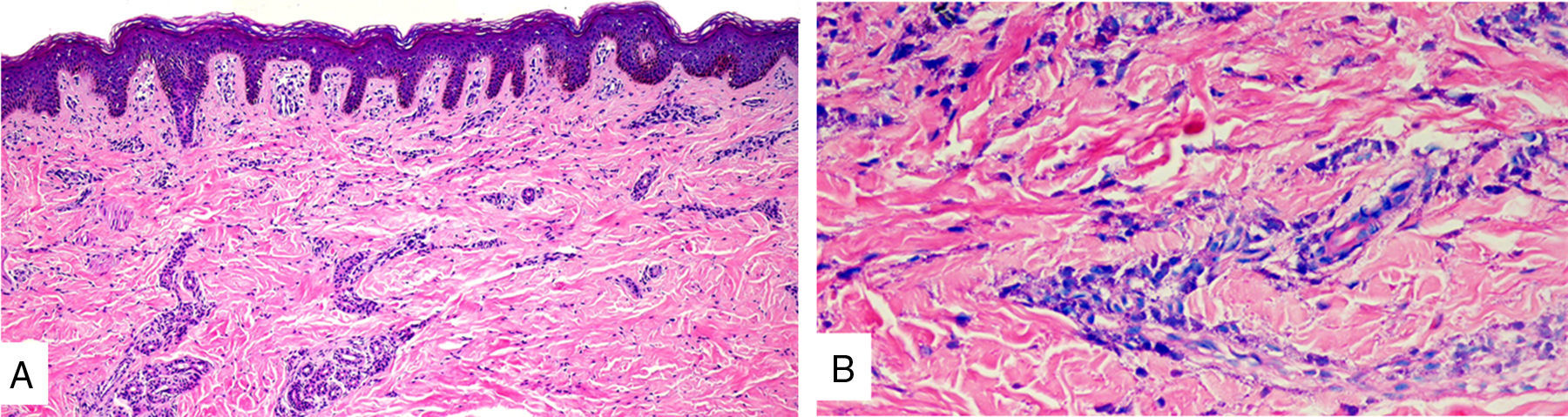
El estudio histopatológico mostró ortoqueratosis y espongiosis de la epidermis. Dermis con leve edema e infiltrado perivascular superficial linfocitario leve y aumento de mastocitos perivasculares, hasta 10 mastocitos por campo de aumento mayor con tinción de Giemsa. Estos hallazgos fueron compatibles con MC (fig. 2).
Con estos antecedentes se diagnosticó una urticaria pigmentosa como subtipo de MC y se indicó manejo basado en educación, medidas generales y antihistamínicos H1; en este caso hidroxizina, con disminución importante del prurito en el control realizado un mes después, y resolución casi total de las lesiones a los 4 meses.
DiscusiónLa MC es una enfermedad benigna en la edad pediátrica. Puede aparecer durante el periodo neonatal, la infancia o la adolescencia, aunque un 60% a 80% de los pacientes desarrolla la enfermedad antes del año de edad3.
La patogenia de este desorden se centra en alteraciones en la estructura y actividad de la tirosín cinasa (KIT), receptor transmembrana expresado en la superficie de los mastocitos, cuya activación induce al crecimiento de estos y previene la apoptosis celular. Mutaciones somáticas del gen que codifica para KIT producirían una activación constitutiva de este, con la consiguiente hiperplasia de los mastocitos. Gran parte de las mutaciones han sido encontradas en el codón D816 del gen que codifica la KIT2,8.
El diagnóstico es clínico, se realiza mediante la anamnesis y el examen físico, donde el tipo de lesiones y la presencia del signo de Darier son de gran ayuda. La histopatología permite confirmar el diagnóstico, demostrándose principalmente infiltrados de mastocitos en el tejido afectado. El estudio de laboratorio sirve como un complemento para detectar enfermedad sistémica. Debido a que la médula ósea es el órgano extracutáneo más frecuentemente afectado, es recomendable solicitar un hemograma como estudio básico. Además, los niveles de triptasa sérica (enzima liberada por los mastocitos) se encuentran elevados en las mastocitosis sistémicas, por lo que también es un examen complementario útil. El resto de pruebas de laboratorio que se soliciten dependerán de la clínica y de si existe sospecha de compromiso de otros órganos.
En cuanto al diagnóstico diferencial, la UP podría confundirse con una urticaria, sin embargo en esta última las lesiones duran solo unas horas y no se observa la hiperpigmentación típica de la UP. Al respecto, las máculas hiperpigmentadas difusas también constituyen un diagnóstico diferencial. Cuando los pacientes desarrollan ampollas o bulas, el diagnóstico se vuelve algo más complejo, en estos casos se deben considerar picaduras de insectos con formación de bulas, el impétigo buloso, infección por virus herpes simple, dermatosis ampollar IgA lineal y menos frecuentemente otras dermatosis bulosas autoinmunes2.
El tratamiento en niños está dirigido principalmente a aliviar los síntomas, considerando su curso benigno y autolimitado en la gran mayoría de los casos. El pilar fundamental lo constituyen las medidas preventivas, las cuales están enfocadas a evitar los factores que gatillen la degranulación mastocitaria. Es de suma importancia informar a los padres de aquellos factores. Se debe evitar dentro de lo posible el uso de AINE. Mantener una temperatura corporal estable puede ayudar a disminuir los síntomas, por lo que es importante un control adecuado de los baños, duchas y actividades en piscinas; habrá que evitar, a su vez, el uso indiscriminado de aire acondicionado y los cambios bruscos de temperatura. Idealmente se deben evitar situaciones estresantes, la ansiedad y privación del sueño. Se recomienda prestar atención a los alimentos que desencadenan los síntomas (quesos, embutidos, especias, pescados y mariscos, conservas, carnes ahumadas, frutos secos y chocolates, entre otros), así como a otros factores ambientales potencialmente implicados. Se pueden usar emolientes de tal forma que se mantenga una adecuada función de barrera epidérmica.
Si con las medidas generales los síntomas persisten, el tratamiento de primera línea lo constituyen los antihistamínicos H1, que han demostrado ser útiles en el tratamiento del flushing, el prurito, los habones y la sensación de ardor de la piel. En nuestro caso, la paciente evolucionó favorablemente con medidas generales y el uso de antihistamínicos.
Como conclusión, la MC en la edad pediátrica es una enfermedad benigna, de naturaleza transitoria. Las manifestaciones sistémicas son raras en la infancia, sin embargo es recomendable un estudio de laboratorio básico, donde se incluya un hemograma y niveles de triptasa sérica. Si bien existen múltiples terapias, lo primordial es la educación de los padres y las medidas generales, evitando principalmente los factores gatillantes de la degranulación mastocitaria. El tratamiento farmacológico de primera línea, y que ha mostrado buena respuesta, es el uso de antihistamínicos H1.
Conflicto de interesesEste trabajo cumple con los requisitos sobre consentimiento/asentimiento informado, comité de ética, financiación, estudios animales y sobre la ausencia de conflicto de intereses según corresponda.
A Dr. Sergio Gonzalez B., por las fotografías histológicas aportadas.