El objetivo principal es analizar el impacto de la pandemia por COVID-19 en los desencadenantes de la psicopatología y el contenido delirante de los pacientes con síntomas psicóticos atendidos durante los primeros 3 meses en un hospital terciario de Madrid.
MétodosEstudio transversal, observacional y retrospectivo en pacientes que acudieron a urgencias psiquiátricas entre el 11 de marzo y el 11 de junio de 2020. Se incluyeron variables sociodemográficas y clínicas. Se realizaron las pruebas de la χ2 o el test exacto de Fisher para el contraste de hipótesis de variables categóricas. El nivel de significación estadística se estableció en p < 0,05.
ResultadosEn el primer mes, la COVID-19 condiciona el contenido delirante del 38,5% de los pacientes ingresados y actúa como desencadenante directo de las consultas en el 46,2% de los casos. En la segunda semana en concreto, afecta al 100% de los pacientes en ambos casos. Posteriormente se observa un descenso progresivo y significativo, y la COVID-19 es el factor desencadenante del 17,6 y el 11,5% de las consultas en el segundo y el tercer mes y el condicionante del contenido delirante en el 13,7 y el 3,8% de los casos respectivamente.
ConclusionesLa actual pandemia afecta a la patoplastia del delirio. El contenido delirante de los pacientes ingresados con síntomas psicóticos se ve rápidamente condicionado, lo que puede estar en relación con el cambio de vida radical, sin transición ni preparación previa. Los acontecimientos y el entorno del paciente tienen un enorme impacto en la dinámica y las características de trastornos mentales.
The primary objective is to analyse the impact of the COVID-19 pandemic on the triggers of psychopathology and on the delusional content of patients with psychotic symptoms treated during the first three months of the pandemic in a tertiary hospital in Madrid.
MethodsWe conducted a cross-sectional, observational and retrospective study of all patients attending the psychiatric emergency room (ER) between 11th March and 11th June 2020. Sociodemographic and clinical variables were included. The chi-squared test or Fisher's exact test were performed to compare categorical variables. The level of statistical significance was set at p<0.05.
ResultsIn the first month of the pandemic, COVID-19 conditioned the delirious content of 38.5% of the admitted patients and acted as a direct trigger for 46.2% of consultations. In the second week it affected 100.0% of the patients in both cases. Subsequently, a progressive and significant decrease was observed, with COVID-19 being the triggering factor for 17.6% and 11.5% of consultations in the second and third months of the pandemic respectively. Similarly, it was the main determinant of the delusional content in 13.7% and 3.8% of cases respectively.
ConclusionsThe current pandemic affects delirium's pathoplasty. The delusional content of patients admitted with psychotic symptoms is quickly conditioned, which may be related to the radical change in their life, without transition or prior preparation. The patient's environmental context and events have a huge impact on the dynamics and characteristics of mental disorders.
El 31 de diciembre de 2019 se informó en China del primer agrupamiento de casos causados por lo que más adelante se identificó como un nuevo tipo de virus de la familia Coronaviridae denominado SARS-CoV-2. La infección por este virus se extendió desde entonces por el mundo, hasta ser reconocido por la Organización Mundial de la Salud (OMS) como una pandemia global el 11 de marzo de 20201. El 14 de marzo se decretó el estado de alarma para la gestión de la crisis sanitaria2. Al 4 de mayo de 2021, había 152.534.452 casos confirmados en el mundo y un total de 3.544.945 en España3.
La COVID-19 es una enfermedad nueva y, por lo tanto, es comprensible que su aparición y propagación puedan generar angustia, ansiedad y miedo en la población4. La infección se transmite de manera invisible, rápida y con un aumento del riesgo de muerte. Esto limita la capacidad de los individuos para utilizar estrategias adecuadas de regulación emocional para hacer frente a la situación, lo que a menudo ha sido el caso durante la pandemia de COVID-195.
Existe evidencia sustancial en estudios anteriores sobre el impacto en salud mental que han tenido brotes de enfermedades infecciosas, tales como SARS, MERS y Ébola, en los que ha sido necesario adoptar medidas de distanciamiento preventivas4,6–8. En la epidemia del SARS en Hong Kong en 2003, se objetivó un aumento en el número de suicidios en la población de más de 65 años, lo que se puso en relación con un mayor aislamiento y un aumento del miedo y la ansiedad7. Varios casos de suicidios relacionados con COVID-19 en Estados Unidos, Reino Unido, Italia, Alemania, Bangladesh, India y otros países ya se han publicado en los medios de comunicación y la literatura psiquiátrica9. Las personas con antecedentes de pensamientos suicidas, trastorno de pánico, estrés y baja autoestima son fácilmente susceptibles a los pensamientos catastrofistas10.
En China, tras la declaración de la pandemia por COVID-19, se observó un aumento de emociones negativas en la población, en detrimento del número de emociones positivas, lo que resulta coherente con estudios de emergencias de salud pública previos11. Para comprender las repercusiones psicológicas y psiquiátricas de una pandemia, deben considerarse las emociones que intervienen en ella. El miedo aumenta los niveles de ansiedad y estrés en individuos sanos12 e intensifica los síntomas de los que tienen trastornos psiquiátricos preexistentes12,13. Se ha observado que los pacientes infectados por COVID-19 o con sospecha de infección pueden experimentar reacciones emocionales intensas que pueden evolucionar a trastornos depresivos, de ansiedad o psicóticos y pueden incluso conducir al suicidio12,14. Esto puede ser especialmente prevalente en los pacientes en cuarentena, cuya angustia tiende a ser mayor12. En cuanto a los pacientes psiquiátricos, durante el pico de la pandemia en China se observó un mayor riesgo de sufrir síntomas de estrés postraumático, depresión, ansiedad, irritabilidad, estrés e insomnio, así como una mayor propensión a comunicar ideación suicida en comparación con controles sanos15.
Cabe destacar que la población que padece trastornos mentales graves, como los psicóticos, son especialmente vulnerables a las situaciones amenazantes, las medidas de restricción de la actividad y los cambios en las rutinas diarias16. En la actual era de la información digital y las redes sociales, la proliferación de noticias falsas y conspiraciones contribuye aún más a aumentar la preocupación y la alarma social17. Se han descrito casos de trastornos psicóticos breves desencadenados por el estrés derivado de la pandemia por COVID-1917, así como de descompensación psicótica a raíz de la imposición de medidas de cuarentena obligatorias en posibles casos de COVID-1916. Destaca además en estos casos un contenido delirante marcado fundamentalmente por el propio coronavirus17.
Debido al previsible crecimiento del impacto en salud mental de la pandemia por COVID-19, nuestro equipo ha descrito en otro trabajo el efecto de la pandemia en la demanda asistencial de las urgencias de psiquiatría y de nuestra Unidad de Hospitalización Breve (UHB) durante la fase inicial. En el presente trabajo nos centramos en describir si la pandemia o el confinamiento han entrado a formar parte de los desencadenantes de la psicopatología presente en los pacientes y en su posible efecto en el propio contenido delirante de aquellos con síntomas psicóticos.
Por lo tanto, el objetivo principal es analizar el impacto de la pandemia por COVID-19 en el contenido delirante de los pacientes atendidos en urgencias y en la UHB de un hospital terciario de Madrid (España) durante los primeros 3 meses tras la declaración de pandemia por la OMS (desde el 11 de marzo al 11 de junio de 2020). Según lo observado, se presume que, al igual que en la sociedad globalizada en la que vivimos el contenido del discurso se ha visto impregnado por la actual pandemia, el contenido de la psicopatología de pacientes psiquiátricos se ha homogeneizado, y se halla gran presencia de contenidos delirantes relacionados con el coronavirus.
MétodosProcedimiento y muestraEl presente trabajo forma parte de un estudio más amplio, transversal, observacional y retrospectivo18. Se ha incluido a todos los pacientes de edad ≥ 18 años que acudieron a urgencias psiquiátricas del Hospital Universitario Puerta de Hierro de Majadahonda (HUPH) entre el 11 de marzo y el 11 de junio de 2020.
Se han revisado las historias clínicas de todos los pacientes que consultaron durante el periodo descrito. La recogida de datos se llevó a cabo por 2 investigadores independientes. En caso de discrepancia, se alcanzó el consenso consultando con un tercer investigador. El estudio fue aprobado por el comité de ética del HUPH.
MedidasSe incluyeron en el estudio las siguientes variables sociodemográficas: edad, sexo y área de referencia hospitalaria en salud mental. Asimismo, se recogieron variables de carácter clínico: motivo de consulta principal y diagnóstico, tipo de consulta (voluntaria o involuntaria) y actitud que seguir. En relación con la situación de la COVID-19, se recogió si se tomaron PCR para COVID-19 y su resultado. Se registró la presencia o ausencia de factores desencadenantes en relación con la pandemia por COVID-19 y la presencia o ausencia de contenido psicopatológico relacionado con ella en los pacientes que ingresaron en la UHB.
Análisis estadísticoSe realizaron análisis descriptivos de las variables categóricas mediante frecuencias absolutas y relativas, y de las variables numéricas mediante la media ± desviación estándar. Se utilizaron las pruebas de la χ2 o el test exacto de Fisher para el contraste de hipótesis de variables categóricas. El nivel de significación estadística se fijó en p < 0,05. El paquete estadístico utilizado para la gestión y análisis de datos fue el IBM SPSS Statistics.
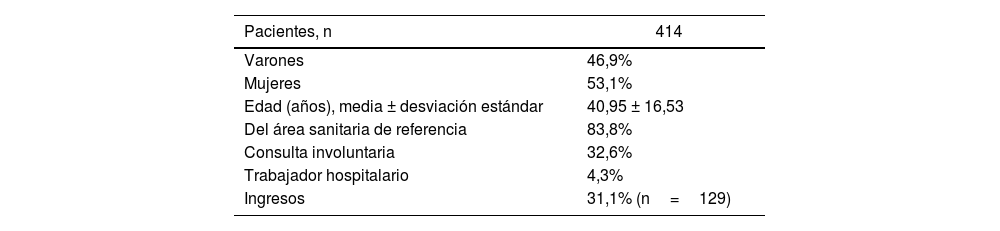
ResultadosEn la tabla 1 se recogen las características sociodemográficas y clínicas de los pacientes atendidos en la urgencia psiquiátrica en el periodo descrito. Se atendió a 414 pacientes del total de 431 que consultaron, dado que 14 de ellos se marcharon de alta voluntaria no comunicada.
Características sociodemográficas y clínicas de los pacientes atendidos en la urgencia psiquiátrica del Hospital Universitario Puerta de Hierro del 11 de marzo al 11 de junio de 2020
| Pacientes, n | 414 |
|---|---|
| Varones | 46,9% |
| Mujeres | 53,1% |
| Edad (años), media ± desviación estándar | 40,95 ± 16,53 |
| Del área sanitaria de referencia | 83,8% |
| Consulta involuntaria | 32,6% |
| Trabajador hospitalario | 4,3% |
| Ingresos | 31,1% (n=129) |
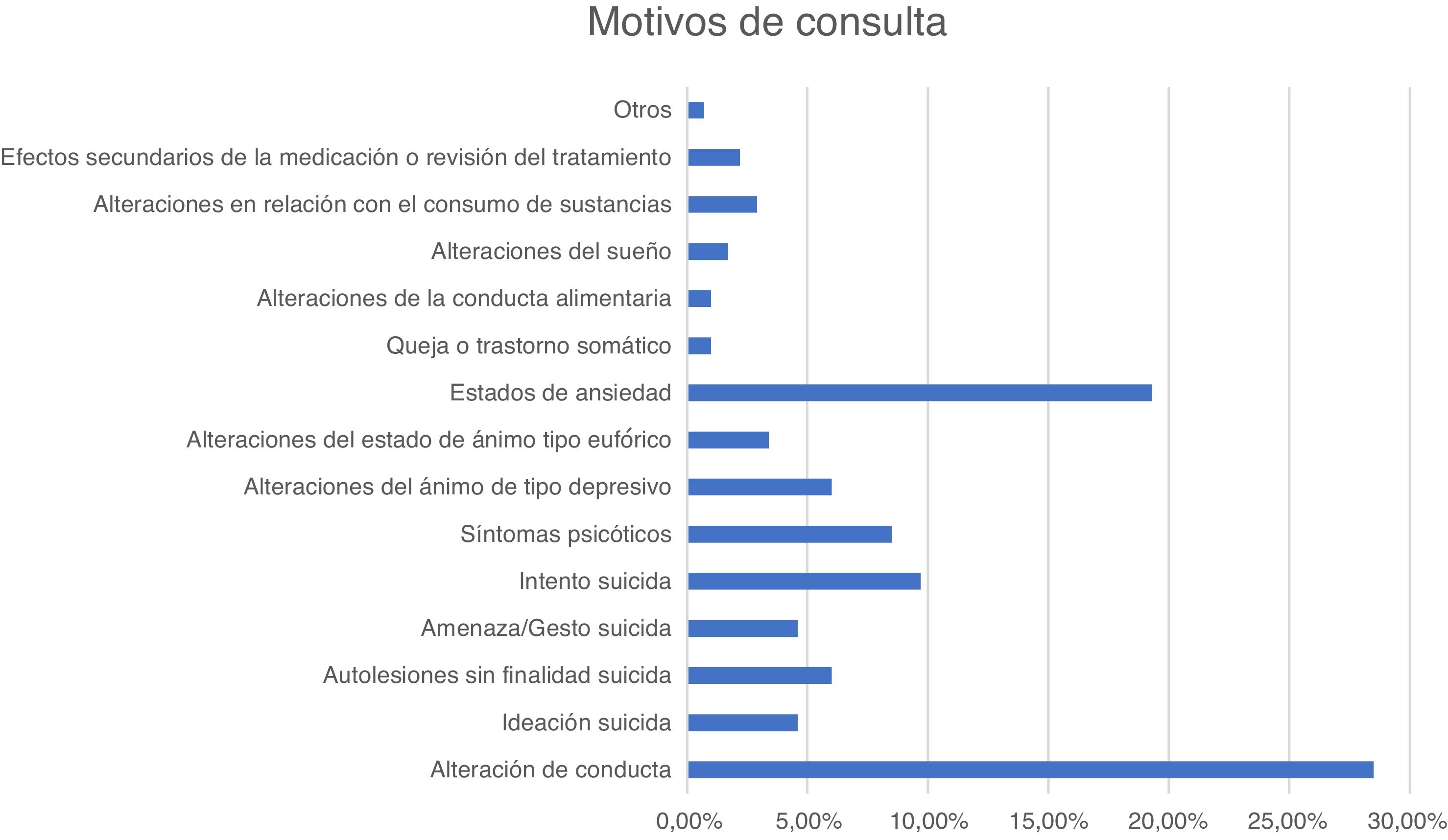
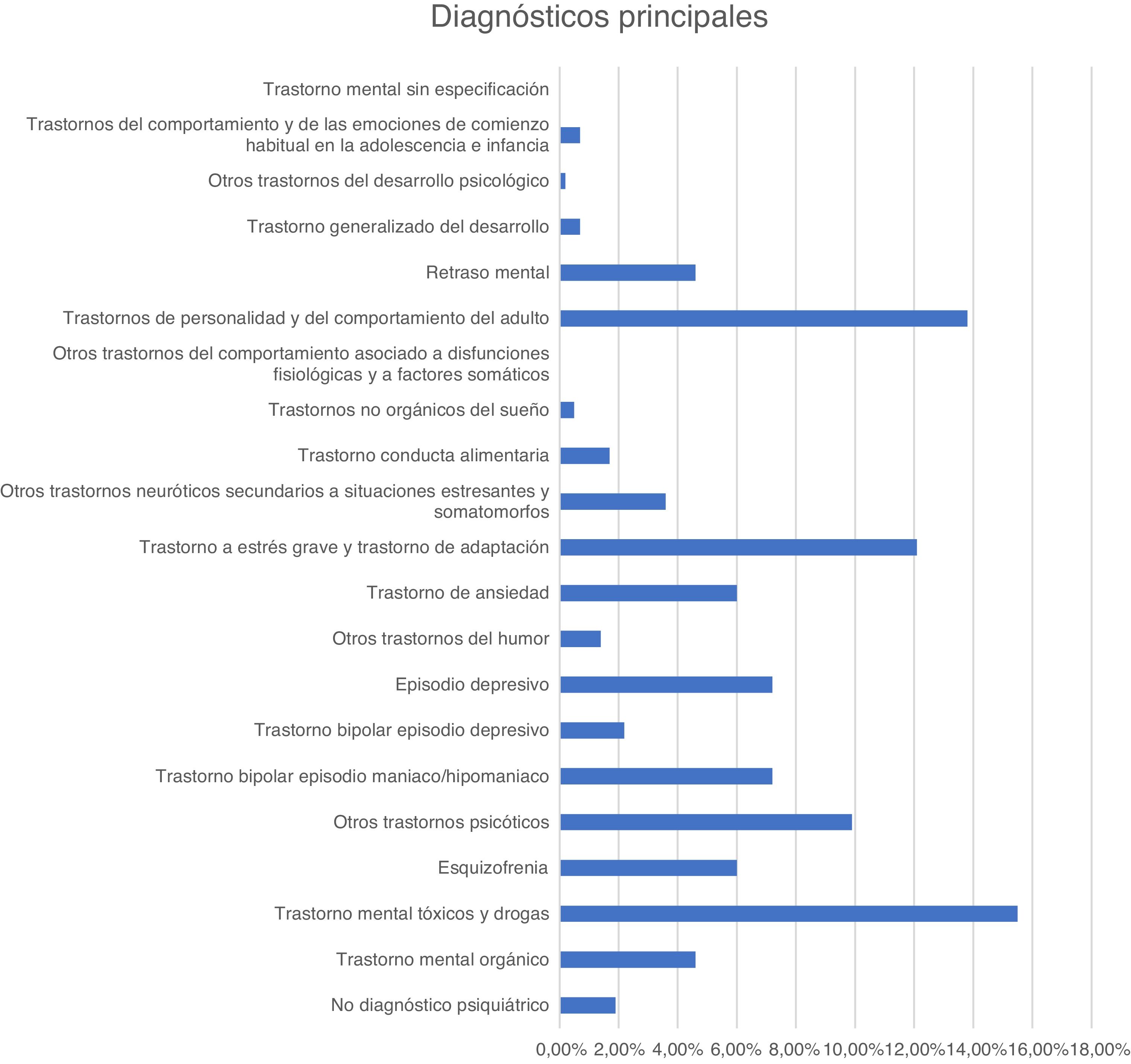
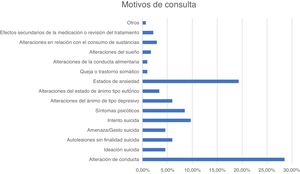
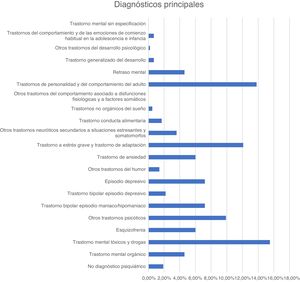
En la figura 1 y la figura 2 se recogen los principales motivos de consulta y los diagnósticos de los pacientes atendidos en urgencias durante el periodo descrito.
Del total de 414 pacientes atendidos en urgencias, 129 ingresaron en la UHB de nuestro hospital. De estos, se realizó PCR para COVID-19 al 86,0% (n =111), que en todos ellos resultó negativa.
Se observó que, a lo largo de los 3 meses del estudio, el 20,9% (n=27) de los pacientes ingresados consultaron por algún motivo directamente relacionado con la pandemia. En cuanto al contenido del pensamiento, en el 14,7% (n=19) está predominantemente marcado por el propio coronavirus.
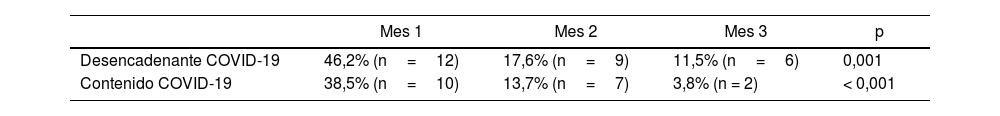
En la tabla 2 se observa la evolución por meses del porcentaje y el número de pacientes ingresados con la COVID-19 como desencadenante o con un contenido marcado por esta. En la tabla 3 se concreta la evolución por semanas de las mismas variables durante el primer mes de la pandemia.
Evolución del porcentaje y el número de pacientes ingresados con un desencadenante relacionado con COVID-19 o con un contenido marcado por esta entre el 11 de marzo y el 11 de junio de 2020, por meses
| Mes 1 | Mes 2 | Mes 3 | p | |
|---|---|---|---|---|
| Desencadenante COVID-19 | 46,2% (n=12) | 17,6% (n=9) | 11,5% (n=6) | 0,001 |
| Contenido COVID-19 | 38,5% (n=10) | 13,7% (n=7) | 3,8% (n = 2) | < 0,001 |
Evolución del porcentaje y el número de pacientes ingresados con un desencadenante relacionado con COVID-19 o con un contenido marcado por esta durante el primer mes de la pandemia, por semanas
| Semana 1 | Semana 2 | Semana 3 | Semana 4 | p | |
|---|---|---|---|---|---|
| Desencadenante COVID-19 | 20,0% (n = 1) | 100% (n = 5) | 33,3% (n = 1) | 55,6% (n = 5) | 0,001 |
| Contenido COVID-19 | 20,0% (n = 1) | 100% (n = 5) | 33,3% (n = 1) | 33,3% (n = 3) | < 0,001 |
De los 19 pacientes ingresados con un contenido de pensamiento marcado fundamentalmente por la pandemia por COVID-19, se describen a continuación 4 casos de los más representativos.
Caso 1Mujer de 25 años, personal sanitario (BIR), que ingresó el 17 de marzo por un episodio maniaco con síntomas psicóticos. La paciente había experimentado un cambio de comportamiento las últimas 3 semanas. Presentaba un discurso verborreico, prolijo, tangencial, con asociaciones laxas y pérdida del hilo conductor. Destacaban temas delirantes de tipo místico/religioso, así como la creencia de estar infectada por el coronavirus. La paciente se mostraba reiterativa en torno a un paciente al que había valorado en las últimas semanas y al que refería que «tenía la necesidad de salvar después de haber observado una cruz en una de sus muestras clínicas, que significaba que tenía que hacer todo lo posible por salvarle». Asimismo, la paciente solicitaba que mantuviéramos el espacio con ella porque «estaba infectada de coronavirus, había sido contagiada en la primera planta», y se mostraba reiterativa en torno a esta idea y aseguraba que «había sido el ser humano quien había creado el virus».
Caso 2Varón de 34 años que ingresó desde urgencias el día 18 de marzo por episodio maniaco con síntomas psicóticos. El paciente mantenía un discurso circunstancial con asociaciones laxas y un contenido de tinte megalomaniaco, con alusiones a que podía «cambiar el curso de las cosas, predecir el futuro y cambiarlo». Hacía referencia a temas mesiánicos, aunque no entraba en detalle, únicamente que tiene un canal de YouTube donde habla de estos temas y «explico todo en detalle». Se mantuvo una entrevista con sus familiares, que refirieron desorganización conductual de dos semanas de evolución con episodios de heteroagresividad verbal hacia su pareja y sus familiares, con conductas extrañas tales como grabar videos insultando a la sociedad. Asimismo, que había comenzado a manifestar que «es el Mesías» y que «ha sido quien ha provocado el coronavirus a través de un ritual y de la misma manera es capaz de controlarlo».
Caso 3Varón de 34 años que ingresó el 24 de marzo de 2020 por episodio psicótico con síntomas maniformes relacionados con consumo de tóxicos. El paciente contó que se encontraba en casa con su mujer y su hijo cuando empezó a comentar todas las ideas y planes que tenía para resolver el problema de la pandemia. Refirió que en el mes de febrero comenzó a darse cuenta, gracias a un compañero de trabajo de procedencia china, de todo lo que iba a ocurrir en el mundo. Aseguraba que podría anticiparse a todo lo que iba a ocurrir, ya que «lo que predije se ha confirmado», «podría abolir la esclavitud haciendo que trabajen los robots por nosotros».
Su mujer refirió que, desde el confinamiento en el domicilio por la pandemia y el aumento de noticias relacionadas con este tema, el paciente comenzó a presentar alteraciones de conducta manifiestas. Desde el jueves 19 de marzo empezó a alterarse el ritmo de sueño, y llegó a dormir un total de 4 h cada 2 días. Relataba un ánimo expansivo y eufórico con un discurso verborreico centrado en «planes sobre cómo arreglar los problemas mundiales». «Empezó a comprar empanadas para todo el edificio que fue repartiendo puerta por puerta», «compró varias cámaras de grabación para hacer videos de YouTube en los que quería explicar a la sociedad sus planes y su visión sobre la bondad del coronavirus».
Caso 4Paciente de 30 años que ingresó el 26 de marzo de 2020 por un episodio maniaco con síntomas psicóticos. La familia refirió que, desde hacía 4 días, el paciente estaba más agresivo, agitado, «con ideas extrañas, dice que nos están espiando los chinos y que nos graban las llamadas».
Se objetivó un discurso saltígrado, verborreico, con marcada distraibilidad y pérdidas del hilo conductor. Contó que hacía unos días se había mudado al domicilio de su madre para proteger a su pareja, ya que vivían en una vivienda pequeña y no le parecía adecuado hacer la cuarentena en dichas condiciones. Reconocía que se metía en el aseo y dormía en la bañera para aislarse. Centraba el discurso en su actividad académica-laboral, mezclada de manera inconexa con temas relacionados con la infección por COVID-19.
DiscusiónDurante el periodo del estudio, se ha podido observar un cambio en el contenido delirante de los pacientes, impregnado ahora por la pandemia y el coronavirus. Esto ha resultado más llamativo durante el primer mes de la pandemia desde el 11 de marzo, lo que ha coincidido en su totalidad con la fase de confinamiento.
Aunque los temas centrales de los delirios tienden a ser los mismos a lo largo de las diferentes épocas (persecución, grandiosidad, culpa, religión, hipocondría o celos)19,20, los clínicos suelen observar que tienden a incorporar rápidamente temas de actualidad populares20.
El modelo biologicista en psiquiatría sigue considerando que el sustento último de los síntomas es su remisión a la señal biológica que causa en última instancia lo observable por el psiquiatra21. Sin embargo, siendo críticos con este modelo hegemónico, hay autores que señalan la importancia de hacer hincapié en el contexto de los acontecimientos y el entorno del paciente, que tienen un enorme impacto en la dinámica y las características de los trastornos mentales22. El presente estudio se ha centrado no tanto en la forma de los síntomas psiquiátricos, sino en su contenido, en el hecho constatado con la descripción realizada de cómo un contexto social concreto ha marcado el contenido delirante de pacientes con síntomas psicóticos. Se revela, por lo tanto, cómo la psicopatología humana siempre está entretejida con la realidad social y cultural, cómo se relaciona con el medio ambiente particular y las circunstancias de la vida diaria de las personas22.
Se ha objetivado de manera longitudinal un cambio en el contenido de los delirios primarios con el paso de las semanas, lo que se cree que puede deberse a las circunstancias ambientales23. La situación social y política y el progreso tecnológico pueden afectar a las creencias delirantes de los pacientes psiquiátricos. Hace unos cientos de años, el contenido principal de los delirios de control, persecución y referencia involucraba entidades sobrenaturales y brujería, mientras que, tras la invención de tecnologías, electricidad, rayos X, láser y medios de comunicación como el telégrafo, el teléfono, la radio o la televisión, el contenido de los delirios se ha visto sustancialmente influido por estas innovaciones24. Entre 1950 y 1995, distintos autores en Europa describieron la inclusión de nuevas tecnologías e innovaciones culturales en los delirios esquizofrénicos19. En la década de los noventa se recogieron casos de pacientes con delirios relacionados con diferentes eventos sociopolíticos, como el juicio criminal de O.J. Simpson, la visita del papa a Estados Unidos, el 50.o aniversario de Naciones Unidas o las elecciones políticas de distintos países25.
No se sabe el tiempo que se necesita para que las innovaciones culturales influyan en las creencias delirantes. Por ejemplo, tras la aparición de internet, los delirios relacionados no se comunicaron hasta que el conocimiento de internet se difundió ampliamente24. Un estudio de 2006 realizado en 41 personas con un primer episodio psicótico encontró relación entre el tema de los delirios y el contenido de las alucinaciones auditivas con los eventos ocurridos en el año anterior al inicio de los síntomas26.
El impacto de la pandemia por COVID-19 en determinadas enfermedades mentales como la psicosis aún está por determinar. Se ha propuesto que el intenso estrés psicosocial asociado con una nueva enfermedad potencialmente mortal como es la COVID-19 y las restricciones de cierre nacional podrían ser factores desencadenantes de una psicosis reactiva breve. Se han visto casos de pacientes sin antecedentes psiquiátricos previos, un ajuste psicosocial previo normal y sin contagio de COVID-19 que presentaban delirios somáticos de infección por el virus. Ha destacado también el predominio de contenidos espirituales y religiosos en los delirios. La amenaza global sumada a una sobrecarga de información sin precedentes y el confinamiento en el domicilio podrían haber aumentado las preocupaciones espirituales a nivel individual27.
Por otro lado, se han descrito casos de pacientes con trastorno mental previo (trastorno afectivo bipolar, esquizofrenia) que en descompensaciones posteriores han incorporado el coronavirus a sus delirios o sus alucinaciones20,28. Esto ilustra cómo la actual pandemia afecta a la patoplastia del delirio. A medida que la situación de la pandemia por COVID-19 se ha ido convirtiendo en un tema de preocupación para la población general, se ha ido incluyendo cada vez más en el contenido delirante de los pacientes con trastornos psiquiátricos20. Lo más llamativo es la velocidad de dicha incorporación. En la segunda semana tras la declaración del estado de alarma, el 100% de los pacientes ingresados tenían un contenido delirante que giraba de manera homogénea en torno al coronavirus. Nos estamos refiriendo fundamentalmente a pacientes que ya estaban diagnosticados de trastornos del espectro esquizofrénico o trastornos bipolares con síntomas psicóticos que habían sufrido otras descompensaciones previas en las que presentaban una ideación delirante propia con temas diferentes en cada uno de ellos. Este cambio tan rápido y tan brusco observado en la psicopatología podría estar en relación con la incertidumbre y la profunda fractura vital causada por el virus. En solo 3 días entre la declaración de la pandemia y la declaración del estado de alarma se produjo un cambio radical, sin transición ni preparación previa, de un modo de vida a otro. Desaparecieron la mayor parte de los factores externos que vertebraban nuestra forma de vida, el trabajo y los estudios, las relaciones sociales, el ocio y las aficiones. Todo se paralizó de manera brusca y masiva. El componente social se trasformó de una manera tan rápida y global que hizo que prácticamente desaparecieran los factores individuales y el único componente externo fuera la pandemia.
Este tipo de hechos (contenidos cambiantes en pacientes con afecciones de base reagudizadas por el estrés o aparición de trastornos de novo en personas vulnerables) pone en un primer plano la esencia del síntoma mental. Para que la experiencia, el lenguaje y la conducta humanos tomen la forma de síntoma psiquiátrico y presenten determinadas características (tanto para su propia aparición y patoplastia como para su clasificación en el terreno de la anormalidad), hay que tener en cuenta determinadas relaciones sociales y prácticas21.
Por otro lado, se observa que durante el periodo de estudio ha habido un 20,9% de consultas motivadas por la pandemia por COVID-19, más llamativo el primer mes (46,2%) y especialmente en la segunda semana (100%) desde la declaración de la pandemia, y luego un descenso progresivo. Lo mismo ha sucedido con la evolución del contenido delirante de los pacientes. Esto nos lleva a la pregunta de por qué se observa este descenso a medida que transcurre el tiempo. ¿Podría deberse a la salida del estado de alarma?, ¿a la vuelta a una «nueva normalidad»? Una de las posibles hipótesis planteadas es la existencia de una serie de mecanismos que permitan adaptarse a la situación de estrés a medida que transcurre el tiempo. La otra hipótesis sería que van apareciendo nuevos factores probablemente relacionados con el aislamiento, la convivencia o la falta de actividad, entre otros, y los factores individuales van adquiriendo mayor protagonismo tanto como desencadenantes como en el contenido de las alteraciones del pensamiento, sobre todo al finalizar el estado de alarma.
La resiliencia consiste en el mantenimiento y/o la rápida recuperación de la salud mental durante y después de los periodos de adversidad. Resulta de un proceso dinámico de adaptación satisfactoria a factores de estrés. Estos pueden ser tanto «macroestresores» (p. ej., acontecimientos potencialmente traumáticos, como los desastres naturales o los causados por el hombre) como «microestresores» (los llamados «problemas cotidianos» que, en cierta medida, forman parte de las interacciones diarias con el medio ambiente)29.
Aunque las personas pueden enfrentarse a los mismos temor y riesgo de salud desconocido, no todas experimentan el mismo grado de ansiedad ni adoptan el mismo número de estrategias de afrontamiento, y se observan considerables diferencias individuales. Por otro lado, las respuestas para hacer frente a una situación pueden fluctuar entre las distintas situaciones y a lo largo del tiempo. En el brote de SARS en Hong Kong se vieron fluctuaciones en las respuestas de ansiedad de los participantes durante las 4 semanas de un estudio30.
Un estudio en Alemania investigó el curso de la ansiedad y los comportamientos asociados al SARS-CoV-2, así como los efectos contribuyentes de la ansiedad por la salud, la intolerancia a la angustia y la intolerancia a la incertidumbre en el contexto de la pandemia. La ansiedad relacionada con la COVID-19 aumentó en un inicio para posteriormente estabilizarse, especialmente en abril y mayo de 2020. Esto coincide con una disminución en la tasa de infección y la flexibilización de algunas restricciones gubernamentales. Más seguridad y conocimiento acerca de la pandemia y un efecto de habituación a la amenaza del virus podrían haber modificado la evaluación del riesgo en relación con el virus y haber conducido a una disminución de la ansiedad después de marzo de 2020. Los resultados de anteriores epidemias/pandemias confirman que las respuestas a los brotes infecciosos son variables y pueden disminuir durante su curso31.
No obstante, otros investigadores han señalado que las consecuencias para la salud mental de la pandemia por COVID-19 podrían perdurar y llegar a su punto máximo incluso más tarde que la propia pandemia. En un estudio para evaluar los cambios de los síntomas psicopatológicos durante el brote y después en China mostraron que, tras el pico, las prevalencias de depresión y ansiedad aumentaron. Esto podría deberse a las consecuencias a largo plazo como la incertidumbre y el miedo a la crisis económica y la recesión o el aumento del desempleo32.
La principal fortaleza de este trabajo radica en que es uno de los primeros hasta la fecha que analiza y describe el impacto de la pandemia por COVID-19 en el contenido delirante de los pacientes ingresados con síntomas psicóticos en una UHB. Asimismo, pone de manifiesto el impacto de la actual pandemia en los motivos de consulta de los pacientes atendidos durante el periodo descrito. Cabe señalar como principal limitación el breve periodo de observación; es necesario desarrollar estudios que permitan ver la evolución de los hallazgos descritos en el largo plazo.
ConclusionesSe ha visto que la actual pandemia por COVID-19 afecta a la patoplastia del delirio. El contenido delirante de los pacientes ingresados en nuestra UHB se ve rápidamente condicionado por la llegada del coronavirus, y se observa una homogeneización, sobre todo en la segunda semana del periodo de observación, cuando los la temas delirantes centrados en la pandemia se dan en el 100% de los sujetos estudiados. Esto puede estar en relación con el cambio de vida radical, sin transición ni preparación previa, que se produce en tan solo 3 días entre la declaración de la pandemia y la declaración del estado de alarma. Se puede concluir que el contexto de los acontecimientos y el entorno del paciente tienen un enorme impacto en la dinámica y las características de los trastornos mentales.
Por otro lado, un alto porcentaje de las consultas de los pacientes en el periodo inicial del estudio se encuentran directamente desencadenadas por motivos asociados con el coronavirus, y con el paso del tiempo se observa la aparición de otros factores de estrés. Mientras que al inicio la pandemia funciona prácticamente como único componente externo, y desaparecen los factores individuales, a medida que va transcurriendo el periodo de confinamiento y sobre todo a raíz de la finalización del estado de alarma, van surgiendo otros desencadenantes probablemente más relacionados con la convivencia, la falta de actividad, las dificultades económicas o las condiciones socioculturales de cada individuo. Asimismo, es posible que se vayan desarrollando una serie de mecanismos que permitan adaptarse a la situación de estrés a medida que avanza el tiempo.