El bajo peso al nacer se define cuando el neonato pesa menos de 2.500 g; sus orígenes son multifactoriales y sus prevalencias mundial y nacional son del 4,8 y el 9% respectivamente. Se destaca la falta de apoyo social como uno de los factores de riesgo que puede tener gran relación con el bajo peso al nacer.
ObjetivoDeterminar la relación entre la ausencia de apoyo social durante el embarazo y el bajo peso al nacer.
MétodosEstudio de casos y controles en una población de 420 madres seleccionadas en un hospital de alta complejidad durante el periodo de noviembre 2015 a julio 2017. Se aplicó a estas madres un instrumento que incluía variables sociodemográficas y escalas validadas que evalúan apoyo social y estrategias de afrontamiento. Para el análisis de los datos, se desarrollaron modelos de regresión logística, psicológico, biológico y social, con las variables antecedente de vaginosis, vivir en área rural, nuliparidad y apoyo social no adecuado, que se identificaron como las que tienen mayor relación con el bajo peso al nacer.
ResultadosEn el modelo final de regresión logística, se encontró que la ausencia de apoyo social aumenta la oportunidad de bajo peso al nacer en 3,59 veces (OR = 4,59; IC95%, 2,27-9,27; p<0,01). Otra variable significativa es la nuliparidad.
ConclusionesLos hallazgos respaldan la hipótesis de que la ausencia de apoyo social adecuado durante la gestación está relacionada con el bajo peso al nacer.
Low birth weight is defined as the infant weighing less than 2500 grams; its origins are multifactorial and its prevalence at the global and national levels is between 4.8% and 9% respectively. Lack of social support has been emphasised as one of the risk factors that may have a high correlation with the occurrence of low birth weight.
ObjectiveTo determine the relationship between the absence of social support during pregnancy and low birth weight.
MethodsCase-control study in a population of 420 selected mothers in a tertiary hospital from November 2015 to July 2017. In these mothers, an instrument was applied that included sociodemographic variables and validated scales that evaluate social support and coping strategies. For the data analysis, logistic, psychological, biological and social regression models were developed, with variables for a history of vaginosis, living in rural areas, nulliparity, and inadequate social support; which were identified as having the greatest relationship with low birth weight.
ResultsIn the final logistic regression model we found that the absence of social support increases the chance of low birth weight by 3.59 fold (OR=4.59; 95%CI, 2.27-9.27; P<.01). Another significant variable was nulliparity.
ConclusionsThe findings support the hypothesis that the absence of adequate social support during gestation is related to low birth weight.
El bajo peso al nacer según la Organización Mundial de la Salud (OMS) se define como el < 2.500 g; la prematuridad y la restricción del crecimiento intrauterino (RCIU) son sus principales orígenes1. Es una de las principales causas de morbilidad y mortalidad infantil y de morbilidad en la vida adulta2,3. Su prevalencia varía según las regiones: Australia (4,8%), Canadá (5,5%), Reino Unido (6,0%) y Estados Unidos (5,8%)4; en Latinoamérica es del 9,26% y Colombia presenta un panorama similar (9%)3. En una institución de alta complejidad (Hospital Universitario San José), se encontraron prevalencias del 15-17% (como muestran las observaciones no publicadas del Dr. Ortiz R. en el Boletin epidemilogico obstetricia y ginecologia del Hospital Universitario San Jose, 2013).
Los neonatos con bajo peso tienen 40 veces más riesgo de morir en el periodo neonatal que sus similares con peso > 2.500 g y aumenta a 200 veces en los de menos de 1.500 g5. Aunque la tasa de mortalidad neonatal ha disminuido en los últimos 5 años, el bajo peso supone un importante problema mundial, como una de las principales causas de morbilidad y mortalidad infantil6–10, pues junto con la prematuridad causa 1 millón de muertes neonatales anuales11,12. También se asocia con una mayor morbilidad a corto plazo —como sepsis neonatal, asfixia al nacimiento, inestabilidad térmica, distrés respiratorio, infecciones, apneas, trastornos metabólicos, convulsiones, ictericia, kernícterus, dificultad para la lactancia, enterocolitis necrosante y leucomalacia periventricular— y mayores tasas de rehospitalización13–15. Alrededor del 25% de los neonatos con peso < 1.000 g presentan alguna discapacidad. Goldenberg RL et al.16 muestran que los neonatos de menos de 900 g que sobreviven tienen mayor incidencia de parálisis cerebral infantil, al demostrar que hay una relación inversa según el peso, con prevalencias de 250, 30, 20 y 10/1.000 nacidos vivos de peso al nacer de 600, 1.000, 1.500 y 2.000g respectivamente. Estudios también indican un incremento de la prevalencia de alteraciones médicas en la vida adulta, como enfermedades cardiovasculares, diabetes, síndrome metabólico, alteraciones visuales y auditivas y déficit de atención, a medida que disminuyen la edad gestacional y, por ende, el peso al nacer2,6,9,17–19.
Las causas del bajo peso al nacer son multifactoriales: historia de bajo peso al nacer, infecciones (bacteriuria asintomática, vaginosis, complejo TORCH y periodontitis, entre otras), edad materna menor de 18 o mayor de 35 años, hábito de fumar20, consumo de alcohol, nuliparidad o multiparidad, periodo intergenésico menor de 1 año, bajo peso preconcepcional y bajo nivel educativo21. Es importante comprender no solo la multicausalidad del bajo peso al nacer, sino también la interacción ambiental y la variabilidad genética de estos factores2. El bajo peso al nacer tiene implicaciones de índole no solo social y familiar, sino también económicas. Se estima que los gastos anuales por atención de nacimientos pretérmino con bajo peso al nacer en Estados Unidos son de alrededor de 25 billones de dólares, dados en su mayor parte por la atención en las unidades de cuidados intensivo11; otros estudios muestran que la atención en rehabilitación por neonato es de 6.500 dólares anuales22. Varios estudios muestran que las gestantes con un apoyo social adecuado e incluso con factores de riesgo biológicos y psicológicos, como estrés, depresión y tabaquismo, tienen menor riesgo de parto pretérmino y bajo peso al nacer21,23–33. Los factores de riesgo psicosocial, en especial el estrés, la calidad de vida y la disfunción familiar, son demostrados factores de riesgo de bajo peso al nacer, y el apoyo social, como modificador de eventos adversos durante el embarazo, puede reducir el riesgo de complicaciones adversas neonatales, pues actúa reduciendo el impacto de los sucesos vitales en la generación de la respuesta de estrés, tanto en su componente biológico como en el psicológico21,26–29,32–37.
La evidencia respalda la hipótesis de dar a las redes de apoyo el rol de factor protector para evitar el bajo peso al nacer y otros desenlaces al nacimiento. Para traducir estos hallazgos a la salud pública y la práctica clínica, es fundamental identificar qué subgrupos de mujeres pueden ser especialmente susceptibles a los efectos potencialmente perjudiciales de la falta de apoyo social, así como en qué circunstancias esta falta de apoyo puede llevar a mayores complicaciones para la gestante. Nuestro medio no escapa al problema del bajo peso al nacer, razón por la cual es pertinente y necesario realizar estudios que permitan evaluar y caracterizar las redes de apoyo social, teniendo en cuenta que nuestra población tiene diferencias desde el punto de vista contextual e individual. Por lo anterior, se planteó la presente investigación con el objetivo de determinar la relación entre la ausencia de apoyo social durante el embarazo y el bajo peso al nacer.
MetodosMediante un estudio de casos y controles, se buscó determinar la relación entre la ausencia de apoyo social durante el embarazo y el bajo peso al nacer. Este estudio se realizó en un hospital de alta complejidad (HUSJ), centro de referencia del departamento del Cauca y sur occidente de Colombia, que atiende a población del aseguramiento contributivo y subsidiado en el sistema de seguridad social vigente en el país, durante el periodo de noviembre 2015 a julio 2017. Se definió como caso toda mujer en puerperio que diera a luz por parto vaginal o cesárea a un neonato único vivo con peso < 2.500 g. Se excluyó a las madres de neonatos con malformaciones congénitas, de embarazos múltiples o nacido muerto y aquellas con alteración mental (por la dificultad de realizar la entrevista y el inconveniente para obtener información lógica y generar información inconsistente) y que no aceptaron la inclusión en el estudio. Como controles, se incluyó a madres en puerperio < 48 h cuyo neonato pesara 2.500 g o más, producto único vivo y sin malformaciones congénitas. Para el tamaño de la muestra, se tuvo en cuenta α = 0,05, β = 0,20, tasa de exposición de los controles a una red de apoyo no adecuada durante la gestación de un 10% según un estudio local38 y una odds ratio (OR) correspondiente al incremento mínimo de la OR de interés de 2,5, con base en estudios previos27,30,38. Para mejorar la potencia del estudio, se tomó una relación de 3 controles por caso. Se obtuvo un tamaño muestral de 105 casos y 315 controles. La medición del apoyo social se realizó por medio del cuestionario MOS (evalúa el soporte social), desarrollado por Sherborne et al.39–41 en 1991, el cual tiene 4 dominios con puntuaciones mínima y máxima: 8-40 para apoyo emocional, 4-20 para apoyo instrumental, 4–20 para interacción social positiva y 3-15 para apoyo afectivo. En la evaluación se toma la puntuación en bruto (la suma de los 4 dominios), cuya puntuación total va de 19 a 95. Puntuaciones altas se perciben como de mayor apoyo; para este estudio se tomaron estos puntos de corte tanto para el total como en cada uno de los dominios, según se ha hecho en estudios previos, por debajo de los cuales se clasificó con deficiente apoyo social42. También se midieron variables sociales —zona de residencia, estado civil, nivel educativo, grupo étnico, ocupación, aseguramiento, estrato socioeconómico e ingresos del hogar, atención preconcepcional, planificación familiar, atención prenatal adecuada (número de controles ≥ 4 y edad gestacional de inicio del control en el primer trimestre) y asistencia a curso psicoprofiláctico—, psicológicas —consumo de alcohol, exposición al cigarrillo, estrategias de afrontamiento (evaluado con el cuestionario Cope brief-2843–46), uso de sustancias psicoactivas y planeación del actual embarazo— y biológicas —edad, fórmula obstétrica, peso preconcepcional, historia de parto pretérmino, historia de bajo peso al nacer e infecciones durante el embarazo (vaginosis, infección urinaria)—. Antes de iniciar el proceso de recolección de los datos, se capacitó a los encuestadores con el fin de estandarizar la información y controlar sesgos de información. Una vez identificado el caso y el control, se les explicó el objetivo y los procedimientos de la investigación; si las madres aceptaban participar, se les aplicaban las escalas y los cuestionarios respectivos. Se realizó control de calidad de los datos, se elaboró una base de datos y el análisis de la información se hizo con el programa STATA versión 10.0.
Plan de análisisLas variables de interés se analizaron individualmente desde el punto de vista exploratorio para comprobar la normalidad de su distribución. Se identificaron valores extremos y valores perdidos que pudieran incidir en el resultado, se describió la población sujeto de estudio según las características sociales, psicológicas y biológicas; se compararon las distribuciones de las características de interés entre los casos y los controles usando pruebas estadísticas de la χ2 y la exacta de Fisher según correspondiese. Para las variables continuas con distribución normal como la edad se utilizó la prueba de la t de Student, previo análisis de varianza. Para variables con distribución no normal, se utilizó la U de Mann-Whitney, previa aplicación de test de normalidad de Shapiro-Wilk. Para determinar las posibles relaciones entre algunas variables explicativas del evento, se determinó la fuerza de asociación (OR) entre dichas variables con su intervalo de confianza del 95% (IC95%).
Con base en los hallazgos del análisis bivariado, se describieron 3 modelos multivariables (biológico, psicológico y social) y uno final. Para seleccionar las variables que incluir en cada uno de los modelos y en el final, se empleó el procedimiento stepwise con una probabilidad de entrada de 0,2 y de salida de 0,15. Además del criterio estadístico para la selección de las variables, también se consideró el criterio teórico, se generó el área bajo la curva para el modelo final, se evaluó la colinealidad y finalmente se realizó diagnóstico del modelo final con el estadístico de Hosmer-Lemeshow (HL). Las variables continuas se categorizaron para introducirlas en los diferentes modelos: edad se categorizó como grupo de referencia de 19-34 años y categorías de riesgo ≤ 18 y ≥ 35 años47,48. Para el peso preconcepcional, se tomó como grupo de referencia el > 45 kg, y se consideró categoría de riesgo el < 45 kg. Para la escolaridad, se tomó como punto de corte 9 años, ya que según estudios previos las de menos años escolares son las de riesgo48. Para otras variables como la raza, se asumió que las razas negra e indígena son las más predispuestas a discriminación, por lo que se creó una única categoría con ellas y como referencia, las blancas y mestizas. Respecto al estrato, se tomó la clasificación del Sisbén; como bajos, se tomaron los niveles 1 y 2, y como de referencia, el 3 y el 4.
El presente estudio está regido por normas bioéticas internacionales vigentes, como el código de Núremberg, la declaración de Helsinski y el reporte Belmont; igualmente, las normas del Código Civil Colombiano, en su artículo 1502, la ley 23 del 1981, decreto 3380 de 1981 y la resolución 8430 de 1993 del Ministerio de Salud, las pacientes que aceptaron participar de manera voluntaria en el estudio firmaron el consentimiento informado, y se obtuvo el aval ético del HUSJ de Popayán y de la Universidad del Cauca para su realización.
ResultadosEste estudio se llevó a cabo de noviembre de 2015 a julio de 2017; no hubo rechazos ni pérdidas; la media de edad fue 26,29 ± 7,11 años; la escolaridad promedio fue de 9 ± 3,11 años; el 71,19% se identificó como de raza blanca/mestiza y el 28,81%, como de raza indígena y negra; el 55,95% procede del área rural; el 87,6% pertenece a nivel socioeconómico bajo (estratos 1 y 2); el 79,76% pertenece al régimen subsidiado; el 44,52% recibe menos de 1 Salario Mínimo Legal Vigente (SMLV), y el 87,86% manifestó no tener pareja estable (solteras, viudas).
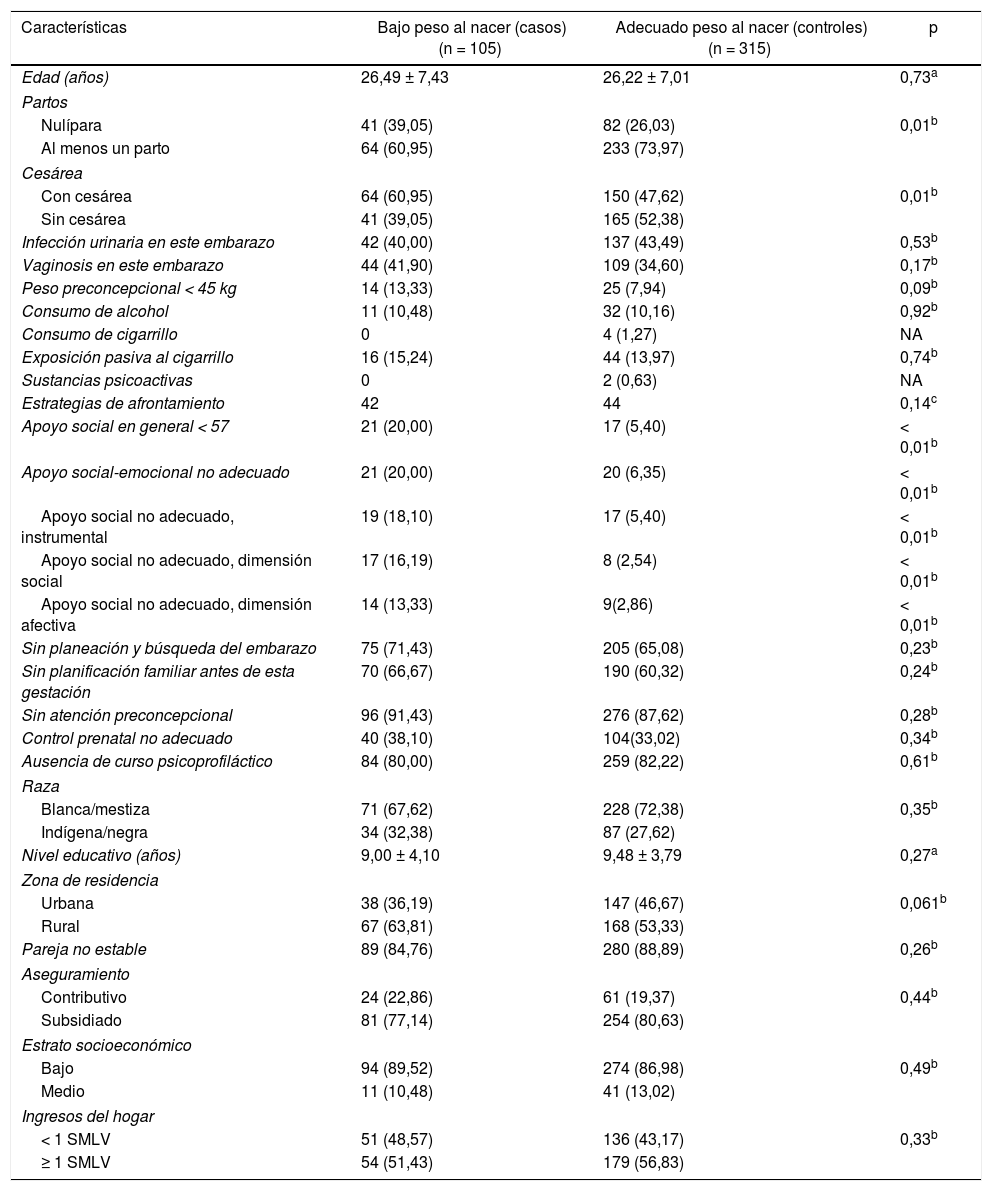
En la tabla 1 se describen las características generales de la población según sea caso o control. Respecto a las variables basales de la población en estudio, se encontraron diferencias significativas entre los grupos: nuliparidad y antecedente de cesárea (p < 0,05). Con respecto a tener partos o no, el 39,05% de los casos eran nulíparas, frente al 26,03% de los controles, con diferencia estadísticamente significativa; en cuanto al antecedente de cesárea, el 60,9% de los casos lo tenía, en comparación con el 47% de los controles. Respecto al apoyo social, el 20,00% de los casos reportaron menos apoyo social, en comparación con el 5,40% de los controles (p < 0,05). En cuanto a las estrategias de afrontamiento, fueron similares en ambos grupos; el grupo de control manifestó más frecuentemente planear el embarazo. Respecto a la categoría social, variables como el control prenatal, la planificación familiar y la consulta preconcepcional se catalogaron como adecuadas con mayor frecuencia en los controles, mientras que la asistencia a cursos psicoprofilácticos fue más frecuente en los casos, aunque sin significación estadística. En las variables raza, estabilidad de la pareja y aseguramiento, no se hallaron diferencias significativas. La residencia rural, el estrato socioeconómico bajo y los ingresos bajos fueron más frecuentes en el grupo de casos, aunque sin significación estadística.
Características biológicas, psicológicas y sociales de la población en estudio
| Características | Bajo peso al nacer (casos) (n = 105) | Adecuado peso al nacer (controles) (n = 315) | p |
|---|---|---|---|
| Edad (años) | 26,49 ± 7,43 | 26,22 ± 7,01 | 0,73a |
| Partos | |||
| Nulípara | 41 (39,05) | 82 (26,03) | 0,01b |
| Al menos un parto | 64 (60,95) | 233 (73,97) | |
| Cesárea | |||
| Con cesárea | 64 (60,95) | 150 (47,62) | 0,01b |
| Sin cesárea | 41 (39,05) | 165 (52,38) | |
| Infección urinaria en este embarazo | 42 (40,00) | 137 (43,49) | 0,53b |
| Vaginosis en este embarazo | 44 (41,90) | 109 (34,60) | 0,17b |
| Peso preconcepcional < 45 kg | 14 (13,33) | 25 (7,94) | 0,09b |
| Consumo de alcohol | 11 (10,48) | 32 (10,16) | 0,92b |
| Consumo de cigarrillo | 0 | 4 (1,27) | NA |
| Exposición pasiva al cigarrillo | 16 (15,24) | 44 (13,97) | 0,74b |
| Sustancias psicoactivas | 0 | 2 (0,63) | NA |
| Estrategias de afrontamiento | 42 | 44 | 0,14c |
| Apoyo social en general < 57 | 21 (20,00) | 17 (5,40) | < 0,01b |
| Apoyo social-emocional no adecuado | 21 (20,00) | 20 (6,35) | < 0,01b |
| Apoyo social no adecuado, instrumental | 19 (18,10) | 17 (5,40) | < 0,01b |
| Apoyo social no adecuado, dimensión social | 17 (16,19) | 8 (2,54) | < 0,01b |
| Apoyo social no adecuado, dimensión afectiva | 14 (13,33) | 9(2,86) | < 0,01b |
| Sin planeación y búsqueda del embarazo | 75 (71,43) | 205 (65,08) | 0,23b |
| Sin planificación familiar antes de esta gestación | 70 (66,67) | 190 (60,32) | 0,24b |
| Sin atención preconcepcional | 96 (91,43) | 276 (87,62) | 0,28b |
| Control prenatal no adecuado | 40 (38,10) | 104(33,02) | 0,34b |
| Ausencia de curso psicoprofiláctico | 84 (80,00) | 259 (82,22) | 0,61b |
| Raza | |||
| Blanca/mestiza | 71 (67,62) | 228 (72,38) | 0,35b |
| Indígena/negra | 34 (32,38) | 87 (27,62) | |
| Nivel educativo (años) | 9,00 ± 4,10 | 9,48 ± 3,79 | 0,27a |
| Zona de residencia | |||
| Urbana | 38 (36,19) | 147 (46,67) | 0,061b |
| Rural | 67 (63,81) | 168 (53,33) | |
| Pareja no estable | 89 (84,76) | 280 (88,89) | 0,26b |
| Aseguramiento | |||
| Contributivo | 24 (22,86) | 61 (19,37) | 0,44b |
| Subsidiado | 81 (77,14) | 254 (80,63) | |
| Estrato socioeconómico | |||
| Bajo | 94 (89,52) | 274 (86,98) | 0,49b |
| Medio | 11 (10,48) | 41 (13,02) | |
| Ingresos del hogar | |||
| < 1 SMLV | 51 (48,57) | 136 (43,17) | 0,33b |
| ≥ 1 SMLV | 54 (51,43) | 179 (56,83) | |
NA: no aplicable; SMLV: salario mínimo legal vigente.
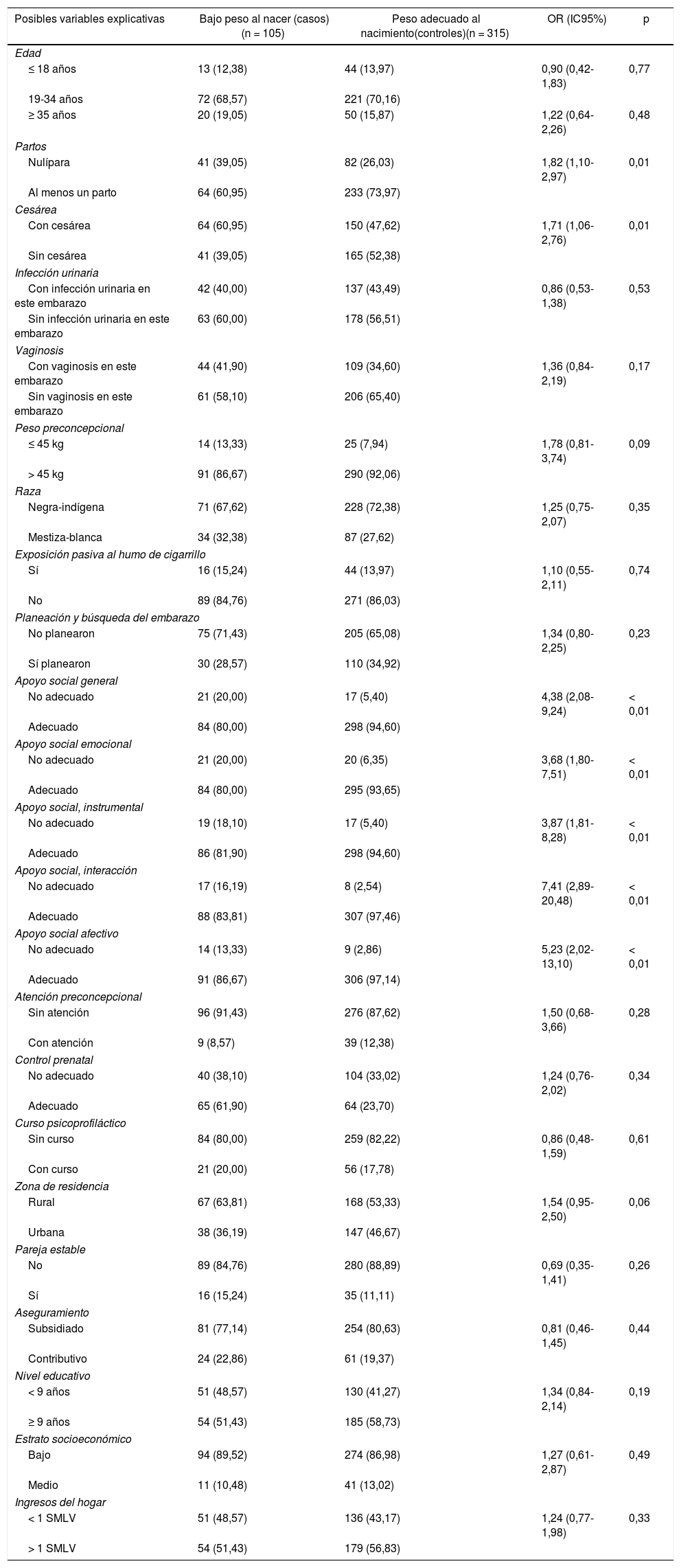
En la tabla 2 se muestran las OR de las posibles variables explicativas. Se encontraron valores significativos en ser nulípara (OR = 1,82; IC95%, 1,10-2,97; p = 0,01), cesárea previa (OR = 1,71; IC95%, 1,06-2,76; p = 0,01), apoyo social en general no adecuado (OR = 4,38; IC95%, 2,08-9,24; p < 0,01), apoyo social emocional no adecuado (OR = 3,68; IC95%, 1,80-7,51; p < 0,01), apoyo social instrumental no adecuado (OR = 3,87; IC95%, 1,81-8,28; p < 0,01), apoyo social afectivo no adecuado (OR = 5,23; IC95%, 2,02-13,10; p < 0,01) y apoyo social dimensión social no adecuado (OR = 7,41; IC95%, 2,89-20,48; p < 0,01). Las demás variables de este análisis no resultaron significativas.
Tabla de contingencias de posibles variables explicativas del bajo peso al nacer
| Posibles variables explicativas | Bajo peso al nacer (casos) (n = 105) | Peso adecuado al nacimiento(controles)(n = 315) | OR (IC95%) | p |
|---|---|---|---|---|
| Edad | ||||
| ≤ 18 años | 13 (12,38) | 44 (13,97) | 0,90 (0,42-1,83) | 0,77 |
| 19-34 años | 72 (68,57) | 221 (70,16) | ||
| ≥ 35 años | 20 (19,05) | 50 (15,87) | 1,22 (0,64-2,26) | 0,48 |
| Partos | ||||
| Nulípara | 41 (39,05) | 82 (26,03) | 1,82 (1,10-2,97) | 0,01 |
| Al menos un parto | 64 (60,95) | 233 (73,97) | ||
| Cesárea | ||||
| Con cesárea | 64 (60,95) | 150 (47,62) | 1,71 (1,06-2,76) | 0,01 |
| Sin cesárea | 41 (39,05) | 165 (52,38) | ||
| Infección urinaria | ||||
| Con infección urinaria en este embarazo | 42 (40,00) | 137 (43,49) | 0,86 (0,53-1,38) | 0,53 |
| Sin infección urinaria en este embarazo | 63 (60,00) | 178 (56,51) | ||
| Vaginosis | ||||
| Con vaginosis en este embarazo | 44 (41,90) | 109 (34,60) | 1,36 (0,84-2,19) | 0,17 |
| Sin vaginosis en este embarazo | 61 (58,10) | 206 (65,40) | ||
| Peso preconcepcional | ||||
| ≤ 45 kg | 14 (13,33) | 25 (7,94) | 1,78 (0,81-3,74) | 0,09 |
| > 45 kg | 91 (86,67) | 290 (92,06) | ||
| Raza | ||||
| Negra-indígena | 71 (67,62) | 228 (72,38) | 1,25 (0,75-2,07) | 0,35 |
| Mestiza-blanca | 34 (32,38) | 87 (27,62) | ||
| Exposición pasiva al humo de cigarrillo | ||||
| Sí | 16 (15,24) | 44 (13,97) | 1,10 (0,55-2,11) | 0,74 |
| No | 89 (84,76) | 271 (86,03) | ||
| Planeación y búsqueda del embarazo | ||||
| No planearon | 75 (71,43) | 205 (65,08) | 1,34 (0,80-2,25) | 0,23 |
| Sí planearon | 30 (28,57) | 110 (34,92) | ||
| Apoyo social general | ||||
| No adecuado | 21 (20,00) | 17 (5,40) | 4,38 (2,08-9,24) | < 0,01 |
| Adecuado | 84 (80,00) | 298 (94,60) | ||
| Apoyo social emocional | ||||
| No adecuado | 21 (20,00) | 20 (6,35) | 3,68 (1,80-7,51) | < 0,01 |
| Adecuado | 84 (80,00) | 295 (93,65) | ||
| Apoyo social, instrumental | ||||
| No adecuado | 19 (18,10) | 17 (5,40) | 3,87 (1,81-8,28) | < 0,01 |
| Adecuado | 86 (81,90) | 298 (94,60) | ||
| Apoyo social, interacción | ||||
| No adecuado | 17 (16,19) | 8 (2,54) | 7,41 (2,89-20,48) | < 0,01 |
| Adecuado | 88 (83,81) | 307 (97,46) | ||
| Apoyo social afectivo | ||||
| No adecuado | 14 (13,33) | 9 (2,86) | 5,23 (2,02-13,10) | < 0,01 |
| Adecuado | 91 (86,67) | 306 (97,14) | ||
| Atención preconcepcional | ||||
| Sin atención | 96 (91,43) | 276 (87,62) | 1,50 (0,68-3,66) | 0,28 |
| Con atención | 9 (8,57) | 39 (12,38) | ||
| Control prenatal | ||||
| No adecuado | 40 (38,10) | 104 (33,02) | 1,24 (0,76-2,02) | 0,34 |
| Adecuado | 65 (61,90) | 64 (23,70) | ||
| Curso psicoprofiláctico | ||||
| Sin curso | 84 (80,00) | 259 (82,22) | 0,86 (0,48-1,59) | 0,61 |
| Con curso | 21 (20,00) | 56 (17,78) | ||
| Zona de residencia | ||||
| Rural | 67 (63,81) | 168 (53,33) | 1,54 (0,95-2,50) | 0,06 |
| Urbana | 38 (36,19) | 147 (46,67) | ||
| Pareja estable | ||||
| No | 89 (84,76) | 280 (88,89) | 0,69 (0,35-1,41) | 0,26 |
| Sí | 16 (15,24) | 35 (11,11) | ||
| Aseguramiento | ||||
| Subsidiado | 81 (77,14) | 254 (80,63) | 0,81 (0,46-1,45) | 0,44 |
| Contributivo | 24 (22,86) | 61 (19,37) | ||
| Nivel educativo | ||||
| < 9 años | 51 (48,57) | 130 (41,27) | 1,34 (0,84-2,14) | 0,19 |
| ≥ 9 años | 54 (51,43) | 185 (58,73) | ||
| Estrato socioeconómico | ||||
| Bajo | 94 (89,52) | 274 (86,98) | 1,27 (0,61-2,87) | 0,49 |
| Medio | 11 (10,48) | 41 (13,02) | ||
| Ingresos del hogar | ||||
| < 1 SMLV | 51 (48,57) | 136 (43,17) | 1,24 (0,77-1,98) | 0,33 |
| > 1 SMLV | 54 (51,43) | 179 (56,83) | ||
IC95%: intervalo de confianza del 95%; OR: odds ratio; SMLV: salario mínimo legal vigente en 2017.
Los valores expresan n (%). Fuente: datos propios.
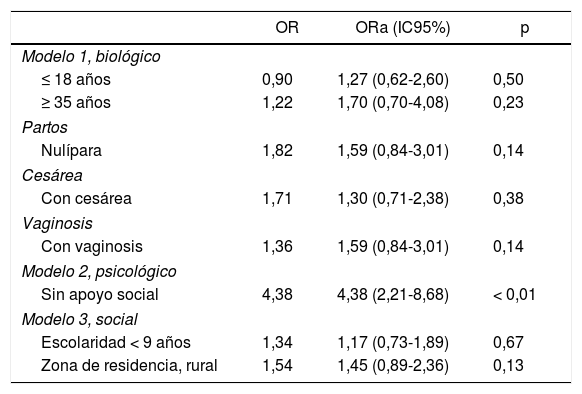
En la tabla 3 se muestran los modelos desarrollados con sus respectivas OR ajustadas (ORa). Se encontró que en el modelo biológico las diferentes variables perdieron su significación estadística, ya que el IC95% cruza la unidad. En el psicológico, la ausencia de apoyo social adecuado sigue significativo (ORa = 4,38; IC95%, 2,21-8,68; p < 0,05). En el modelo social no se encontraron variables con significación estadística.
Modelos del bajo peso al nacer
| OR | ORa (IC95%) | p | |
|---|---|---|---|
| Modelo 1, biológico | |||
| ≤ 18 años | 0,90 | 1,27 (0,62-2,60) | 0,50 |
| ≥ 35 años | 1,22 | 1,70 (0,70-4,08) | 0,23 |
| Partos | |||
| Nulípara | 1,82 | 1,59 (0,84-3,01) | 0,14 |
| Cesárea | |||
| Con cesárea | 1,71 | 1,30 (0,71-2,38) | 0,38 |
| Vaginosis | |||
| Con vaginosis | 1,36 | 1,59 (0,84-3,01) | 0,14 |
| Modelo 2, psicológico | |||
| Sin apoyo social | 4,38 | 4,38 (2,21-8,68) | < 0,01 |
| Modelo 3, social | |||
| Escolaridad < 9 años | 1,34 | 1,17 (0,73-1,89) | 0,67 |
| Zona de residencia, rural | 1,54 | 1,45 (0,89-2,36) | 0,13 |
IC95%: intervalo de confianza del 95%; OR: odds ratio; ORa: OR ajustada. Fuente: datos propios.
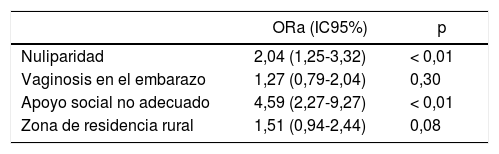
En el modelo final que se muestra en la tabla 4, se encontró que, después de ajustar por las diferentes variables de los modelos propuestos, el apoyo social no adecuado seguía siendo significativo (ORa = 4,59; IC95%, 2,27-9,27; p < 0,05), al igual que ser nulípara (ORa = 2,04; IC95%, 1,25-3,32; p < 0,05). Vivir en área rural mostró tendencia a la significación estadística (OR = 1,51; IC95%, 0,94-2,44; p = 0,08).
Modelo final biopsicosocial del bajo peso al nacer
| ORa (IC95%) | p | |
|---|---|---|
| Nuliparidad | 2,04 (1,25-3,32) | < 0,01 |
| Vaginosis en el embarazo | 1,27 (0,79-2,04) | 0,30 |
| Apoyo social no adecuado | 4,59 (2,27-9,27) | < 0,01 |
| Zona de residencia rural | 1,51 (0,94-2,44) | 0,08 |
IC95%: intervalo de confianza del 95%; ORa: odds ratio ajustada. Fuente: datos propios.
Al realizar la evaluación final del modelo con el estadístico de HL χ2 = 4,39 (gl, 6; p = 0,62), se concluye que tiene buen ajuste; el área bajo la curva del modelo final fue del 65,57%, con sensibilidad del 16,19% y especificidad del 97,14%; el modelo final clasifica correctamente el 76,90% de los casos.
DiscusiónEl presente estudio identificó que la ausencia de apoyo social es un factor de riesgo de bajo peso al nacer, lo que coincide con otros estudios. Feldman et al. relacionaron el apoyo social con el crecimiento fetal, destacaron que las mujeres casadas tenían hijos con mayor peso al nacer y, después de controlar por la duración de la gestación y los factores obstétricos, observaron que la relación entre el apoyo social y el bajo peso al nacer se mantiene; concluyen que el apoyo social es un predictor independiente del peso al nacer, pero en la misma medida que los determinantes médicos de peso al nacer conocidos26. Asimismo Elsenbruch et al. describieron similares resultados y que los efectos del apoyo social en los resultados del embarazo fueron mayores en las mujeres que habían fumado durante el embarazo; por ejemplo, en la talla del niño (apoyo social no adecuado frente a adecuado, 51,76 ± 2,31 frente a 50,43 ± 2,81cm; F = 4,26; p = 0,04) y el peso al nacer (3.175 ± 453 frente a 3.571 ± 409 g; F = 11,35; p = 0,001). En el estudio incluyeron las variables síntomas depresivos y disminución de la calidad de vida, y las relacionan con bajo apoyo social. También encuentran que, en las pacientes que habían fumado durante el embarazo, las complicaciones obstétricas fueron más frecuentes cuando el apoyo social no era adecuado (el 34 frente al 10,3%; RR = 3,3; IC95%, 1,1-10,2; χ2 = 5,49; p = 0,019)34. Otros estudios difieren del nuestro; en 2001 un estudio de cohorte realizado en Chile tuvo una aproximación a estos resultados, con la diferencia de que en sus hallazgos no hubo una mayor proporción de bajo peso al nacer (el 3,6% en este grupo especial). Las variables asociadas fueron: ausencia de planificación del embarazo en el 55,7% de las mujeres, consideración del embarazo como evento negativo en el 31,8%, muerte o enfermedad de un familiar próximo (en los 6 meses previos a la entrevista) en el 16,7% e insatisfacción con el apoyo social en el 80,7%. Cuando tomaron el peso de nacimiento como variable de resultado, la incorporación de estas variables psicosociales mejoró la potencia predictiva del modelo en el 21,7%33. Aunque los resultados de esa investigación difieren de nuestro estudio en la planificación del embarazo como factor protector, está claro que el apoyo social adecuado resulta en desenlaces tales como la reducción del bajo peso al nacer. En 2010 el grupo Cochrane realizó un metanálisis de 17 estudios aleatorizados con el objetivo principal de evaluar los efectos de los programas de apoyo social adicional, en comparación con la atención habitual, para mujeres embarazadas con alto riesgo de dar a luz a bebés prematuros o de peso < 2.500 g o ambos. Los programas con apoyo social adicional para embarazadas en riesgo no se asociaron con mejoras en el resultado perinatal, pero sí con la disminución en la probabilidad de hospitalización prenatal (3 ensayos, n = 737; RR = 0,79; IC95%, 0,68-0,92) y cesárea (9 ensayos, n = 4.522; RR = 0,87; IC95%, 0,78-0,97)32. Un estudio de cohorte prospectivo más reciente (junio de 2012-febrero de 2013) de Wado et al. coincide con el presente estudio; destacaron entre las variables psicológicas la incidencia de embarazo no deseado (28,4%), depresión antenatal (26,2%) y bajo apoyo social (22,4%) y lo relacionaron con el bajo peso al nacer (17,9%). El peso al nacer de los neonatos de embarazos no deseados fue 114 g menor que los de embarazos deseados, y la media de peso al nacer de los bebés de las mujeres con síntomas depresivos fue 116 g menor que la de los hijos de las mujeres sin síntomas durante el embarazo. Concluyeron que el apoyo social hace un papel mediador entre los síntomas depresivos y el bajo peso al nacer, pero no entre la intención de embarazo y el bajo peso al nacer21. Aunque no fue un hallazgo en el presente trabajo, el efecto mediador del soporte social entre depresión en el embarazo y bajo peso al nacer es una diana terapéutica integral de la embarazada con depresión y se debe incluir en las estrategias de apoyo social.
Aunque en el presente estudio no se estableció asociación significativa entre variables como tener pareja estable o no con el peso del neonato ni tampoco la exposición a cigarrillo como factor de riesgo, está claro que la ausencia de apoyo social es un determinante psicológico en el peso de los neonatos, pues actúa reduciendo el impacto de los sucesos vitales. Y esto puede explicarse por la generación de la respuesta neuroinmunoendocrina, cuya base fisiopatológica parte del conocimiento de la relación existente entre el sistema neuroendocrino y el sistema inmunitario en el efecto modulador de las respuestas a los factores medioambientales alrededor del ser humano. Es así como se daría un sustento a que las poblaciones más vulnerables desde el punto de vista social y psicológico tengan mayor incidencia de bajo peso al nacer como una expresión del desequilibrio de estos factores.
Entre las fortalezas del estudio, se cumplió el tamaño de la muestra, no se presentaron pérdidas ni rechazos, las escalas y los cuestionarios utilizados están validados al español con buenas propiedades psicométricas y la medición de la exposición se realizó de modo similar en ambos grupos. Para evitar el sesgo de memoria, se escogió como controles a gestantes de alto riesgo y no se les reveló la hipótesis evaluada. Como no era posible enmascarar la condición de caso o de control, se implementaron procedimientos para minimizar la probabilidad de que ocurrieran sesgos de información: entrenamiento de los entrevistadores, monitorización de actividades de recolección de datos y estandarización de protocolos. Entre las limitaciones, hay un probable sesgo de selección, ya que la mayor parte de la población es de estratos bajos y vive en zona rural, por lo que tiene mayor riesgo de ausencia de apoyo social por esta condición; sin embargo, las 2 poblaciones son comparables respecto a esta variable y fueron seleccionadas de poblaciones de referencia definidas.
Finalmente, se puede concluir que la ausencia de apoyo social adecuado durante la gestación está relacionada con el bajo peso al nacer. Para traducir estos hallazgos a la salud pública y a la práctica clínica, se ha identificado el subgrupo de mujeres que pueden ser especialmente susceptibles a los efectos potencialmente perjudiciales de la falta de apoyo social y en qué circunstancias esta falta de apoyo puede llevar a mayores complicaciones para la gestante y el neonato. Por lo tanto, las gestantes en su primer embarazo, con cesárea previa, con antecedente de vaginosis en el embarazo, con apoyo social no adecuado, de estrato socioeconómico bajo, nivel educativo < 9 años y procedentes de zona rural deben ser blanco de atención especial en los controles prenatales. Con estos hallazgos se pueden reformular políticas y reestructurar el funcionamiento de los programas de control prenatal de las gestantes, con actividades reorientadas al fortalecimiento de las intervenciones psicosociales, que son insumo de importancia para la generación de conocimiento, planeación, desarrollo y ajuste de la guía clínica de manejo de control prenatal del Ministerio de Protección Social y de la institución en donde se desarrolló el estudio, así como ofrecer referentes a otras instituciones y ciudades de Colombia y Latinoamérica con características similares en cuanto a prevalencia de la enfermedad, al perfil de las gestantes y a la estructura para la prestación de servicios de salud. El presente estudio brinda un aporte considerable al conocimiento de los factores causales del bajo peso al nacer y especialmente de sus factores de riesgo modificables. Es importante que con base en la evidencia se continúe trabajando en modelos de intervención con apoyo social adecuado para minimizar el bajo peso al nacer.
Conflicto de interesesNinguno.
Al Hospital Universitario San José, el servicio de Ginecología y Obstetricia, los departamentos de Medicina Social y Salud Familiar y de Ginecología y Obstetricia y a las madres y sus hijos que participaron en este estudio.