El síndrome pancreatitis, paniculitis y poliartritis (PPP) es producido, principalmente, por la liberación sistémica de las enzimas pancreáticas, que ocasiona fundamentalmente afectación del tejido celular subcutáneo (paniculitis primaria) y del espacio periarticular (artritis), siendo menos frecuente la afectación de la médula ósea. Presentamos 2 casos de síndrome PPP con artritis clínica, extensos infartos óseos y paniculitis adyacente. En la literatura revisada, existen pocos casos evaluados mediante resonancia magnética. En los casos estudiados, la artritis sindrómica correspondía con infartos óseos y necrosis avascular. La necrosis ósea extensa puede producir disrupción cortical y paniculitis secundaria, que es difícil de diferenciar de la artritis.
The pancreatitis, panniculitis and polyarthritis syndrome (PPP) is mainly caused by systemic release of pancreatic enzymes to the blood stream that cause inflammation of subcutaneous tissue (primary panniculitis) and periarticular space (arthritis). It is less commonly associated with bone marrow involvement. We showed two patients with PPP syndrome with clinical arthritis, extensive bone infarctions, and contiguous panniculitis. A literature review found very few cases evaluated by magnetic resonance. In our analysed cases the arthritis syndrome was associated with bone infarctions and avascular necrosis. Extensive bone necrosis can produce disruption of cortical bone and secondary panniculitis, making it difficult to distinguish from arthritis.
La pancreatitis aguda es un proceso inflamatorio pancreático, cuyas causas fundamentales son la litiasis vesicular y el consumo de alcohol. El 80-85% de las pancreatitis presenta un curso leve, mientras que el resto desarrolla complicaciones locales o incluso fallo multiorgánico. En la literatura se han registrado pocos casos con el síndrome PPP1,2 y nosotros presentamos a continuación 2 casos aparentemente atípicos, con artritis clínica que se correspondió con infartos óseos en resonancia magnética (RM).
Caso 1Varón de 29 años de edad que ingresó en nuestro centro por un cuadro de dolor epigástrico intenso irradiado a ambos hipocondrios, con vómitos, sin fiebre termometrada. El paciente afirmó haber incrementado su ingesta de alcohol en los últimos meses. En la analítica destacaba un elevado recuento leucocitario de 24.400células/mm3 con 85% de neutrófilos, glucemia de 152mg/dl, recuento plaquetario de 266×103/μL y amilasa sérica de 6.393U/l. La tomografía computarizada objetivó un área focal de necrosis pancreática con trombosis parcial de la vena porta, en relación con pancreatitis necrosante. El paciente fue dado de alta con leves síntomas abdominales tras 20 días de hospitalización.
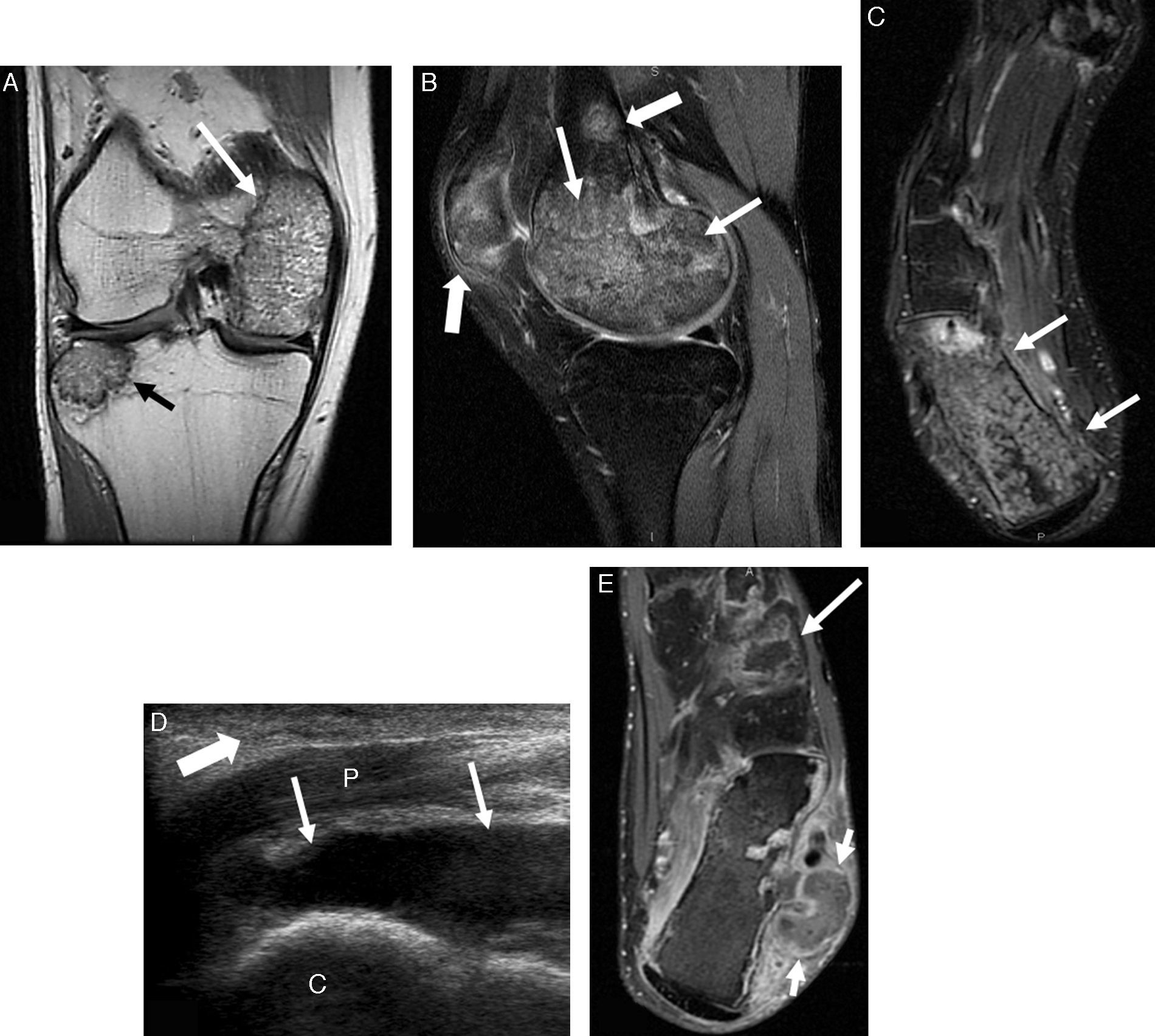
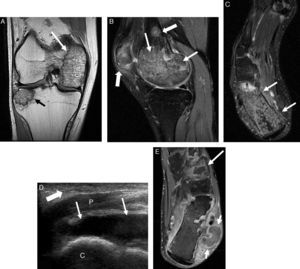
Después de 30 días, acudió de nuevo a urgencias por persistencia de dolor abdominal leve, fiebre intermitente, gonalgia derecha y talalgia bilateral de 5 días de evolución, que le impedía la deambulación, y sin respuesta a los analgésicos habituales. Las radiografías óseas no mostraban alteraciones relevantes. Se realizó una RM de la rodilla derecha, en la que se apreciaban múltiples lesiones óseas compatibles con infartos óseos y necrosis avascular en cóndilo femoral interno, meseta tibial externa, polo inferior de la rótula y calcáneo derechos (figs. 1A-C). El tratamiento analgésico se inició con prednisona y, posteriormente, con opioides por vía oral. Fue dado de alta tras 2 meses del ingreso. En uno de los controles ecográficos de tobillos, realizado 3 meses después del último ingreso (fig. 1D), se objetivaban colecciones líquidas de aspecto cistoideo, en ambas regiones retro e inframaleolares. Se completó el estudio con RM (fig. 1E), que confirmó la presencia de paniculitis de predominio izquierdo, además de necrosis medular extensa de ambos calcáneos y cuña lateral del pie izquierdo. Un año más tarde, se le practicó una pancreatoyeyunostomía latero-lateral longitudinal con drenaje de la colección necrótica encapsulada, que mejoró significativamente el dolor abdominal. Actualmente, se le realizan controles periódicos radiológicos de las lesiones óseas y ecográficos abdominales.
A y B) Secuencias de RM en planos coronal Dp y sagital T2 Fat-Sat de la rodilla derecha. Lesiones óseas en cóndilo femoral interno (flechas finas blancas en A y B) y meseta tibial externa (flecha negra en A), ambas rodeadas por un margen serpinginoso hipointenso en Dp, sugestivas de infartos. Se observan otras 2 lesiones más pequeñas en diáfisis distal del fémur y tercio inferior de la rótula (flechas blancas gruesas en B). Las lesiones presentan patrón medular mixto «granular» consistente en edema y saponificación grasa. Alrededor de las lesiones descritas se observa edema medular reactivo.
C) Secuencia de RM en plano axial T2 Fat-Sat del pie derecho. Se aprecia lesión extensa medular en el calcáneo con las mismas características que las otras lesiones descritas (flechas). D) Corte longitudinal ecográfico del tobillo derecho: colección líquida (flechas) posterior a los tendones peroneos, de mayor tamaño y con más ecos internos que en el tobillo izquierdo (no mostrada). Edema del tejido celular subcutáneo (flechas gruesas) compatible con paniculitis. E) Secuencia de RM en plano axial T1 tras la administración de contraste del tobillo izquierdo: área de necrosis medular ósea en cuña lateral con realce periférico (flecha larga), disrupción de la cortical ósea del calcáneo con formación cistoidea multiloculada adyacente (flechas cortas) y edema de tejidos blandos retroperoneos sugestivo de paniculitis.
C: calcáneo; P: tendones peroneos.
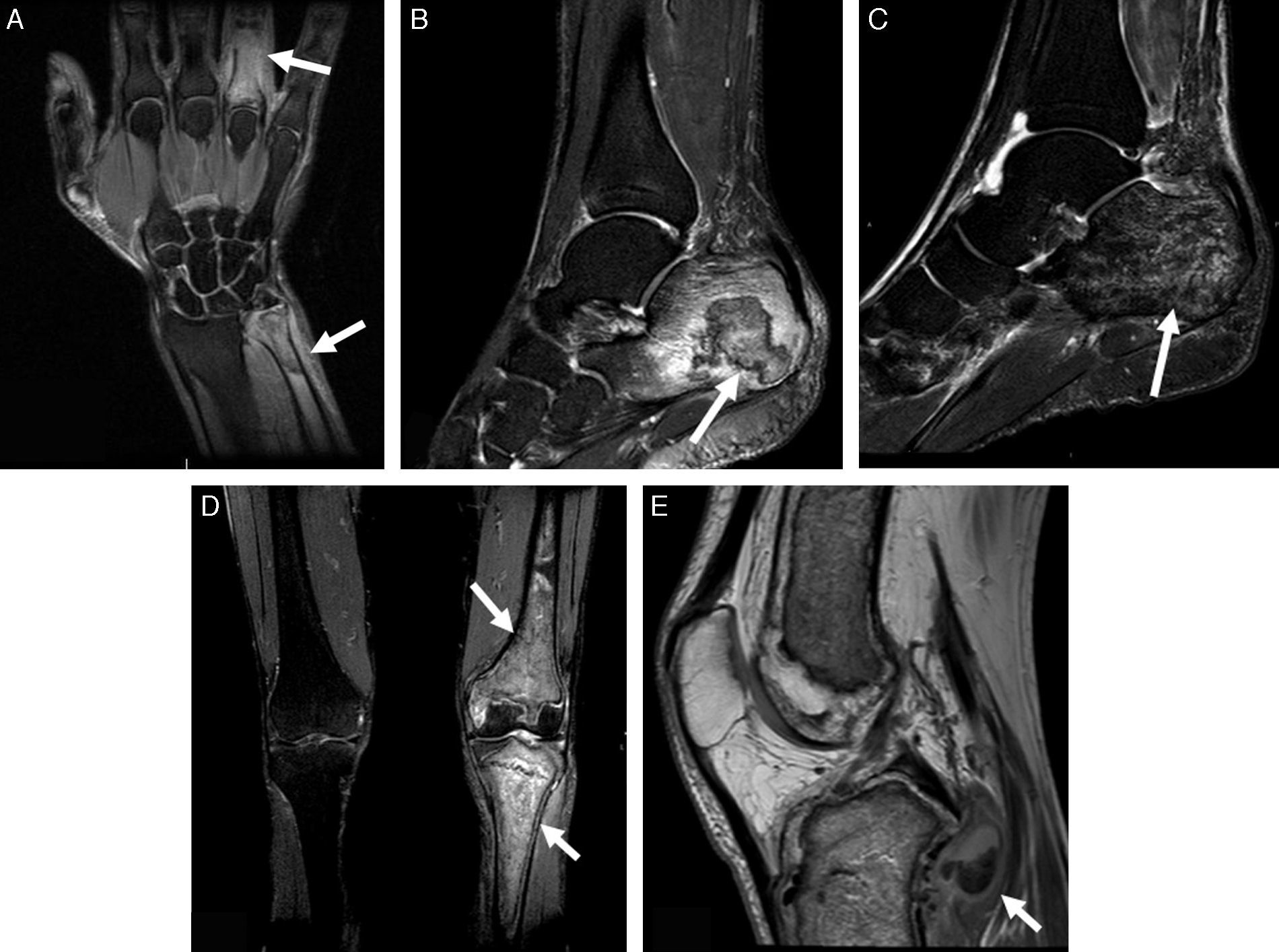
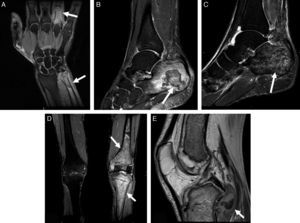
Varón de 48 años, fumador de 40 cigarrillos/día y bebedor de unos 100g de etanol al día, que ingresó por un cuadro de dolor abdominal, fiebre y artritis clínica en carpo y articulaciones metacarpofalángicas del tercer y cuarto dedos izquierdos y ambos tobillos, sin traumatismo previo. En la analítica destacaba la presencia de 13.300leucocitos/mm3, una velocidad de sedimentación globular de 35mm/h, amilasa sérica de 2.249U/l, lipasa de 2.344U/l y proteína C reactiva de 3,4mg/l. La tomografía computarizada demostró signos de pancreatitis aguda no complicada y trombosis portal, con un seudoquiste pancreático de 16mm, secundario a un proceso previo de pancreatitis aguda. Las radiografías óseas no presentaban alteraciones relevantes. El estudio se completó con RM (fig. 2A), en la que se apreciaban múltiples lesiones óseas compatibles con infartos óseos agudos en cúbito distal y falange proximal del cuarto dedo, con tenosinovitis de los flexores del cuarto y paniculitis adyacente. También se demostraron infartos óseos extensos en ambos calcáneos (figs. 2B y C). Se le practicó una ecoendoscopia con drenaje del seudoquiste pancreático. Dos días más tarde, padeció un nuevo episodio de artritis en ambas rodillas. En RM se objetivaban infartos óseos en peroné y rótula derecha, y en fémur y tibia izquierdos con interrupción de la cortical y colección e inflamación de partes blandas asociadas (figs. 2D y E). En este momento, se observó una nueva elevación de enzimas pancreáticas (amilasa de 4.240U/l y lipasa de 3.493U/l), sin presentar clínica de pancreatitis aguda. Se puncionó el líquido articular de la rodilla izquierda, y se obtuvo material OIL-RED 0 positivo, determinando la presencia de grasa macroscópica. El paciente fue tratado inicialmente con prednisona con buena evolución clínica de su sintomatología articular.
A) Secuencia de RM en plano coronal T2 Fat-Sat de la mano izquierda: infartos óseos de la cuarta falange proximal y cúbito distal (flechas) con inflamación de partes blandas (paniculitis). B y C) Secuencias de RM en planos sagitales T2 Fat-Sat de ambos tobillos: infarto óseo bien delimitado por anillo hipointenso en el calcáneo izquierdo (flecha en B) y edema reactivo perilesional. Extensa afectación medular del calcáneo derecho (flecha en C) con patrón granular de la médula ósea. D y E) Secuencias de RM en planos coronal T2 Fat-Sat de ambas rodillas y plano sagital T1 de la rodilla izquierda: lesiones necróticas óseas con patrón mixto en la tibia y fémur distal izquierdos (flechas en D). Disrupción de la cortical posterior de la metáfisis tibial proximal y colección de señal mixta adyacente (flecha en E).
El síndrome PPP se ha asociado, fundamentalmente, a pancreatitis aguda o crónica y, en menor medida, a tumores pancreáticos. Es más común en hombres de mediana edad y con historia de alcoholismo crónico, y es rara en la infancia3. Respecto a la clínica, 2/3 de los pacientes presentan ausencia de síntomas abdominales o estos son leves, lo que en muchas ocasiones determina un retraso diagnóstico y, consecuentemente, un aumento de la mortalidad hasta, aproximadamente, un 24%3.
La paniculitis pancreática aparece, aproximadamente, en 2-3% de los casos4 y se caracteriza por la presencia de nódulos rojo-marronáceos, muy dolorosos a la palpación5, predominantemente en las piernas, que pueden migrar a tronco y brazos. Ninguno de nuestros casos manifestó los hallazgos clínicos típicos de la paniculitis pancreática. En la patogénesis de la necrosis grasa6–8 se han involucrado, principalmente, las enzimas pancreáticas que llegan directamente desde el torrente sanguíneo al tejido celular subcutáneo (paniculitis primaria). Aunque también se ha valorado la implicación de otros factores como el sistema inmunológico y la gravedad, al producirse, fundamentalmente, en áreas de estasis. Nosotros consideramos que la paniculitis puede ser primaria, pero también puede ser secundaria, debido a la llegada de las enzimas a la médula ósea, que ocasiona extensa necrosis y disrupción cortical, con afectación de los tejidos blandos adyacentes. Además, determinamos que, en casos de afectación medular próxima a una articulación, el dolor óseo y la paniculitis adyacente o secundaria pueden simular artritis clínica.
La poliartritis se ha registrado hasta en el 54-88% de los pacientes con pancreatitis y necrosis grasa diseminada8. Las articulaciones más afectadas son los tobillos, muñecas y pequeñas articulaciones de manos y pies8,9, normalmente de forma simétrica y entre 25 y 30% se manifiestan antes de los síntomas abdominales10. Se ha descrito que la artritis, en general, es transitoria y a veces migratoria, aunque, en escasas ocasiones, puede cronificarse y producir severas lesiones en el espacio articular. Varios autores han concluido que la poliartritis se debe a la llegada de enzimas pancreáticas por la circulación sistémica a la grasa periarticular y sinovial, que ocasiona hidrólisis de los triglicéridos en ácidos grasos libres e inflamación secundaria. Ello puede ser explicado por la detección de ácidos grasos libres en el líquido sinovial extraído en varios casos publicados9–12. Algunos autores13 han descrito casos sin la realización de RM, lo que ha podido llevar al concepto tradicional de «artritis» en vez de infartos óseos. Narváez et al. realizaron una revisión de 25 casos14 y únicamente en 6 de ellos los síntomas articulares fueron estudiados con RM: en todos ellos identificaron áreas múltiples de necrosis medular ósea.
En el estadio inicial de la necrosis ósea, por lo general, las radiografías simples son normales, como en nuestros 2 casos. Los cambios más precoces en la radiografía simple son las lesiones líticas múltiples14,15, predominando en fases más avanzadas la esclerosis ósea. La RM es la prueba más sensible para detectar los cambios más precoces de la necrosis medular ósea14,15 y ayuda a diferenciarla de otras lesiones.
Hemos observado que la necrosis medular secundaria a pancreatitis presenta una composición mixta, de edema y áreas de saponificación grasa entremezcladas, conformando un patrón «granular» no apreciable en la necrosis avascular clásica. Este patrón medular podría estar justificado por la llegada intermitente de las enzimas pancreáticas, debido a un proceso pancreático activo. En nuestros casos presentados, las lesiones óseas eran extensas y asociaban disrupción de la cortical ósea y afectación subcutánea adyacente (paniculitis secundaria), sin observar derrame articular en cuantía significativa ni otros signos radiológicos. Por otro lado, tanto en nuestros casos como en algunos descritos en la literatura, se asociaba trombosis de la vena porta al síndrome PPP. Podemos considerar que la ausencia del filtrado sanguíneo en el hígado puede facilitar la migración de enzimas pancreáticas al hueso y partes blandas, aunque debería realizarse un análisis más detallado.
ConclusiónEl síndrome PPP es una tríada clínica infrecuente, en la que la necrosis ósea avascular de la superficie articular podría ser, en ocasiones, la causa de la artritis clínica. La paniculitis puede deberse tanto a una afectación directa subcutánea por la necrosis grasa diseminada como a una manifestación secundaria a la necrosis ósea adyacente. La RM nos permite el diagnóstico precoz de la afectación medular en casos de clínica de dolor articular o paniculitis, ya sea de origen desconocido, ya sea en un contexto de proceso pancreático. El patrón mixto «granular» de la necrosis medular secundaria a pancreatitis, no apreciable en la necrosis avascular clásica, podría ser un hallazgo específico de este síndrome.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.