La artritis reumatoide de inicio tardío es considerada en la población mayor de 65 años, presentando diferencias a las manifestaciones clínicas y de laboratorio respecto a la artritis reumatoide en población joven, con mayor riesgo de presentar formas agresivas de la enfermedad y de comenzar con un compromiso sistémico. Se establece en este caso clínico la presencia de una probable relación entre la enfermedad pulmonar intersticial asociada con artritis reumatoide de inicio tardío. En la mayoría de casos la afectación pulmonar se presenta posterior al compromiso articular, aunque puede aparecer simultáneamente e incluso ser la primera manifestación. Los hallazgos patológicos de las manifestaciones pulmonares asociadas con enfermedades autoinmunes son similares a las neumonías intersticiales idiopáticas. Se describe el caso de una paciente que presenta compromiso pulmonar por neumonía intersticial idiopática y posteriormente presenta dolor articular, por lo que se documentó artritis reumatoide.
Rheumatoid arthritis of late onset occurs in the population over 65 years of age, presenting differences in clinical and laboratory manifestations compared to rheumatoid arthritis in younger people, with a higher risk of presenting with aggressive forms of the disease, and with systemic compromise. The presence of a probable relationship between the interstitial lung disease associated with late-onset rheumatoid arthritis is established in this case. In most cases pulmonary involvement occurs after the joint problems, although they may appear simultaneously, and may even be the first manifestation. Pathological findings in interstitial pneumonias associated with collagen diseases are similar to idiopathic interstitial pneumonias. A case is presented of a woman who had pulmonary involvement due to idiopathic interstitial pneumonia, and subsequently presented with with joint pain with rheumatoid arthritis being documented.
La artritis reumatoide de inicio tardío (ARIT) es una enfermedad sistémica de origen autoinmune, caracterizada por comprometer articulaciones sinoviales tanto grandes como pequeñas, la cual inicia después de los 65 años de edad. Otros autores hacen referencia a la ARIT después de los 60 años1. La prevalencia reportada de la ARIT es cercana al 2%2. Clásicamente, en la artritis reumatoide (AR) se ha descrito una relación de 2 o 3 mujeres por cada hombre afectado por la enfermedad; dicha relación ha sido atribuida al papel que desempeñan las hormonas sexuales en las mujeres. En los pacientes mayores de 60 años se observa una tendencia a la relación 1:1; sin embargo, esto probablemente no solo tenga que ver con la caída estrogénica en la mujer posmenopáusica, sino también con la alteración en la concentración de hormonas androgénicas en el hombre2.
La presentación clínica en la ARIT es más aguda y con un mayor compromiso en las articulaciones; se ha descrito en la literatura que el comportamiento clínico tiene un compromiso más sistémico3. Dentro de las manifestaciones extraarticulares se destaca la enfermedad pulmonar intersticial (EPI) asociada con la AR (EPI-AR). Por lo difícil de su evaluación clínica, frecuencia y gravedad, se convierte en un reto para su diagnóstico y manejo. El objetivo de este caso es presentar una paciente anciana que presenta compromiso pulmonar por neumonía intersticial no específica (NINE) y posteriormente presenta dolor articular donde se documentó AR.
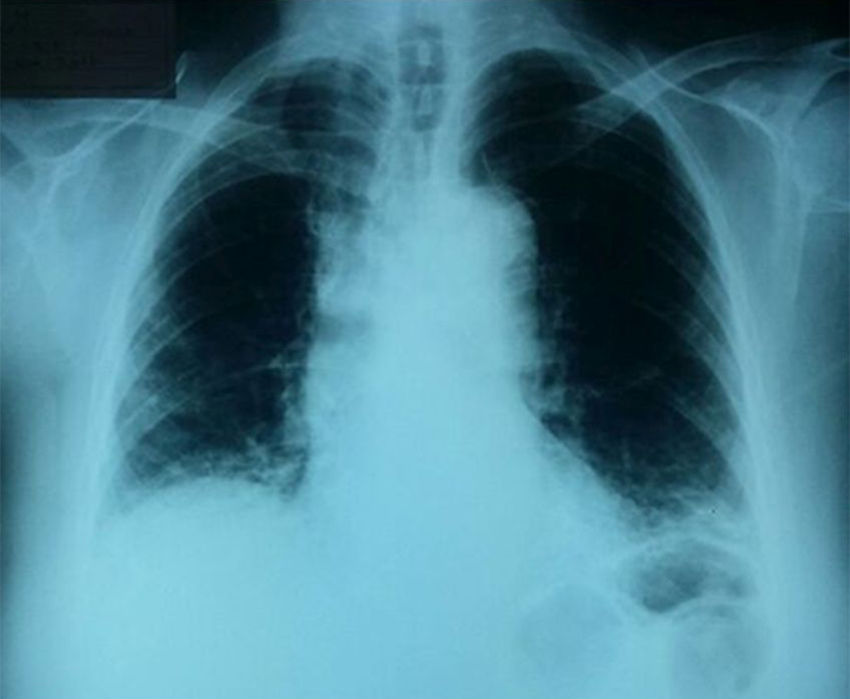
Presentación del casoMujer de 68 años sin antecedentes patológicos, farmacológicos, tóxicos ni ocupacionales de importancia. Consulta por un cuadro de disnea asociada con tos no productiva de 9 meses de evolución sin otra sintomatología relacionada. Al examen físico presentaba tensión arterial 120/70, pulso: 80/min, frecuencia respiratoria: 24/min, temperatura 36,8°C, saturación de oxígeno al aire ambiente de 90%, índice de masa corporal de 27kg/m2. A la auscultación pulmonar al nivel de las bases presentaba estertores tipo velcro; el resto de los sistemas orgánicos no tenía alteración. Por la presencia de disnea y hallazgo al examen físico se le realizó radiografía de tórax que mostró opacidades intersticiales reticulares de distribución en los lóbulos inferiores y subpleurales (fig. 1).
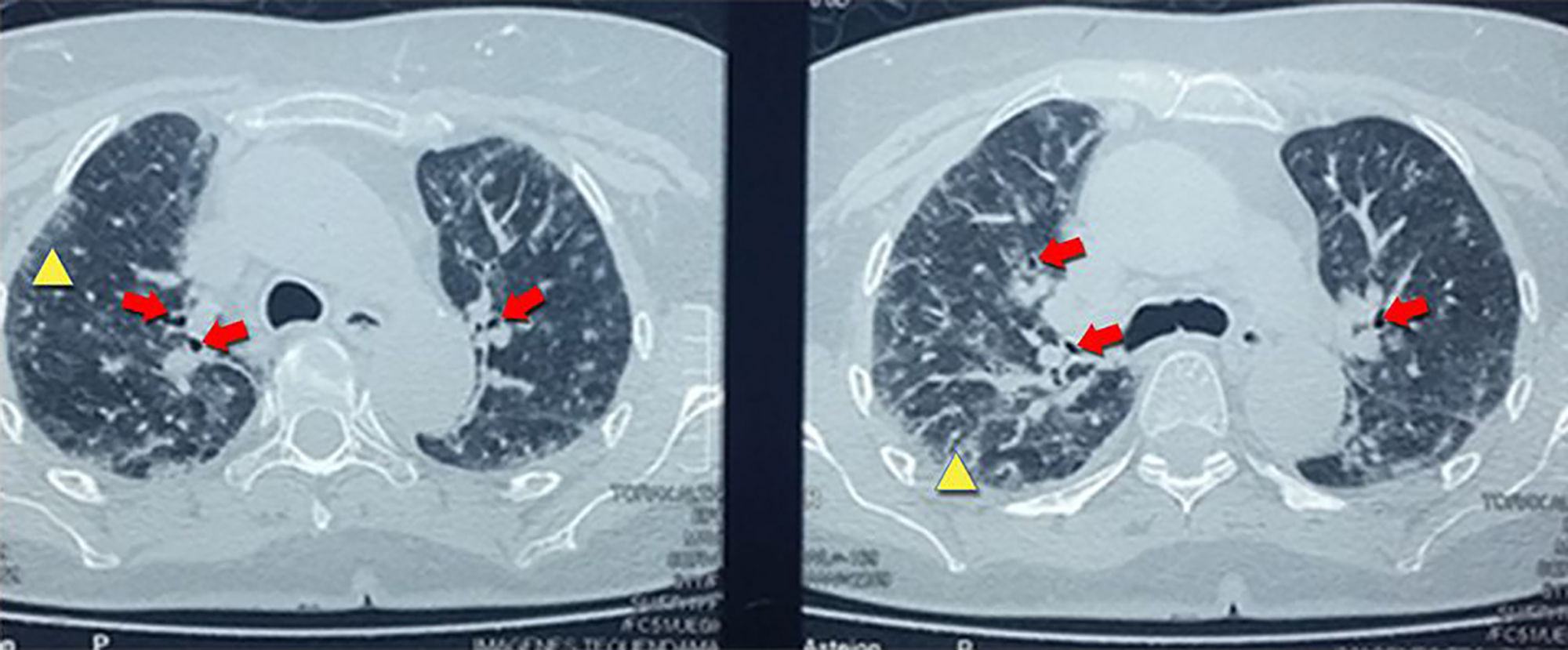
Con el hallazgo de la radiografía de tórax se procedió a solicitar una tomografía computarizada de alta resolución que reportó nódulos centrolobulillares de distribución en los lóbulos superiores, asociado a áreas en vidrio esmerilado, engrosamiento interlobulillar con bronquiectasias por tracción sugestivos de neumonía intersticial tipo NINE (fig. 2).
Con lo anterior se solicitaron pruebas de función respiratoria que mostraron en la espirometría una capacidad vital forzada de 2l (53% del predicho), volumen espiratorio forzado dentro del primer segundo de 1,76l, compatible con patrón restrictivo de carácter moderado. Capacidad de difusión de monóxido de carbono de 13,63ml/min/mmHg (48% del esperado), gasometría arterial al aire ambiente con PaO2: 61,6mmHg, saturación de O2: 91,8%, HCO3 de 17,7mmHg. También se realizó electrocardiograma que descartó arritmias, y ecocardiograma que no mostró compromiso de la función sistólica de los ventrículos izquierdo y derecho ni valvulopatías. La presión arterial pulmonar media fue de 20mmHg.
Debido a los hallazgos se procedió a buscar posibles factores etiológicos que explicaran el compromiso intersticial. Se interrogó sobre exposiciones laborales, farmacológicas y tóxicas, y sobre otros síntomas sistémicos como dolor articular que la paciente negó. Se realizaron anticuerpos antinucleares, anticuerpos extraíbles del núcleo, antimúsculo liso y pruebas tiroideas, siendo todas negativas. Adicionalmente, se practicaron estudios para descartar hepatitis B y C, infecciones oportunistas con ELISA para VIH, hongos, cultivo para micobacterias, siendo todos negativos, lo cual descartó una causa infecciosa.
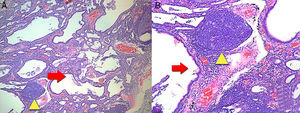
Luego se procedió a realizar biopsia pulmonar que reportó fibrosis intersticial acompañada de infiltrado inflamatorio en parches, con presencia de una notable formación de folículos linfoides, características histológicas relacionadas con una NINE en estadio fibrótico (fig. 3). Con el resultado se inició manejo con N-acetilcisteína y rehabilitación pulmonar.
A. Muestra biopsia de pulmón donde hay lesiones con patrón de neumonía intersticial de tipo usual. Lesiones irregulares, avanzadas, con presencia de una notable formación de quistes (flecha roja) y folículos linfoides en parches (triangulo amarillo). Aumento 4×. B. Más detalle con aumento 10×. Tinción hematoxilina y eosina.
La paciente permaneció asintomática desde el punto de vista pulmonar durante los 2 años posteriores al diagnóstico. Después inició un cuadro de 3 meses de evolución consistente en dolor y edema al nivel de las articulaciones interfalángicas proximales, metacarpofalángicas, compromiso también en los hombros y las rodillas, además de la rigidez matutina de 2horas, con conteo de articulaciones dolorosas de 6/28 e inflamadas de 3/28 que permitió determinar una evaluación de actividad clínica con un CDAI de 21. Se determinaron factor reumatoide (FR) de 50UI/ml (corte de 1-14UI/ml), anticuerpos antipéptidos cíclicos citrulinados de 90UI/ml (corte de 25UI/ml) y proteína C reactiva 55mg/l (corte menor de 5mg/l). Se correlacionan estos datos clínicos con los hallazgos pulmonares y articulares y se planteó el diagnóstico de compromiso pulmonar por AR.
Se inició manejo con fármacos antirreumáticos modificadores de la enfermedad (FARME) a base de metotrexato (MTX) con bajas dosis de 12,5mg por semana; con este tratamiento se mantuvo estabilidad de la función pulmonar y control de la AR.
DiscusiónLa paciente cursó con una ARIT porque se inició después de los 65 años. La ARIT, a diferencia de la AR de aparición temprana, se caracteriza por tener igual prevalencia en mujeres que en hombres; la AR de aparición temprana es mayor en mujeres que en hombres, con una relación 3:1. En la ARIT el cuadro clínico es mucho más agudo, y sus principales síntomas son mayor duración de la rigidez matinal, frecuente compromiso articular proximal con aparente curso clínico benigno y manifestaciones clínicas sistémicas2 que en la paciente comenzó con EPI.
La EPI abarca un espectro de lesiones fibróticas difusas y lesiones parenquimatosas inflamatorias. La fibrosis pulmonar idiopática (FPI) es la EPI más estrechamente relacionada con el envejecimiento: el inicio antes de los 50 años es poco frecuente y la incidencia de FPI aumenta con la edad4. Sin embargo, más allá de la asociación de FPI y el envejecimiento, la epidemiología de otras formas de EPI en los ancianos no se conoce.
Con el envejecimiento de la población la EPI en los ancianos se encuentra cada vez más en la práctica clínica. Además, las consideraciones relacionadas con la edad tienen implicaciones para el cuidado de la EPI. En comparación con los pacientes más jóvenes, los riesgos de la biopsia pulmonar quirúrgica y de la inmunosupresión son mayores en los pacientes de edad avanzada5. La edad también puede tener un impacto sobre la supervivencia en la EPI. Sin embargo, no se sabe si la EPI es más agresiva en los extremos de la edad, y tampoco se conoce con exactitud la epidemiología de otros subtipos de EPI en función de la edad. En contraste se encontró, en un estudio reciente de pacientes mayores de 70 años, que la incidencia de otras formas de EPI cambia con el envejecimiento, siendo las más frecuentes FPI en el 34%, y las enfermedades pulmonares intersticiales asociadas a enfermedades del tejido conjuntivo en 11%, siendo muy significativa6.
Una de las entidades más representativas de las enfermedades del tejido conjuntivo en el envejecimiento con compromiso pulmonar es la ARIT. Aproximadamente el 5% de las personas con AR presentan manifestaciones clínicas de compromiso pulmonar y el 18% de la mortalidad por AR se atribuye a causas pulmonares7. La afectación pulmonar por AR se puede dar a nivel del parénquima, la pleura, la vía aérea, los vasos sanguíneos y los músculos respiratorios.
La afectación pulmonar más frecuente por ARIT es la EPI. La presentación de EPI es similar a las neumonías intersticiales idiopáticas (NII). Los patrones histológicos de enfermedad intersticial encontrados en la AR son los mismos de las NII. Los patrones incluyen: neumonía intersticial usual, NINE, neumonía organizada criptogenética, neumonía intersticial descamativa, bronquiolitis respiratoria asociada con EPI, neumonía intersticial aguda y neumonía intersticial linfoide8. A la paciente se le documentó por biopsia una EPI con patrón histológico de NINE en fase fibrótica (fig. 3).
Los factores que se han asociado con EPI-AR son sexo masculino, tabaquismo y edad avanzada en el momento del diagnóstico de ARIT; esta última se caracteriza por tener un comienzo más agudo y con síntomas sistémicos. La presencia de anticuerpos antipéptidos cíclicos citrulinados y FR se han relacionado con la presencia de manifestaciones extraarticulares por ARIT. Títulos altos de FR con disminución en la capacidad de difusión de monóxido de carbono se han asociado con EPI-ARIT como lo presentaba la paciente9.
Los resultados de las pruebas de imagen se relacionaron con los cambios histológicos. Los hallazgos imagenológicos más frecuentes en pacientes con patrón histológico de NINE son las opacidades en vidrio deslustrado, parcheadas o difusas, bilaterales, simétricas y de predominio periférico, subpleural y en lóbulos inferiores y bronquiectasias de tracción, aunque este patrón predomina en la fase fibrótica (fig. 2). En NINE, en estadios iniciales, predomina la fase celular en la que se observa un infiltrado intersticial, compuesto por linfocitos, células plasmáticas e histiocitos. Al avanzar la enfermedad predomina la fase fibrótica, donde el infiltrado es menor y es reemplazado por tejido fibroso (fig. 3)9,10.
Aunque en general la enfermedad pulmonar aparece cuando ya está diagnosticada la AR, en algunas personas la EPI puede ser la primera manifestación de enfermedad autoinmune, como se presentó en esta paciente; en consecuencia, siempre que se estudie un individuo con EPI se debe interrogar sobre síntomas sistémicos, sobre todo el fenómeno de Raynaud, síntomas cutáneos, síndrome seco, síntomas musculares y articulares1, síntomas que al inicio del cuadro clínico la paciente no manifestó. La EPI puede ser la primera manifestación clínica de una enfermedad autoinmune, y se ha demostrado que los pulmones pueden ser el sitio inicial de desregulación inmune en la AR11.
La confirmación de una enfermedad autoinmune subyacente en personas con EPI puede ser un reto. Se ha documentado en diferentes estudios de seguimiento de pacientes con EPI que con el tiempo hasta un 19% desarrolla una enfermedad autoinmune clasificable7,9. En un estudio de casos y controles de personas diagnosticadas inicialmente con EPI se documentó luego una enfermedad autoinmune en el 4%, siendo el diagnóstico más frecuente AR. Estos individuos en su evolución mostraron poliartralgia y positividad para el factor reumatoide12. Por esta razón la detección precoz de la AR subyacente llevaría a una pronta aplicación de terapias con FARME que podría mejorar los resultados clínicos y radiológicos.
No existe un enfoque estandarizado para la identificación de una enfermedad autoinmune subyacente en personas con EPI. La práctica actual para determinar si una enfermedad autoinmune subyacente está presente a menudo incluye una historia clínica, exploración física y pruebas de autoanticuerpos circulantes7. Una evaluación clínica completa de las características de enfermedad autoinmune, realización de autoanticuerpos específicos y la consideración de hallazgos radiográficos e histopatológicos son componentes importantes para documentar una enfermedad autoinmune oculta, lo que se realizó para el abordaje diagnóstico de esta paciente13.
El diagnóstico definitivo fue una ARIT que inició con manifestaciones pulmonares con compromiso parenquimatoso compatible con EPI-ARIT, con patrón histológico de NINE en fase fibrótica. Luego presentó manifestaciones articulares, lo cual permitió esclarecer la etiología de la enfermedad de base.
El tratamiento de la EPI-ARIT es aún empírico y depende del juicio médico en función de la sintomatología de cada persona. Por la heterogeneidad del curso de la enfermedad pulmonar no existen estudios controlados. El MTX, a pesar de ser el tratamiento de primera línea para la AR, se ha descrito que, junto con los anti TNF, debe ser evitado en individuos con EPI por el riesgo de progresión o agudización de la enfermedad pulmonar14. Por otra parte, la mayoría de los fármacos se han asociado con neumonitis aguda, incluyendo la azatioprina. Sin embargo, existen estudios que ponen en duda la asociación entre FARME y la neumonitis aguda; por ejemplo, en una cohorte de pacientes con EPI-AR se demostró que ni el MTX ni los agentes anti TNF-α se asociaron con complicaciones agudas o mayor mortalidad15. Algo semejante ocurrió en el estudio de Suissa et al.16 en uno de los análisis estratificados; el MTX fue un factor protector para desarrollar una complicación intersticial aguda en los pacientes con daño pulmonar previo RR: 0,4 (IC 95%: 0,2-0,9). Por lo tanto, en la paciente se planteó manejo con MTX a bajas dosis, porque en el contexto de la ARIT con compromiso pulmonar no es una contraindicación absoluta, además, el riesgo eventual de neumopatía por MTX se ha presentado en menos del 5% de las series informadas15. En ese orden de ideas se opta por este medicamento teniendo en cuenta que en algunos estudios no se ha visto que tratamientos con dosis bajas de MTX produzcan empeoramiento de EPI17.
ConclusiónLa ARIT es una enfermedad inflamatoria sistémica de etiología autoinmune multifactorial, que puede afectar cualquier estructura del sistema respiratorio. Lo más frecuente es el compromiso del parénquima pulmonar, pero también puede afectar la pleura, los vasos sanguíneos, la vía aérea y los músculos respiratorios. El compromiso pulmonar se puede presentar incluso antes de las manifestaciones articulares de la enfermedad y orientarse hacia el diagnóstico y tratamiento precoz. La EPI-ARIT es una causa importante de morbimortalidad en los pacientes con ARIT, y por ende es importante clasificar el tipo de compromiso intersticial. Dado el peor pronóstico que tienen los pacientes con EPI-ARIT, se debe confirmar el diagnóstico lo más pronto posible con las diferentes ayudas disponibles tanto clínicas como imagenológicas o histológicas, con el objetivo de ofrecer el tratamiento adecuado y precoz que permita evitar la progresión de la enfermedad, mejorar la calidad de vida y prevenir la dependencia por la enfermedad. Sin embargo, no existe un consenso para el manejo de esta enfermedad, y por esta razón se hace necesario revaluar las recomendaciones actuales del tratamiento a través de ensayos clínicos con diseños adecuados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.