El lupus eritematoso sistémico (LES) es una enfermedad autoinmune heterogénea con una amplia variedad de manifestaciones clínicas que pueden afectar cualquier órgano. La panarteritis nudosa (PAN) se define como cambios inflamatorios necrotizantes en arterias medianas o pequeñas, siendo una vasculitis necrotizante sistémica rara en la infancia. Presentamos el caso de una paciente con antecedente de trombosis venosa profunda del miembro inferior izquierdo, que presenta lesiones violáceas eritematosas en la mano derecha, asociadas a dolor, claudicación intermitente, limitación funcional progresiva, así como edema generalizado. Durante la hospitalización se llega al diagnóstico de LES con compromiso renal y vasculitis de vasos medianos con predominio de miembros superiores que cumple criterios de PAN, asociación rara muy poco descrita en la bibliografía.
Systemic lupus erythematosus (SLE) is a heterogeneous autoimmune disease with a wide range of clinical manifestations that can affect any organ. Polyarteritis nodosa (PAN) is defined as necrotising inflammatory changes in the medium and small vessels, a rare form of systemic necrotising vasculitis in childhood. We report the case of a patient with a history of deep venous thrombosis of the left leg who presented with erythematosus purple lesions in her right hand, associated with pain, intermittent claudication, progressive limping and generalized oedema. While in hospital, she was diagnosed with SLE with renal involvement and medium vessel vasculitis mainly in the upper limbs. She also met criteria for PAN, a rare association that is not commonly described in medical literature.
El lupus eritematoso sistémico (LES) es una enfermedad autoinmune heterogénea con una amplia variedad de manifestaciones clínicas y serológicas que pueden afectar cualquier órgano, siendo la nefritis lúpica, los trastornos neuropsiquiátricos y las citopenias las más frecuentes1. La prevalencia de vasculitis en LES oscila entre el 11 y el 36%2,3, afectando principalmente vasos pequeños y en menor porcentaje los vasos medianos, lo que aumenta la morbimortalidad y se asocia a mayor compromiso visceral4. La panarteritis nudosa (PAN) es una vasculitis rara en la infancia5, y sus criterios de acuerdo con la Liga Europea contra el Reumatismo (EULAR)/Organización Internacional de Ensayos Clínicos de Reumatología Pediátrica (PRINTO)/ y la Sociedad Europea de Reumatología Pediátrica (PRES) son: hallazgo mandatorio de anormalidades en arteria de pequeño o mediano calibre identificado por biopsia con vasculitis necrotizante, o angiográficamente con la presencia de aneurismas, estenosis u oclusiones no debidas a la displasia fibromuscular, y al menos una de las 5 siguientes características sistémicas: compromiso de piel (livedo reticularis, nódulos subcutáneos, infartos de piel), mialgia o sensibilidad muscular, hipertensión, neuropatía periférica, compromiso renal6. Presentamos el caso de una paciente de 15 años con LES que desarrolló vasculitis en vasos medianos, de predominio en miembros superiores y que cumple criterios de PAN.
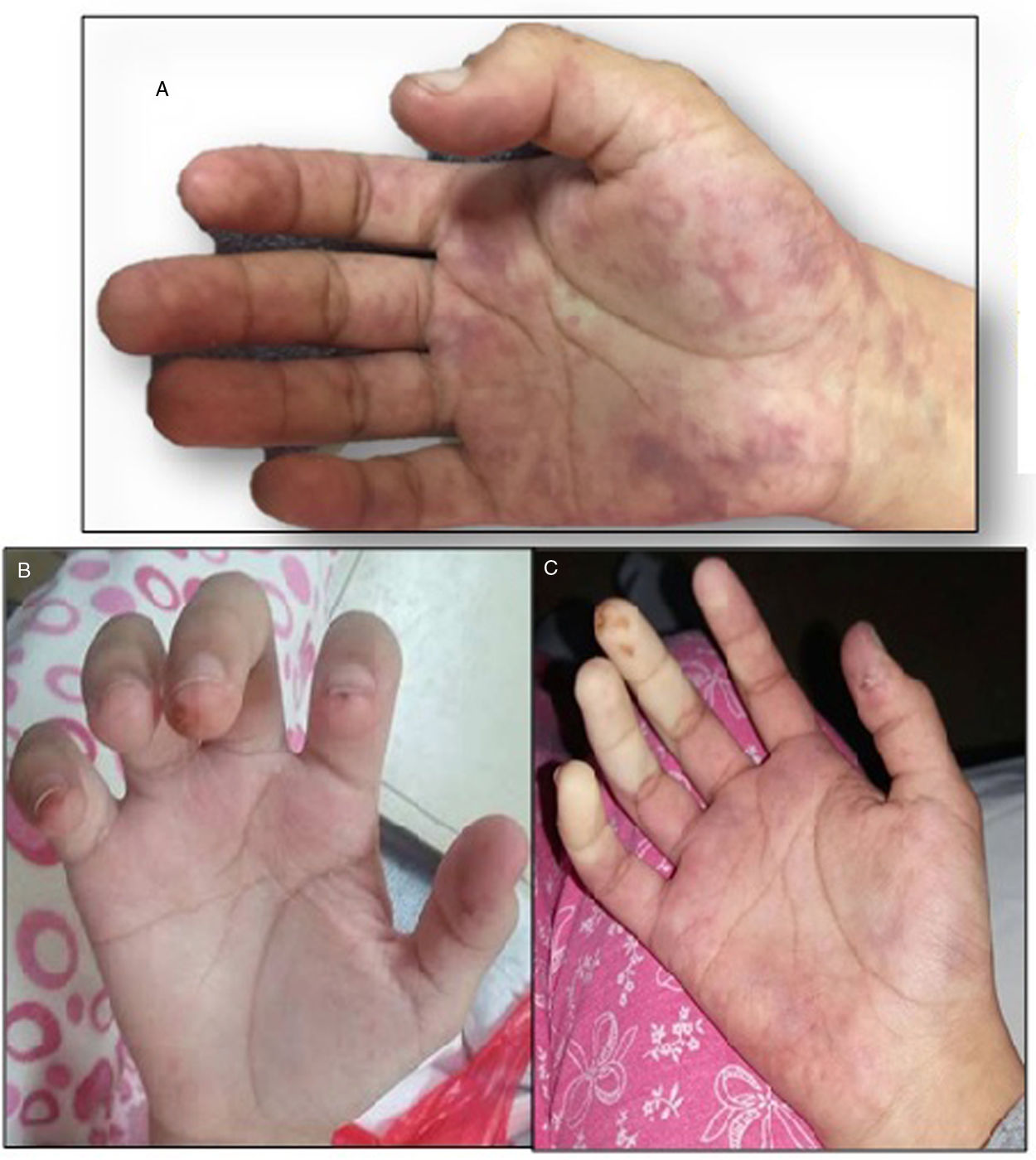
Reporte del casoPaciente mujer de 15 años, procedente de Lima, Perú, sin antecedentes de importancia, con un tiempo de evolución de la enfermedad de 7 meses, caracterizado por dolor e incremento de volumen en la pierna izquierda, por lo cual acudió a un hospital y le diagnosticaron trombosis venosa profunda del miembro inferior izquierdo y recibió 2 dosis de enoxaparina subcutánea. Dos meses antes del ingreso, presentó dolor en la mano izquierda asociado a eritema y lesiones violáceas debajo de las uñas. Tres semanas antes se agregó disminución de temperatura, palidez, lesiones violáceas eritematosas en la mano derecha, asociado a dolor, claudicación intermitente y sensación de «presión» en el miembro superior derecho. Una semana antes se agregó cianosis intensa en la mano derecha y limitación funcional progresiva. Además, edemas en miembros inferiores, cara y párpados. En el examen físico al ingreso se encontró edema de párpados y de miembros inferiores que dejaba fóvea, lesiones violáceas en palma y cambios tróficos en el pulpejo de dedos de la mano derecha, frialdad distal, disminución de pulsos radial y cubital del miembro superior derecho (fig. 1), aumento de volumen y dolor en articulaciones interfalángicas proximales y distales. Durante la estancia hospitalaria presentó hipertensión arterial, que requirió uso de antihipertensivos. Se llegó al diagnóstico de LES por criterios clínicos (artritis, compromiso renal) e inmunológicos (ANA+ patrón moteado 1/320, anti-DNA nativo+ 1/40, anticoagulante lúpico+). El diagnóstico del compromiso renal se basó en proteinuria masiva (proteinuria de 24h=5.814mg), sin embargo, no se hizo biopsia renal. Recibió 3 pulsos de metilprednisolona (1g/dosis) y 2 pulsos de ciclofosfamida (500 y 750mg/m2/dosis). Con ese tratamiento remitieron los edemas y disminuyó la proteinuria. Por el antecedente de trombosis venosa profunda se planteó la posibilidad de síndrome antifosfolipídico. Se añadió un criterio de laboratorio, el anticoagulante lúpico positivo grado moderado, pero el estudio de anticardiolipina se mantuvo negativo hasta en 2 oportunidades. Por esta razón se ampliaron estudios de imagen (angiotomografía y arteriografía de miembros superiores) y se descartó la presencia de trombos.
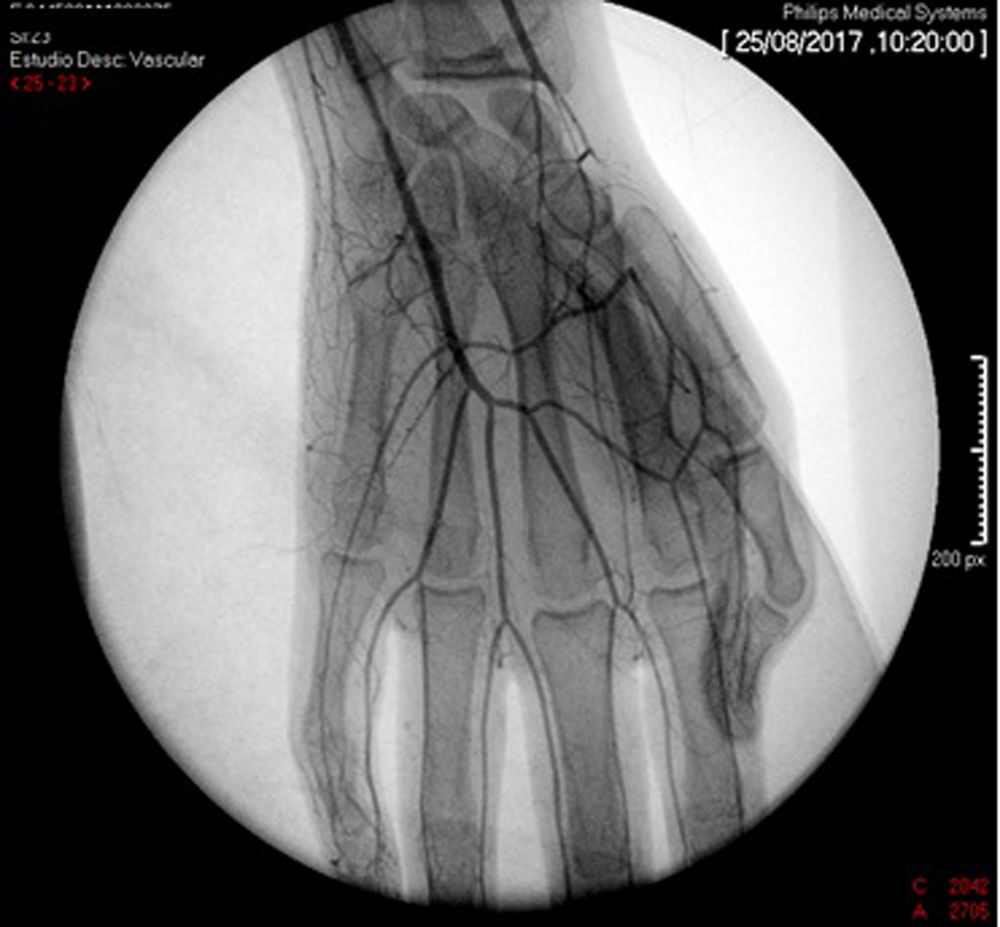
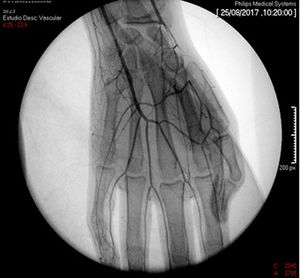
El diagnóstico de vasculitis se confirmó por arteriografía periférica con cateterización selectiva comparativa de miembros superiores, evidenciando estenosis de la arteria cubital en el tercio proximal a su bifurcación, además de áreas de estrechamiento segmentario en las arterias braquial, radial y mediana del miembro superior derecho, y áreas de estrechamiento arterial de aspecto segmentario y filamentoso en la arteria radial distal del miembro superior izquierdo, estableciendo el diagnóstico de arteritis con predominio de miembros superiores (fig. 2). Para el manejo se realizó angioplastia con dilatación mediante balón, con recuperación favorable y presencia de pulso radial (fig. 3).
La PAN es una vasculitis necrotizante sistémica primaria que compromete predominantemente las arterias medianas. Las presentaciones clínicas varían desde formas leves (púrpuras, lesiones urticariales, livedo reticularis) hasta formas severas con compromiso sistémico7. El sistema musculoesquelético, los riñones y el tracto gastrointestinal son los más afectados y se caracteriza por ser a menudo recidivante8.
En nuestro caso se completan criterios para el diagnóstico de LES, por criterios del SLICC1 6/17 y el Colegio Americano de Reumatología9 4/11. Si consideramos los criterios de EULAR/PRINTO/PRES, nuestra paciente cumple criterios de PAN (hallazgos arteriográficos+compromiso de piel+compromiso renal). Incluso considerando el compromiso renal como una nefritis lúpica, aún cuenta con los 2 criterios necesarios para pensar en un overlap.
Kumar et al. describen el caso de una adolescente de 17 años previamente sana con historia de fotosensibilidad que presentó un cuadro caracterizado por febrícula, rash, úlceras orales, artritis y necrosis del primer dedo del pie derecho. Al examen físico presentó ausencia de pulso distal en la arteria femoral derecha. En la evolución presentó convulsión tónico-clónica generalizada, mostrando en la angiorresonancia cerebral signos de vasculitis. La resonancia de otros vasos mostró irregularidades luminales en otras arterias (renales, mesentérica superior y tronco celiaco) siendo catalogada como un LES con vasculitis extensa de vasos medianos7. En este caso se planteó la posible asociación con PAN, pero, a diferencia de nuestra paciente, no cumplía al menos dos criterios.
Nada et al. describen a una niña de 10 años con fiebre de un año de evolución, adenopatías y dolor en ambas manos, asociado a historia de alopecia, úlceras orales recurrentes y pérdida progresiva de peso en el último año. Al examen se describe disminución de pulsos en miembros superiores, hipertensión sistólica, anasarca y linfadenopatías. Durante la evolución el ANA resulta positivo. En la angiotomografía de miembros superiores se describen segmentos largos de oclusión en la arteria braquial izquierda y reformación distal de las arterias radial y cubital. Se encuentran hallazgos similares en el lado derecho10.
El overlap LES y PAN en niños es extremadamente raro en la bibliografía, describiéndose en una publicación brasilera del año 2016 un probable caso en una data de 30 años con 5.593 pacientes de su unidad de Reumatología11 y otro caso en una publicación india10, por lo que este caso es de resaltar.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.