El concepto de ligamento cruzado anterior (LCA) «caído» parte de la errónea concepción del LCA nativo a partir de la orientación, tensión y aspecto de una plastia transtibial del LCA, no anatómica, y en posición vertical. Se puede llegar a pensar que ese es el aspecto de un ligamento normal. Cuando posteriormente vemos un LCA sano, orientado de forma anatómica e insertado en su huella, podremos pensar que está «caído». La realidad es que esa es su inserción anatómica.
El patrón de tensión del LCA también puede confundirnos, ya que en el ligamento nativo varía en el rango de flexoextensión, mientras que las plastias no anatómicas, al ser isométricas, se verán siempre tensas.
El hecho de que el estudio de la anatomía y las pruebas de imagen se realizan con la rodilla en extensión pero la artroscopia se realiza a 90° de flexión añade confusión a la percepción de la anatomía del LCA sano.
Debemos, por tanto, desterrar el concepto de LCA «caído» y aprovechar para entender mejor la anatomía de la huella femoral, la tensión y la orientación real de ligamento.
The concept of a “fallen” Anterior Cruciate Ligament (ACL) refers to the wrong conception of the native ACL based on the orientation, tension and appearance of a transtibial, non-anatomic, vertical ACL graft. This appearance could be considered as the appearance of a normal ligament. When, later, we see an uninjured ACL, anatomically orientated and inserted in its footprint, we could think of it as “fallen”. The fact is that that is its anatomic insertion.
The tension pattern can also confuse us because that of the native ligament varies throughout the range of flexion-extension whilst non-anatomic grafts, being isometric, are always tense.
The fact that the study of the anatomy as well as imaging tests are done with the knee in full extension but arthroscopy is performed with the knee in 90° of flexion adds confusión to the perception of the uninjured ligament.
We must discard the concept of the “fallen” ligament and take this opportunity to better understand the anatomy of the femoral footprint, the tension, and the real orientation of the ligament.
Con frecuencia, durante la cirugía artroscópica de rodilla escuchamos a nuestros compañeros o a los residentes decir que el ligamento cruzado anterior (LCA) está «caído».
Habitualmente este comentario hace referencia a una presunta pérdida de la orientación normal del ligamento. Cuando se dice que el ligamento está «caído» se da a entender que una orientación horizontal en el plano axial en el fémur, con un ligamento que se dirige a la parte más posterior y distal en la cara medial del cóndilo femoral externo, es secundaria a una rotura parcial del mismo. La realidad es que esa es su inserción anatómica.
El concepto de LCA «caído» parte de la errónea concepción del LCA nativo a partir de la orientación y aspecto de una plastia transtibial del LCA, no anatómica, y en posición vertical. Se puede llegar a pensar que ese es el aspecto de un ligamento normal. Cuando posteriormente vemos un LCA sano, orientado de forma anatómica e insertado en su huella, podremos pensar que está «caído».
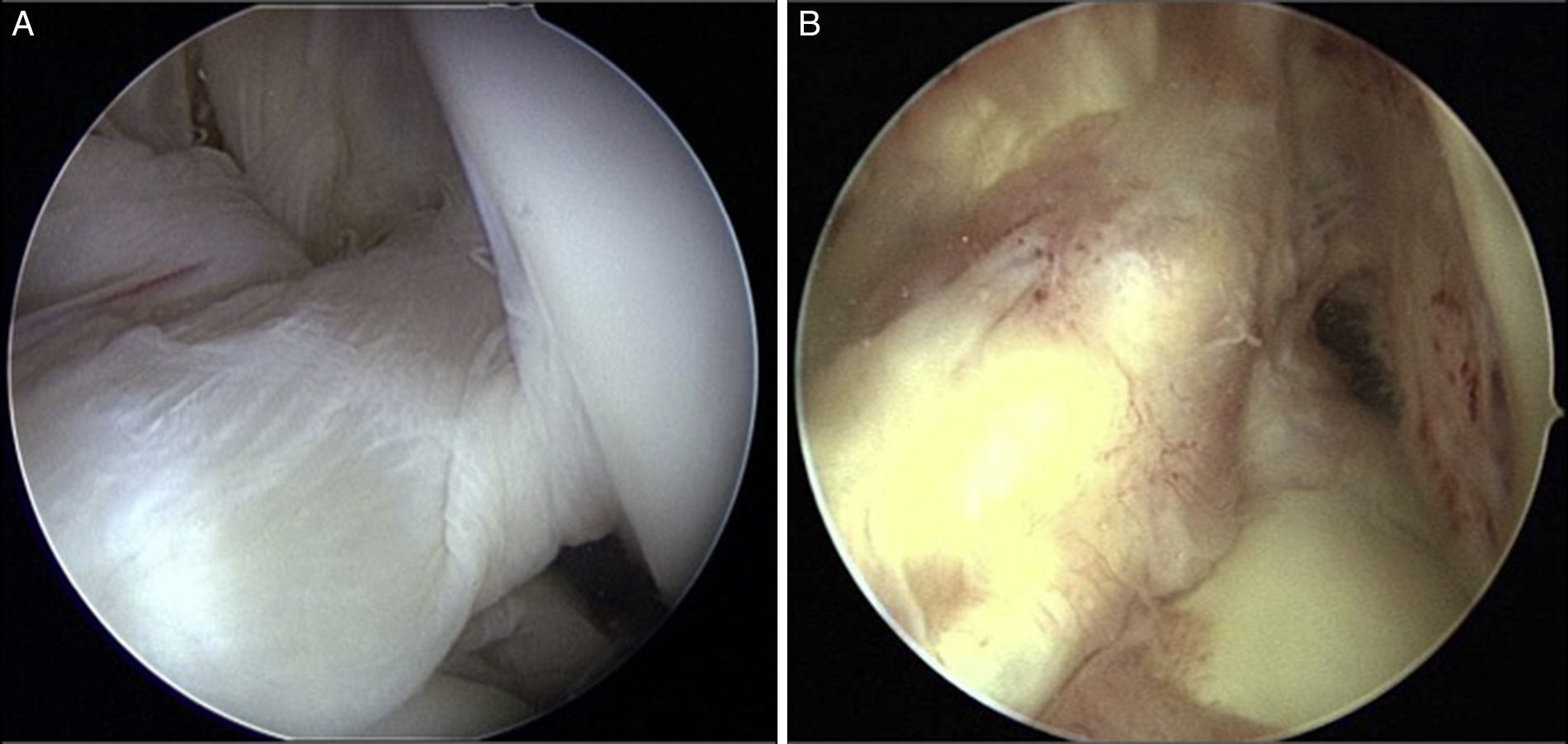
La huella femoral del LCA se encuentra en la parte más posterior de la cara medial del cóndilo femoral externo. Su inserción es enteramente posterior a la cresta intercondílea lateral, la llamada «cresta del residente», que en el plano sagital se encuentra como prolongación de la cortical posterior del fémur1,2. Varios autores no encuentran una solución de continuidad entre el cartílago articular del cóndilo femoral y la inserción del LCA3. Esto se puede ver muy bien cuando salimos de la exploración del compartimento externo con la rodilla en posición de 4 y orientamos la óptica hacia arriba, para ver la inserción del ligamento. Veremos que está en continuidad con el cartílago articular del cóndilo femoral externo (fig. 1). El LCA no puede «caerse» más.
Otro factor de confusión es el hecho de que las pruebas de imagen que utilizamos se hacen con la rodilla en extensión. La resonancia magnética nuclear (RMN) se realiza con la rodilla en extensión. Cuando realizamos la artroscopia, la rodilla está a 90° de flexión durante la exploración de la escotadura intercondílea, y si realizamos una técnica de tunelización por portal anteromedial tendremos que aumentar la flexión a 120°. Nuestras referencias cambian. No podemos extrapolar la imagen del ligamento en una RMN con la rodilla en extensión a la imagen que tenemos durante la cirugía con la rodilla a 90° de flexión.
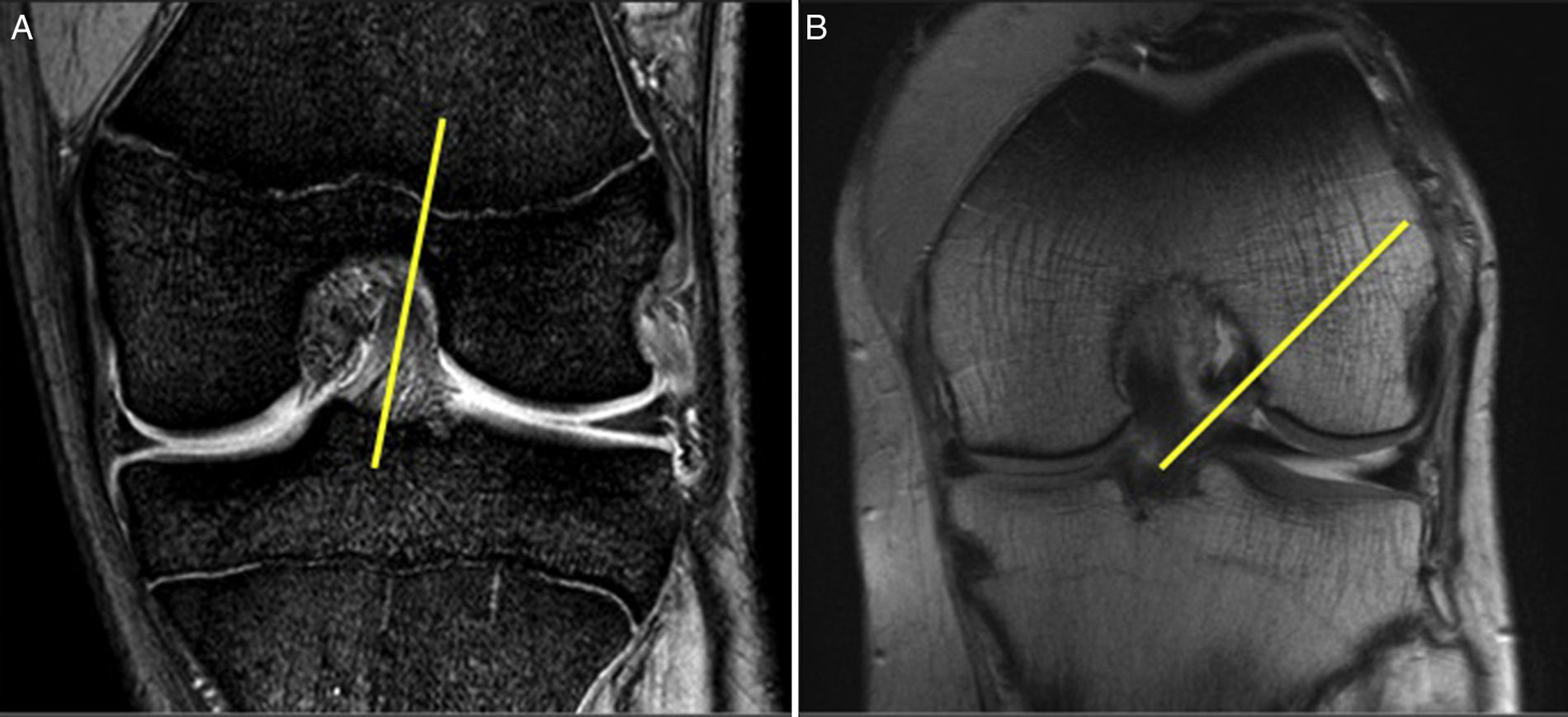
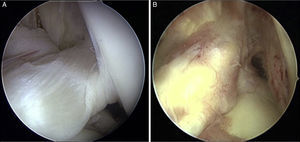
La imagen de un LCA sano en un corte coronal de RMN con la rodilla en extensión se asemeja a la visión que tenemos de una plastia de LCA transtibial, no anatómica, pero hay que tener en cuenta que estamos viendo el fémur en diferentes planos (fig. 2A). Mientras que la visión de la tibia no cambia (la vemos en un plano coronal, anteroposterior, tanto en los cortes coronales de la RMN como durante la exploración artroscópica), el fémur cambia de posición 90°. En los cortes coronales de la RMN vemos el fémur en el plano coronal, pero durante la exploración artroscópica vemos el fémur de distal a proximal; lo vemos, por tanto, en un plano axial.
A. Imagen coronal de RMN con rodilla en extensión. Se aprecia la orientación más vertical del LCA sano. B. Imagen de RMN con rodilla a 90°. Se observa la oblicuidad del LCA sano y su inserción en la parte posterior de la pared medial del cóndilo femoral externo y la proximidad con el cartílago articular. Esta imagen corresponde a la imagen artroscópica durante la cirugía con la rodilla a 90° de flexión.
Es más fácil ver esto cuando comparamos las imágenes de una RMN normal con aquellas obtenidas con la rodilla a 90°. Estamos acostumbrados a ver las imágenes coronales con la rodilla en extensión. La imagen que obtenemos con la rodilla a 90° de flexión será similar a la que vemos durante la cirugía artroscópica, la inserción femoral del LCA sano está muy posterior, muy «baja» en nuestra visión artroscópica, muy «caída» (fig. 2B).
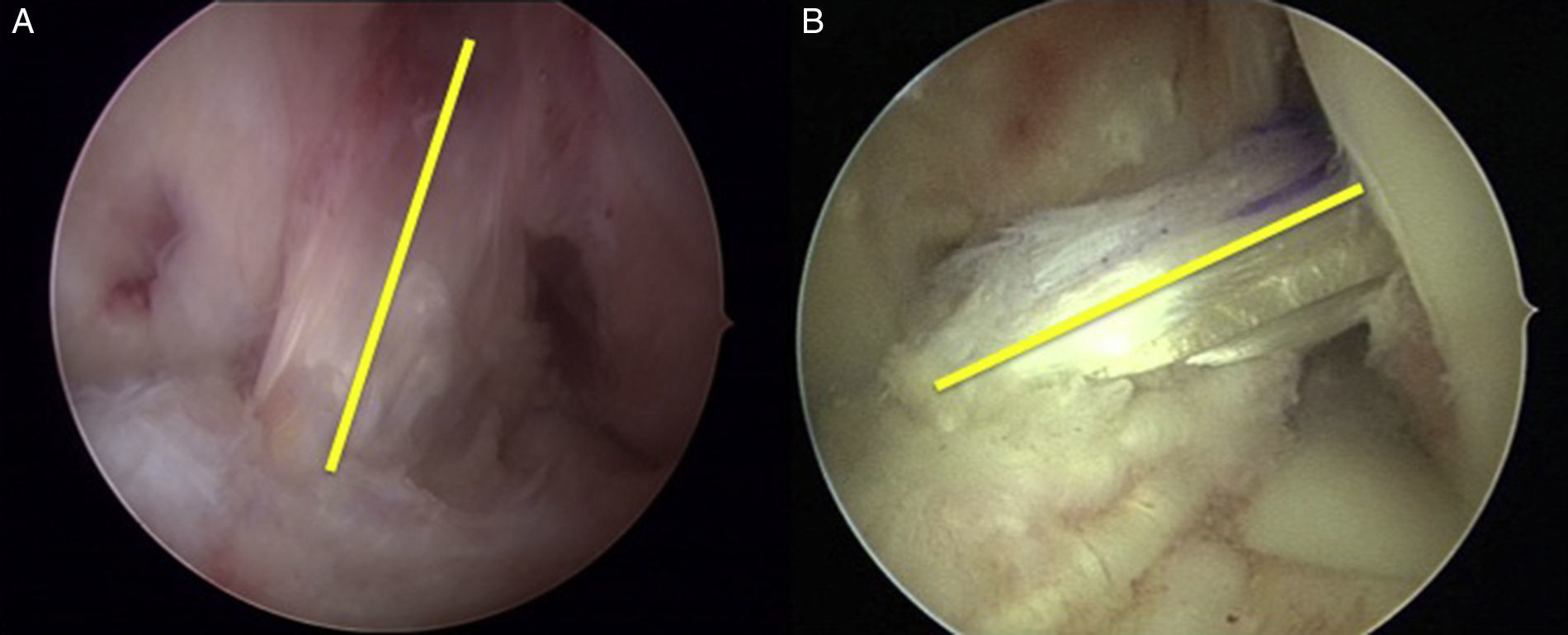
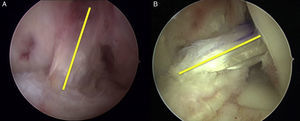
Lo que ocurre en el plano sagital es diferente. Sabemos que la lesión más frecuente es la desinserción proximal del ligamento. Se produce una cicatrización del ligamento cruzado posterior. En los cortes sagitales de RMN veremos que el LCA ha perdido su continuidad y, también, inclinación. La visión artroscópica será de un ligamento sin continuidad en el que vemos el muñón tibial adherido al ligamento cruzado posterior, y la pared medial del cóndilo femoral externo vacía. En la visión anteroposterior el ligamento, de hecho, se verticaliza, ya que ha perdido su inserción en el cóndilo femoral externo y se pega al ligamento cruzado posterior; nunca se horizontaliza más en el plano axial (fig. 3 A y B).
A. Imagen artroscópica de un LCA sano. Se aprecia la orientación y su inserción posterior en la pared medial del cóndilo femoral externo. B. Imagen de una rotura de LCA. Se aprecia la cara medial del cóndilo femoral externo vacía con una zona hiperhémica que corresponde a la huella anatómica. El muñón tibial se ha adherido al LCP y se ha verticalizado.
La tensión del ligamento nativo es diferente a la de una plastia transtibial. Las plastias transtibiales son isométricas y, por tanto, su tensión es uniforme a lo largo del rango de flexoextensión de la rodilla; está igual de tensa en flexión que en extensión. Esto no ocurre con un ligamento nativo sano4,5. El papel estabilizador del LCA es más importante en los últimos grados de extensión de la rodilla, donde limita la rotación interna de la tibia; por ello, tanto el Lachman como el Pivot-Shift se exploran en los últimos grados de extensión.
Funcionalmente el LCA se ha dividido en fascículo anteromedial y posterolateral, aunque estudios recientes cuestionan esa concepción y definen su anatomía como acintada6,7. La porción anteromedial estaría en tensión en flexión o su tensión sería constante durante la flexoextensión, y la porción posterolateral se tensaría en extensión2,8. Globalmente, la máxima tensión del ligamento ocurre en los últimos grados de extensión5.
El ligamento, por tanto, se va tensando a medida que la rodilla se acerca a los últimos grados de extensión. Si palpamos con un palpador el LCA nativo durante una artroscopia de rodilla veremos que a 90° no está totalmente tenso, y podemos traccionar de él y desplazarlo unos milímetros. A medida que aumentamos la extensión de la rodilla veremos que se va tensando y que al final de la extensión, cuando empezamos a dejar de verlo, bajo la escotadura intercondílea, está totalmente tenso.
Al ver un ligamento horizontalizado y no totalmente tenso, durante la exploración artroscópica, no se parece mucho al resultado de una plastia transtibial, vertical y tenso en flexión, cuya tensión no varía en el rango de movimiento, dado que es isométrico. Eso no quiere decir que el ligamento esté «caído» o parcialmente roto. Estamos viendo un ligamento sano, con una orientación anatómica y un patrón de tensión normales.
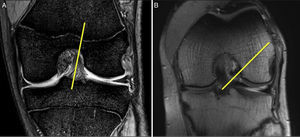
Este problema de percepción del aspecto de un ligamento sano también influye al comparar el resultado de una ligamentoplastia con túnel femoral transtibial y una ligamentoplastia con tunelización femoral independiente y una inserción anatómica. Si no somos conscientes de la verdadera anatomía del ligamento sano, una plastia anatómica puede parecernos excesivamente «caída» cuando realmente está insertada en la huella anatómica (fig. 4A y B).
A. Imagen artroscópica de una plastia transtibial vertical. La imagen es similar a la imagen de RMN con la rodilla en extensión, pero en este caso la rodilla está a 90° de flexión. B. Imagen artroscópica de una plastia anatómica, resultado de una tunelización femoral independiente. Se aprecia la conservación del muñón distal. La imagen es similar a la obtenida en la RMN con la rodilla a 90° de flexión.
La nomenclatura para definir la localización de la huella femoral ha sido confusa y equívoca. El hecho de que gran parte de la cirugía se desarrolle con la rodilla a 90° de flexión ha dado lugar a confusiones sobre la terminología anatómica. Estas descripciones, generalizadas hoy en día, han decidido definir lo anterior como «alto», lo distal como «inferior» o «superficial», lo posterior como «bajo» o «inferior», y lo proximal como «profundo» o «superficial»1,2. No tiene mucho sentido el definir las referencias anatómica en función de la posición de la rodilla en el espacio. Es necesario ceñirse a la clara descripción anatómica. El énfasis se está poniendo en realizar una reconstrucción más anatómica del ligamento y, probablemente, sea igualmente necesario utilizar una nomenclatura anatómica clara y bien establecida, común a toda descripción anatómica, e independiente de la posición en el espacio de la estructura descrita, de si se encuentra en flexión o extensión, o si está en supino, prono o lateral.
Debemos, por tanto, desterrar el concepto de LCA «caído» y aprovechar para entender mejor la anatomía de la huella femoral, la tensión y la orientación real del ligamento. Debemos ser conscientes del cambio en la anatomía de extensión a flexión, tanto en las pruebas de imagen como durante la cirugía. Debemos utilizar una nomenclatura anatómica clara, universal, común al resto de la anatomía e independiente de la posición de la estructura en el espacio. Si comprendemos mejor cómo es la anatomía nativa podremos realizar reconstrucciones más ajustadas a esa anatomía y, quizás, mejorar los resultados funcionales de nuestros pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.