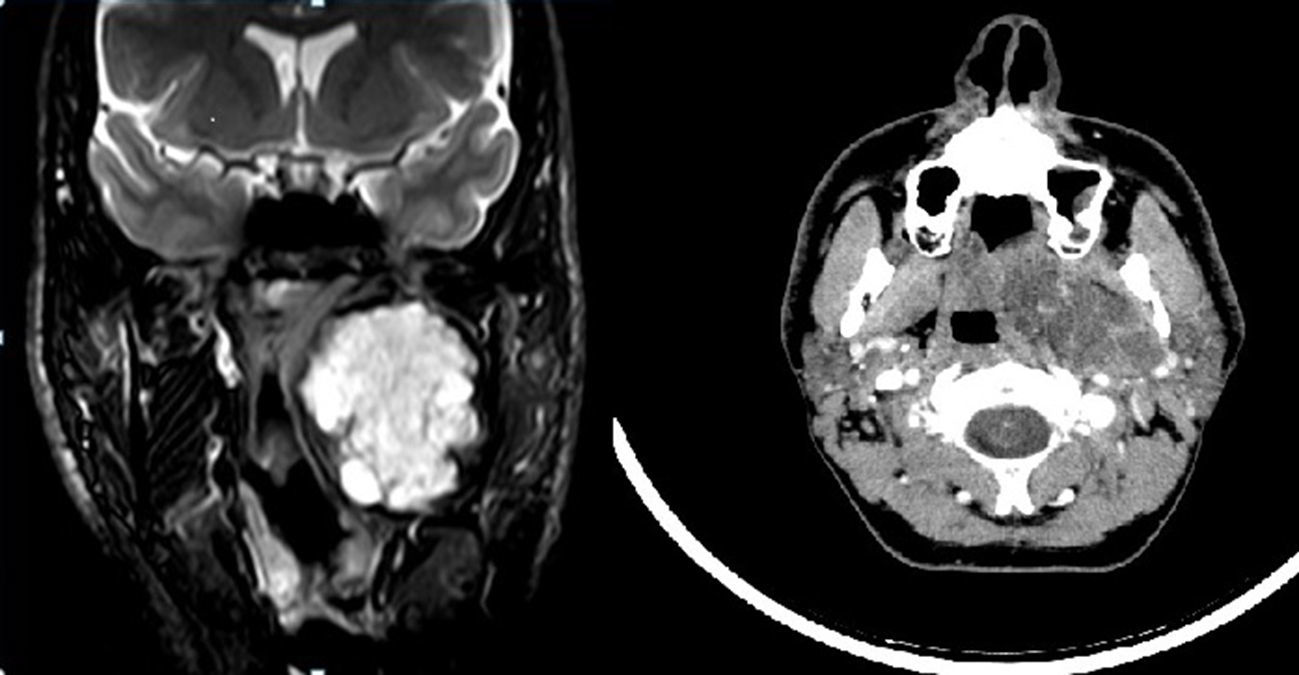
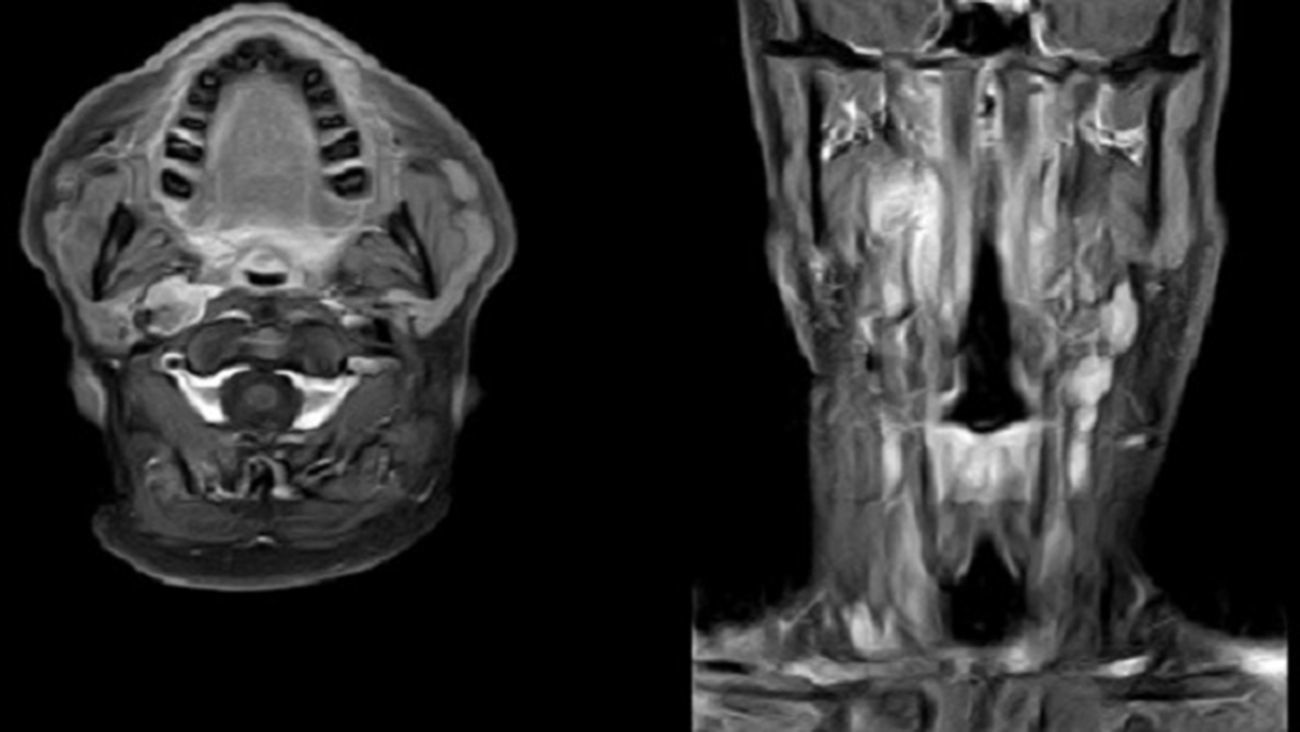
Varón de 34 años, sin antecedentes personales de interés. Intervenido de adenoma pleomorfo (Fig. 1) mediante abordaje cérvico-parotídeo con resección total de la tumoración y preservación del nervio facial. El paciente fue dado de alta a los 4 días de la intervención. El resultado del análisis anatomopatológico de la pieza confirmó el diagnóstico de adenoma pleomorfo con bordes quirúrgicos libres. Se realizó RMN de control postoperatorio que confirmó la resección total de la tumoración. En la primera revisión, 2 semanas después de la cirugía, el paciente refiere un dolor intenso de tipo espasmódico a nivel de la región preauricular, maseterina y cervical izquierda coincidiendo con el primer bocado de las comidas, y que remitía con las posteriores masticaciones, todo ello compatible con el diagnóstico de síndrome de primer mordisco (SPM). Se realizó tratamiento con inyección de toxina botulínica, infiltrando 8 unidades en 8 puntos de la región parotídea, sumando en total 64 unidades. Se consigue un control excelente de la sintomatología tras 15 días. A los 10 meses, el paciente refiere aparición de la misma sintomatología, por lo que se realizó nueva infiltración alcanzando de nuevo buen control de la sintomatología a los 10 días.
Caso clínico 2Varón de 49 años, con antecedentes personales de paragangliomas múltiples. En 2005 es intervenido del paraganglioma yugular derecho mediante abordaje infratemporal con buena evolución posquirúrgica. En 2014 se decide tratamiento quirúrgico de un paraganglioma vagal derecho (Fig. 2) debido a progresión tumoral, realizándose exéresis del paraganglioma por vía laterocervical. En el postoperatorio el paciente presenta parálisis facial derecha grado II de la escala de House-Brackmann, cofosis y parálisis de los pares craneales IX, X, XI y XII derechos. En controles sucesivos en la consulta, el paciente presenta disfagia, disfonía, y además refiere un dolor muy intenso en la región infra y preauricular que aparece con el inicio de la masticación en todas las comidas, y que progresivamente remite. Se decide inyección de ácido hialurónico en la cuerda vocal derecha, inyección de toxina botulínica en el músculo cricofaríngeo derecho y ante la sospecha de un SPM se decide infiltrar toxina botulínica en la región parotídea derecha. Se infiltran 5 unidades en 12 puntos sumando en total 60 unidades. A los 15 días el paciente aprecia mejoría notable en la disfonía y desaparición completa del cuadro doloroso.
DiscusiónEL SPM es una entidad clínica caracterizada por dolor facial de tipo espasmódico o calambre en la región parotídea que aparece con la primera mordida de cada comida y que tiende a disminuir con las sucesivas. Se considera una secuela de las cirugías de la fosa infratemporal, espacio parafaríngeo y del lóbulo profundo de la glándula parótida1.
Se cree que el origen fisiopatológico se debe a una pérdida de inervación simpática parotídea, lo que causa una denervación simpática de las células mioepiteliales parotídeas y, por mecanismos poco conocidos, se produce una estimulación parasimpática exagerada que produce una contracción dolorosa de estas células2. Tanto el daño directo al tronco cervical simpático como el daño en las eferencias simpáticas posganglionares del tronco cervical simpático o plexo simpático pericarotídeo pueden ser causas del SPM. La aparición del SPM en pacientes sin antecedentes quirúrgicos puede deberse a una lesión que afecta dichas estructuras2.
ConclusionesPuesto que la incidencia del SPM es aproximadamente del 10% en pacientes intervenidos de cirugía cervical superior1 en nuestra opinión, el SPM está siendo infradiagnosticado. Los cirujanos de cabeza y cuello deben tener esta complicación en cuenta a la hora de valorar e informar a sus pacientes.
La aparición de sintomatología de SPM en pacientes sin antecedentes de cirugía cervical previa ha de constituir una señal de alarma y obliga al cirujano a buscar lesiones en la región cervical ipsilateral.
En cuanto al tratamiento, hay que tener en cuenta que en muchos casos los pacientes presentan mejoría espontánea, por lo que un tratamiento agresivo puede ser innecesario2–4. En nuestra opinión, el empleo de la toxina botulínica es de primera elección ante un paciente con SPM.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos firmantes de este trabajo confirman que no existe conflicto de intereses.