Las tasas de vuelta al deporte tras la reconstrucción del ligamento cruzado anterior (LCA) oscilan entre un 50-98% en función de la profesionalidad, sin verse modificadas de forma significativa por la adición de una aumentación extraarticular (AE), pero sí disminuye las re-roturas. El objetivo del estudio es describir la tasa de vuelta al deporte en nuestra cohorte y demostrar que la AE no la modifica.
Material y métodosEstudio retrospectivo, descriptivo y analítico de una cohorte de 130 jugadores de baloncesto federado entre 18 y 45 años, intervenidos entre 2018 y 2022, con seguimiento mínimo de 18 meses. Los datos fueron obtenidos mediante revisión de historias clínica y registro del IKDC al año. A partir de 2020, a todos se les añadió una tenodesis extraarticular.
ResultadosUn 72,31% volvieron a los entrenamientos, un 70,77% a jugar partido oficial y un 46,15% al mismo rendimiento previo a la lesión. La AE (46,15%) no aumentó la tasa de vuelta a partidos (p=0,552) ni al mismo rendimiento (p=0,664). El IKDC medio fue de 86,83 (DE: 14,85), y no fue mayor en el grupo de AE (p=0,418), en cambio, el valor sí fue mayor en los jugadores que volvieron a los entrenamientos, partidos y rendimiento (p<0,05). La AE no retrasó la vuelta al deporte en ningún grupo (p=0,282).
ConclusionesLa AE no modifica la tasa de vuelta al deporte en nuestro estudio. Valores mayores del IKDC sí predicen un mayor retorno al deporte. Estudios con mayor tamaño muestral, prospectivos y de más tiempo de seguimiento son necesarios.
Return to play rates after anterior cruciate ligament (ACL) reconstruction range between 50-98% depending on sport professionality, without being modified by the addition of an extra-articular augmentation (EA). The objective of the study is to describe the rate of return to play in our cohort. The hypothesis is that the addition of EA increases that rate.
Material and methodsA retrospective, descriptive and analytical study of a 130 basketball players cohort between 18 and 45 years old, whom underwent ACL reconstruction between the years 2018 and 2022, with a minimum follow-up of 18 months. Data was collected by reviewing medical records. IKDC score was registered after one year from surgery. All patients operated from 2020 received an extra-articular tenodesis.
ResultsOf all patients, 72.31% returned to training, 70.77% returned to competition and 46.15% returned to the same level of performance prior to injury. The EA group (46.15%) did not increase the rate of return to competition (P=.552) nor to the same level of performance (P=.664). The mean IKDC. score was 86.83 (SD 14.85), and was not higher in the EA group (P=.418). However, its value was higher in the players who returned to training, competition and level of performance (P<.05). EA did not delay the return to play in any group (P=.282).
ConclusionTo sum up, the EA does not modify the return to sport rate. Higher IKDC values predict a greater return to sport rate. in all groups. Prospective studies with larger sample size and longer follow-up time are required.
El ligamento cruzado anterior (LCA) es una de las estructuras de la rodilla que se lesiona más frecuentemente. Se estima que la incidencia anual de su ruptura en EE. UU. podría alcanzar los 200.000 casos anuales1. En España, se estima que en 2014 el 30% de las artroscopias de rodilla realizadas fueron reconstrucciones del LCA (10.120 cirugías), incrementándose un 8% desde el 20012. El riesgo de sufrir una lesión del LCA es mayor en deportistas jóvenes, especialmente mujeres, que participan en deportes de pivotaje.
La reconstrucción quirúrgica del LCA en pacientes entre 18 y 35 años ha demostrado prevenir los episodios de inestabilidad, la laxitud articular y las lesiones de otras estructuras articulares, con el posterior desarrollo de artrosis1,3. Pese a ser una técnica estandarizada, el fracaso de la reconstrucción ocurre en un 4-18% de pacientes4,5. Asimismo, muchos pacientes presentan una baja tasa de vuelta al deporte e inestabilidad rotatoria persistente (25-30%)6,7. Existen múltiples técnicas para la reconstrucción del LCA, concretamente, la técnica «all-inside» con fijación cortical en tibia y fémur no ha demostrado ser superior a las demás en cuanto a resultados funcionales o re-roturas, pero sí permite el uso de plastias de mayor diámetro y tiene menor ensanchamiento del túnel tibial comparado con la fijación con tornillo interferencial8.
El fallo de la plastia y las tasas de inestabilidad rotatoria persistentes han impulsado la utilización de procedimientos de aumentación extraarticular (AE), como la tenodesis extraarticular lateral (TEL) o la reconstrucción del ligamento anterolateral. En pacientes jóvenes con alto grado de inestabilidad rotatoria y deportes de pivotaje pueden reducir significativamente las tasas de fracaso de la plastia. En el estudio STABILITY, en el que se comparaba la reconstrucción del LCA aislada vs. añadiendo la TEL, se observó una tasa de fallo del 11% en LCA aislado y una del 4% en LCA+TEL (reducción del riesgo relativo [RRR]: 0,67; IC 95%: 0,36-0,83; p<0,001), y también se apreció fallo clínico de la plastia (inestabilidad rotatoria o rotura de la plastia) en el 40% del grupo LCA vs. 25% en el grupo LCA+TEL (RRR: 0,38; IC 955%: 0,21-0,52; p<0,0001). También, Sonnery Cotet et al. en un estudio prospectivo de 502 pacientes en el que comparaban la reconstrucción del LCA con plastia hueso-tendón-hueso (HTH) vs. isquiotibiales vs. isquiotibiales+TEL, apreciaron una tasa de fallo del 10,77% para isquiotibiales, 16,77% para HTH y 4,13% para isquiotibiales+TEL, siendo el riesgo de fallo 2,5 veces menor en isquiotibiales+TEL comparado con HTH (hazard ratio [HR]: 0,393; IC 95%: 0,153-0,953) y 3,1 veces menor que con isquiotibiales (HR: 0,327; IC 95%: 0,130-0,758)9,10. Además, se sospecha que la AE puede mejorar las tasas de retorno al deporte, aunque la evidencia disponible es insuficiente para demostrarlo11. En algunas series, entre un 63-98% de deportistas de élite vuelven al deporte, alcanzando el mismo nivel solo el 59%12, mientras en otras series de deportistas recreacionales se llega solo al 50-62% a los 4-5 años13. Al año de la cirugía, algunas series demuestran una vuelta al deporte solo del 64-67%14.
La hipótesis planteada en el estudio es que la asociación de la TEL a la reconstrucción todo dentro del LCA no deteriora la capacidad de retorno al deporte de los pacientes intervenidos, según está descrito en la literatura, en la que incluso en algunos estudios se evidencian tasas mayores de retorno en grupos con TEL9–11. El objetivo, por lo tanto, es demostrar esta hipótesis y describir la tasa de retorno mediante la comparación de una cohorte de jugadores de baloncesto federados con una rotura del LCA tratada con una reconstrucción todo dentro («all-inside» de Arthrex®), asociada o no a una TEL.
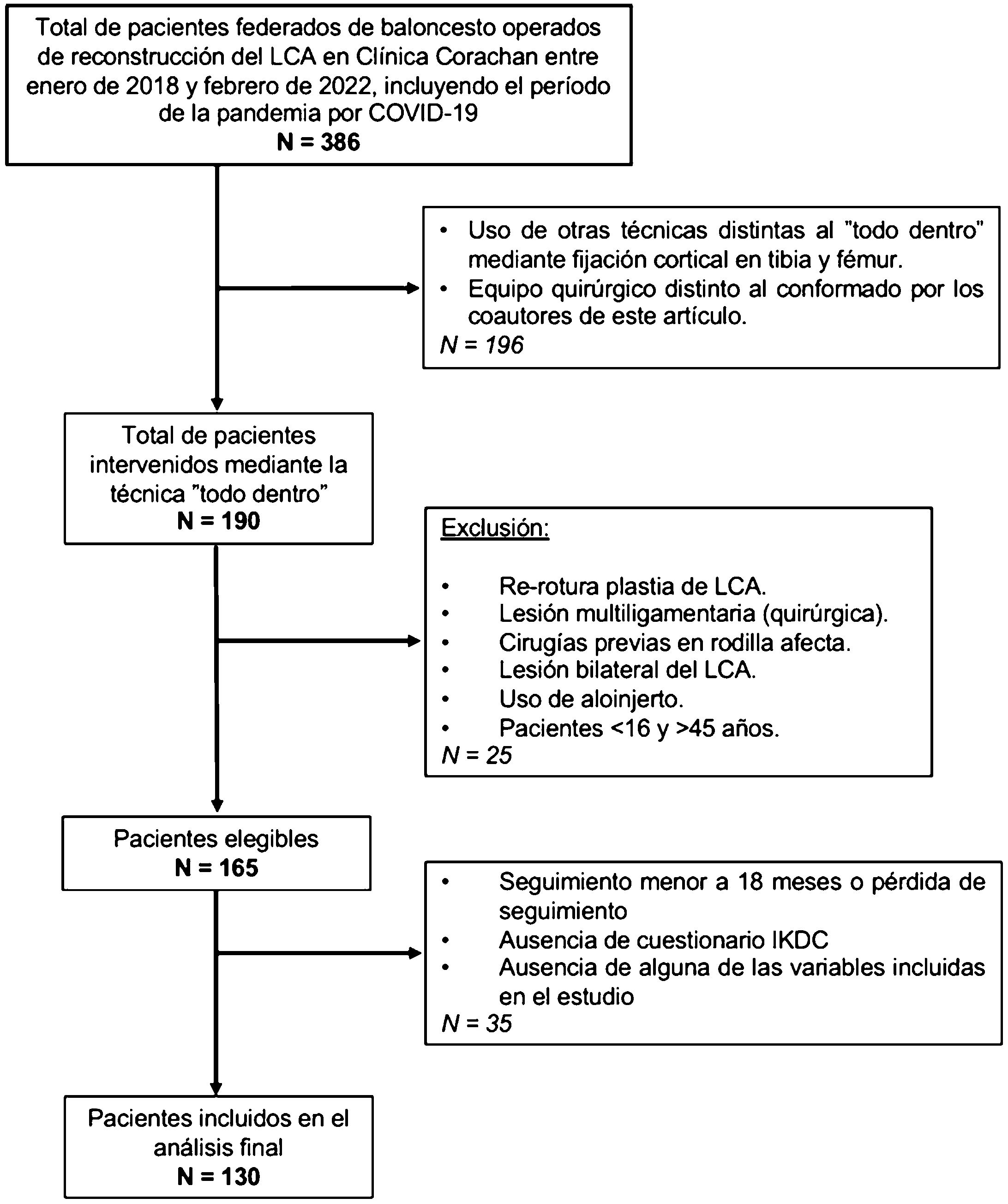
MétodosEl presente trabajo obtuvo aprobación previa por el comité de ética correspondiente (HCB/2022/0944). Se trata de un estudio de cohortes retrospectivo (nivel de evidencia III) sobre pacientes operados entre enero de 2018 a febrero de 2022, siguiendo los criterios STROBE. Todos los pacientes fueron intervenidos en un único centro privado por un equipo compuesto por 5 cirujanos y coautores del trabajo con amplia experiencia en el manejo de lesiones del LCA. Se consideró un seguimiento postoperatorio mínimo de 18 meses. Se incluyó a todos los jugadores de baloncesto federados con edades comprendidas entre los 16 y los 45 años con una lesión del LCA reconstruida empleando una técnica todo dentro asociada o no a una TEL. Se excluyó a pacientes con antecedentes quirúrgicos en la misma rodilla, lesiones bilaterales, lesiones multiligamentarias, y aquellos en los que se habían realizado técnicas de preservación fisaria. Se obtuvo una N inicial de 386 pacientes intervenidos en nuestro centro por distintos equipos quirúrgicos, incluyendo el periodo de la pandemia por COVID-19. El número final de pacientes estudiados tras excluir a los pacientes según los criterios establecidos fue de 130 (diagrama de flujo, fig. 1).
Se registraron datos sobre las características basales de los pacientes y su práctica deportiva, datos psicosociales, el mecanismo lesional, el examen físico, características de las lesiones, su tratamiento y el seguimiento postoperatorio y complicaciones. El resultado principal fue definido como el retorno a la práctica deportiva, dividido en tiempo hasta: vuelta a los entrenamientos; vuelta a jugar partido oficial; y vuelta al rendimiento competitivo que tenían previo a la lesión.
Los datos fueron obtenidos de registros clínicos disponibles en soporte informático Gescora (Clínica Corachán, España) e integrados en una base de datos codificada en sistema Microsoft Excel®. Para valoración de las imágenes radiológicas se empleó el software XERO® Viewer (Agfa Healthcare, Bélgica). La valoración de los Patient Reported Outcomes (PROM) se realizó utilizando la escala International Knee Documentation Committé (IKDC), que se realiza de forma rutinaria al año de la intervención, del mismo modo que exploración física al año. Se escogió esta escala por ser una escala inicialmente diseñada para la evaluación de lesiones ligamentosas en la rodilla y por abarcar 3 dimensiones fundamentales en un mismo test (síntomas, deporte y actividad diaria, y función actual y previa de la rodilla), estando además validado y traducido al español y aprobado por la ESSKA.
Análisis estadísticoSe realizó con el programa estadístico STATA® IC/15.1 (StataCorp LLC, College Station, Texas, EE. UU.). En primer lugar, se realizó un análisis puramente descriptivo de nuestra muestra con los parámetros habituales. Posteriormente, se asumió que la muestra seguía una distribución normal y se realizaron análisis paramétricos para los comparativos (Chi-cuadrado y t de Student). Se consideraron estadísticamente significativos los resultados con p-valor <0,05.
RehabilitaciónPrevio a la cirugía, todos los pacientes realizaron un protocolo de rehabilitación preestablecido de 2-4 semanas de duración que tenía como objetivo la recuperación funcional adecuada de la rodilla, consistente en la recuperación completa del balance articular, disminución del derrame articular, tratamiento de posibles edemas óseos y fortalecimiento de musculatura cuadricipital e isquiotibiales principalmente. El tiempo desde la lesión a la cirugía se intentó que fuera de 3-4 semanas mínimo, para poder completar este protocolo de rehabilitación (este tiempo se pudo extender en diversos casos debido a razones de trabajo o estudios principalmente).
En cuanto a protocolo de rehabilitación postoperatorio, a las 4-6 semanas los objetivos principales eran: obtención de un balance articular mínimo de 0-90° (sobre todo extensión completa); deambulación sin ayudas; reeducación de la marcha; trabajos de propiocepción y tono musculares; e inicio de trabajo en piscina. A los 3 meses comprobación de la estabilidad (Lachmann), balance completo, inicio de trabajo con bicicleta y trabajos de fuerza isocinéticos concéntricos y excéntricos. A los 4-5 meses, inicio de carrera continua de forma progresiva. A los 6 meses, comprobación de un adecuado tono muscular comparado con pierna contralateral y estabilidad de la rodilla (Pivot Shift y Lachmann) para poder autorizar readaptación a la práctica deportiva.
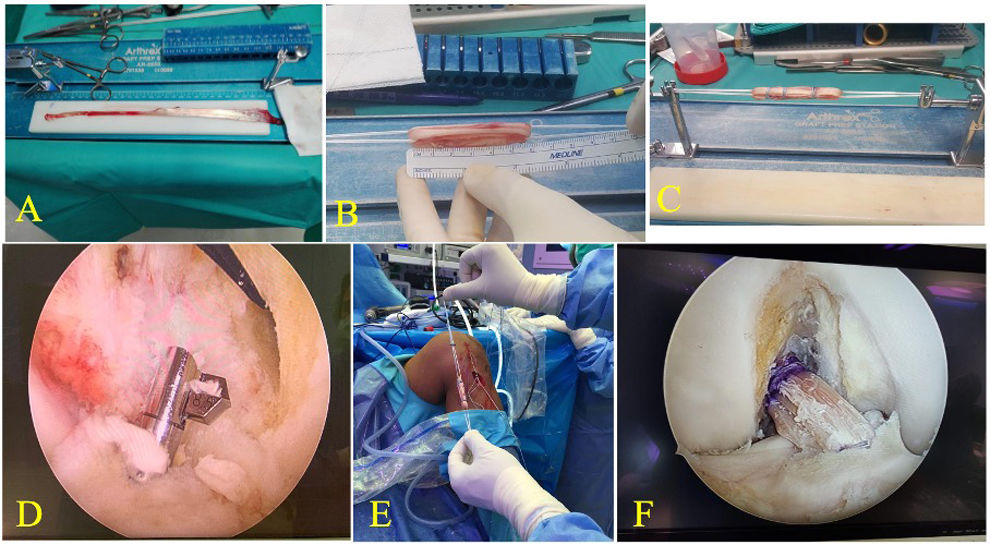
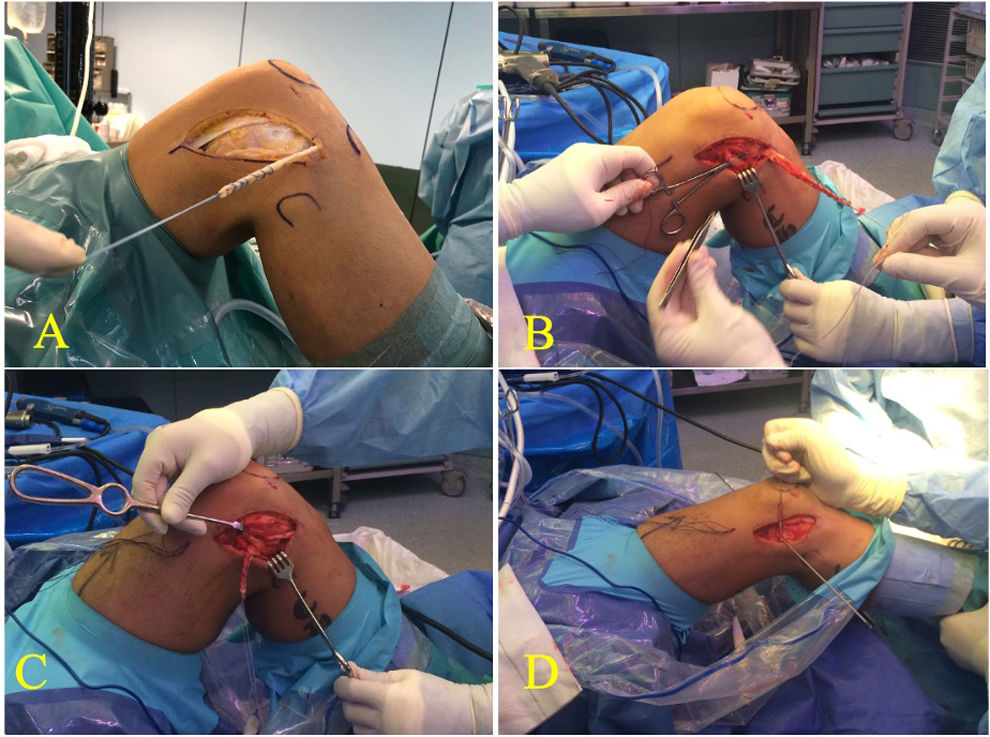
Técnica quirúrgicaLa técnica quirúrgica de elección usada fue la reconstrucción del LCA usando injerto autólogo de semitendinoso cuadriplicado mediante la técnica «todo dentro» con sistema de suspensión ajustable (TightRope RT - Arthrex®) (fig. 2). Todos los pacientes recibieron una AE mediante la técnica de Lemaire modificada (fig. 3) a partir del año 2020. Previamente no se había protocolizado el uso extensivo del refuerzo extraarticular. En el caso de lesiones meniscales, se optó siempre que fue posible por el tratamiento mediante sutura, evitando dentro de lo posible la meniscectomía.
Imágenes quirúrgicas de la reconstrucción del LCA mediante la técnica All-Inside: A) Obtención del injerto del tendón del músculo semitendinoso (ST) autólogo, previa su limpieza para posteriormente preparar la plastia según la técnica habitual. Es imprescindible obtener una longitud mínima de 24 centímetros antes de ser cuadriplicada. B) Plastia de ST cuadriplicada de 6cm de longitud. C) Plastia de ST cuadriplicada y tensada a 10-15N durante 10min. D) Detalle intraoperatorio del brocado retrógrado del túnel tibial con el sistema de brocado retrógrado flip-cutter (Arthrex®), en este caso, de 8,5mm de diámetro. E) Plastia preparada con los sistemas de suspensión corticales TighRope-RT, Arthrex®. F) Imagen artroscópica de la plastia fijada.
Imágenes quirúrgicas de la aumentación extraarticular mediante la tenodesis extraarticular según la técnica de Lemaire modificada: A) Imagen en la que se aprecia la incisión realizada en cara lateral de rodilla, tomando como referencias el epicóndilo lateral, tubérculo de Gerdy y cabeza de peroné. Se obtiene una plastia del tercio medio-posterior de cintilla iliotibial de 1cm de ancho y unos 8-10cm de longitud, dejando su inserción distal intacta. Proximalmente se realizan puntos de tracción mediante hilo de alta resistencia (FiberLoop, Arthrex®). B) Identificación de ligamento lateral externo (LLE). C) Plastia de refuerzo pasada profunda al LLE. D) Identificación de punto de entrada del túnel femoral donde se fijará el refuerzo. Se comprueba la correcta isometría. Posteriormente se fija mediante tornillo interferencial.
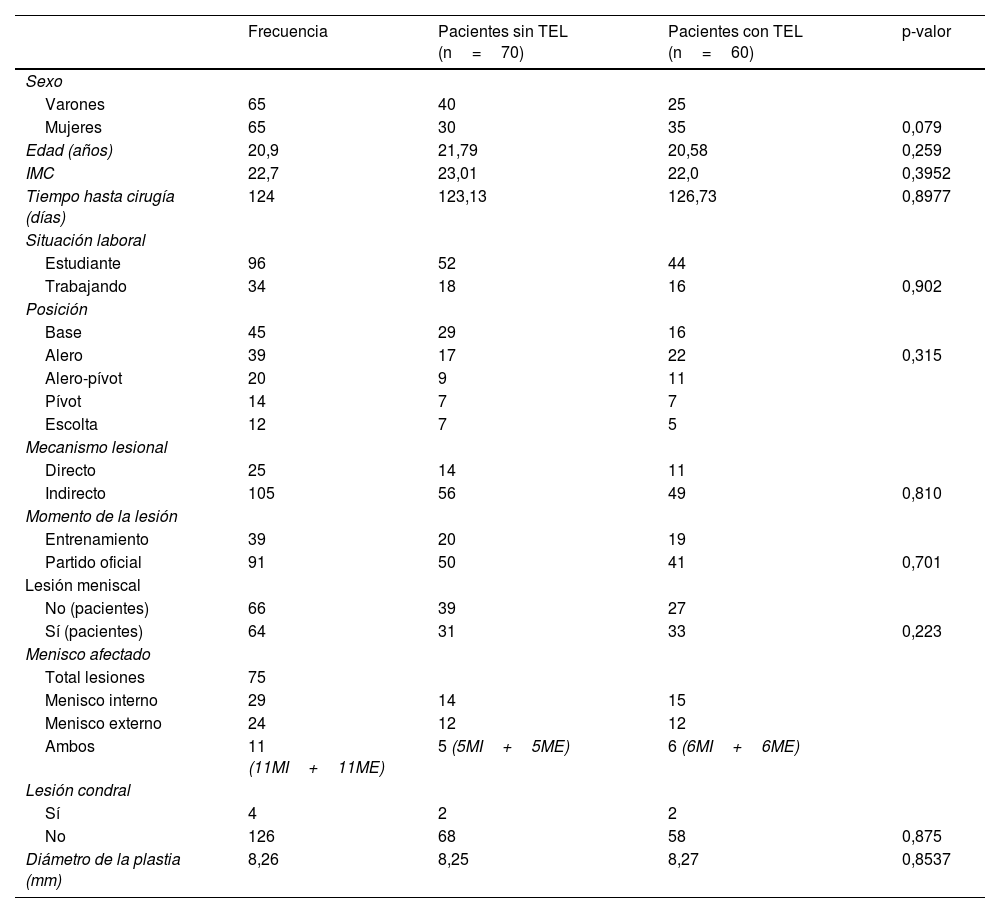
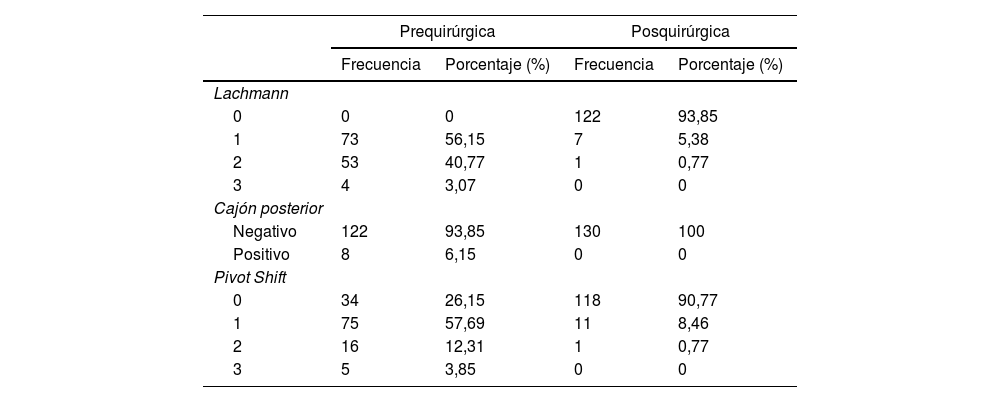
Con relación a los datos demográficos se puede apreciar en la tabla 1 un resumen de las características basales de los pacientes incluidos. En la misma, se realiza un análisis comparativo entre el grupo de pacientes a los que se les añadió un refuerzo extraarticular (n=60) y a los que no (n=70), viendo como ambos grupos son comparables entre sí. El tiempo medio de seguimiento fue de 2 años. En todos los pacientes intervenidos se realizó la reconstrucción del LCA mediante autoinjerto de semitendinoso siguiendo la técnica «todo dentro». De los 4 casos en los que se encontró una lesión condral, 3 se trataron mediante regularización de la lesión y uno mediante microfracturas. Obtuvimos un total de 75 lesiones meniscales en 64 pacientes, 40 de menisco interno y 35 de menisco externo (11 pacientes con lesión de ambos meniscos). La lesión más frecuente fue la rotura radial del cuerno posterior (27 pacientes) seguida por la rotura radial de cuerpo (13 pacientes). Se detectaron 4 lesiones de la raíz meniscal posterior (todas reancladas mediante tunelización tibial con brocado retrógrado usando el sistema FlipCutter Arthrex® y fijación tibial con botón de suspensión) y 7 roturas en asa de cubo, de las cuales 3 se trataron mediante meniscectomía y 4 se repararon mediante suturas. La media de horas de entreno semanales fue de 5,23h/semana (DE 2,25), siendo el máximo 18 y el mínimo 2h semanales. Los datos sobre la exploración física pre y posquirúrgica al año se explicitan en la tabla 2. A resaltar únicamente un pivot shift residual en 12 pacientes (9,23%) y un Lachmann residual positivo en 8 pacientes (6,15%). En cuanto al balance articular al año de la cirugía, se obtuvo una media de extensión de 0,62° (DE: 2,16) y de flexión de 124,53° (DE: 8,66).
Datos demográficos
| Frecuencia | Pacientes sin TEL (n=70) | Pacientes con TEL (n=60) | p-valor | |
|---|---|---|---|---|
| Sexo | ||||
| Varones | 65 | 40 | 25 | |
| Mujeres | 65 | 30 | 35 | 0,079 |
| Edad (años) | 20,9 | 21,79 | 20,58 | 0,259 |
| IMC | 22,7 | 23,01 | 22,0 | 0,3952 |
| Tiempo hasta cirugía (días) | 124 | 123,13 | 126,73 | 0,8977 |
| Situación laboral | ||||
| Estudiante | 96 | 52 | 44 | |
| Trabajando | 34 | 18 | 16 | 0,902 |
| Posición | ||||
| Base | 45 | 29 | 16 | |
| Alero | 39 | 17 | 22 | 0,315 |
| Alero-pívot | 20 | 9 | 11 | |
| Pívot | 14 | 7 | 7 | |
| Escolta | 12 | 7 | 5 | |
| Mecanismo lesional | ||||
| Directo | 25 | 14 | 11 | |
| Indirecto | 105 | 56 | 49 | 0,810 |
| Momento de la lesión | ||||
| Entrenamiento | 39 | 20 | 19 | |
| Partido oficial | 91 | 50 | 41 | 0,701 |
| Lesión meniscal | ||||
| No (pacientes) | 66 | 39 | 27 | |
| Sí (pacientes) | 64 | 31 | 33 | 0,223 |
| Menisco afectado | ||||
| Total lesiones | 75 | |||
| Menisco interno | 29 | 14 | 15 | |
| Menisco externo | 24 | 12 | 12 | |
| Ambos | 11 (11MI+11ME) | 5 (5MI+5ME) | 6 (6MI+6ME) | |
| Lesión condral | ||||
| Sí | 4 | 2 | 2 | |
| No | 126 | 68 | 58 | 0,875 |
| Diámetro de la plastia (mm) | 8,26 | 8,25 | 8,27 | 0,8537 |
IMC: índice de masa corporal; TEL: tenodesis extraarticular lateral.
Exploración física pre y posquirúrgica al año
| Prequirúrgica | Posquirúrgica | |||
|---|---|---|---|---|
| Frecuencia | Porcentaje (%) | Frecuencia | Porcentaje (%) | |
| Lachmann | ||||
| 0 | 0 | 0 | 122 | 93,85 |
| 1 | 73 | 56,15 | 7 | 5,38 |
| 2 | 53 | 40,77 | 1 | 0,77 |
| 3 | 4 | 3,07 | 0 | 0 |
| Cajón posterior | ||||
| Negativo | 122 | 93,85 | 130 | 100 |
| Positivo | 8 | 6,15 | 0 | 0 |
| Pivot Shift | ||||
| 0 | 34 | 26,15 | 118 | 90,77 |
| 1 | 75 | 57,69 | 11 | 8,46 |
| 2 | 16 | 12,31 | 1 | 0,77 |
| 3 | 5 | 3,85 | 0 | 0 |
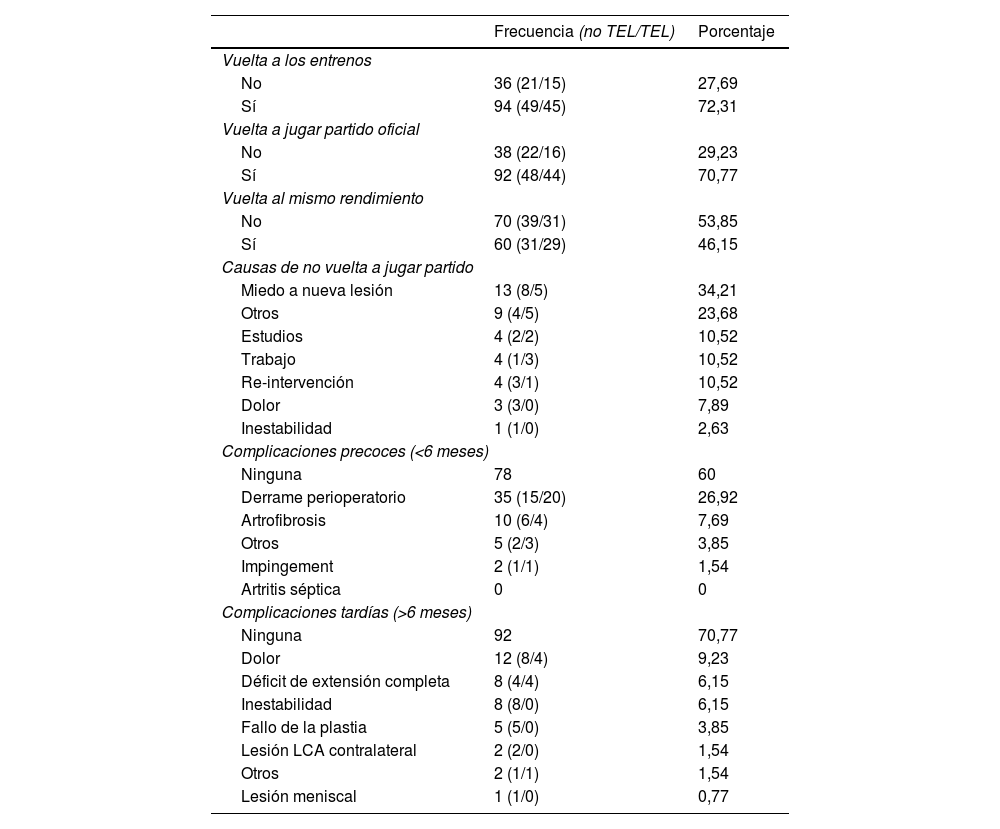
De todos los pacientes intervenidos, un 72,31% volvieron a realizar entrenamientos con el equipo con el que jugaban antes, un 70,77% volvieron a jugar partido oficial y únicamente un 46,15% de los pacientes refirieron haber vuelto a jugar al mismo rendimiento que antes de la lesión. Al analizar la relación entre el uso de la AE o no con la vuelta al deporte, no se hallaron diferencias significativas ni en la vuelta al deporte de competición (p=0,552), ni tampoco en la vuelta al mismo rendimiento que antes de la lesión (p=0,644). Tampoco se identificaron diferencias entre la presencia de lesión meniscal o no con la vuelta al deporte de competición (p=0,075) ni la vuelta al mismo rendimiento (p=0,265). El tiempo medio hasta volver a entrenar fue de 9,95 meses (DE: 4,37) y de volver a jugar partido oficial 12,42 meses (DE 5,88), siendo el máximo de meses para volver a jugar de 48. Al estudiar el tiempo que tardaban los pacientes en volver a competir en un partido oficial, se vio que a los que se les añadía la AE tardaban de media 11,7 meses, mientras que a los que no, tardaban 13,08 meses. Pese a ver una tendencia a una vuelta en menor tiempo en el grupo con tenodesis extraarticular, esta diferencia no fue estadísticamente significativa (p=0,282). Tampoco hubo diferencias significativas en el tiempo hasta volver a competir en función de la presencia o ausencia de lesión meniscal (p=0,924). El principal motivo por el cual no volver a jugar partido oficial fue el miedo a sufrir una nueva lesión (34,21%), pese a que previo a la cirugía a los pacientes se les preguntaba si estaban psicológicamente preparados para afrontar todo el proceso, estando el 80,77% dispuestos a ello.
Una de las principales complicaciones precoces que se reportan fueron los derrames articulares en el postoperatorio inmediato (26,92%), que se solucionaron todos mediante una artrocentesis simple, sin afectar esto al retorno al deporte. Hubo 10 casos de artrofibrosis (7,69%), 2 de las cuales se solucionaron con rehabilitación, 3 precisaron de artrolisis cerrada y 5 artrolisis artroscópica. En todos los casos de artrofibrosis se detectó un retraso en la vuelta al deporte, sin evitar que volvieran jugar. En cuanto a las complicaciones tardías, destacar una tasa de fallo del injerto del 3,85% (5) y una tasa de lesión del LCA contralateral del 6,15%. De los casos de rotura de la plastia, los 5 fueron mujeres y en todas no se les añadió la TEL. Como dato añadido, un paciente debido a derrames de repetición más allá de los 6 meses fue diagnosticado mediante biopsia de una sinovitis vellonodular pigmentada. Las tasas de vuelta se detallan junto con las complicaciones en la tabla 3.
Vuelta al deporte y complicaciones
| Frecuencia (no TEL/TEL) | Porcentaje | |
|---|---|---|
| Vuelta a los entrenos | ||
| No | 36 (21/15) | 27,69 |
| Sí | 94 (49/45) | 72,31 |
| Vuelta a jugar partido oficial | ||
| No | 38 (22/16) | 29,23 |
| Sí | 92 (48/44) | 70,77 |
| Vuelta al mismo rendimiento | ||
| No | 70 (39/31) | 53,85 |
| Sí | 60 (31/29) | 46,15 |
| Causas de no vuelta a jugar partido | ||
| Miedo a nueva lesión | 13 (8/5) | 34,21 |
| Otros | 9 (4/5) | 23,68 |
| Estudios | 4 (2/2) | 10,52 |
| Trabajo | 4 (1/3) | 10,52 |
| Re-intervención | 4 (3/1) | 10,52 |
| Dolor | 3 (3/0) | 7,89 |
| Inestabilidad | 1 (1/0) | 2,63 |
| Complicaciones precoces (<6 meses) | ||
| Ninguna | 78 | 60 |
| Derrame perioperatorio | 35 (15/20) | 26,92 |
| Artrofibrosis | 10 (6/4) | 7,69 |
| Otros | 5 (2/3) | 3,85 |
| Impingement | 2 (1/1) | 1,54 |
| Artritis séptica | 0 | 0 |
| Complicaciones tardías (>6 meses) | ||
| Ninguna | 92 | 70,77 |
| Dolor | 12 (8/4) | 9,23 |
| Déficit de extensión completa | 8 (4/4) | 6,15 |
| Inestabilidad | 8 (8/0) | 6,15 |
| Fallo de la plastia | 5 (5/0) | 3,85 |
| Lesión LCA contralateral | 2 (2/0) | 1,54 |
| Otros | 2 (1/1) | 1,54 |
| Lesión meniscal | 1 (1/0) | 0,77 |
LCA: ligamento cruzado anterior; TEL: tenodesis extraarticular lateral.
En cuanto a la valoración subjetiva de la funcionalidad sobre la rodilla, el valor medio de la escala IKDC al año de la cirugía fue de 86,83 (DE: 14,85), oscilando el mínimo en 20 y el resultado máximo de 100. Los pacientes con TEL obtuvieron un valor medio en la escala de 85,63, mientras que en el grupo sin TEL fue de 87,84, siendo la diferencia estadísticamente no significativa (p=0,418). Tampoco hubo diferencias en los valores del IKDC en pacientes con presencia de lesión meniscal o no (p=0,563). Sí que se detectó que los pacientes que volvieron a entrenar, a competir en partido oficial y a competir al mismo rendimiento, tenían valores de IKDC mayores en los 3 grupos, siendo las diferencias significativas (p<0,05).
Al dividir la serie en mayores y menores de 25 años, no hubo diferencias al comparar la vuelta al deporte, del mismo modo que tampoco hubo diferencias con el sexo, a excepción de la vuelta al rendimiento previo, en la que la proporción era mayor en mujeres (p<0,05).
DiscusiónEn nuestra cohorte de pacientes se obtuvo finalmente una tasa de vuelta al deporte de competición del 70,77%, y de un 46,15% de vuelta al deporte al mismo nivel de rendimiento que previo a la lesión. Cabe destacar que en nuestro caso se trataba de pacientes jugadores y jugadores de baloncesto federados, pero no de alta competición. En la literatura se reporta la vuelta al deporte en numerosas series de deportistas, existiendo una gran heterogeneidad de resultados entre todas ellas debido a diferencias en el tipo de deporte y sobre todo el nivel de competición (deporte recreacional, deporte como forma de trabajo, diferencias entre ligas, etc.). En el estudio de Hopper et al., por ejemplo, en deportistas de élite de distintas disciplinas, la vuelta al deporte (considerándolo como volver a jugar un partido oficial), fue de 94,7%15, similar al 96,1% de Balendra et al. en su serie de futbolistas profesionales, llegando el 90,1% al mismo valor inicial del cuestionario Tegner tras la cirugía12. En una revisión sistemática y metaanálisis sobre deportistas de élite, Lai et al. encontraron una vuelta al deporte de rendimiento del 83% de media y un tiempo hasta jugar de entre 6 y 13 meses16, dato bastante similar al observado en nuestro estudio (media de 12,42 meses). Ardern et al., en su revisión sistemática encontraron una vuelta el deporte en deportistas profesionales del 79 vs. el 60% en no profesionales (p<0,001), y una vuelta al mismo rendimiento del 81% en profesionales vs. 42% en no profesionales (p<0,001)17. En población no profesional, Randsborg et al. reportaron una vuelta al deporte del 69%, del mismo modo que Patel et al., que reportaron una tasa del 56,4%13 y las razones fueron miedo a nueva lesión13,18 y cambio de estilo de vida18. Estos hallazgos son similares a los encontrados en nuestra serie, corroborando que, en deportistas no profesionales, las tasas de retorno son menores, y probablemente haya factores más allá de los resultados objetivos tras la cirugía, como protocolos de rehabilitación mejor establecidos, situación laboral o aspectos psicosociales.
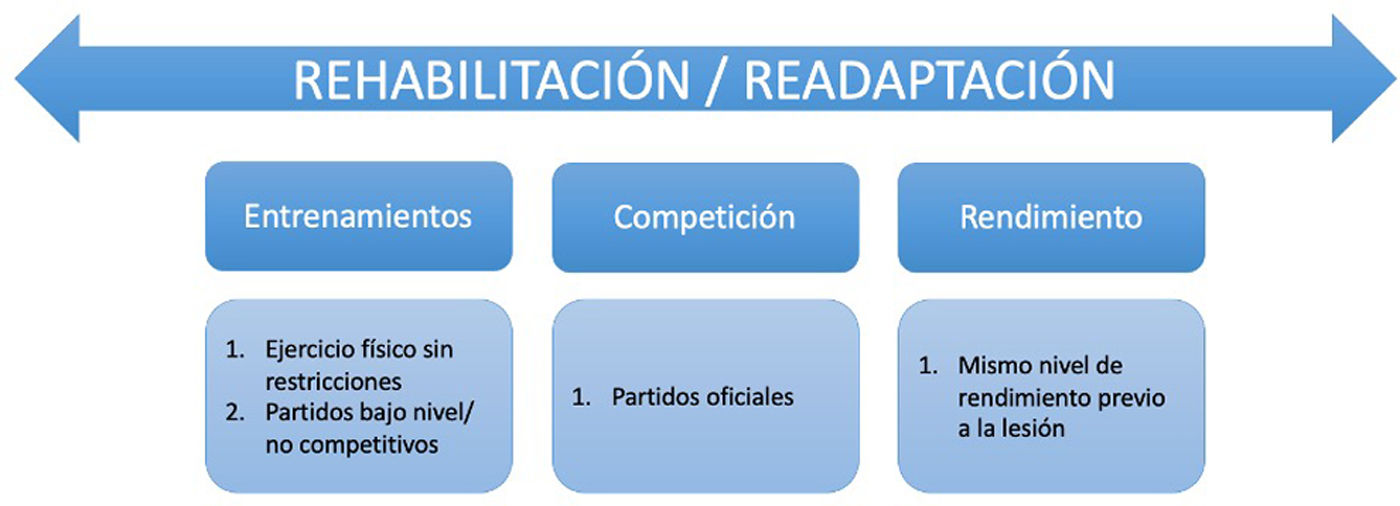
Pero ¿qué significa volver al deporte? Esta es una cuestión en debate, y, como bien se expresa en el estudio de Meredith et al. (Panther Symposium ACL Injury Return to Sport Consensus Group), en la literatura se llegan a usar los términos «returno to play»,«return to sport»,«return to participation» y «return to unrestricted physical activity» de forma indiscriminada, llevando a confusión19. Es importante tener en cuenta también que la vuelta al deporte debería considerarse un proceso continuo (fig. 4) en el que existen distintas fases, desde el primer día de la cirugía hasta conseguir el mismo rendimiento previo a la lesión, todo mediante protocolos de rehabilitación preestablecidos. El éxito, por lo tanto, de una correcta vuelta al deporte, debería medirse en función del tipo de deporte practicado, intensidad, frecuencia y nivel19,20. Recientemente la Universidad de Pittsburgh (Panther Symposium ACL Injury Return to Sport Consensus Group) resumió la actualidad sobre la vuelta al deporte tras la lesión del LCA, concluyendo que: 1) No hay que basar la vuelta al deporte en función del tiempo transcurrido desde la cirugía; 2) Hay que tener en cuenta datos objetivos sobre el examen físico y tests validados para la evaluación de la vuelta al deporte que incluyan valoraciones funcionales y preparación psicológica adecuada; y 3) Se debe tener en cuenta la curación biológica, las lesiones concomitantes, y los factores contextuales y sociales. Aún así, faltan estudios prospectivos y randomizados para corroborar esta información19,21.
Vuelta al deporte continua19: La vuelta al deporte se considera un proceso continuo desde la cirugía, que pasa por fases bien diferenciadas. La primera es «return to participation», que se define como el inicio de los entrenamientos sin restricciones o participación en el deporte a una intensidad leve. La segunda, «return to sport», se considera el volver al mismo nivel de deporte, pero no de rendimiento. Finalmente, la tercera, «return to performance», consiste en la adquirir el mismo rendimiento que previo a la lesión.
Otro de los aspectos a debatir es cómo evaluar de forma objetiva y subjetiva (Patients Reported Ouctomes [PROMs]) que el paciente está preparado para reanudar la actividad deportiva. En la actualidad tenemos a nuestra disposición una amplia variedad de escalas subjetivas para medir la funcionalidad de la rodilla, entre las más usadas, el IKDC, KOOS, Lysholm Knee Scoring Scale, WOMAC, Tegner Activity Score22,23. De todos ellos, en nuestro estudio se ha usado el IKDC por considerarlo un cuestionario muy completo y que tiene gran aplicabilidad en cirugía reconstructiva de LCA, además, tiene una alta correlación con otras escalas como la Cincinnati Knee Rating System (CKRS) también validada para esta cirugía22,23. Edwards et al., demostraron que los pacientes con un IKDC mayor al año tenían más probabilidades de volver al deporte24, al igual que otros estudios13,25. En cambio, Ardern et al. no encontraron diferencias entre le IKDC y la vuelta a la práctica deportiva14. Particularmente, en nuestra serie, los valores obtenidos en la escala del IKDC fueron significativamente mayores en los deportistas de los 3 grupos analizados que sí retomaban la actividad deportiva (entrenamientos, partidos, rendimiento). Hasta el día de hoy, únicamente una escala, la Knee Santy Athletic Return To Sport (K-STARTS), desarrollada en 2015, ha sido validada como una buena medida objetiva que agrupa 8 componentes analizados en 7 tests para determinar el momento óptimo para reanudar la actividad deportiva26,27, y debería tenerse en cuenta y ser utilizada.
En nuestro estudio, el uso de una AE no ha demostrado una mayor vuelta al deporte en los 3 grupos estudiados, aunque sí se observó una tendencia a un menor tiempo hasta volver a jugar en el grupo de la AE, sin ser esta diferencia estadísticamente significativa. Existen hoy en día numerosos estudios aleatorizados, prospectivos y a largo plazo que apuntan que realmente la AE disminuye las tasas de re-roturas7,9–11. De hecho, en los 5 casos de fallo del injerto de nuestra serie no se les añadió la AE, datos a favor de su uso para disminuir la tasa de fallos. A destacar en nuestro estudio un 9,23% de inestabilidad rotatoria residual, similar a la literatura, y que en 11 de los 12 pacientes con «pivot shift» positivo al año de la cirugía, no se les había añadido una plastia de AE, sugiriendo que la adición de la misma puede ser beneficiosa en nuestra cohorte de pacientes. En relación con la vuelta al deporte, Hurley et al. en su revisión sistemática sobre reconstrucción del LCA con o sin AE, encontraron una alta tasa de vuelta al deporte en los 19 estudios incluidos, independientemente de la técnica usada (82-100%), sin embargo, ninguno de los 5 estudios que comparaban LCA vs. LCA y AE encontraron diferencias estadísticamente significativas en tasas de retorno al deporte general. Únicamente encontraron diferencias significativas en 2 de 6 estudios que comparaban específicamente LCA vs. LCA y AE y la vuelta al deporte al mismo nivel o mayor que antes de la lesión28. Otro debate es si la adición de una aumentación puede enlentecer todo el proceso de rehabilitación y retrasar la vuelta al deporte. En su ensayo clínico aleatorizado (estudio STABILITY), Getgood et al. reportan un ligero enlentecimiento de un mes en el grupo LCA y AE10, a diferencia de Zaffagnini et al., que reportan una vuelta al deporte más rápida en el grupo de AE29. Finalmente, Coquard et al. reportaron que a los 6 meses de la cirugía no había diferencias significativas en la escala de Tegner ni en la escala de valoración K-STARTS (test de aptitud para vuelta al deporte validado) entre LCA vs. LCA y AE, confirmando que no había una desventaja en el uso de la plastia extraarticular30, similar a nuestros resultados. Todo esto puede hacer plantearse la posibilidad de que la adición de la AE de forma sistemática al usar los isquiotibiales como plastia puede ser una buena opción para disminuir las tasas de inestabilidad rotatoria persistente, además de las reroturas, sin alterar la vuelta al deporte.
Finalmente, en cuanto a los factores predictores de vuelta al deporte, la presencia de lesiones meniscales, lesiones condrales, lesiones del ligamento lateral interno, edad >25 años, sexo femenino, factores psicosociales y nivel de actividad previo bajo son predictores de una menor vuelta al deporte12,13,18,24. Incluso Webster et al., demostraron que el factor predictor más significativo para la vuelta al mismo rendimiento fue una preparación psicológica adecuada para afrontar el proceso de rehabilitación25.
Una de las limitaciones del estudio es el carácter retrospectivo y descriptivo del mismo, que puede dificultar establecer relaciones causales entre la adición de la AE y la tasa de retorno al deporte. El tamaño muestral no muy elevado y la población específica de la que se trata podrían también ser limitaciones para sacar conclusiones definitivas ni extrapolar los resultados a otras poblaciones deportivas. El tiempo medio de seguimiento de 2 años también podría considerarse una limitación importante para poder estudiar las tasas de retorno al deporte a largo plazo, así como para la estabilidad final y tasas de lesiones secundarias. Otra limitación que consideramos muy relevante en este estudio y que puede ser un factor de confusión determinante es la presencia de la pandemia por el COVID-19 partir de marzo del 2020, en el que todas las actividades deportivas se detuvieron por completo, reanudándose paulatinamente a finales de año. También, en cuanto a la rehabilitación, pudiera ser que la metodología de trabajo habitual se viera alterada debido al COVID, aunque también es verdad que en el momento en el que se volvió a operar a pacientes, las restricciones eran mucho menores. Todos esto podría haber provocado una demora en la vuelta al deporte, e incluso haber motivado que pacientes que sí hubieran vuelto al deporte, no lo hicieran finalmente.
ConclusionesLa AE mediante la técnica de Lemaire modificada no determina una mayor tasa de vuelta al deporte de competición ni tampoco determina volver al mismo rendimiento que antes de la lesión en nuestra serie de pacientes. Por otro lado, en cuanto a la adición de una tenodesis extraarticular lateral o no y su relación con el tiempo hasta la vuelta al deporte, no se hallaron diferencias significativas, aunque sí hubo una tendencia a volver de forma más temprana en el grupo de la AE. Los valores en la escala del IKDC son mayores en los pacientes que vuelven a los entrenamientos, a los partidos oficiales y al nivel de rendimiento previo a la lesión, independientemente de la técnica aplicada.
Nivel de evidenciaNivel de evidencia III.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesLos autores presentan conflicto de interés con Arthrex.