La osteomielitis crónica multifocal recurrente (OMCR) es una enfermedad autoinflamatoria que cursa con inflamación ósea aséptica y puede acompañarse de clínica multisistémica. Presentamos el caso de un varón de 14 años con dolor a nivel de la metáfisis tibial de 2 semanas de evolución y fiebre. En la radiografía se objetivó lesión lítica en metáfisis tibial. Se realizó RM que mostró lesión ósea intramedular con edema óseo perilesional. Se realizó biopsia guiada por TAC descartando malignidad y siendo los cultivos microbiológicos negativos. Posterior a la punción presentó empeoramiento clínico y fiebre por lo que iniciaron antibioterapia ante sospecha de sobreinfección. Ante la persistencia de fiebre se realizó RM-body que halló segunda lesión activa a nivel vertebral, diagnosticándose de OMCR y evolucionando bien con antinflamatorios. La OMCR es una entidad de difícil diagnóstico. El diagnóstico diferencial es extenso con enfermedades infecciosas, tumores y otras enfermedades autoinflamatorias. Es crucial su diagnóstico precoz y tratamiento adecuado para prevenir sus secuelas derivadas.
Chronic recurrent multifocal osteomyelitis (CRMO) is an autoinflammatory disease that presents with aseptic bone inflammation and can be accompanied by multisystemic symptoms. We present the case of a 14-year-old male with a 2-week history of pain located at the tibial metaphysis and fever. X-ray revealed a lytic lesion in the tibial metaphysis. MRI revealed an intramedullary bone lesion with perilesional bone oedema. CT-guided biopsy discounted malignancy and microbiological cultures were negative. The patient's symptoms and fever worsened after the biopsy; therefore antibiotherapy was commenced for a suspected superinfection. A body MRI was performed given the persistence of the fever, which found a second active lesion in the spine that was diagnosed as CRMO and progressed well with anti-inflammatories. CRMO is an entity that is difficult to diagnose. Differential diagnosis is extensive with infectious diseases, tumours and other autoinflammatory diseases. Prompt diagnosis and appropriate treatment are crucial to prevent sequelae.
La osteomielitis crónica multifocal recurrente (OCMR) es una enfermedad autoinflamatoria rara de predominio pediátrico que cursa con inflamación ósea aséptica, y en ocasiones se acompaña de clínica sistémica.
La sintomatología de inicio es diversa. Los pacientes pueden presentar dolor óseo uni o multifocal localizado frecuentemente en esqueleto axial, signos inflamatorios locales, fiebre o síntomas extra óseos (oculares, gastrointestinales, respiratorios o cutáneos)1. Además de su heterogeneidad clínica, no existe una prueba diagnóstico específica, y su diagnóstico es de exclusión.
Caso clínicoPaciente varón de 14 años que refería dolor a nivel de la metáfisis tibial de 2 semanas de evolución, inicialmente relacionado con actividad física y que aumentó progresivamente siendo en el momento de la visita constante. El hemograma era normal y no tenía elevación de reactantes de fase aguda.
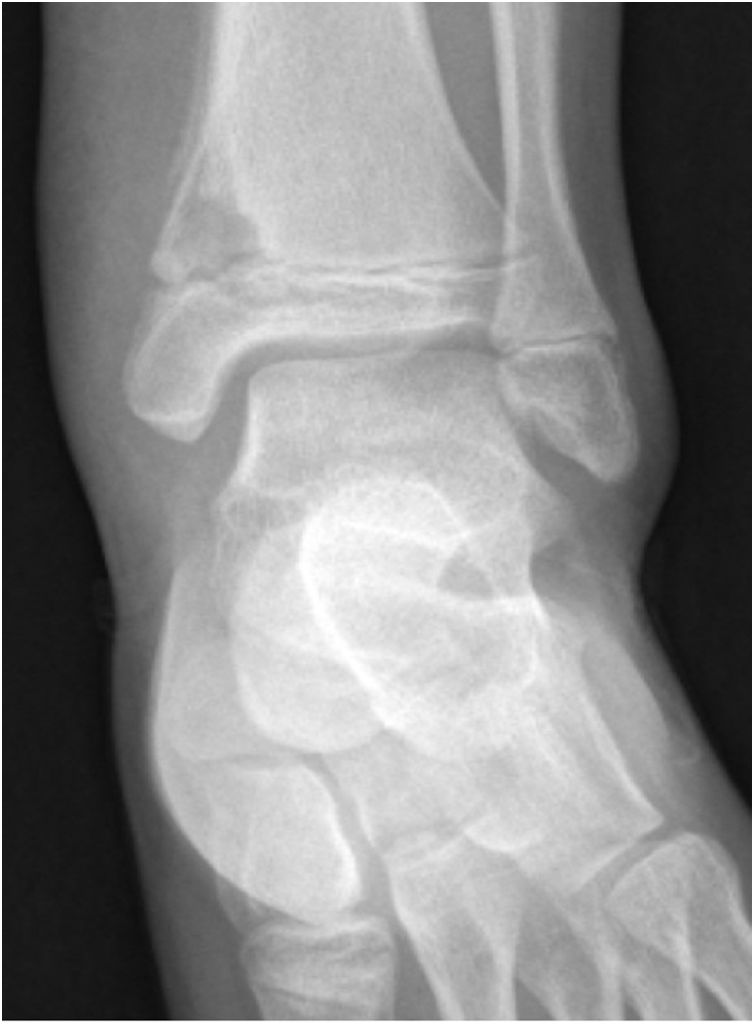
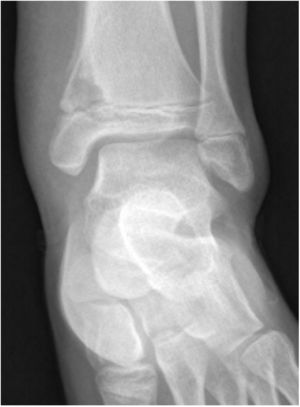
La radiografía mostró lesión lítica con bordes bien definidos en la metáfisis tibial con dudoso refuerzo de cortical (fig. 1). Se realizó resonancia magnética (RM) que evidenció lesión ósea intramedular con edema óseo perilesional, signos de periostitis y edema en tejidos blandos. Dados los signos de agresividad se realizó biopsia ósea guiada por TAC, que mostró signos de inflamación aguda y crónica, sin observarse celularidad atípica, siendo los cultivos microbiológicos negativos.
Tras la punción ósea presentó importante empeoramiento clínico con inflamación local (eritema y calor local), aumento del dolor, fiebre y gran elevación de reactantes de fase aguda (PCR 240mg/l). Tras la biopsia, ante la sospecha de sobreinfección de la lesión lítica, se realizó hemocultivo y nueva punción para cultivo e ingresó con tratamiento antibiótico endovenoso con cefazolina, sin apreciarse mejoría clínica ni analítica. Durante el ingreso mantuvo buen estado general, persistiendo febril a pesar de antibiótico durante los primeros 6 días de ingreso, con dolor en maléolo tibial medial por lo que se realizó ecografía para descartar complicaciones, que resultó normal. Una vez descartadas complicaciones locales y siendo de nuevo los cultivos microbiológicos negativos se suspendió el antibiótico.
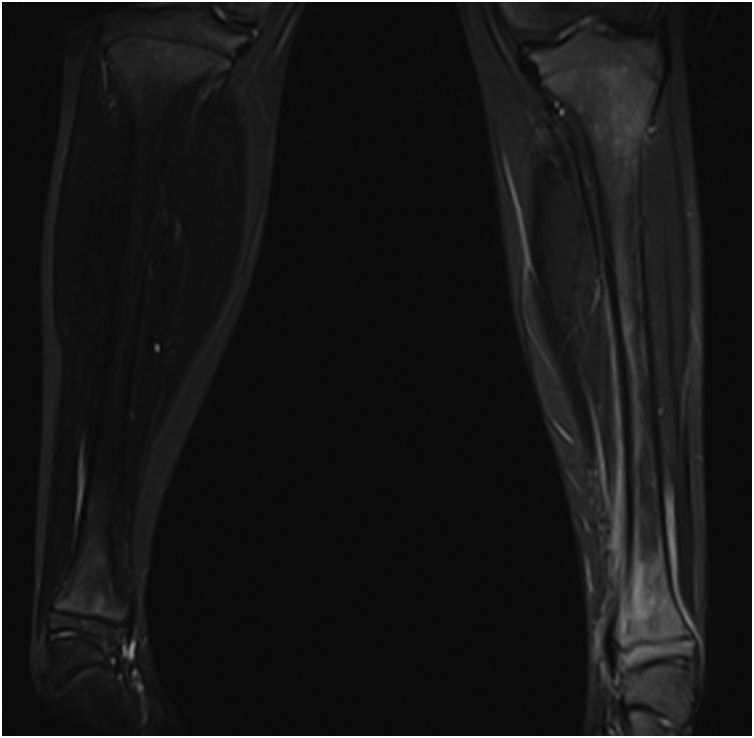
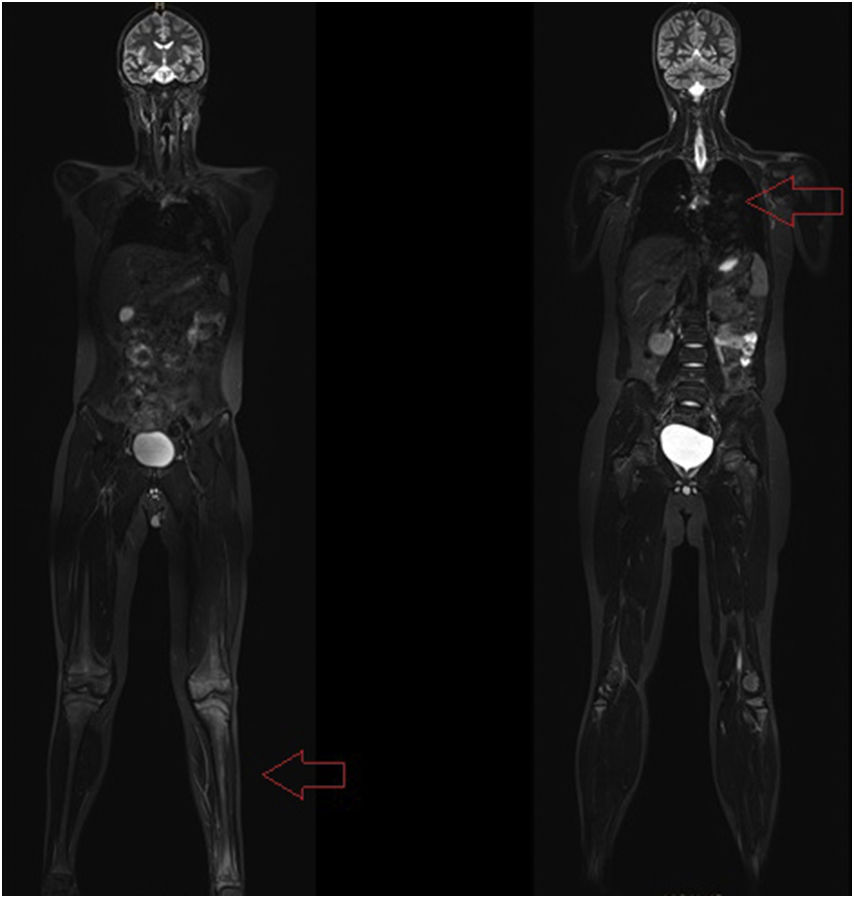
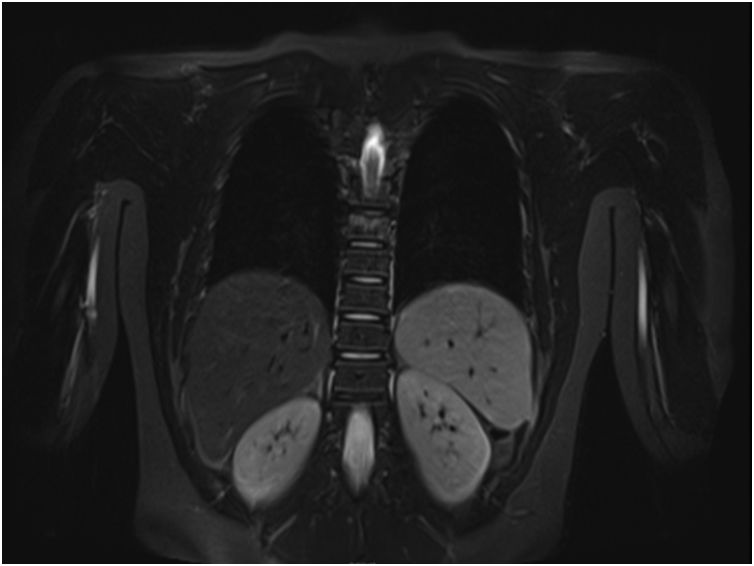
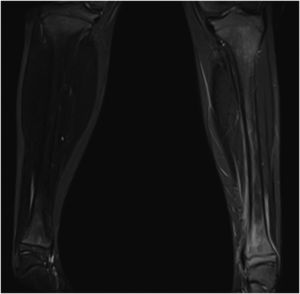
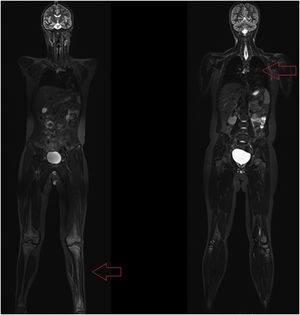
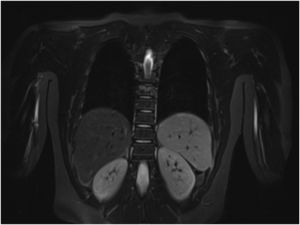
Se realizó RM-body que mostró persistencia inflamación en la metáfisis distal de la tibia que afectaba y sobrepasaba la fisis, con signos de periostitis y edema de partes blandas adyacentes (fig. 2). Mostró un patrón extenso de edema de la medula ósea en la extremidad inferior izquierda que sugería un cuadro de osteoporosis transitoria-algodistrofia de Sudeck. Por otra parte se observó un segundo foco de osteomielitis a nivel vertebral D8 con edema subcondral, con aplastamiento compatible con fractura subaguda, siendo esta una lesión silente (figs. 3 y 4).
Ante las características de las lesiones, la multifocalidad y la ausencia de signos de malignidad en la biopsia y al ser los cultivos repetidamente negativos, se planteó el diagnóstico diferencial entre una osteomielitis multifocal recurrente crónica y una histiocitosis de células de Langerhans. Se realizó en las muestras de anatomía patológica estudio con inmunohistoquímica siendo la tinción para CD1a, S100 y CD68 no sugestivas de histiocitosis de células de Langerhans, siendo compatible con osteomielitis con marcados cambios reactivos.
Inició tratamiento con antiinflamatorios no esteroideos (AINE) y, ante la importante destrucción ósea se añadió tratamiento con pamidronato mensual con buen control del dolor y mejoría progresiva de lesiones en RM.
DiscusiónLa OCMR es una entidad de difícil diagnóstico debido a sus síntomas inespecíficos y su amplio espectro de formas de presentación. Su etiopatogenia es poco conocida, aunque se ha descrito desequilibrio entre citoquinas proinflamatorias (IL-6, TNFα) y antiinflamatorias (IL-10, IL-1β) que producen un aumento de la resorción ósea por activación de los osteoclastos2. La hipótesis de una base genética también ha cobrado mayor importancia en los últimos años ante las formas sindrómicas descritas (síndrome de Majeed, querubismo, hipofosfatasia y osteoartropatía hipertrófica primaria) y ante una prevalencia aumentada descrita entre miembros de una misma familia3. Así mismo, se ha observado relación con espondiloartropatías y psoriasis, con aumento de incidencia en estos pacientes4. Se trata de una enfermedad que afecta principalmente a la población pediátrica, con una prevalencia baja, aunque probablemente infraestimada (1:160.000 a 1:2.000.000)5, por lo que no existen guías terapéuticas específicas por el momento.
Presenta una gran heterogeneidad clínica, siendo su inicio insidioso en forma de dolor óseo con clínica de inflamación local, típicamente nocturno. Afecta principalmente a las metáfisis de los huesos largos, estando afectadas, en ocasiones y de forma característica, otros huesos como son el esternón, la clavícula y la mandíbula. Los síntomas sistémicos como fiebre, retraso de crecimiento, mialgias y artritis están frecuentemente presentes (hasta en un 30% de los pacientes se asocia artritis con exudado de la articulación adyacente y/o lesión del cartílago articular). Se han descrito manifestaciones extra óseas, afectando órganos y sistemas en un 25% de los casos (piel, intestino y afectación renal).
No existe una prueba diagnóstico específica, siendo su diagnóstico de exclusión. En las pruebas de laboratorio puede observarse una leve elevación de reactantes de fase aguda (PCR, VSG). En cuanto a las pruebas de imagen, en la radiografía convencional puede observarse lesiones inespecíficas de osteólisis o esclerosis, pero en ocasiones no hay alteraciones. Por ello, y dado que las lesiones pueden ser múltiples y paucisintomáticas, las pruebas de imagen de elección para su diagnóstico son la gammagrafía y la RM de cuerpo completo, siendo esta última de elección por no irradiar y ser la más sensible. La RM además permite diferenciar zonas de edema óseo agudo o crónico, así como localizar el lugar de biopsia ósea para aumentar su rentabilidad. En el diagnóstico diferencial de esta entidad se incluyen lesiones secundarias a traumatismo, enfermedades infecciosas o enfermedades de estirpe tumoral principalmente, por lo que normalmente se realiza una biopsia ósea para descartar el resto de entidades. En la biopsia se observan frecuentemente signos de edema óseo perilesional, signos de periostitis y edema en tejidos blandos.
La enfermedad cursa en brotes. El tratamiento de primera línea son los AINE. Los fármacos más utilizados son ibuprofeno y naproxeno a dosis antiinflamatorias. Recientemente se ha descrito buena respuesta al tratamiento con indometacina, siendo su mecanismo de acción la inhibición de la osificación y de la respuesta inflamatoria actuando a nivel de la síntesis de prostaglandinas, con mejoría clínica y radiológica de las lesiones, logrando la completa normalización del hueso en algunos casos6. Es importante mantener el tratamiento con AINE un mínimo de un mes antes de considerar un paciente no respondedor, ya que su mecanismo de acción actúa a partir de las 4 semanas de tratamiento.
Entre un 20-25% de los casos no responden a AINE, siendo de segunda línea los corticoesteroides y el metotrexato. En caso de gran afectación o resistencia pueden ser eficaces los bifosfonatos, el pamidronato y los fármacos anti-TNF7.
En resumen, la OCMR es una enfermedad poco frecuente siendo su diagnóstico de exclusión, por lo que es frecuentemente un reto diagnóstico para el profesional (existe una demora en el diagnóstico de 8-13 meses en algunas series)8,9. Es importante, por tanto, su diagnóstico precoz y realizar un correcto seguimiento con pruebas de imagen de cuerpo entero, así como un tratamiento adecuado para prevenir secuelas como aplastamientos vertebrales o fracturas, sobre todo en esqueleto axial o cuando las lesiones son líticas.
En nuestro caso se planteó el diagnóstico diferencial inicialmente con enfermedad tumoral, y por el empeoramiento tras la punción con infección secundaria.
La RM fue de gran ayuda en el caso al detectar la multifocalidad. Aunque el tratamiento de elección son los AINE, se decidió asociar pamidronato dado la lesión lítica presente, siendo la evolución buena con mejoría progresiva de la sintomatología.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Presentado como póster con defensa en el 64.° Congreso de la Asociación Española de Pediatría, Palacio de Congresos, Valencia, 3 junio 2016.