La planificación preoperatoria resulta fundamental en la cirugía de escoliosis idiopática del adolescente (EIA) para determinar los niveles a fusionar y realizar el procedimiento con mayor precisión y diligencia. Sin embargo, su realización protocolizada no está tan extendida entre los especialistas en formación. El objetivo de este artículo es describir en detalle el método de planificación preoperatoria en la EIA empleado en una unidad especializada de raquis infantil y del adolescente de un centro de referencia, así como, la logística y la táctica, apoyado en un software gratuito de medición digital semiautomática y planificación. Se muestran 3 casos representativos de diferentes deformidades vertebrales, intervenidos mediante una artrodesis vertebral posterior tras una planificación preoperatoria según el método descrito. Este método resulta muy adecuado para el cirujano en formación al aunar las ventajas de los métodos tradicionales y los más modernos, y ser sencillo, de bajo coste, accesible, reproducible y con carácter formativo.
Preoperative planning is essential in adolescent idiopathic scoliosis (AIS) surgery to determine the fusion levels and to perform the procedure with greater precision and diligence. However, the protocolized performance of such planning is not as widespread among specialists in training. The aim of this article is to describe in detail the preoperative planning method for AIS used in a specialized pediatric and adolescent spine unit of a referral center, as well as the logistics and the tactics, supported a free semi-automatic digital measurement and planning software. Three representative cases of different vertebral deformities, treated by posterior spinal fusion after preoperative planning according to the method, are shown. This method is highly suitable for the trainee surgeon as it combines the advantages of traditional and modern methods, and is simple, low cost, accessible, reproducible and with an educational character.
La preparación adecuada previa a un acto quirúrgico es la base para optimizar los resultados y minimizar las complicaciones. En la cirugía de columna, y en concreto en la de la escoliosis idiopática del adolescente (EIA), la planificación preoperatoria es fundamental para evaluar la localización y la gravedad de la curva, la asimetría de hombros, la alineación y el equilibrio coronal y sagital, y los parámetros espinopélvicos que nos guíen en los niveles a instrumentar, y en la restauración biomecánica del raquis.
Una buena planificación reduce los riesgos asociados de la cirugía, al obligar al cirujano a estudiar las características del paciente, sus antecedentes y la deformidad vertebral, así como, identificar detalles anatómicos y puntos técnicos clave de la intervención. Además, mejora la eficiencia quirúrgica y los resultados1, permitiendo que la cirugía transcurra con mayor diligencia, se evite una prolongación innecesaria del tiempo quirúrgico, y se minimicen las complicaciones. Para el especialista que se inicia en la cirugía de la EIA una buena planificación preoperatoria de la corrección de la deformidad constituye una herramienta que le ofrece la posibilidad de enfrentarse al manejo de la deformidad previo al acto quirúrgico, y le concede un tiempo esencial para comprender el patrón de curva y su complejidad, así como la posibilidad de reflexionar sobre los niveles a instrumentar y el método de reducción más adecuado en cada caso.
La técnica más aceptada actualmente para la corrección de la EIA es la artrodesis vertebral por vía posterior mediante tornillos pediculares y barras. Tradicionalmente se ha planificado con mediciones en las imágenes de radiografía. Con el avance de la medicina digital, los programas de medición digital han demostrado ser más rápidos, precisos y menos variables que la técnica manual2–5. En los últimos años su uso se ha extendido más a la práctica clínica rutinaria. Otras tecnologías de planificación avanzada que incorporan reconstrucciones en 3 dimensiones se postulan como herramientas de futuro prometedoras, aunque actualmente su uso en la práctica es limitado6, por ser menos accesibles, laboriosas, de mayor coste, técnicamente más exigentes y poco prácticas, y se utilizan principalmente en el ámbito de la investigación7.
El objetivo del presente trabajo es explicar detalladamente el método de planificación preoperatorio de la EIA empleado en una unidad especializada de raquis infantil y del adolescente de un centro de referencia, así como la logística y la táctica, apoyado en un software informático gratuito de medición de la columna vertebral y planificación quirúrgica, Surgimap Spine® (Nemaris Inc, New York, EE. UU.)8 disponible en www.surgimap.com. Se trata de un método sencillo, de bajo coste, accesible, reproducible, relativamente rápido y que proporciona buenos resultados. Todo ello le otorga un carácter formativo que lo hace idóneo para ser incorporado a la práctica diaria de los especialistas en formación en cirugía de raquis.
Método de planificaciónEvaluación clínica preoperatoria en la escoliosis idiopática del adolescenteAl indicar una cirugía en un paciente con EIA se recogen diferentes características clínicas como son la edad, el sexo, la etapa del desarrollo puberal según los estadios de Tanner, antecedentes médicos del paciente y tratamientos previos para la deformidad vertebral. Asimismo, se realiza una exploración física dirigida, evaluando signos que son fundamentales para la planificación preoperatoria, como la asimetría de hombros y escápulas, la rotación del tronco con el test de Adams cuantificado con escoliómetro, la flexibilidad de las curvas, el equilibrio sagital y coronal con la plomada, la oblicuidad pélvica, la discrepancia de longitud de miembros inferiores y la exploración neurológica que incluya los reflejos cutaneoabdominales entre otros. La realización de fotografías clínicas del paciente en diferentes posiciones (de espaldas, de perfil y con flexión anterior de tronco) serán de utilidad en la planificación.
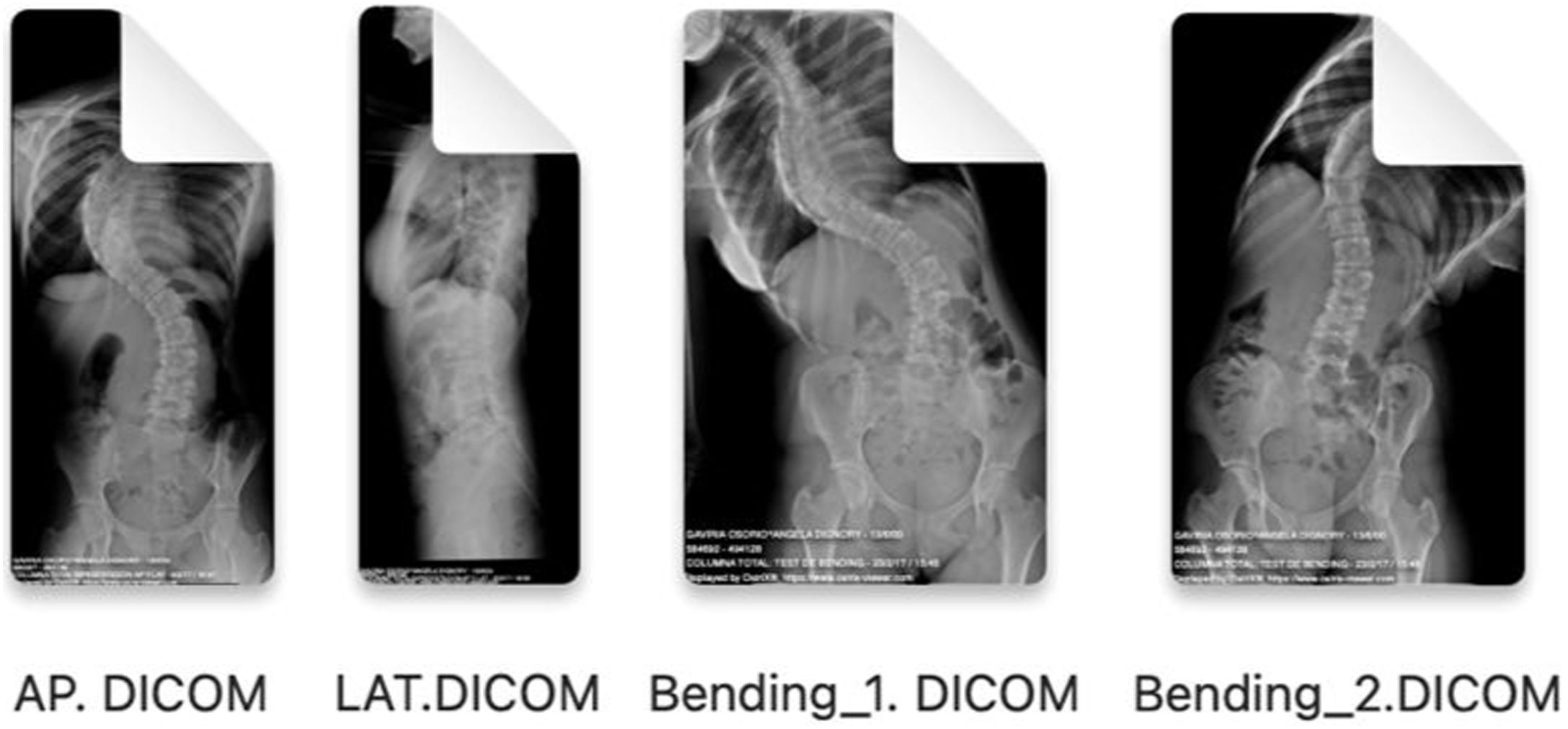
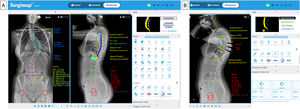
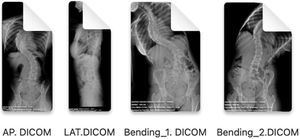
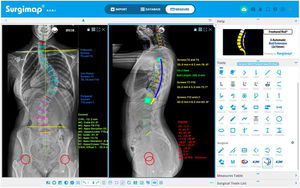
Mediciones radiológicas preoperatorias en la escoliosis idiopática del adolescenteLas imágenes de las telerradiografías postero-anterior, lateral y los test de inclinación lateral obtenidas del sistema de archivado y transmisión de imágenes, Picture Archiving and Communication System (PACS) se exportan desde un visor de imagen médica digital (p. ej., Radiology Information System [RIS] Windows-based PC) en un formato Digital Imaging and Communication On Medicine (DICOM), y se importan a través de la ventana «import» del programa Surgimap®, y se almacenan en la «database».
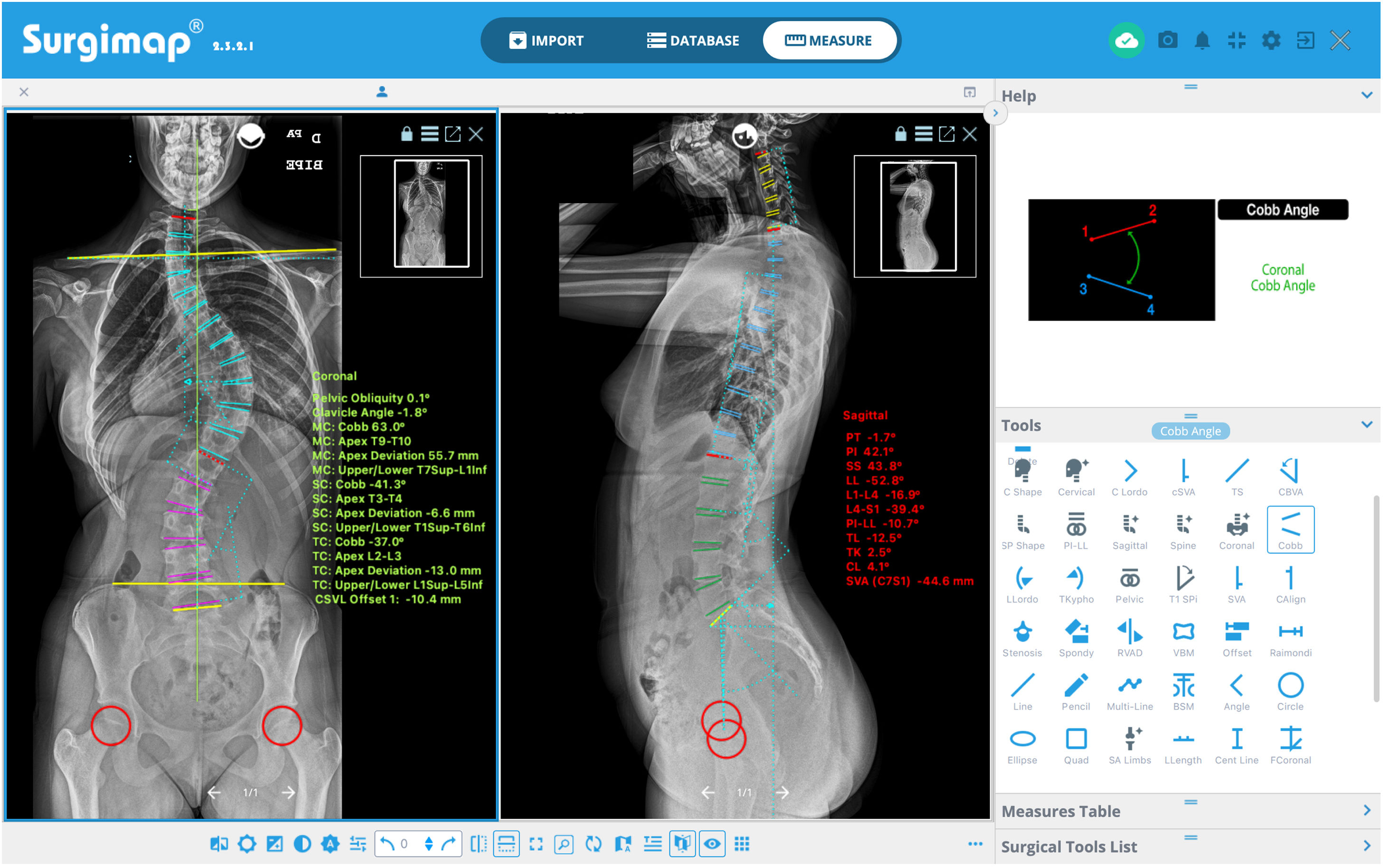
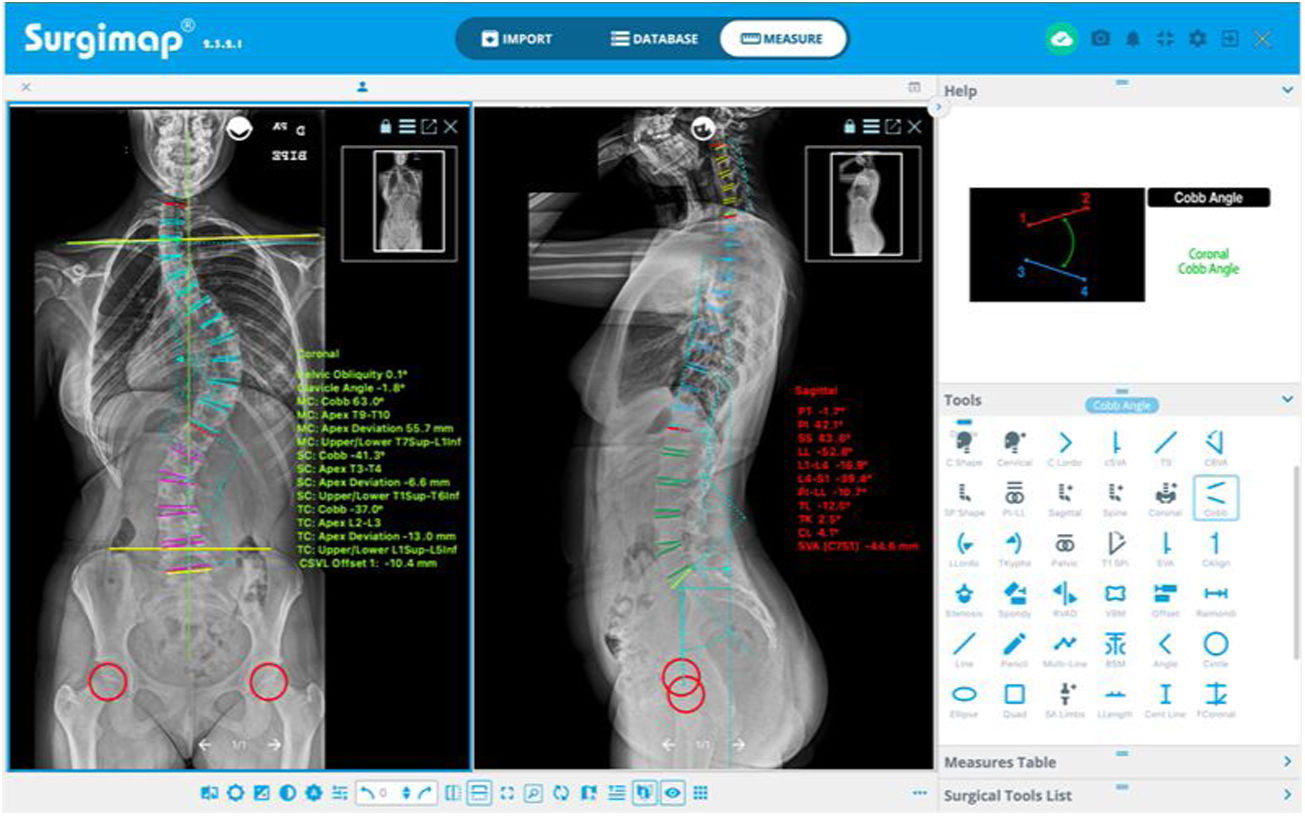
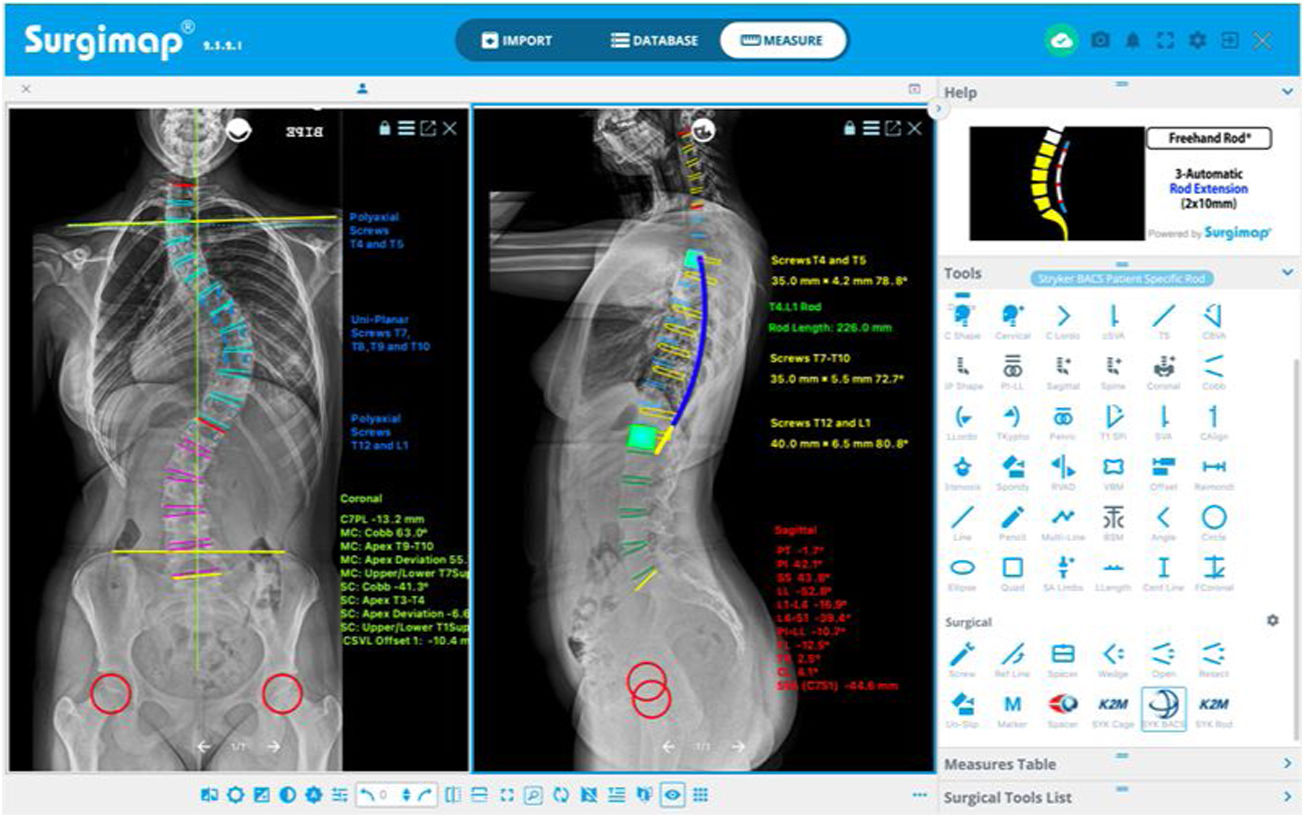
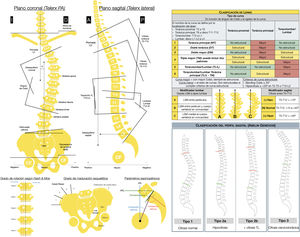
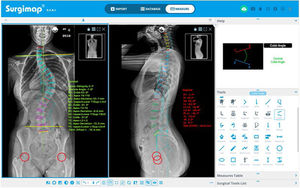
Dicho programa dispone de diferentes herramientas de medición digital semiautomáticas («Tools») situadas a la derecha de la pantalla de la ventana «Measure», con las que se realizan diferentes mediciones en cada proyección, empleando el asistente de alineación coronal («Coronal») o sagital («Sagital»), como se recoge en la figura 1. El programa ofrece una interfaz fácil de usar con instrucciones y representaciones gráficas en el recuadro «Help» para realizar cada medición. Esto permite determinar la magnitud de la curva mayor medida por el ángulo de Cobb que se define entre la vértebra límite superior (VLS) y la vértebra límite inferior (VLI), así como su localización y dirección definida por la convexidad de la curva9, la vértebra apical (VA) y su grado de rotación según la escala de Nash y Moe y traslación, la oblicuidad pélvica, el ángulo de las clavículas, la discrepancia de longitud de los miembros inferiores, el equilibrio coronal y sagital de la columna vertebral y los parámetros espinopélvicos: incidencia pélvica (PI), pendiente sacra (SS) e inclinación pélvica (PT). Asimismo, determinaremos en las radiografías la vértebra neutra, la vértebra estable coronal y sagital, la flexibilidad de las curvas en los test de inclinación lateral y, por último, la madurez esquelética según el grado Risser10, el cartílago trirradiado, la fisis del trocánter mayor, y en caso de duda analizando la radiografía de la mano11 o la osificación de la cabeza humeral12 (fig. 2). La resonancia magnética como prueba preoperatoria en la EIA solo se solicita ante signos de alarma o curvas atípicas.
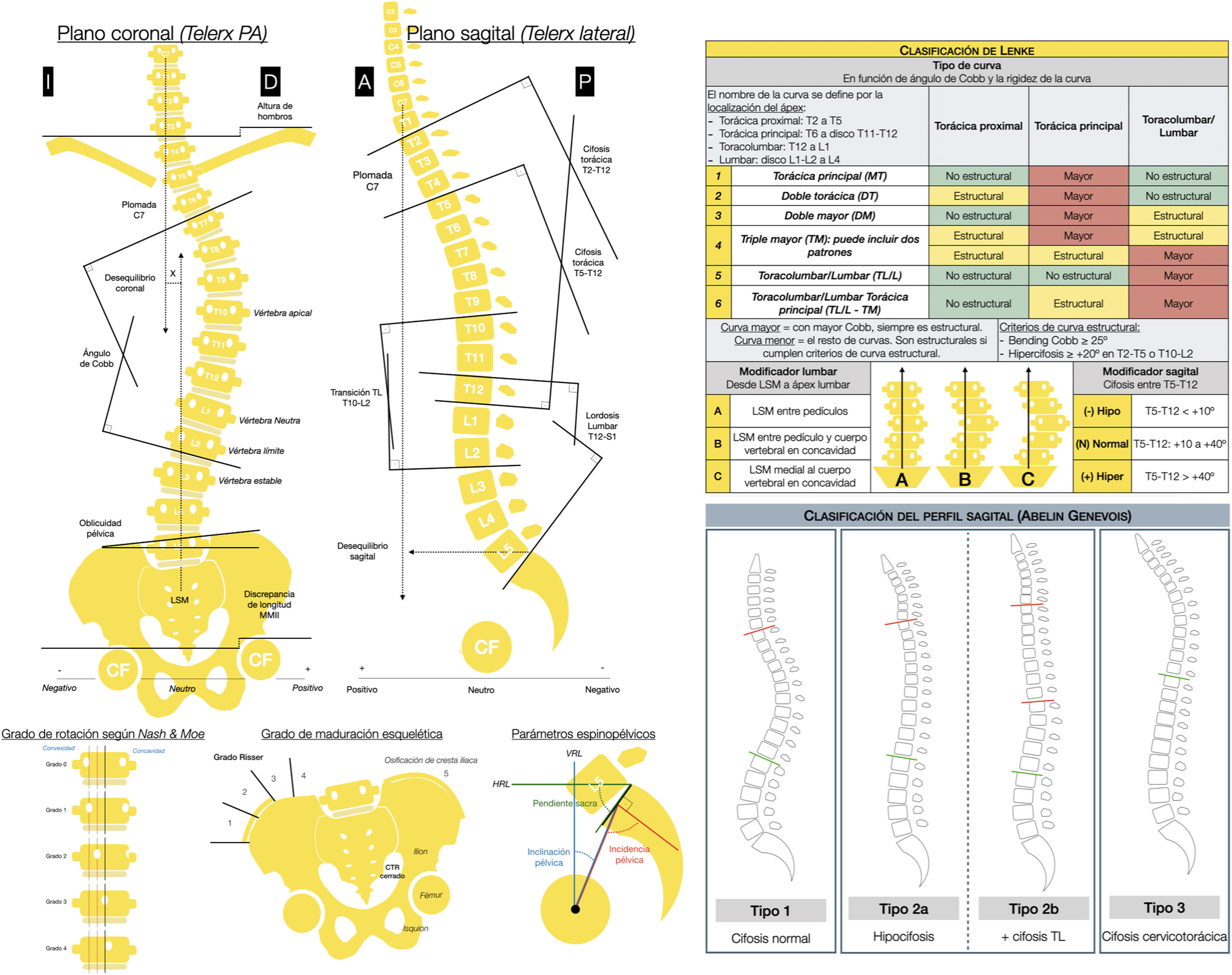
A la izquierda: mediciones radiológicas que realizar en las radiografías postero-anterior y lateral de columna total en bipedestación. Vértebra apical, la más alejada de la LSM y la más rotada. Vértebra neutra, la más proximal bajo el ápex de curva mayor cuyos pedículos no están rotados, es decir, son simétricos. Vértebra límite, las más inclinadas proximal y distal en los extremos de la curva mayor. Vértebra estable coronal, la más proximal bajo el ápex de la curva mayor que es cortada por la mitad por LSM. A: anterior; CF: cabeza femoral; CTR: cartílago trirradiado; D: derecha; HRL: línea horizontal de referencia; I: izquierda; LSM: línea sacra media; MMII: miembros inferiores; P: posterior; PA: posteroanterior; VRL: línea vertical de referencia.A la derecha: clasificación de Lenke y clasificación del perfil sagital de Abelin-Genevois.
Con la evaluación radiológica simple procederemos a la clasificación de la curva empleando la clasificación de Lenke (fig. 2) por tener un enfoque terapéutico que permite determinar las curvas estructurales de un paciente con EIA considerando los planos coronal y sagital, que son las que deben incluirse en la fusión13. También utilizaremos la clasificación según el tipo de perfil sagital14 y específica de pacientes con EIA de Abelin-Genevois15 (fig. 2). Esta última tiene un enfoque terapéutico para guiar en la corrección quirúrgica del plano sagital, distinguiendo 4 tipos en función de la ubicación de las curvas estructurales sagitales, e independiente del tipo de curva en el plano coronal, por lo que se considera complementaria a la clasificación de Lenke.
Planificación quirúrgica de la escoliosis idiopática del adolescenteLos principios del tratamiento quirúrgico de la EIA son fusionar el menor número de vértebras posible, artrodesar solo las curvas estructurales (definidas según Lenke et al. como aquellas que no corrigen por debajo de 25° en los test de inclinación lateral y/o que tienen una cifosis segmentaria de >20° de T2 a T5 o de T10 a L2)13, no finalizar la instrumentación en el ápex de una curva coronal o sagital, y conseguir que la línea sacra media (LSM) quede centrada sobre la última vértebra artrodesada, además de entender la interrelación entre las curvas en el plano sagital que permite reconstruir la armonía sagital en función de los parámetros espinopélvicos del paciente.
En líneas generales, a la hora de seleccionar los niveles a fusionar, para curvas torácicas derechas la vértebra instrumentada superior (VIS) será T2 si el hombro izquierdo es más alto o la curva torácica proximal es estructural, T3 si ambos hombros están equilibrados y T4 si el derecho es más alto22, mientras que, para curvas torácicas izquierdas será al contrario. En artrodesis torácicas selectivas, la vértebra instrumentada inferior (VII) en términos generales será la vértebra estable16, definida como la más proximal por debajo de la curva mayor que es seccionada por la mitad por la LSM, pero cuando la escoliosis tenga una curva lumbar flexible y sea un modificador lumbar A de Lenke, se puede finalizar la instrumentación en la vértebra tocada17, que es aquella vértebra toracolumbar o lumbar más cefálica por debajo de la curva mayor que es «tocada» por la LSM en cualquier parte de la vértebra. En los casos de artrodesis selectiva lumbar, la VIS será la VLS, y la VII suele ser la VLI o un nivel por encima de ella si esa vértebra cruza la LSM en el test de inclinación lateral hacia la convexidad y la rotación es menor que Nash y Moe 2 en la inclinación lateral18. Asimismo, se debe tener en cuenta el plano sagital, de modo que, en casos de hipercifosis torácica o cifosis en el tránsito toracolumbar, la vértebra estable sagital, definida como la más proximal dividida en un 50% por la línea vertical sacra posterior, debe incluirse en la instrumentación para minimizar el riesgo de cifosis de la unión distal19.
En curvas graves y poco flexibles se puede valorar emplear tracción pre o intraoperatoria o la necesidad de realizar osteotomías a nivel del ápex de la deformidad. Estas últimas también podrían emplearse en casos de hiper o hipocifosis u otras alteraciones en el plano sagital como proponen Genevois et al.15. Según la clasificación de estos autores, el tipo 2a puede requerir osteotomías tipo Ponte a nivel torácico para restaurar la cifosis, el tipo 2b en el tránsito toracolumbar para rectificarlo, y en el tipo 3 en la zona torácica inferior para descender la cifosis cervicotorácica. En relación con el grado de corrección, el objetivo principal es un correcto equilibrio coronal y sagital, aunque en algunos casos implique infracorregir la curva para que se compense con la deformidad residual de una curva lumbar no instrumentada evitando un desequilibrio distal postoperatorio o «adding-on»20.
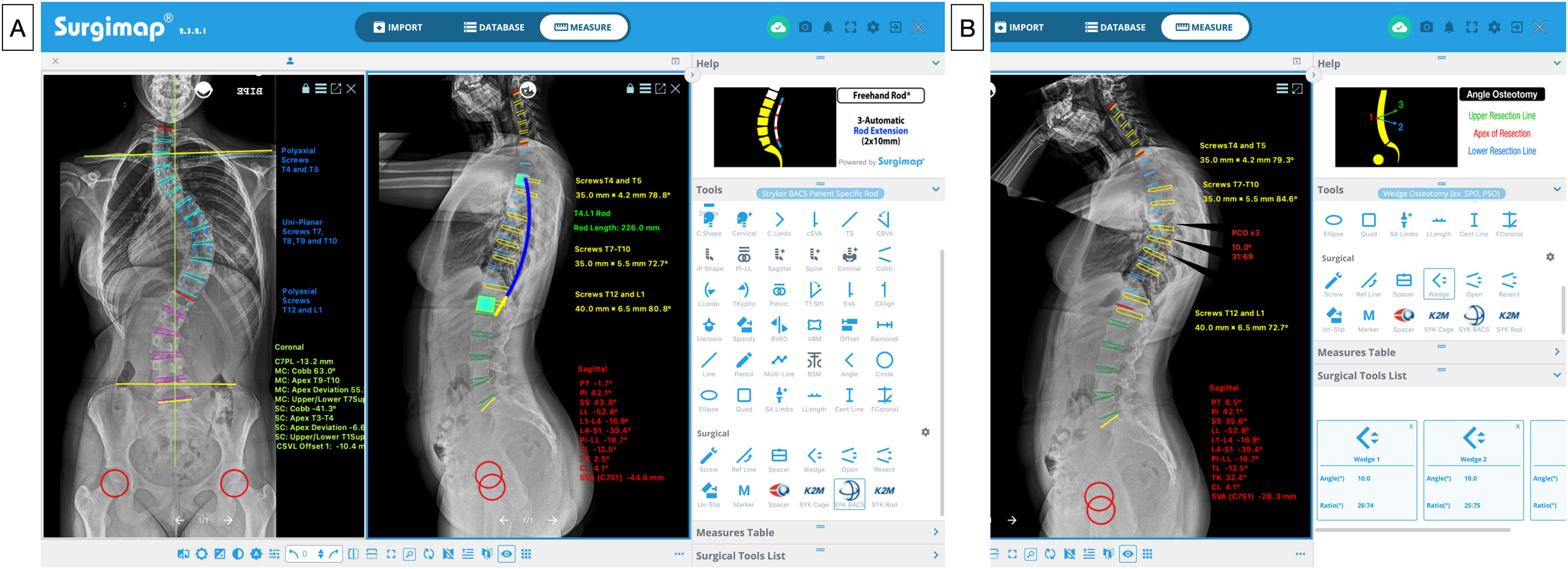
Siguiendo estos conocimientos teóricos, en Surgimap® tenemos la opción de planificar los niveles a instrumentar, indicar el tipo de tornillos que se emplearán (generalmente uniplanares en el ápex por ser donde más fuerza se ejerce durante las maniobras de corrección y tornillos poliaxiales en los extremos)21,22, medir su tamaño y longitud, indicar localización de implantes estratégicos (mayor densidad de tornillos o tornillos por nivel en el ápex y en los extremos)23, planificar el modelado, la longitud y el diámetro de las barras, y marcar las zonas de realización de osteotomías, como se puede observar en la figura 3A. Del mismo modo, empleando el asistente «wedge» en el plano sagital se puede simular la corrección que se obtendrá tras realizar dicha osteotomía, al eliminarse una porción de la imagen en forma de cuña y visualizarse la corrección quirúrgica virtual de la radiografía y la modificación de los parámetros pélvicos y del eje sagital vertical (SVA) (fig. 3B). En la tabla 1 se resumen los principales datos a considerar en la evaluación preoperatoria y el desarrollo de la estrategia quirúrgica en la EIA.
Planificación preoperatoria. A) Niveles a instrumentar, tipo y tamaño de los tornillos, y longitud y forma de las barras. B) Planificación de osteotomías de la columna posterior (PCO) a varios niveles en el ápex de la curva torácica para corregir la hipocifosis torácica (10° por nivel), y visualización de la corrección de la alineación y equilibrio sagital.
Resumen de la evaluación preoperatoria y desarrollo de estrategia quirúrgica en la EIA
| 1. Datos clínicos: identificación del paciente, edad, sexo y desarrollo puberal (estadios de Tanner), y madurez esquelética (grado de Risser, cartílago trirradiado, osificación húmero proximal, mano…)2. Antecedentes personales y familiares, tratamientos previos3. Imágenes clínicas y exploración: asimetría en la altura de hombros y escápulas, rotación vertebral medida con el escoliómetro, flexibilidad de las curvas, equilibrio sagital y coronal, oblicuidad pélvica, discrepancia de longitud de miembros inferiores…4. TeleRx PA, lateral y test de inclinación lateral (Bending) con las diferentes mediciones5. Clasificación de la curva según Lenke y Abelin-Genevois6. Planificación preoperatoria: niveles a instrumentar, medición de longitud y diámetro de tornillos, longitud y forma aproximada de las barras, colocación de implantes estratégicos, osteotomías…7. Disposición y colocación en quirófano: mesa quirúrgica, intensificador de imágenes, equipo quirúrgico y mesa de enfermería, recuperador de sangre intraoperatorio, monitorización neurofisiológica, posición, soportes y almohadillas, necesidad de tracción intraoperatoria…8. Implantes y otros:a. Tipos de tornillos en cada vértebra, diámetro y longitudb. Material, longitud, diámetro y modelado de las barrasc. Aloinjerto óseod. Necesidad de instrumental específico (p. ej.,: Kerrison para realización osteotomías...)9. Técnica quirúrgica: pasos del abordaje quirúrgico indicando sus principales precauciones, orden de instrumentación de tornillos, monitorización de tornillos, técnicas de reducción a emplear (desrotación desde la concavidad o convexidad, desrotación vertebral en bloque o segmentaria, modelado in situ…), osteotomías correctoras, y necesidad y tipo de injerto óseo10. Cierre: número y tipo de drenajes. Método de cierre. Cobertura de heridas quirúrgicas |
EIA: escoliosis idiopática del adolescente.
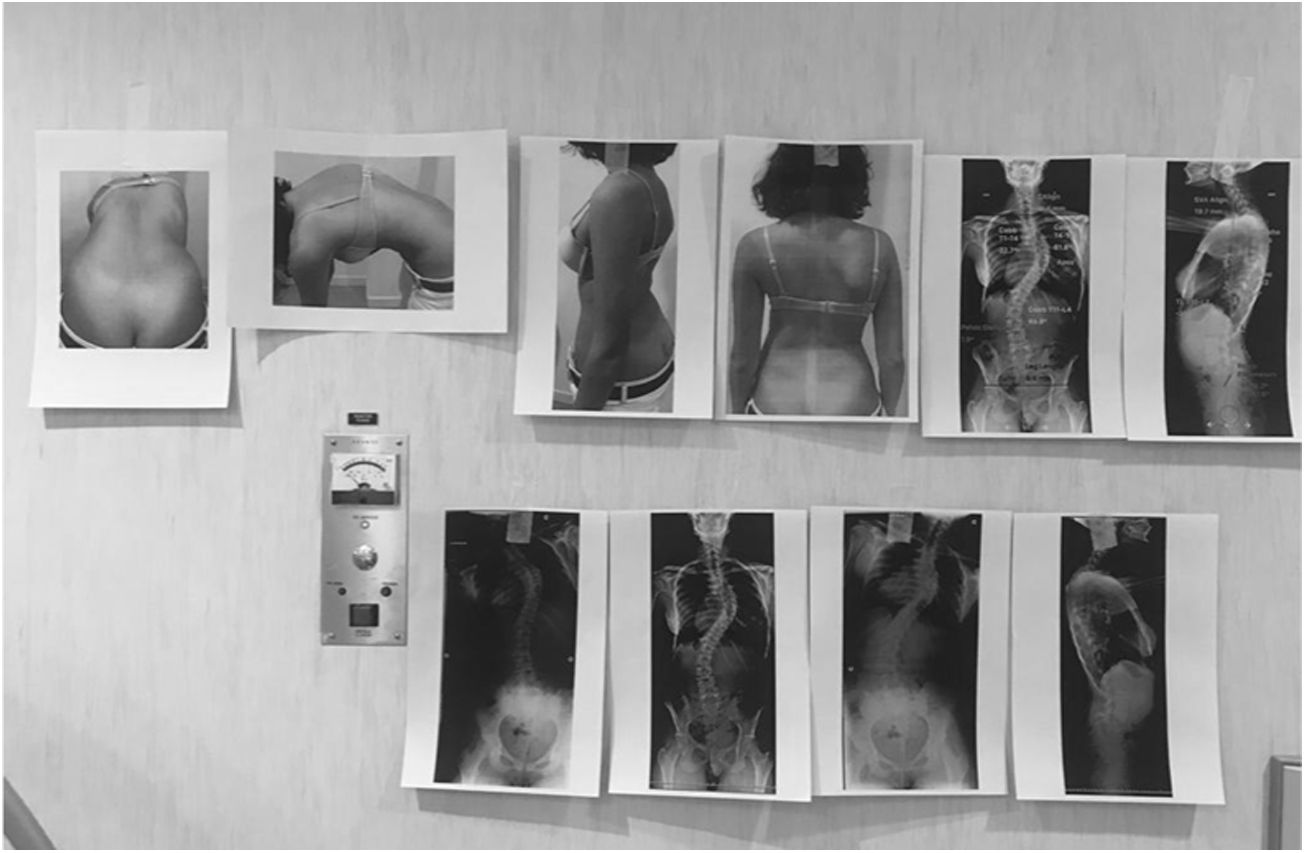
La planificación preoperatoria con el guion escrito (tabla 2), las imágenes clínicas y las radiografías con las mediciones e implantes se imprimen y se colocan en un lugar visible en quirófano para que pueda ser usada como guía y consultada por cualquier miembro del equipo. Es importante tener en cuenta que la planificación debe servir de guía, pero puede diferir en algún aspecto con la ejecución final en base a los hallazgos intraoperatorios.
Ejemplo de guion escrito de la táctica y logística quirúrgica de un paciente con EIA
| Identificación del paciente | C.M.M. 632764 |
| Edad y sexo | Mujer, 13 años |
| Estadio puberal y madurez esquelética | Menarquia a los 11 años, estadio IV de Tanner, Risser 4 |
| Antecedentes | NAMC. No antecedentes médicos. AF de escoliosis (madre y hermana) |
| Tratamientos previos | Corsé tipo Boston desde los 11 años |
| Imágenes clínicas y EF | Hombro derecho más alto, no oblicuidad pélvica, giba torácica derecha de 14° de escoliómetro, buen equilibrio coronal y sagital, no DDL |
| Radiografías | Curva torácica derecha T7-L1 de 63°; torácica proximal T1-T6 de 41°; lumbar izquierda L1-L5 de 37°; OP de 0,8°; desequilibrio coronal 10,4 mm |
| Clasificación | Curva torácica derecha Lenke 1BN, Genevois tipo 1 |
| Planificación preoperatoria | Artrodesis torácica selectiva posterior T4-L1 |
| Disposición y colocación | Decúbito prono en mesa radiotransparente, fluoroscopio a la derecha, recuperador de sangre, soporte facial en tórax, pelvis y rodillas, almohadillado de prominencias óseas, monitorización neurofisiológica |
| Implantes y otros | Tornillos pediculares poliaxiales de 6,5mm en L1 y uniplanares en T12, tornillos uniplanares de 5,5mm en T10, T9, T8 y T7, tornillos uniplanares de 5,5mm en T5 y poliaxiales en T4Barra de CrCo extrafuerte de 5,5mm de diámetro y 23cm de longitud en concavidad, y barra de CrCo de 5,5mm de diámetro y 23cm en convexidad80cc de aloinjerto óseo de banco |
| Técnica | Abordaje: abordaje posterior en línea media centrado entre T4 y L1, disección subperióstica de elementos posteriores, cuidando de no lesionar el ligamento interespinoso a nivel proximal, ni articulaciones facetarias en los extremosInstrumentación vertebral: localización y colocación de tornillo en VII, facetectomías, colocación de implantes distales, ápex y proximales comenzando por concavidadReducción: 1.° Corrección por desrotación con barra previamente modelada desde la concavidad y cierre parcial, colocación de barra premodelada en convexidad; 2.° Desrotación vertebral en bloque y cierre definitivo. ·Lavado. Decorticación de elementos posteriores. Aporte de alo y autoinjerto |
| Cierre | Drenaje. Sutura reabsorbible en fascia y subcutáneo. Piel con sutura intradérmica con monofilamento reabsorbible. Apósito simple |
AF; antecedentes familiares; CrCo: cromo-cobalto; DDL: discrepancia de longitud; EF: exploración física; EIA: escoliosis idiopática del adolescente; NAMC: no alergias medicamentosas conocidas; OP: oblicuidad pélvica; VII: vértebra instrumentada inferior.
En la tabla 3 se muestra un resumen de los pasos anteriormente detallados para la planificación siguiendo el método descrito.
Resumen de pasos para la planificación digital siguiendo el método descrito
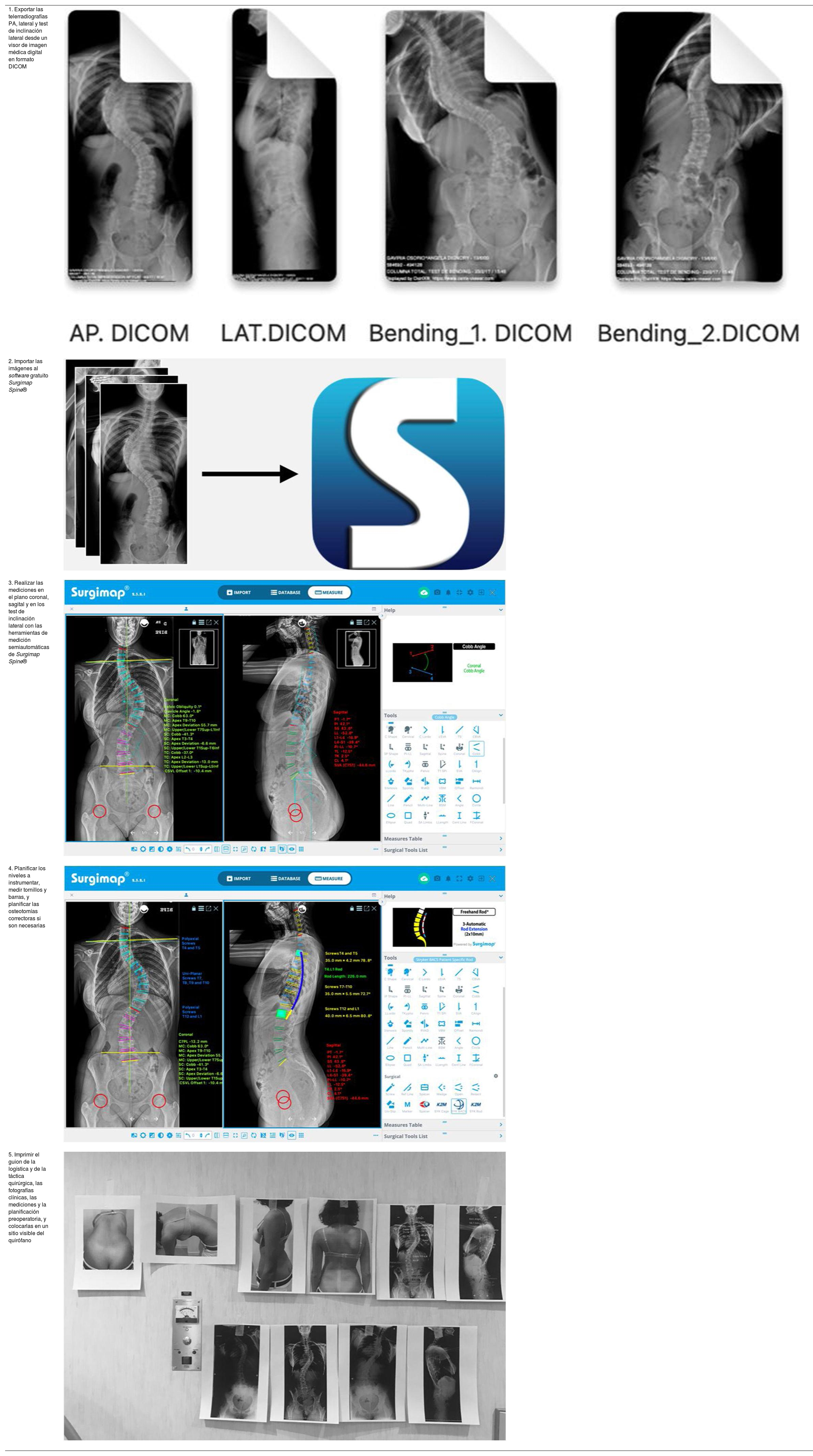
| 1. Exportar las telerradiografías PA, lateral y test de inclinación lateral desde un visor de imagen médica digital en formato DICOM | |
| 2. Importar las imágenes al software gratuito Surgimap Spine® | |
| 3. Realizar las mediciones en el plano coronal, sagital y en los test de inclinación lateral con las herramientas de medición semiautomáticas de Surgimap Spine® | |
| 4. Planificar los niveles a instrumentar, medir tornillos y barras, y planificar las osteotomías correctoras si son necesarias | |
| 5. Imprimir el guion de la logística y de la táctica quirúrgica, las fotografías clínicas, las mediciones y la planificación preoperatoria, y colocarlas en un sitio visible del quirófano |
DICOM: Digital Imaging and Communication On Medicine; PA: postero-anterior.
Mostramos 3 casos representativos de diferentes tipos de curvas de la EIA según la clasificación de Lenke y la del perfil sagital, intervenidas mediante una artrodesis vertebral posterior con tornillos pediculares24 realizada con técnica de «manos libres», tras una planificación preoperatoria según el método descrito. Los tamaños y las longitudes de los implantes y los niveles a fusionar se han determinado en base a las mediciones realizadas y los principios teóricos aplicados a la cirugía de la EIA. Se detallan los puntos básicos para la planificación quirúrgica, logística, táctica y resultados radiológicos postoperatorios de cada caso descrito.
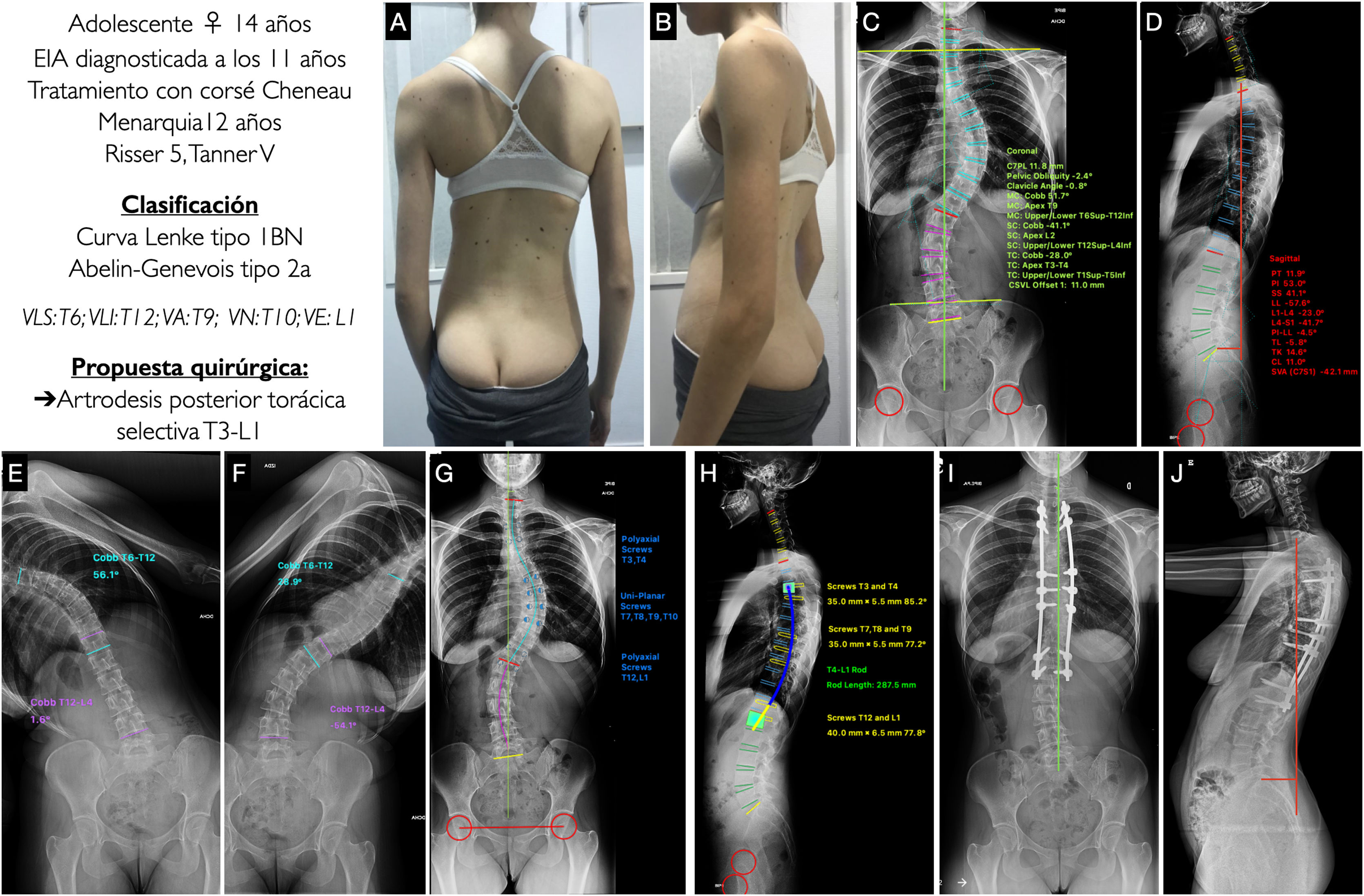
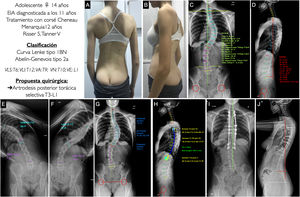
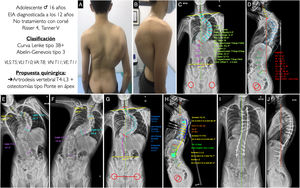
Caso 1Adolescente mujer de 14 años con EIA diagnosticada a los 11 años, tratada ortopédicamente mediante un corsé tipo Cheneau, con menarquia a los 12 años, que se indica para intervención quirúrgica teniendo una madurez esquelética medida por el grado Risser de 5 y un estadio de Tanner de V. En las imágenes clínicas (figs. 4A y B) vemos una leve asimetría de hombros, estando el derecho algo más elevado que el izquierdo, con retropulsión de la escápula derecha, una asimetría de flancos, sin oblicuidad pélvica y con un buen equilibrio coronal y sagital. En la radiografía postero-anterior (fig. 4C) se aprecia una curva coronal mayor T6-T12 de 51,7°, con el ápex situado en T9 y un grado de rotación I-II según Nash y Moe, una curva torácica proximal T1-T5 de 28° y una curva lumbar T12-L4 de 41,1°, presentando un leve desequilibrio coronal a la derecha de 11,8mm, con mínima oblicuidad pélvica de 2,4° y un ángulo clavicular de 0,8° con los hombros prácticamente a la misma altura. En la radiografía lateral (fig. 4D) se puede ver una lordosis cervical de +11°, una cifosis torácica de +14,6°, un tránsito toracolumbar de −5,8° y una lordosis lumbar (LL) de −57,6°. El SVA es de −42,1mm, y los parámetros espinopélvicos: PT 11,9°, PI 53°, SS 41°, siendo la relación PI-LL de −4,5°. En los test de inclinación lateral vemos como la curva lumbar es muy flexible, corrigiendo hasta 1°, mientras que la torácica proximal no es del todo visible, siendo probable que corrija por debajo de 25° (figs. 4E y F). Con estos datos, nuestra paciente se clasificaría como un Lenke tipo 1BN y Abelin-Genevois tipo 2a. La propuesta quirúrgica sería realizar una artrodesis vertebral posterior torácica selectiva, por ser la curva lumbar y torácica proximal no estructurales, desde T3, por estar los hombros a la misma altura, hasta L1 por ser la vértebra estable y tener un modificador lumbar B. Se muestran, asimismo, la planificación de los tornillos, poliaxiales en los extremos y uniplanares en el ápex y el tipo y tamaño de la barra, con la forma aproximada (figs. 4G y H). En las figuras 4I y J se muestran las radiografías postoperatorias de esta paciente que se ajustan a la planificación realizada previamente, obteniéndose buenos resultados de alineación y equilibrio en los 2 planos.
A, B) Imágenes clínicas de espaldas y de perfil del paciente con EIA. C, D) Radiografía postero-anterior y lateral de columna completa en bipedestación del paciente con la medición de los diferentes parámetros radiológicos. E, F) Test de inclinación lateral hacia la derecha e izquierda para valorar la flexibilidad de las curvas y determinar si son o no estructurales. G, H) Planificación preoperatoria de los tipos de tornillos pediculares, su localización, longitud y diámetro, y planificación del tipo, longitud y modelado de las barras. I, J) Resultado radiológico en proyección postero-anterior y lateral de columna completa en bipedestación similar a la planificación preoperatoria. VA: vértebra apical; VE: vértebra estable; VLI: vértebra límite inferior; VLS: vértebra límite superior; VN: vértebra neutra.
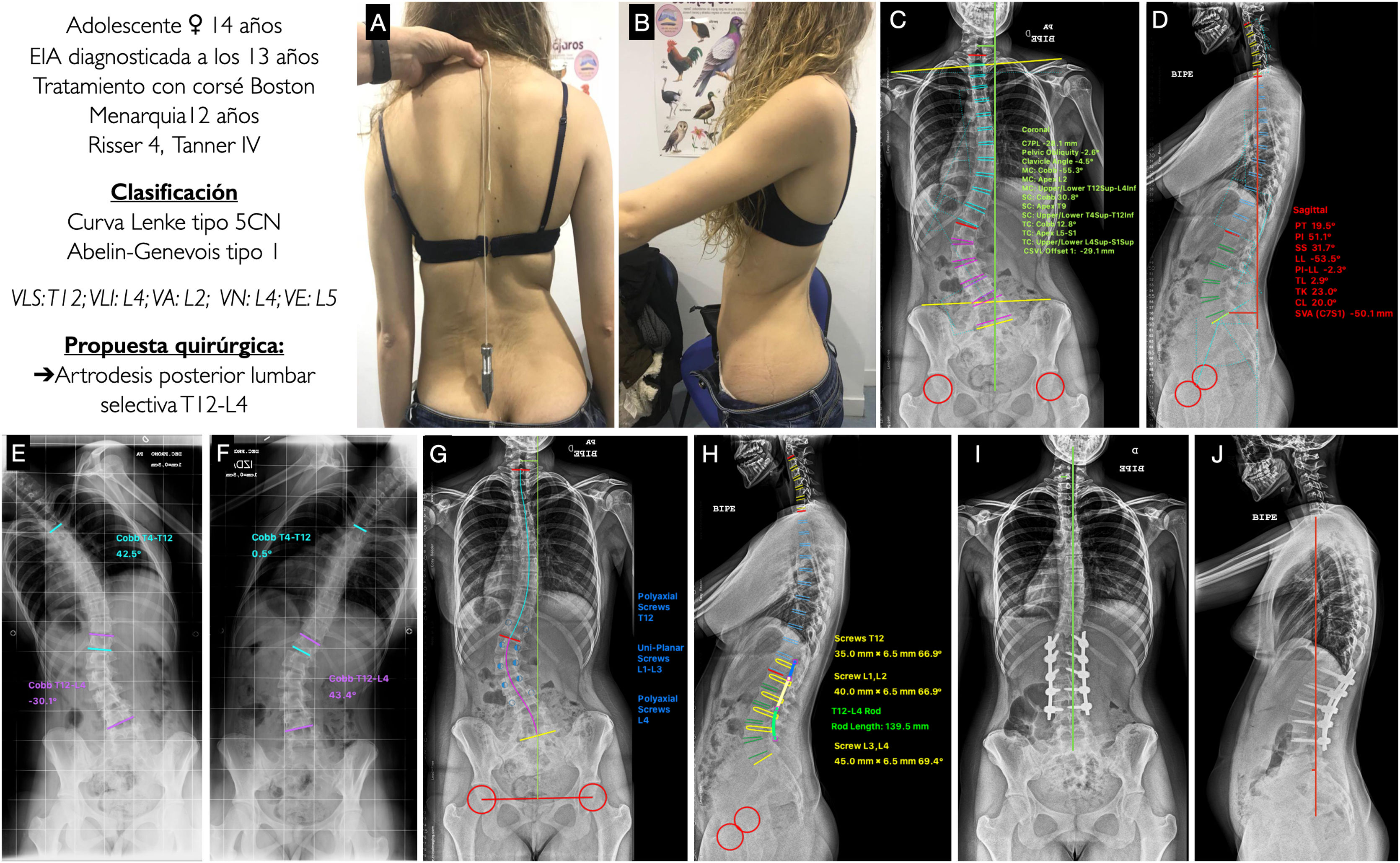
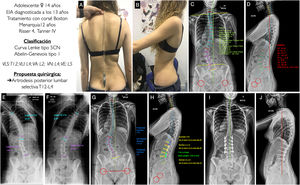
Adolescente mujer de 14 años con EIA diagnosticada a los 13 años. Recibió tratamiento ortopédico mediante corsé tipo Boston. Menarquia a los 12 años, estadio de Tanner IV y madurez esquelética medida por el grado Risser de IV. En las imágenes clínicas (figs. 5A y B) vemos una diferencia en la altura de los hombros, siendo el derecho más alto que el izquierdo, asimetría de flancos apareciendo el pliegue derecho marcado y el izquierdo borrado, sin oblicuidad pélvica, leve desequilibrio coronal a la izquierda y buen equilibrio sagital. En la radiografía postero-anterior (fig. 5C) se aprecia una curva coronal mayor T12-L4 de 55,3°, siendo la VA L2 que presenta un grado de rotación II según Nash y Moe, una curva torácica T4-T12 de 30,8°, un leve desequilibrio coronal a la izquierda de −29,1mm, con mínima oblicuidad pélvica de −2,6° y un ángulo clavicular de −4,5° con el hombro derecho situado más alto. En la radiografía lateral (fig. 5D) se puede ver una columna cervical en cifosis +20°, una cifosis torácica de +23°, un tránsito toracolumnar de 2,9° y una LL de −53,5°. El SVA es de −50,1mm, y los parámetros espinopélvicos: PT 19,5°, PI 51,1°, SS 31,7°, siendo la relación PI-LL de −2,3°. En los test de inclinación lateral vemos como la curva torácica es muy flexible, corrigiendo hasta 0,5° (figs. 5E y F). Con estos datos, nuestra paciente se clasificaría como un Lenke tipo 5CN y Abelin-Genevois tipo 1. La propuesta quirúrgica sería realizar una artrodesis vertebral posterior lumbar selectiva, por ser las curvas torácicas no estructurales, de VLS a VLI, es decir de T12 a L4. Se muestra asimismo la planificación de los tornillos, poliaxiales en los extremos y uniplanares en la zona del ápex y el tipo y tamaño de la barra, con la forma aproximada (figs. 5G y H). En las figuras 5I y J se muestran las radiografías postoperatorias de la paciente que se ajustan a la planificación realizada previamente, obteniéndose buenos resultados de alineación y equilibrio en los 2 planos.
A, B) Imágenes clínicas de espaldas y de perfil del paciente con EIA. C, D) Radiografía postero-anterior y lateral de columna completa en bipedestación del paciente con la medición de los diferentes parámetros radiológicos. E, F) Test de inclinación lateral hacia la derecha e izquierda para valorar la flexibilidad de las curvas, y determinar si son o no estructurales. G, H) Planificación preoperatoria de los tipos de tornillos pediculares, su localización, longitud y diámetro, y planificación del tipo, longitud y modelado de las barras. I, J) Resultado radiológico en proyección postero-anterior y lateral de columna completa en bipedestación que concuerda con la planificación preoperatoria. VA: vértebra apical; VE: vértebra estable: VLI: vértebra límite inferior; VLS: vértebra límite superior; VN: vértebra neutra.
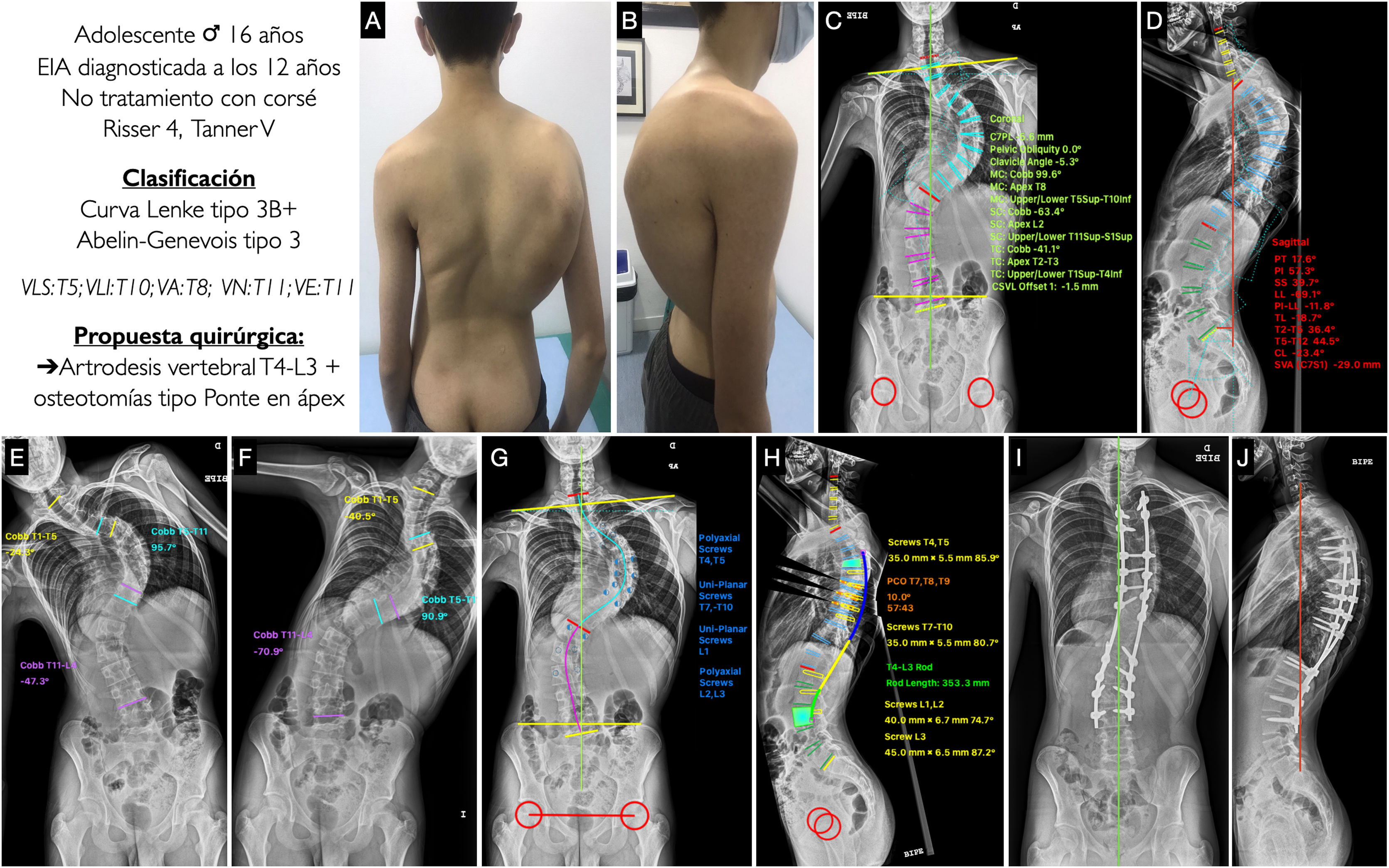
Adolescente varón de 16 años con EIA diagnosticado a los 12 años en otro centro sin tratamiento previo con corsé que presentaba una osificación de la apófisis iliaca completa o grado 5 de Risser y un estadio de Tanner de V. En las imágenes clínicas (figs. 6A y B) se aprecia un buen equilibrio coronal, asimetría de hombros, estando el derecho más elevado y la escápula derecha retropulsada, asimetría de flancos con pliegue izquierdo borrado y una giba torácica derecha. En el plano sagital se encuentra bien equilibrado y presenta una hipercifosis torácica. En la radiografía postero-anterior (fig. 6C) presenta una curva mayor T5-T10 de 99,6°, con el ápex situado en T8 y un grado de rotación II-III según Nash y Moe, una curva torácica proximal T1-T4 de 41,1°, y una curva lumbar T11-S1 de 63,4°, presentando un buen equilibrio coronal, sin oblicuidad pélvica y un ángulo clavicular de −5,3° con el hombro derecho más alto. En la radiografía lateral (fig. 6D) se puede ver una lordosis cervical de −23,4°, una cifosis torácica de +44,5°, un tránsito toracolumbar de −18,7° y una LL de −69,1°. El SVA es de −29mm, y los parámetros espinopélvicos: PI 57,3°, PT 17,6°, SS 39,7°, siendo la relación PI-LL de −11,8°. En los test de inclinación lateral vemos como la curva torácica proximal corrige a 24,3° por lo que se considera no estructural, mientras que la lumbar disminuye hasta 47,3°, considerándose estructural (figs. 6E y F). Con estos datos, nuestro paciente se clasificaría como un Lenke tipo 3B+ y Abelin-Genevois tipo 3 por tener un exceso de lordosis en el tránsito toracolumnar. Debido a que tanto la curva torácica principal como la lumbar son estructurales, debemos incluirlas en la instrumentación. Además, se aprecia en los test de inclinación lateral como la curva torácica apenas corrige 10°, por lo que además de ser una curva grave es rígida. Por todo ello, la propuesta quirúrgica sería realizar una artrodesis vertebral posterior desde T4, por ser una curva torácica derecha y el hombro derecho más alto, hasta L3 para incluir la curva lumbar en la instrumentación, dado que la curva lumbar no tiene mucha rotación y esa vértebra cruza la LSM en los test de inclinación lateral. Asimismo, se plantea la realización de osteotomías tipo Ponte en el ápex de la curva torácica para flexibilizarla y corregir la hipercifosis. Como gesto asociado durante el procedimiento se plantea la utilización de tracción blanda intraoperatoria, que permite una corrección gradual y progresiva de la deformidad. En las figuras 6G y H se muestran la planificación de los tornillos pediculares, poliaxiales en los extremos y uniplanares en el ápex y el tipo y tamaño de la barra, y la corrección que se conseguiría del plano sagital con las osteotomías. En las figuras 6I y J se muestran las radiografías postoperatorias del paciente que son similares a la planificación preoperatoria, obteniéndose unos resultados satisfactorios en la alineación y en el equilibrio del raquis.
A, B) Imágenes clínicas de espaldas y de perfil del paciente con EIA. C, D) Radiografía postero-anterior y lateral de columna completa en bipedestación del paciente con la medición de los diferentes parámetros radiológicos. E, F) Test de inclinación lateral hacia la derecha e izquierda para valorar la flexibilidad de las curvas y determinar si son o no estructurales. G, H) Planificación preoperatoria de los tipos de tornillos pediculares, su localización, longitud y diámetro, planificación del tipo, longitud y modelado de las barras, y planificación de las osteotomías tipo Ponte y simulación de corrección conseguida con cada una. I, J) Resultado radiológico en proyección postero-anterior y lateral con la consecución de una buena alineación y equilibrio coronal y sagital. VA: vértebra apical; VE: vértebra estable; VLI: vértebra límite inferior; VLS: vértebra límite superior; VN: vértebra neutra.
A pesar de la importancia de una adecuada planificación preoperatoria en el tratamiento quirúrgico de la EIA, son escasos los textos que explican el proceso de cómo planificar esta cirugía para que pueda ser aplicado a casos prácticos del día a día. De ahí, el detalle con el que se describe en este trabajo cada paso del método de planificación preoperatoria en cirugía de EIA que empleamos en nuestra unidad especializada de raquis infantil y del adolescente de un centro de referencia, con casos prácticos en los que se aplica la teoría explicada.
El uso combinado de diferentes fuentes bibliográficas y de la experiencia permiten a cada equipo de cirujanos aplicar un método de planificación más o menos sistematizado en su práctica diaria. El manual de mediciones radiológicas del Spinal Deformity Study Group9, o diversas publicaciones científicas o artículos de revisión se emplean como guía para seleccionar las curvas a artrodesar13, los niveles a fusionar16, las estrategias de instrumentación, las maniobras de corrección25, y la restauración del plano sagital15, entre otros. Teniendo en cuenta que una planificación preoperatoria cuidadosamente pensada es esencial para la eficacia quirúrgica y la optimización de los resultados, consideramos que el diseño protocolizado de un método de planificación preoperatoria en EIA resulta esencial.
En la cirugía de deformidad del raquis es crítico elegir de forma adecuada los niveles a fusionar para obtener una correcta altura de los hombros, un buen equilibrio coronal y sagital, incluyendo en la fusión el mínimo número de segmentos y así obtener los mejores resultados a corto, medio y largo plazo25,26. Para ello deben tenerse en cuenta tanto parámetros clínicos como radiológicos, y conocer los principios básicos de la cirugía de EIA, así como los conceptos más actuales. Un nivel de instrumentación proximal incorrecto puede llevar a la asimetría en la altura de los hombros, una descompensación proximal, o a una cifosis de unión proximal con la morbilidad que conlleva. La inadecuada selección del nivel de instrumentación distal puede llevar al fenómeno de descompensación distal postoperatoria o «adding-on»27,28, a un desequilibrio coronal29,30 o cifosis de unión distal que se asocian a malos resultados y a la necesidad de una reintervención futura.
El hecho de incluir en la instrumentación únicamente las curvas estructurales, asumiendo la corrección espontánea de las curvas compensadoras no estructurales, implica una menor morbilidad para el paciente, ahorrando niveles de fusión y dejando una columna vertebral más móvil siempre que sea posible31. De hecho, en base a nuestra experiencia, procuramos evitar la fusión de los últimos niveles lumbares, dejando en la medida de lo posible 3 discos móviles por debajo de la VII, es decir, procurando no ir más distales a L3, excepto en curvas lumbares en los que puede ser necesario distalizar más el nivel inferior.
El tener estimada la longitud de los implantes, la densidad de tornillos pediculares, así como los sitios estratégicos donde colocarlos, lógicamente mejora la precisión intraoperatoria y la celeridad con la que transcurrirá el procedimiento quirúrgico. Además, permite disminuir las complicaciones, ya que cualquier diferencia grande entre lo planificado y lo evidenciado intraoperatoriamente puede poner en aviso de un potencial error que debe ser confirmado. El menor tiempo quirúrgico también se ha asociado a una menor tasa de complicaciones en cirugía de deformidad del raquis en pacientes pediátricos. Además, los diferentes recursos a emplear deben ser tenidos en cuenta con anterioridad a la cirugía, como el uso de tracción pre o intraoperatoria en curvas graves o rígidas, la necesidad de aloinjerto óseo, así como la necesidad de realizar gestos quirúrgicos añadidos como osteotomías para incrementar la flexibilidad de las curvas y asistir en la corrección.
El tipo de maniobra de corrección a realizar dependerá de la experiencia de cada cirujano, así como el tipo, la gravedad y la rigidez de la deformidad en cuestión. Asimismo, comprender el comportamiento esperado de las curvas compensatorias también permite al cirujano compensar la deformidad residual en estas zonas mediante la infra corrección intencionada del segmento o segmentos fusionados para lograr el equilibrio global de la columna20.
Aunque tradicionalmente la cirugía de la EIA se ha centrado en maximizar la deformidad coronal, actualmente, se considera fundamental el plano sagital, tanto la alineación como el equilibrio. La evaluación de los parámetros espinopélvicos junto con el SVA, proporciona una información más completa del perfil sagital de la columna vertebral. Los 3 parámetros básicos de la pelvis muestran una relación geométrica en la que PI es igual a la suma de PT y SS (PI=PT+SS). PI refleja un parámetro morfológico individual y constante. PT y SS son parámetros espaciales o compensatorios que se emplean para mantener el equilibrio sagital funcional. La valoración del perfil sagital, no solo se tiene en cuenta para seleccionar los niveles a fusionar, sino también para realizar el premodelado de las barras y otros procedimientos adicionales como osteotomías de cara a restaurar el tipo de perfil sagital de Roussouly más apropiado a cada paciente14, actuando según las recomendaciones de Abelin-Genevois et al.15, para los pacientes con EIA y adecuando la LL a la PI32, y otros parámetros que se asocian a un incremento en la calidad de vida relacionada con la salud del paciente como una PT menor a 20°, un SVA menor a 5cm y una PI en torno a ±10° de la LL (PI=LL±10°).
A pesar de que existen otros software de planificación más avanzados en el mercado, actualmente, Surgimap® es el programa de planificación por ordenador independiente y gratuito más utilizado tanto en la investigación como en la práctica clínica33 y su uso ha sido validado, demostrándose su precisión7, fiabilidad inter e intraobservador y reproducibilidad34, además de ser sencillo y eficaz.
Como limitaciones del método descrito, encontramos que la corrección quirúrgica de la EIA es un procedimiento complejo y, aunque se han propuesto diferentes esquemas para guiar la planificación preoperatorio y elección de los niveles de fusión correctos, no existe un algoritmo que pueda servir para el tratamiento estandarizado de todas las deformidades y, por tanto, el tratamiento debe ser individualizado a cada paciente y cada deformidad. Además, debido a las constantes investigaciones y avances en diversos aspectos de la EIA, y mejoras en los implantes y técnicas quirúrgicas, las diferentes indicaciones pueden verse modificadas con el progreso científico. No obstante, el conocimiento de un método de planificación preoperatoria que puede ser fácilmente puesto en práctica, consideramos que es de gran utilidad para que los especialistas en formación en raquis puedan iniciarse en el manejo quirúrgico de esta enfermedad.
En conclusión, el método de planificación preoperatoria en EIA descrito, basado en el análisis clínico del paciente y radiológico de la deformidad, junto con el programa informático gratuito Surgimap®, permite el diseño de una estrategia de tratamiento siguiendo los principios actuales de la corrección quirúrgica de la deformidad vertebral. El conocimiento de las bases de la planificación en la cirugía de EIA resulta fundamental para todo especialista en formación en raquis, siendo necesario su entendimiento previo al uso de sistemas de tecnología más avanzados. Además de su carácter formativo y de ofrecer al cirujano la oportunidad de enfrentarse al manejo de la deformidad antes de la cirugía, se trata de un método sencillo, de bajo coste, muy accesible y ampliamente reproducible, que lo hace idóneo para su aplicación en la práctica diaria.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasNo se trata de un proyecto de investigación que involucre experimentación con animales o sujetos humanos; por lo tanto, no fue necesaria la aprobación por el CEIC.
FinanciaciónNinguno de los autores ha recibido pagos financieros ni otros beneficios de ninguna entidad comercial relacionada con el tema de este artículo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses que sean relevantes para el contenido de este artículo.