El objetivo de este estudio es evaluar qué factores pueden influir en la supervivencia de la artroscopia de cadera a medio plazo en el contexto de patología degenerativa.
Material y métodosLlevamos a cabo un estudio retrospectivo de 40 casos de una serie de 102 pacientes intervenidos de artroscopia de cadera en nuestro centro, desde agosto de 2007 a octubre de 2011.
Al final del seguimiento, todos los pacientes cumplimentaron tres escalas funcionales: Hip Outcome Score-Activites of Daily Life (HOS-ADL), Hip Outcome Score-Sport (HOS-S) y Harris Hip Score modificado (HHSm).
ResultadosFinalmente se incluyó un total de 39 pacientes (40 caderas), con una edad media de 43,1 años y un tiempo de seguimiento medio de 6 años (43-130 meses).
Los pacientes intervenidos con una edad inferior a 50 años obtuvieron mejor puntuación en las escalas HOS-S (25,2 puntos) y HHS-m (84,1 puntos) en comparación con aquellos intervenidos a partir de dicha edad (HOS-S [25,2 puntos]; HHS-m [84,1 puntos]). El tiempo de evolución también influyó significativamente en el resultado de nuestros pacientes, siendo mejor en aquellos en los que éste era menor a 12 meses (26,6 meses), en comparación con aquellos en los que era mayor (21,3 meses).
Por otro lado, aquellos que presentaban una intervención quirúrgica lumbar previa obtuvieron peores resultados de HOS-ADL (49,3 puntos), respecto a aquellos que no presentaban este antecedente (56,5 puntos).
El Patient acceptable symptom state (PASS) fue superado por 23 pacientes (57,5%), 22 pacientes (55%) y 25 pacientes (62,5%) en las escalas HHSm, HOS-ADL y HOS-S respectivamente.
Ningún paciente presentó ninguna complicación mayor. Cuatro pacientes presentaron complicaciones menores.
La supervivencia media obtenida fue de 97,1 meses (IC 95%, 85,1-109,1 meses), asociado con un 81% de pacientes (IC 95%, 69%-93%) que no precisó rescate quirúrgico a los 10 años.
ConclusionesCreemos que los datos obtenidos en nuestra serie sugieren que la artroscopia de cadera en el contexto de patología degenerativa es una intervención quirúrgica segura con un resultado funcional fiable a corto-medio plazo. Por otro lado, dicha indicación debería hacerse con mayor precaución en pacientes sometidos previamente a cirugía lumbar.
Nivel de evidenciaNivel IV. Serie de casos.
The purpose of this study is to identify which variables may have a significant impact in mid-term survivorship following hip arthroscopy.
MethodsThis a single-centre single-surgeon retrospective study including 102 patients who underwent a hip arthroscopy procedure between August 2007 and October 2011.
Each subject completed three questionnaires at final follow- up: Hip Outcome Score-Activities of Daily Living (HOS-ADL), Hip Outcome Score-Sport (HOS-S) and Modified Harris Hip Score (m-HHS).
ResultsThirty-nine patients (40 hips) were finally included in our study. Mean age was 43.1 ± 9.9 years with a three-year minimum follow-up (75.43 ± 25.2 months).
Younger patients and those with a shorter duration of symptoms obtained significantly higher HOS-S and m-HSS scores. Patients who had undergone previous lumbar spinal surgery obtained significantly worse HOS-ADL scores.
Patient acceptable symptom state (PASS) was achieved in 23 patients (57.5%) for m-HHS, 22 patients (55%) for HOS-ADL and 25 patients for HOS-S scores.
No major complication was observed. Only four patients had minor complications.
Mean survival time was 97.1 months (95% CI, 85.1 to 109.1 months), with a survival at 8 years of 69% (95% CI, 53% to 85%).
ConclusionsOur findings suggest that hip arthroscopy is a safe procedure with acceptable functional outcomes after a long follow-up. Care should be taken when treating patients with prior lumbar surgery.
Level of evidenceLevel IV. Case series.
Es Ganz1, en 2003, quien describe por primera vez el concepto de Choque Femoroacetabular (CFA) como causa de artrosis precoz en caderas de pacientes jóvenes no displásicas. Aunque inicialmente fuera descrita como herramienta diagnóstica2, hoy en día la artroscopia de cadera es considerada en muchos centros como el tratamiento de elección para el CFA3-5, tras observarse en la última década unos resultados funcionales comparables con las técnicas abiertas, asociado además con una menor tasa de morbilidad y complicaciones6,7, así como una disminución en el tiempo de recuperación y de reincorporación a las actividades habituales previas de los pacientes8. De hecho, hoy día esta entidad supone la indicación más frecuente de artroscopia de cadera9-11.
Por otro lado, cabe destacar que la mayor parte de series recogidas hasta la fecha analizan los resultados con un tiempo de seguimiento medio en torno a los dos o tres años5-21, limitando de esta forma el conocimiento sobre este tipo de intervención a medio-largo plazo.
Nuestra hipótesis consiste en que la cirugía artroscópica de cadera por patología degenerativa tiene una alta tasa de supervivencia a medio plazo.
Con base en ello, analizamos el resultado funcional y la supervivencia de la artroscopia de cadera en el contexto de patología degenerativa.
Material y métodosLlevamos a cabo en nuestro centro un estudio retrospectivo de una serie de 102 pacientes sometidos a intervención artroscópica de cadera, en el contexto de patología degenerativa de cadera; en todos los casos, la intervención fue realizada por un único cirujano (E. R. L. C.) desde agosto de 2007 a abril de 2016.
Criterios de inclusión: pacientes mayores de 18 años sometidos a cirugía primaria artroscópica de cadera tras mostrar alivio sintomático con infiltración intraarticular, intervenidos por un mismo cirujano (E.R.L.C.), con un seguimiento mínimo postoperatorio de tres años.
Criterios de exclusión: menores de 18 años, cirugía primaria ipsilateral, ausencia de infiltración intraarticular preoperatoria o pérdida de seguimiento.
De los 63 pacientes excluidos, 25 se perdieron durante el seguimiento, tres pacientes eran menores de 18 años en el momento de la intervención, 11 pacientes habían sido sometidos a una cirugía previa, 17 pacientes no quisieron participar en el estudio y en los siete restantes no se llevó a cabo la infiltración intraarticular preoperatoria.
En el momento que se indicaba la cirugía, se llevaba a cabo en consulta una infiltración intraarticular bajo técnica estéril con 1 cc de Celestone y 2 cc Bupivacaina 0,25% en todos los pacientes, para valorar el posible origen intraarticular de los síntomas, así como la posible mejoría mediante la cirugía artroscópica de cadera (CAC)22. El tiempo medio desde la infiltración hasta el momento de la cirugía fue de 4,7 meses (2,8-9,1 meses).
Se recogieron datos demográficos tales como: edad en el momento de la cirugía, sexo, lateralidad, tiempo de evolución de los síntomas, presencia de rotura del labrum en una artrorresonancia magnética nuclear (artroRMN) previa a la cirugía, la aparición de clínica con la sedestación o deambulación, o maniobras exploratorias que desencadenaban dolor en el momento previo a la cirugía (impingement, aprehensión, contragolpe o FABER)23. También se registraron datos radiográficos (Tönnis24 o tipo de CFA25) y del procedimiento quirúrgico (tiempo de tracción; técnica llevada a cabo sobre el cotilo, el cuello femoral o el labrum; así como la presencia o no de lesión condral).
Para establecer el tipo de CFA de cada uno de nuestros pacientes, realizamos a todos un estudio radiográfico simple que incluía tres proyecciones: anteroposterior (AP) de pelvis, axial de cadera y axial modificada de Dunn. Determinamos que existía un CFA tipo CAM cuando observábamos un ángulo alfa superior a 55° en una radiografía axial de Dunn25, mientras que un ángulo centrolateral de Wiberg superior a 40° en una proyección AP de pelvis era definido como un CFA tipo PINCER25.
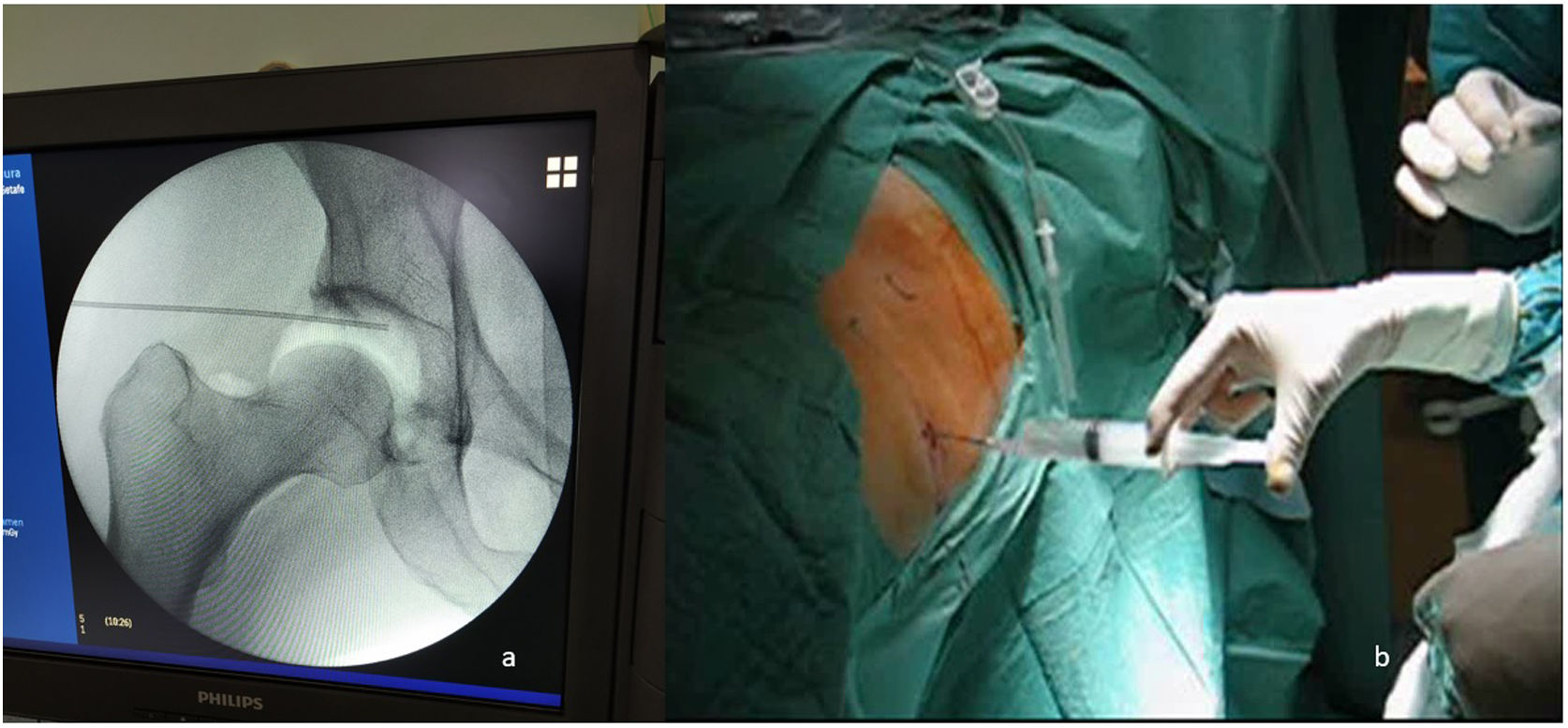
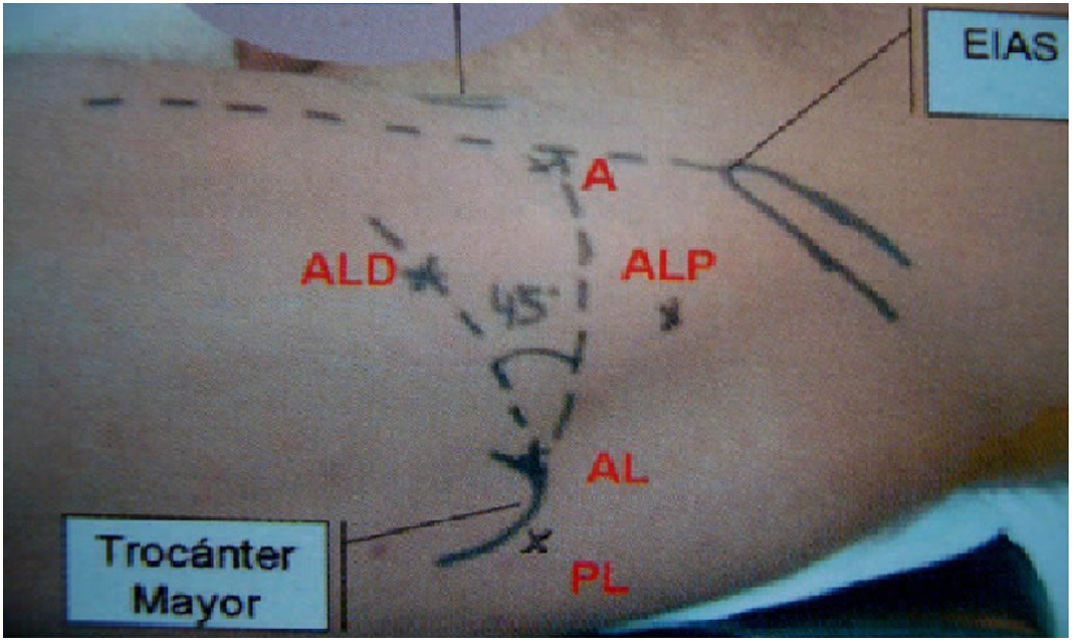
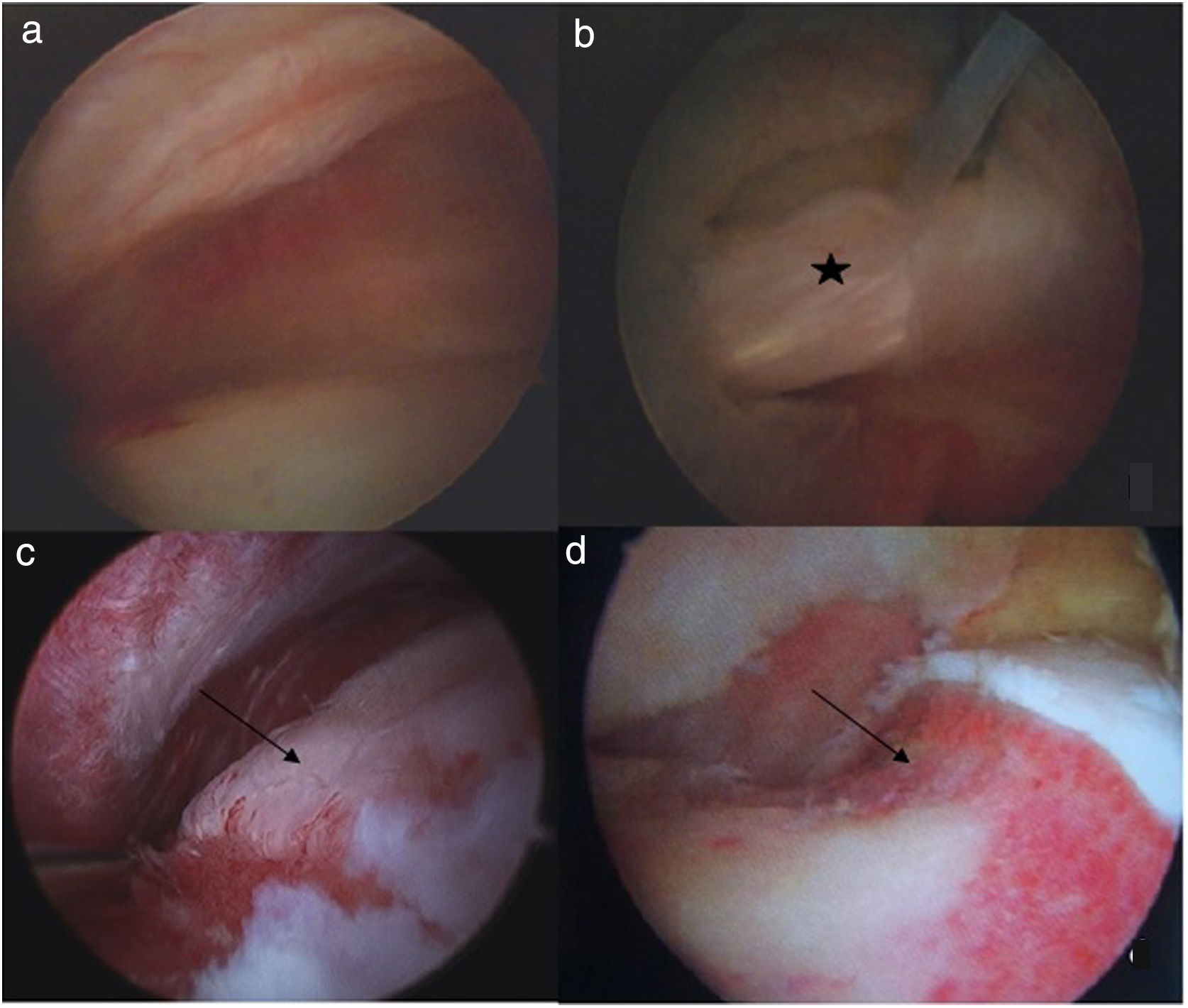
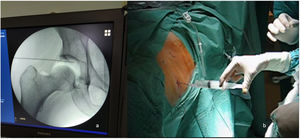
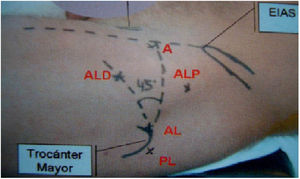
Realizamos en todos los pacientes una técnica tipo All Inside26. Mediante aerograma controlado bajo escopia intraoperatoria, comprobamos el aumento del espacio intraarticular con la tracción (fig. 1). Posteriormente liberamos la tracción hasta el momento de iniciar la intervención, para así reducir el tiempo total final de la misma. Mediante tres portales (anterolateral, anterior y anterolateral distal o anteromedial distal modificado de cadera)26 (fig. 2), llevamos a cabo el abordaje del acetábulo y del fémur proximal, tanto en el compartimento central como en el periférico (fig. 3). Realizamos una capsulotomía interportal para acceder con facilidad al compartimento central, añadiendo una capsulotomía en T, solo en aquellos casos que asociamos con osteoplastia femoral en el compartimento periférico27. El cierre de esta se individualizaba según el paciente con base en el criterio del cirujano28.
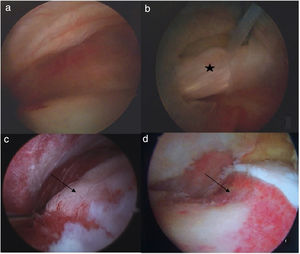
Cirugía artroscópica de cadera CAC. A) Compartimento central. B) Compartimento central donde se observa rotura labral (estrella). c) Compartimento periférico con deformidad tipo CAM (flecha negra). D) Compartimento periférico tras osteoplastia de resección de la deformidad tipo CAM (flecha negra).
Por otro lado, añadimos la liberación artroscópica del psoas únicamente en aquellos pacientes que tienen resalte interno o impingement asociado con rotura labral29, pero siempre en el momento final de la intervención para disminuir el riesgo de complicaciones29.
Postoperatoriamente, permitimos la carga parcial inmediata con dos muletas durante 15 días en todos nuestros pacientes, limitando exclusivamente rangos máximos de rotación externa en la movilidad de la articulación. Si realizamos micro perforaciones en el acetábulo (lesión condral grado II-III según la escala de Outerbridge30), indicamos la descarga del miembro durante 15 días. Una vez retirado los puntos, incentivamos la realización de deporte sin carga axial (natación y bicicleta principalmente), permitiendo la incorporación progresiva a la actividad física habitual a partir del tercer mes.
Todos los pacientes fueron entrevistados al final del seguimiento por el primer autor (T. P. D.) y completaron tres encuestas de medida del nivel funcional: Hip Outcome Score-Activites of Daily Life (HOS-ADL), Hip Outcome Score-Sport (HOS-S) y mHHS. Tal y como describe algún autor previamente31, eliminamos los elementos referentes a la deformidad y el rango de movilidad propios de esta última escala porque ninguno de ellos afecta a la indicación de una artroscopia de cadera.
A través de la pregunta binominal definida por Tubach et al.32 en 2005, se determinó también la satisfacción de los pacientes en dicho momento temporal. Mediante un análisis estadístico de curvas ROC establecimos el Patient acceptable symptom state (PASS)33 para las diferentes escalas funcionales.
Realizamos el estudio analítico mediante la versión SPSS.22. Previo análisis a través del método Kolmogorov-Smirnov, que puso de manifiesto una distribución no normal de nuestra muestra, empleamos la prueba U de Mann-Whitney para la relación de variables cualitativas y cuantitativas independientes, así como el método exacto de Fisher para la relación de variables cualitativas independientes. Se tomó el valor de p < 0,05 como punto de corte para considerar una diferencia como estadísticamente significativa.
Calculamos también la supervivencia y el porcentaje de pacientes libre de rescate quirúrgico a los 2, 5 y 10 años según el método Kaplan-Meier. Utilizamos el rescate quirúrgico (tanto artroscópico como protésico) y la progresión radiográfica de la artrosis según la escala de Tönnis, como puntos de corte del seguimiento.
ResultadosUn total de 40 artroscopias de cadera (39 pacientes), realizadas desde agosto de 2007 a octubre de 2011, fueron incluidas finalmente en el estudio. La edad media de los pacientes en el momento de la cirugía fue de 43,1 ± 9,9 años, todos ellos con un tiempo de seguimiento no inferior a tres años (75,4 ± 25,2 meses; rango: 43-130 meses). En nuestra serie predominó ligeramente la lateralidad derecha (25 intervenciones; 62,5%) y el sexo masculino (20 pacientes; 51,3%), siendo la edad en el momento de la cirugía ligeramente superior en las mujeres respecto a los varones, sin ser esta estadísticamente significativa (43,7 años en las mujeres vs. 46,2 años los hombres; p = 0,49).
La tabla 1 muestra los datos clínicos y radiográficos recogidos, mientras que los datos relacionados con los procedimientos quirúrgicos se recogen en la tabla 2.
Datos clínicos y radiológicos
| Antecedentes personales | |
| Hernia inguinal | 1 (2,5) |
| Enf. reumatoidea | 8 (20) |
| Qx lumbar | 7 (17,5) |
| 2 o más | 3 (7,5) |
| Diagnóstico | |
| CFA | 28 (70) |
| Rotura degenerativa labral | 7 (17,5) |
| Sinovitis | 3 (7,5) |
| Displasia | 1 (2,5) |
| Resorte | 1 (2,5) |
| Fallo | |
| Sedestación | 24 (60) |
| Deambulación | 26 (65) |
| Ambos | 16 (40) |
| Exploración física | |
| FABER | 21 (52,5) |
| Impingement | 37 (92,5) |
| Aprehensión | 13 (32,5) |
| Contragolpe | 9 (22,25) |
| Tipo de CFA | |
| CAM | 8 (20) |
| PINCER | 9 (22,5) |
| Mixto | 11 (27,5) |
| Tönnis | |
| I | 5 (12,5) |
| II | 15 (37,5) |
| III | 18 (45) |
| IV | 1 (2,5) |
| ArtroRMN | |
| Rotura labrum | 28 (70) |
Los valores se presentan como numero acumulado (% del total). Enf. reumatoidea, enfermedad reumatoidea; Qx lumbar, cirugía lumbar previa; CFA, choque femoroacetabular; FABER, flexion, abduction and external rotation; ArtroRMN, artrorresonancia magnética nuclear.
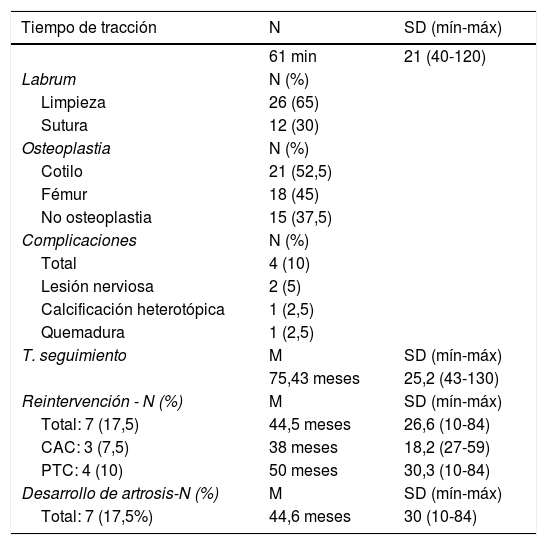
Datos de procedimientos quirúrgicos
| Tiempo de tracción | N | SD (mín-máx) |
|---|---|---|
| 61 min | 21 (40-120) | |
| Labrum | N (%) | |
| Limpieza | 26 (65) | |
| Sutura | 12 (30) | |
| Osteoplastia | N (%) | |
| Cotilo | 21 (52,5) | |
| Fémur | 18 (45) | |
| No osteoplastia | 15 (37,5) | |
| Complicaciones | N (%) | |
| Total | 4 (10) | |
| Lesión nerviosa | 2 (5) | |
| Calcificación heterotópica | 1 (2,5) | |
| Quemadura | 1 (2,5) | |
| T. seguimiento | M | SD (mín-máx) |
| 75,43 meses | 25,2 (43-130) | |
| Reintervención - N (%) | M | SD (mín-máx) |
| Total: 7 (17,5) | 44,5 meses | 26,6 (10-84) |
| CAC: 3 (7,5) | 38 meses | 18,2 (27-59) |
| PTC: 4 (10) | 50 meses | 30,3 (10-84) |
| Desarrollo de artrosis-N (%) | M | SD (mín-máx) |
| Total: 7 (17,5%) | 44,6 meses | 30 (10-84) |
Los valores se presentan como N, valor acumulado; M, tiempo medio en meses; %, porcentaje del total. SD, desviación estándar; mín-máx, rango definido por el valor mínimo y máximo; min, minutos; T. seguimiento, tiempo de seguimiento; CAC, cirugía artroscópica de cadera; PTC, prótesis total de cadera.
La puntuación final de los diferentes medidores funcionales fue: 81,3 puntos (pts.) (SD: 16 pts., rango: 47-100 pts.) HHSm; 55,2 pts. (SD: 9,6 pts., rango: 36-68 pts.) HOS-ADL; 23,5 ptos (SD: 8 pts., rango: 9-36 pts.) HOS-S. Encontramos diferencia estadísticamente significativa entre la puntuación obtenida por nuestros pacientes en estas escalas con base en factores tales como: la edad en el momento de la cirugía, el tiempo de evolución de los síntomas y el antecedente de cirugía lumbar previa (tabla 3).
Factores que influyen en los resultados obtenidos en las escalas de funcionalidad
| Edad | HOS-S [IC 95%] | HHSm [IC 95%] |
|---|---|---|
| < 50 años | 25,2 [12,2-40,2] | 84.1 [52,5-100] |
| > 50 años | 17,6 [3,4-31,8] | 72 [44,6-99,4] |
| p = 0,015 | p = 0,015 |
| T. evolución | HOS - S [IC 95%] |
|---|---|
| < 12 meses | 26,6 [22,6-40,6] |
| > 12 meses | 21,3 [5,1-37,5] |
| p = 0,04 |
| Qx. lumbar previa | HOS-ADL [IC 95] |
|---|---|
| Sí | 49,3 [35,5-63,1] |
| No | 56,5 [37,1-75,9] |
| p = 0,049 |
Los valores de las escalas funcionales se presentan en puntos. HOS-S, Hip Outcome Scale-sport; HHSm, modified Harris hip score; HOS-ADL, Hip Outcome Scale-Activites of Daily Life; IC, intervalo de confianza; T. evolución, tiempo de evolución de los síntomas; QX lumbar previa, antecedente personal de cirugía lumbar previa.
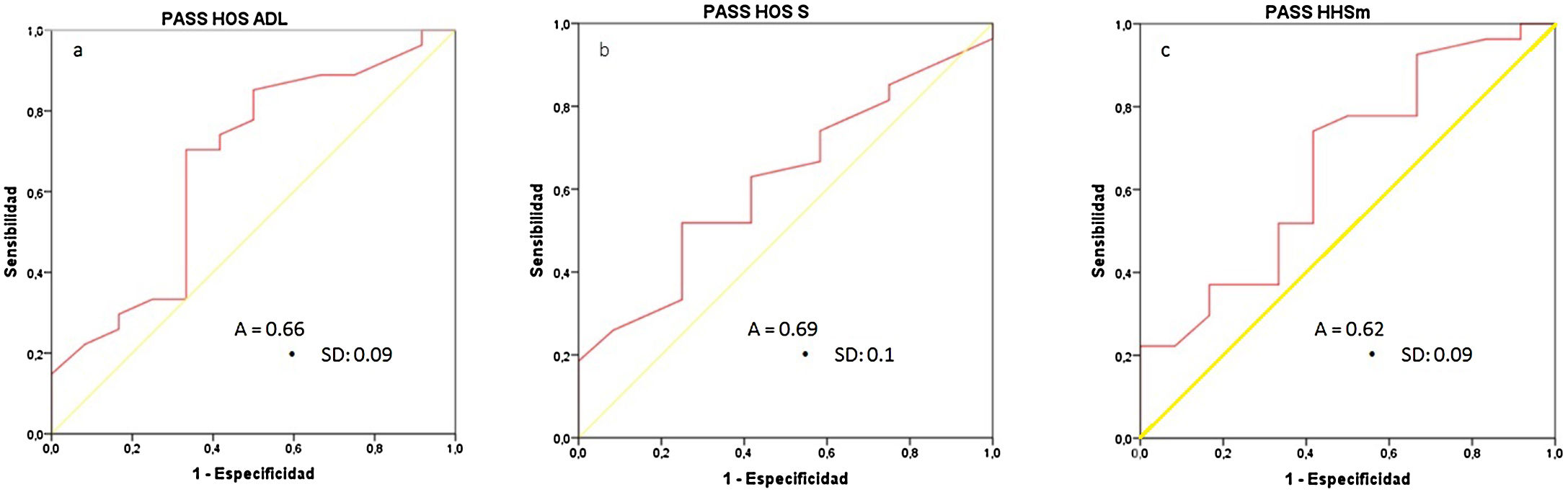
Calculamos el valor PASS de las diferentes escalas funcionales mediante las curvas COR (fig. 1): PASS HOS - ADL: 53,5 pts. (sensibilidad [S]:70%/especificidad [E]: 67%); PASS HOS - S: 22,5 pts. (S: 63%/E: 62%); PASS HHSm: 77,4 pts. (S: 74%/E: 59%) figura 4.
Curvas COR de las escalas funcionales, valores expresados en potencia 10-2. A) PASS HOS ADL (estado sintomático aceptable del paciente para la escala Hip Outcome Scale-Activity of Daily Life). B) PASS HOS S (estado sintomático aceptable del paciente para la escala Hip Outcome Scale-Sport). C) PASS HHSm (estado sintomático aceptable del paciente para la escala Harris Hip Score modified). A, área bajo la curva; SD, desviación estándar.
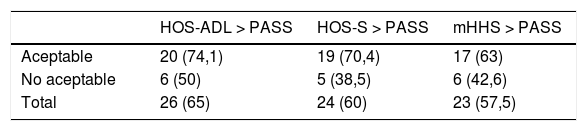
Registramos aquellos pacientes de nuestra serie que al final del seguimiento sobrepasaban el valor PASS para las diferentes escalas (tabla 4) y observamos que existía diferencia estadísticamente significativa en el número de pacientes que alcanzaban el valor de PASS para la escala HOS-S, con base en el tiempo de evolución de los síntomas que habían presentado previamente a la intervención. Entre aquellos cuyo período de evolución de los síntomas era menor a 12 meses, alcanzaban el valor PASS un 66,7% de ellos (12 pacientes de 18); frente al 37,5% (10 pacientes de 27), de aquellos que sí presentaban un cuadro sintomático de más de 12 meses de evolución [p = 0,049].
Valores PASS escalas funcionales
| HOS-ADL > PASS | HOS-S > PASS | mHHS > PASS | |
|---|---|---|---|
| Aceptable | 20 (74,1) | 19 (70,4) | 17 (63) |
| No aceptable | 6 (50) | 5 (38,5) | 6 (42,6) |
| Total | 26 (65) | 24 (60) | 23 (57,5) |
Presenta el número total de pacientes (y porcentaje respecto de los pacientes del estrato) que superan el valor de PASS para las diferentes escalas. La división entre aceptable o no aceptable se hace con base en la respuesta de los pacientes a la pregunta descrita por Tubach32 HOS-ADL > PASS, el valor de la escala Hip Outcome Scale-Activities of Daily Life supera el valor de PASS establecido; HOS-S > PASS, el valor de la escala Hip Outcome Scale-Sport supera el valor de PASS establecido; HHSm > PASS, el valor de la escala modified Harris Hip Score supera el valor de PASS establecido.
Por otro lado, hallamos diferencia estadísticamente significativa en el tiempo de evolución de la clínica entre aquellos pacientes que presentaban un FABER + preoperatoriamente (19,5 ± 10,4 meses) en comparación con aquellos que no lo presentaban (16 ± 13,1 meses) [p = 0,035]; así como entre aquellos pacientes a los que se le realizaba una osteoplastia del cotilo (22,4 ± 12,2 meses) con respecto a aquellos a los que se les realizaba una sutura labral (10,9 ± 6,6 meses) [p = 0,002].
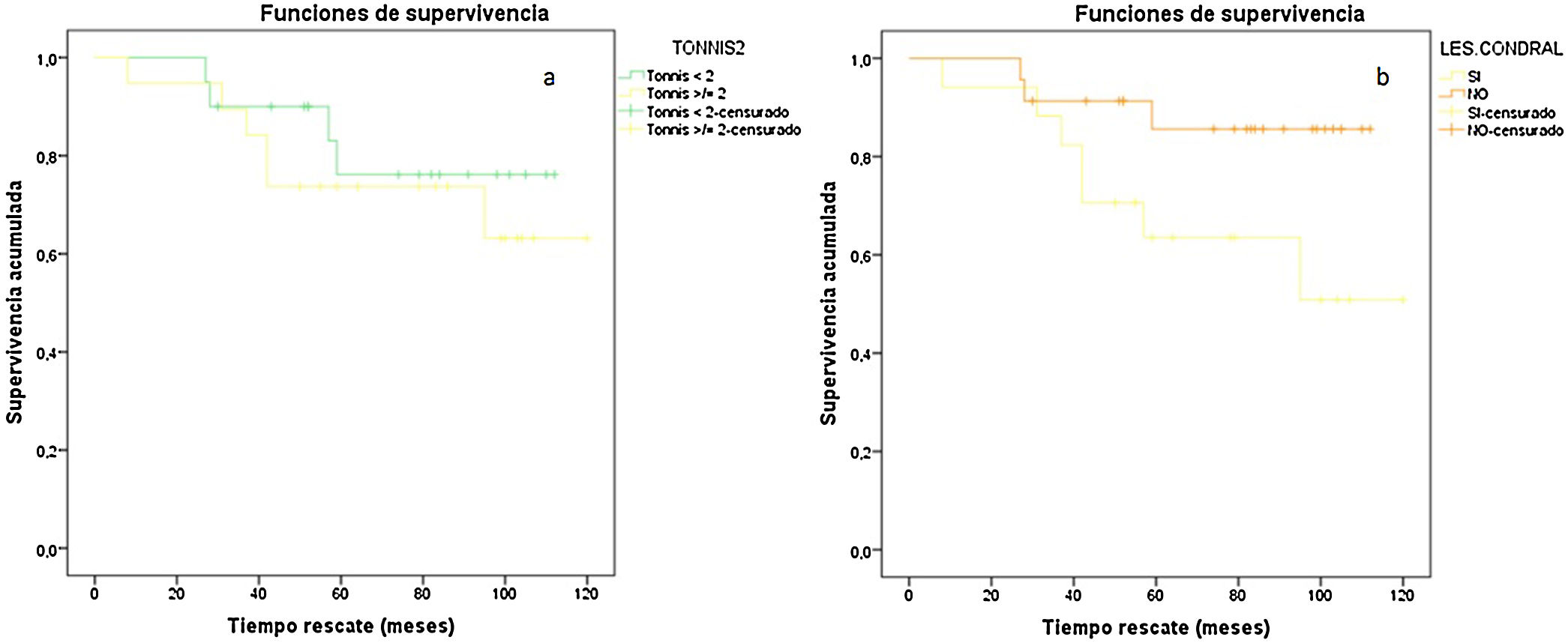
También hallamos diferencia estadísticamente significativa en el tiempo de reincorporación laboral de nuestros pacientes con base en el grado de Tönnis preoperatorio que presentaban (Tönnis 0-I: 14,5 ± 6,9 semanas vs. Tönnis II-III: 9,4 ± 3,8 semanas [p = 0,006]); así como si se observaba intraoperatoriamente una úlcera condral en el cotilo (pacientes con úlcera condral: 9 ± 7,6 semanas vs. pacientes sin úlcera condral: 13,7 ± 6,8 semanas [p = 0,01]). Paradójicamente, aquellos pacientes en los que observábamos la úlcera condral, presentaban peor puntuación en la escala HOS-S al final del seguimiento (pacientes con úlcera condral: 20,1 ± 7,6 pts. vs. pacientes sin úlcera condral: 25,7 ± 7,2 pts. [p = 0,04]). No encontramos diferencias estadísticamente significativas en nuestra serie que relacionara los hallazgos radiológicos previos a la intervención quirúrgica o el tipo de intervención realizada sobre el paciente y la puntuación obtenida en las diferentes escalas funcionales al final del seguimiento o la necesidad de llevar a cabo una reintervención quirúrgica (fig. 5).
Curvas de supervivencia según Tönnis y presencia de úlcera condral, valores expresados en potencia 10-2. A) Curva de supervivencia según Tönnis. COR de las escalas funcionales. B) Curva de supervivencia según presencia de úlcera condral. Tönnis < 2, 0-I; Tönnis ≥ 2, II-III; Les. condral, presencia de lesión condral.
No se registraron complicaciones mayores en toda la serie (infección profunda, fractura o necrosis fémur proximal, trombosis venosa profunda, tromboembolismo pulmonar, o extravasación intraabdominal de líquido) y tan solo cuatro menores (tabla 2).
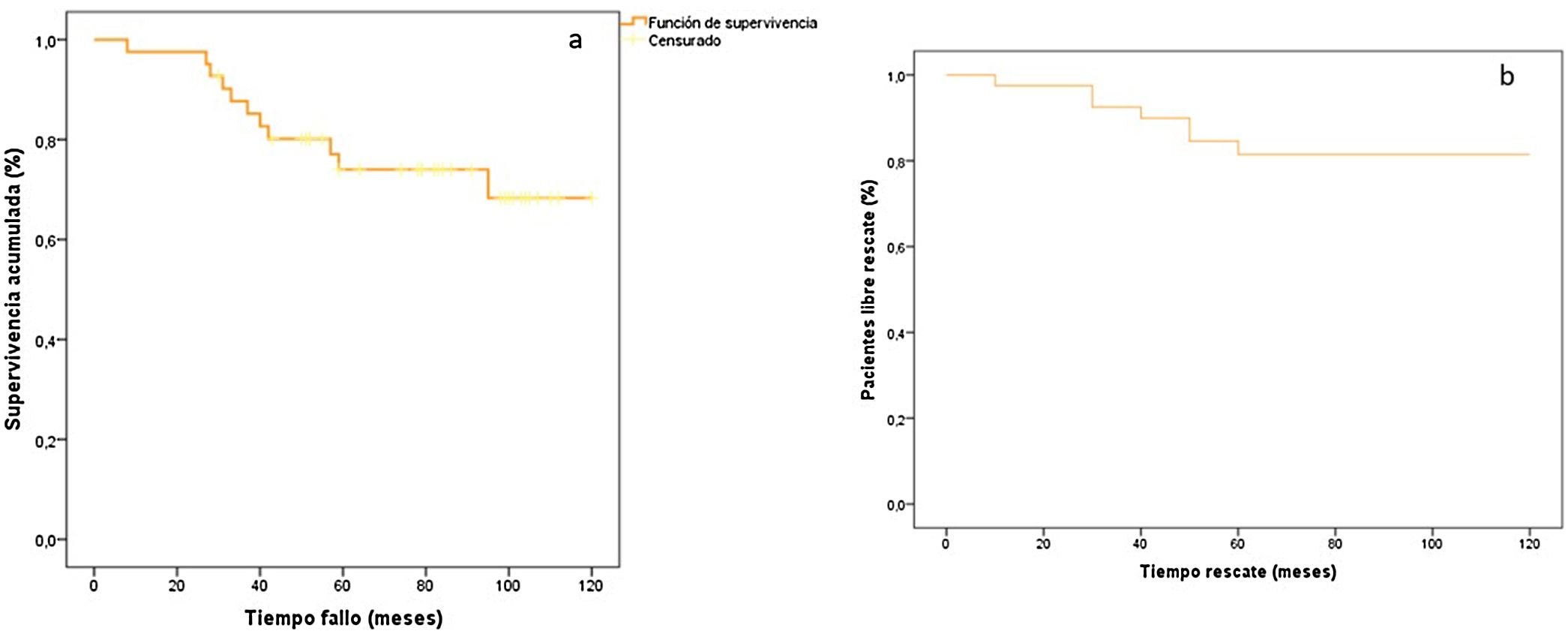
Mediante el método de Kaplan-Meier (fig. 6A), obtuvimos una supervivencia media de 97,1 meses (IC 95%: 85,4-108,8).
Curva de Kaplan-Meier, supervivencia acumulada (%). A) Número de pacientes sin avance de artrosis según la escala de Tönnis24 entre dos consultas consecutivas o el rescate quirúrgico, expresado en porcentaje. Tiempo fallo (meses): tiempo hasta la aparición del avance de artrosis según la escala de Tönnis24, entre dos consultas consecutivas o el rescate quirúrgico, expresado en meses. B) Curva de supervivencia acumulada, pacientes libres de rescate quirúrgico, expresado en porcentaje. Tiempo rescate (meses): tiempo hasta la realización del rescate quirúrgico, expresado en meses.
Por otro lado, el 81% de nuestros pacientes (IC 95%, 69-93%) no precisó rescate quirúrgico a los 10 años. Este porcentaje sube al 85% (IC 95, 75-95%) a los cinco años y hasta el 92% (IC 95%, 66-98%) a los dos años (fig. 6B).
DiscusiónEn este trabajo presentamos los resultados funcionales de la cirugía artroscópica de cadera en el contexto de patología degenerativa realizada en nuestro centro, con un seguimiento medio de 76,4 meses. La mayoría de series5,12,15 y revisiones11,13,17-21,34 previas plantean un seguimiento a corto plazo, con un seguimiento medio en torno a los dos o tres años. Hasta donde conocemos, se trata de una de las series con mayor seguimiento registrada en la bibliografía actual4,30,34.
Tal y como ya describieron Levy et al.11 en su revisión de 2016, observamos una diferencia estadísticamente significativa en el resultado funcional final de nuestros pacientes en las escalas HHSm y HOS-S, con base en su edad en el momento de la cirugía. Este autor también refirió diferencias en sus resultados con base en el nivel preoperatorio en la escala de Tönnis, algo que tanto nosotros como otros autores34-36 no observamos. También encontramos una diferencia estadísticamente significativa en cuanto al resultado en la escala HOS-S de nuestros pacientes dependiendo de la duración preoperatoria de la sintomatología. Esto concuerda con los resultados publicados por Basques et al.15, así como el hecho de que aquellos pacientes cuyo tiempo de evolución de los síntomas es menor, tienen una mayor probabilidad de superar el valor PASS para la escala HOS-S15. Es por ello que muchos autores aconsejan realizar la CAC antes de seis o nueve meses de duración de la sintomatología5-12, debido a que la persistencia de los síntomas puede suponer la aparición de cambios degenerativos, que las lesiones condrales empeoren el pronóstico de nuestra intervención33-35 y aumente el riesgo de rescate protésico14,28,35-38. Todo ello podría justificar el hecho de que los pacientes que presentaban un FABER + preoperatorio, presentaban mayor duración de la sintomatología.
En nuestra serie, aquellos pacientes que presentan una úlcera condral acetabular presentaron peor resultado funcional respecto a aquellos que no la presentan. Sin embargo, no obtuvimos relación entre el grado de Tönnis preoperatorio de nuestros pacientes y el resultado funcional al final del seguimiento. Por otro lado, hasta donde conocemos no existe ninguna serie que haya descrito una probable asociación entre, presentar como antecedente quirúrgico personal una intervención de columna lumbar, y los resultados finales de la CAC. Cabe destacar que la patología lumbar supone un diagnóstico diferencial básico en cualquier patología tanto intraarticular de la cadera como peritrocantérica23.
Llama la atención que tanto los pacientes con mayor Tönnis preoperatorio como aquellos en los que se observó una lesión condral, el tiempo de reincorporación a su actividad laboral previa habitual era menor, pese a que ambos factores están ampliamente descritos en la bibliografía como factores pronósticos desfavorables para este tipo de intervención11,14,18,19,35,36. Este hallazgo no puede ser comparado con lo publicado previamente puesto que, pese a que el retorno a la práctica deportiva ha sido ampliamente discutido en la bibliografía actual, la perspectiva socioeconómica y el retorno a la actividad laboral, apenas han sido evaluados en la literatura37.
Presentamos una tasa de revisión del 17,5% (PTC: 10%/CAC: 7,5%), algo comparable e incluso superior a series publicadas con anterioridad a la nuestra14,19,20,35. Philippon et al.35, quienes realizaron una serie de 96 CAC en pacientes cuyos datos demográficos se asemejan a los nuestros (mayores de 60 años y 60% Tönnis I o II preoperatorio), presentaron una tasa de rescate a PTC muy superior a la nuestra, siendo del 42% con un seguimiento medio de 54 meses. Por su parte, Gupta et al.14 y Newman et al.20 obtuvieron una tasa de revisión artroscópica de alrededor del 8% con un seguimiento medio de dos años. Recientemente en 2015, Domb et al.19 realizaron una revisión donde se habla de un 8% de rescate artroscópico de la CAC con un seguimiento medio de 42 meses.
La supervivencia media que obtuvimos al final de la serie fue de 97,1 meses (IC 95%: 85,4-108,8), con un porcentaje de pacientes libres de rescate quirúrgico a los 2, 5 y 8 años del 92, 85 y 81%, respectivamente. Estos resultados son superiores a los presentados por McCarthy et al.36 y Haefeli et al.4, quienes reportaron unas cifras de pacientes libres de rescate quirúrgico del 75% a los cinco años y del 81% a los siete años, respectivamente. Por otro lado, otro autores14, registraron una supervivencia similar a la nuestra en un plazo de tiempo inferior, llegando hasta del 90,8% a los dos años. Todas estas series estaban compuestas por pacientes cuya edad no superaba en ninguno de los casos los 40 años, algo que podría dar más valor a nuestros resultados, puesto que la edad está ampliamente documentada como un factor de riesgo para el rescate quirúrgico precoz de la CAC14,16,31,38.
Cabe destacar, por último, que no registramos complicaciones mayores en toda la serie, únicamente cuatro complicaciones menores (10%). Dos pacientes presentaron lesiones neurológicas (5%), ambas neuroapraxias completamente recuperadas tras seis meses; mientras que un paciente (2,5%) desarrolló osificaciones heterotópicas durante el seguimiento radiológico en consulta, la cual fue manejada de manera conservadora. Estos resultados son inferiores a los registrados en las recientes revisiones publicadas16-18,21, donde se describe en torno al 1-2% de lesiones neurológicas, siendo neuroapraxias autolimitadas casi la totalidad de ellas16,17,21, similar a nuestra serie; y un 1% de osificaciones heterotópicas18. Por otro lado, la mayoría de estas revisiones se basan en series realizadas en centros de referencia con gran volumen anual de CAC. Larson et al.39 por su parte, en su serie realizada en un centro terciario, obtuveron un 8% total de complicaciones, similar a lo registrado por nosotros.
LimitacionesUna de nuestras principales limitaciones es que se trata de un estudio retrospectivo realizado en un único centro y con un pequeño tamaño muestral, aunque este último resulta similar a varias series publicadas con anterioridad4,13,31. Presentamos además una alta tasa de pérdida de nuestros pacientes durante el seguimiento, posiblemente debido a que se trata de un estrato demográfico con una alta variabilidad laboral y residencial, tal y como ya manifestó algún autor con anterioridad36. Asumimos que debido a esto se ha podido incurrir en un sesgo de selección.
No presentamos un grupo de control ni escalas preoperatorias de nuestra misma cohorte con las que realizar una comparativa al final del seguimiento. Para paliar esta situación, analizamos tanto el valor PASS como el porcentaje de pacientes de nuestra serie que al final del seguimiento superaban dicho valor. De esta manera podemos determinar cuántos conservan un buen estado funcional subjetivo al final del seguimiento33.
Por otro lado, los puntos de corte establecidos durante el estudio estadístico de nuestros resultados fueron elegidos de manera aleatoria, siguiendo la tendencia propia de artículos publicados previamente respecto a la CAC15. Tampoco registramos el grado de las lesiones condrales observadas en nuestros pacientes intraoperatoriamente, así como la localización de éstas; únicamente describimos si estaban presentes o no. Tampoco aportamos escala de medida del dolor de nuestros pacientes.
ConclusionesEsta serie de CAC posee uno de los períodos de seguimiento más largos registrados en la bibliografía actual, presentando además el segundo análisis de supervivencia con mayor seguimiento publicado4. Podemos observar en los resultados de nuestros procedimientos un nivel de seguridad asumible con unos resultados funcionales aceptables y una supervivencia media superior a 90 meses.
Cabe destacar también, que se trata del primer trabajo que aborda la relación entre la patología lumbar y los resultados tras una CAC, algo que podría ser de utilidad para el cirujano de cara a la indicación quirúrgica de la misma.
Por tanto, creemos que se confirma nuestra hipótesis: la cirugía artroscópica de cadera por patología degenerativa tiene una alta tasa de supervivencia a medio plazo.
Existen además determinados factores clínicos y demográficos, tales como el tiempo de evolución de la clínica y la edad del paciente, ampliamente reconocidos en la bibliografía como determinantes en el resultado funcional final de la CAC. En particular, creemos que, ante un antecedente de cirugía lumbar, el cirujano debería tener prudencia para indicar una CAC.
Nivel de evidenciaNivel de evidencia III.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónEste trabajo no ha sido financiado.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.