Se expone un procedimiento para tratar las secuelas originadas por fracaso de técnicas correctoras del hallux valgus, que producen grave acortamiento del primer radio con metatarsalgia severa y dificultad para realizar el tercer rocker.
Material y métodosEl trabajo, realizado en 2 hospitales de Madrid y Barcelona, analiza los resultados clínicos y radiológicos de 40 casos, en los que predomina el sexo femenino en un 97,5%.
Técnicamente consiste en realizar una artrodesis metatarsofalángica, previa distracción ósea con un minifijador externo, y posteriormente interponer un injerto óseo de cresta ilíaca, estabilizándolo con una placa o con el mismo minifijador.
ResultadosEl acortamiento medio preoperatoriamente fue de 2,5cm y el alargamiento obtenido osciló entre 1,5 y 3,0cm. La integración ósea clínica y radiológica se consiguió a los 2-4 meses, manteniéndose esta al año de seguimiento.
Para valorar los resultados, se aplicaron los criterios de Blauth y Falliner en periodos intermedios y al año de la cirugía, mediante la Escala Visual Analógica (VAS score/dolor, escala 1-10) que fueron favorables en un 80%, sin modificarse en el tiempo.
La tasa de fracasos fue del 7,5%; cabe destacar la no integración del injerto y la infección, que requirieron cirugía adicional.
DiscusiónHay escasas publicaciones sobre graves secuelas de la cirugía del hallux valgus, tampoco hay pautas establecidas al respecto, salvo la artrodesis convencional.
El problema se plantea cuando el paciente presenta grave acortamiento con metatarsalgia severa y una artrodesis metatarsofalángica directa que agravaría el problema al acortar más el primer radio. En dichos casos nuestros procedimientos están indicados.
The purpose of this study is to present a method for treating the serious consequences that result from failure of corrective techniques used for hallux valgus, which produces severe shortening of the first ray, and makes it difficult to perform the third rocker.
Material and methodsIn this study, conducted in 2 hospitals in Madrid and Barcelona, an assessment was made of the clinical and radiological results of 40 cases, of which 97.5% were female.
Technically it involves making a metatarsophalangeal arthrodesis after bone distraction with an external mini-fixation, and then inserting an iliac crest bone graft, stabilising it with a plate or the mini-fixator.
ResultsThe pre-operative shortening was 2.5cm. and elongation obtained was between 1.5 and 3.0cm. Clinical and radiological bone graft integration was achieved at 2-4 months, although full integration occurred after one year.
Falliner and Blauth criteria were used to evaluate the results at 6 and 12 months follow-up, and using Visual Analogue Scale (VAS score/pain, scale 1-10), being favourable in 80%, and not changing over time.
The failure rate was 7.5%, which included the non-integration of the graft and infection, requiring additional surgery.
DiscussionThere are not many publications on the number and type of complication for hallux valgus surgery, or guidelines established, only the treatment by conventional fusion.
The problem arises when the patient presents a severe shortening of the ray, and direct fusion would aggravate the insufficiency of the first ray and the transference metatarsalgia. In these cases, these procedures would be indicated.
El fracaso del apoyo anterointerno del pie se presenta como complicación de algunas técnicas correctoras del hallux valgus1,2, que condicionan una alteración biomecánica del antepié producida por un excesivo acortamiento del primer radio y una articulación metatarsofalángica disfuncional, que desequilibra las fuerzas de carga que actúan sobre las cabezas de los metatarsianos centrales produciendo una metatarsalgia transferencial.
Estas secuelas frecuentemente son muy complejas de tratar, por lo que es difícil decidir cuál es el procedimiento más apropiado para cada caso. Una mala indicación quirúrgica o tratamientos inadecuados causarían nuevas complicaciones3,4 y secuelas más graves.
La causas más frecuentes son aquellas técnicas quirúrgicas que resecan excesivamente la base de la falange proximal, como el procedimiento de Keller-Brandes, aunque en la actualidad vemos con más frecuencia fracasos de osteotomías diafisarias o metafisarias distales del primer metatarsiano tipo «chevron» producidos bien por errores técnicos o por la lesión de los vasos que nutren la cabeza y originan una necrosis isquémica5,6.
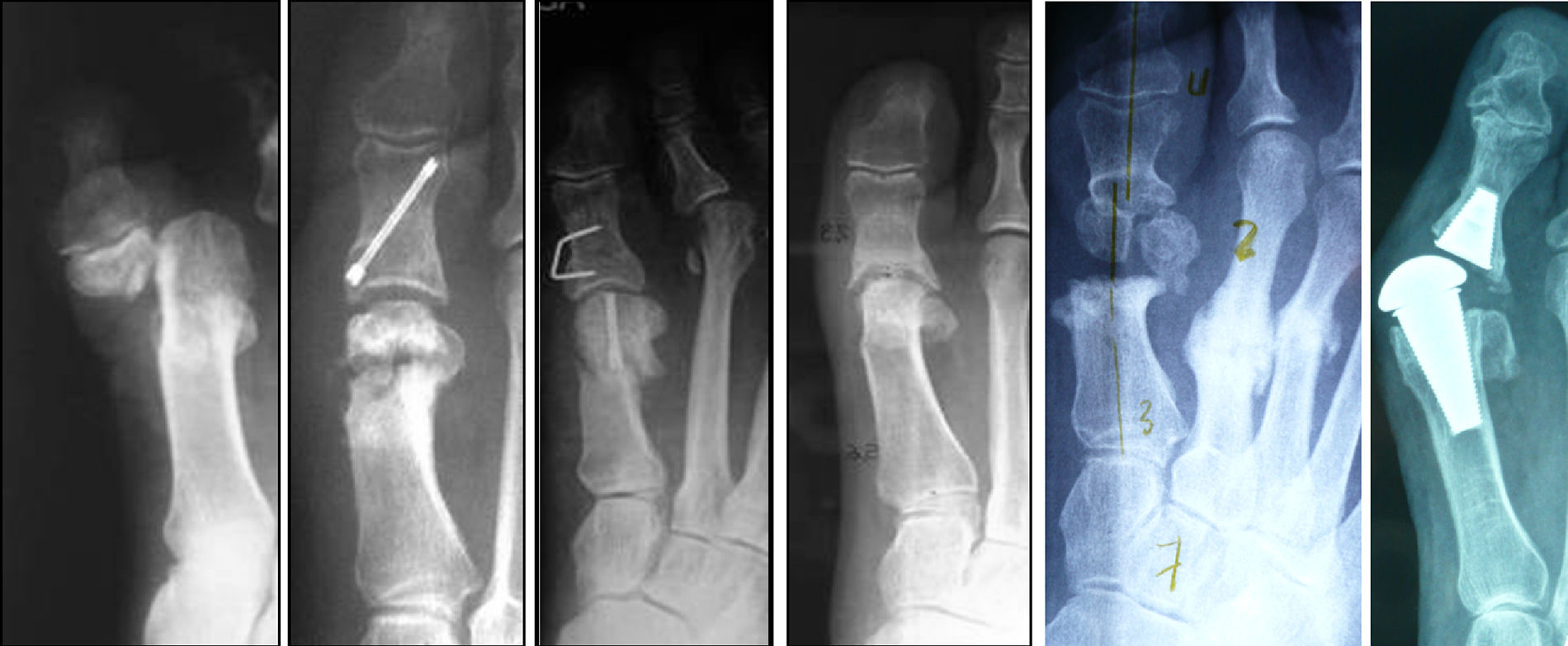
Otras causas menos frecuentes son la osteomielitis posquirúrgica, la resección inadecuada de la cabeza del metatarsiano (técnica de Hueter-Mayo) y aquellas técnicas cuyo fracaso conduce a una disminución de la longitud del primer radio6, como sucede con el fracaso de una prótesis total metatarsofalángica que debe ser retirada (fig. 1).
El objetivo terapéutico es múltiple: normalizar la longitud del primer radio y la fórmula digital, estabilizar el apoyo anterointerno, regular la transmisión de cargas para evitar fracturas de estrés en los metatarsianos centrales (fig. 1) y suprimir la metatarsalgia, así como permitir un patrón de marcha normal y mejorar la estética del antepié para facilitar el uso de un calzado común.
El procedimiento quirúrgico que proponemos es hacer, previa elongación con un minifijador externo, una artrodesis metatarsofalángica, interponiendo un injerto óseo estructural autógeno con posterior fijación interna o externa para mantener el injerto comprimido entre las 2 estructuras óseas vecinas5 en posición adecuada (10-15° de extensión y 5-10° de valgo).
Antes de la toma de decisiones hay que tener en consideración y valorar una serie de factores en relación con la morfología de la zona, porque en todas estas secuelas el apoyo anterointerno está modificado debido al acortamiento de la falange o del metatarsiano en 2 o 3 cm por término medio.
En ocasiones, coexiste una subluxación o luxación de la primera articulación metatarsofalángica y un retroceso de los sesamoideos (fig. 1). Los dedos menores también se encuentran luxados dorsalmente, con afectación de la placa plantar la mayoría de las veces, lo que agrava la metatarsalgia.
En todos los casos, la exploración clínica y de imagen debe ser extremada para permitir un diagnóstico preciso y una valoración exacta de la morfología de todo el antepié7.
Problema en la falange proximalEs el más frecuente, la falange proximal mide menos de 2,5 a 3cm por término medio (falange insuficiente), no contacta con el suelo, a veces es inestable («foating toe») y no actúa en el despegue. Una artrodesis directa en este caso agravaría la sintomatología, al quedar el primer radio más corto.
Problema en el metatarsianoLas condiciones mecánicas en el metatarsiano se ven agravadas por el retroceso de los sesamoideos y el apoyo insuficiente durante el segundo y tercer «rocker». En los casos de osteomielitis el acortamiento es mayor, por la resección ósea obligada en la cirugía, hasta tejido sano.
En ocasiones, el defecto se produce por una lesión en ambas estructuras, tanto en el metatarsiano como en la falange proximal, lo que obliga incluso a realizar una resección ósea mayor. Si el metatarsiano es muy corto y el espacio real es superior a 3cm, deberemos considerar posteriormente abordar los metatarsianos centrales (osteotomía de acortamiento) para normalizar la fórmula metatarsiana de Maestro. Un injerto de más de 3 cm en estos casos puede plantear problemas de integración.
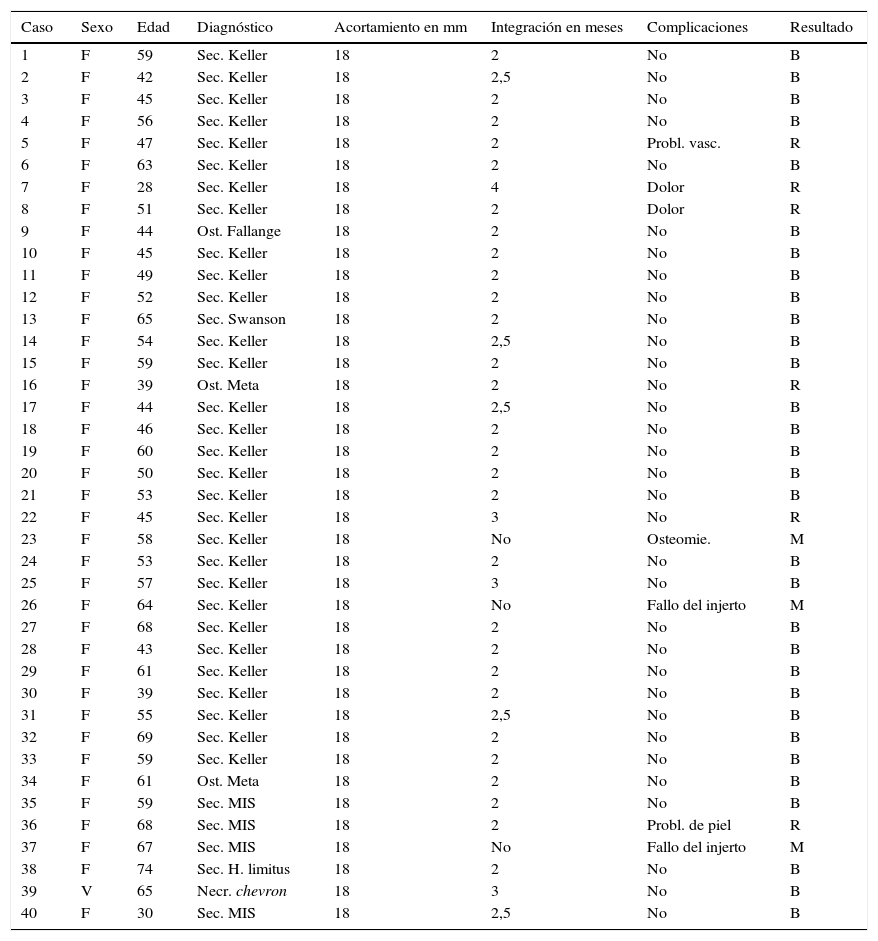
Material y métodosEsta serie incluye a 40 pacientes tratados en 2 hospitales de Madrid y Barcelona, entre 1999 y 2013 (tabla 1): 14 casos corresponden a la primera serie publicada que sirvió de base para el desarrollo de este trabajo. De toda la serie en general, 39 fueron de sexo femenino (97,5%) y uno masculino (2,5%). El rango de edad osciló entre 28 y 68 años, con la mayoría de los casos (72,5%) agrupados entre la cuarta y la sexta décadas.
Relación de pacientes operados
| Caso | Sexo | Edad | Diagnóstico | Acortamiento en mm | Integración en meses | Complicaciones | Resultado |
|---|---|---|---|---|---|---|---|
| 1 | F | 59 | Sec. Keller | 18 | 2 | No | B |
| 2 | F | 42 | Sec. Keller | 18 | 2,5 | No | B |
| 3 | F | 45 | Sec. Keller | 18 | 2 | No | B |
| 4 | F | 56 | Sec. Keller | 18 | 2 | No | B |
| 5 | F | 47 | Sec. Keller | 18 | 2 | Probl. vasc. | R |
| 6 | F | 63 | Sec. Keller | 18 | 2 | No | B |
| 7 | F | 28 | Sec. Keller | 18 | 4 | Dolor | R |
| 8 | F | 51 | Sec. Keller | 18 | 2 | Dolor | R |
| 9 | F | 44 | Ost. Fallange | 18 | 2 | No | B |
| 10 | F | 45 | Sec. Keller | 18 | 2 | No | B |
| 11 | F | 49 | Sec. Keller | 18 | 2 | No | B |
| 12 | F | 52 | Sec. Keller | 18 | 2 | No | B |
| 13 | F | 65 | Sec. Swanson | 18 | 2 | No | B |
| 14 | F | 54 | Sec. Keller | 18 | 2,5 | No | B |
| 15 | F | 59 | Sec. Keller | 18 | 2 | No | B |
| 16 | F | 39 | Ost. Meta | 18 | 2 | No | R |
| 17 | F | 44 | Sec. Keller | 18 | 2,5 | No | B |
| 18 | F | 46 | Sec. Keller | 18 | 2 | No | B |
| 19 | F | 60 | Sec. Keller | 18 | 2 | No | B |
| 20 | F | 50 | Sec. Keller | 18 | 2 | No | B |
| 21 | F | 53 | Sec. Keller | 18 | 2 | No | B |
| 22 | F | 45 | Sec. Keller | 18 | 3 | No | R |
| 23 | F | 58 | Sec. Keller | 18 | No | Osteomie. | M |
| 24 | F | 53 | Sec. Keller | 18 | 2 | No | B |
| 25 | F | 57 | Sec. Keller | 18 | 3 | No | B |
| 26 | F | 64 | Sec. Keller | 18 | No | Fallo del injerto | M |
| 27 | F | 68 | Sec. Keller | 18 | 2 | No | B |
| 28 | F | 43 | Sec. Keller | 18 | 2 | No | B |
| 29 | F | 61 | Sec. Keller | 18 | 2 | No | B |
| 30 | F | 39 | Sec. Keller | 18 | 2 | No | B |
| 31 | F | 55 | Sec. Keller | 18 | 2,5 | No | B |
| 32 | F | 69 | Sec. Keller | 18 | 2 | No | B |
| 33 | F | 59 | Sec. Keller | 18 | 2 | No | B |
| 34 | F | 61 | Ost. Meta | 18 | 2 | No | B |
| 35 | F | 59 | Sec. MIS | 18 | 2 | No | B |
| 36 | F | 68 | Sec. MIS | 18 | 2 | Probl. de piel | R |
| 37 | F | 67 | Sec. MIS | 18 | No | Fallo del injerto | M |
| 38 | F | 74 | Sec. H. limitus | 18 | 2 | No | B |
| 39 | V | 65 | Necr. chevron | 18 | 3 | No | B |
| 40 | F | 30 | Sec. MIS | 18 | 2,5 | No | B |
Valoración mediante escala visual analógica (VAS score/dolor. Escala 1-10).
Bueno: sin dolor, fusión y elongación completa. Normalización de la fórmula digital, zapatos normales, pacientes satisfechos: 33 casos (82,5%).
Regular: dolor ocasional, fusión completa. Requiere dispositivos ortopédicos y calzados especiales, dificultad para la marcha: 4 casos (10%).
Malo: dolor constante, fracaso de la fusión, pseudoartrosis, paciente insatisfecho. La reintervención quirúrgica es una opción: 3 casos (7,5%).
B: bueno; F: fémina; M: malo; Meta: metatarsiano; MIS: cirugía de mínima incisión (minimal incision surgery); Necr.: necrosis; Ost.: osteotomía; Osteomie.: osteomielitis; Probl.: problemas; R: regular; Sec.: secuelas; V: varón; vasc.: vasculares.
Todos presentaban graves secuelas con insuficiencia del primer radio, secundarias a corrección quirúrgica de un hallux valgus producidas por diferentes técnicas quirúrgicas:
- •
Secuelas de artroplastia de resección (Keller-Brandes) (70%).
- •
Fracaso de artroplastia de sustitución (prótesis de Swanson) (2,5%).
- •
Necrosis cefálica avascular por osteotomía en chevron (12,5%).
- •
Acortamiento severo debido a técnicas de cirugía de mínima incisión (10%).
- •
Secuelas de hallux valgus limitus (2,5%).
- •
Secuelas de osteotomía del primer metatarsiano (2,5%).
La valoración clínica del estado trófico del pie, del apoyo durante la marcha y de la hiperqueratosis plantar revelaron que la causa principal del problema era la ausencia del apoyo anterointerno, que condicionaba una insuficiencia del primer radio y sobrecarga de los radios centrales.
En todos los casos se hicieron radiografías dorsoplantar y lateral y laterales de ambos pies en carga, para medir la longitud de la falange proximal restante y del metatarsiano, así como del espacio existente, aunque la medición definitiva se deberá hacer en el mismo acto operatorio.
Una proyección axial fue útil para ver la alineación de las cabezas de los metatarsianos y determinar la ubicación de los sesamoideos.
La resonancia magnética con proyección coronal se indicó en algunos casos para valorar mejor la alineación frontal de los metatarsianos y la existencia de bursitis o neuritis de Morton.
En ocasiones se hizo una gammagrafía ósea con tecnecio 99 o galio 67 para descartar osteonecrosis o proceso infeccioso en el metatarsiano o en la la falange.
La electromiografía completó el estudio en algunos casos para valorar la existencia de lesión de nervios plantares producida durante algún procedimiento quirúrgico anterior.
Para la elongación previa se utilizaron diferentes tipos de minifijadores con capacidad de elongar y comprimir. En un 15% de los casos se implantó una placa de 7 o 9 agujeros de bajo perfil, contorneada, y en el 85% restante se utilizó un minifijador externo de 4 «pines». En un caso que presentó retardo de consolidación se utilizó una placa de 6 agujeros.
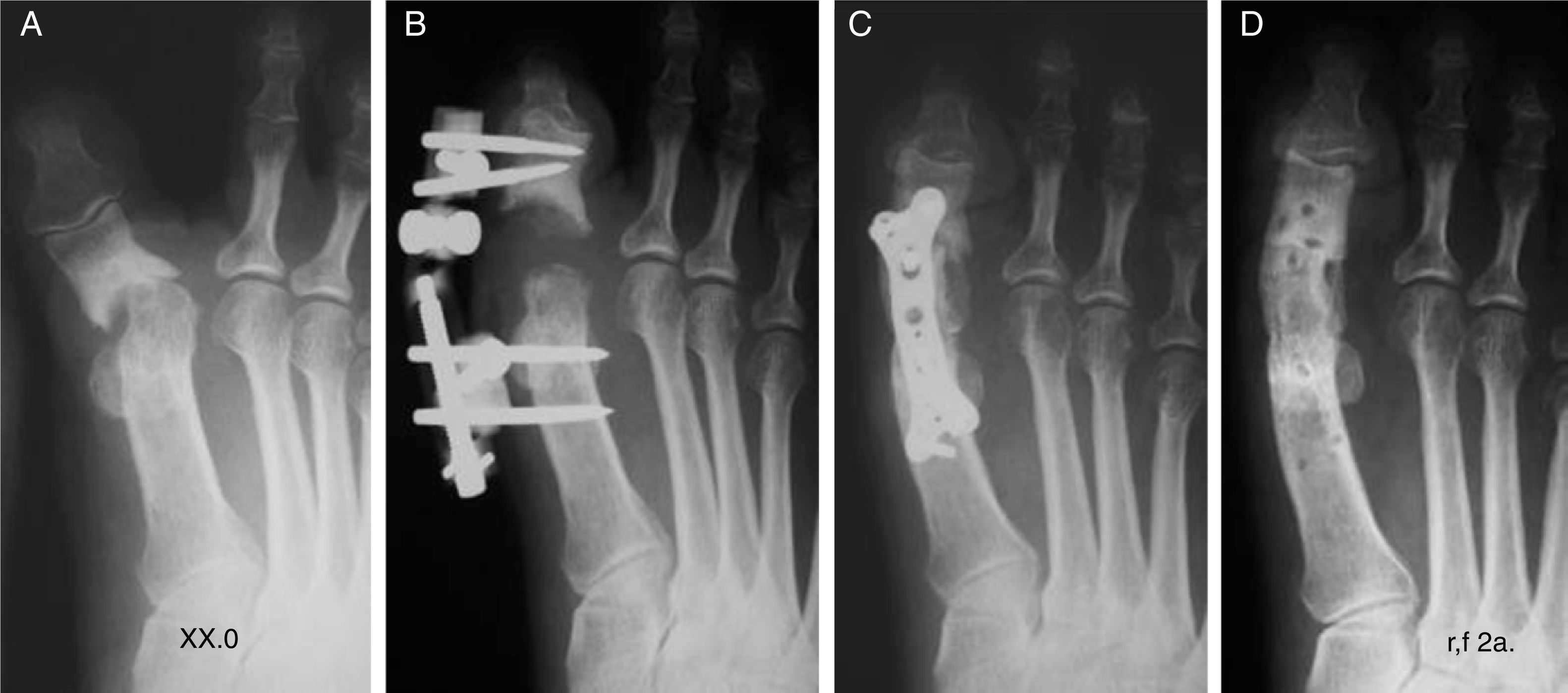
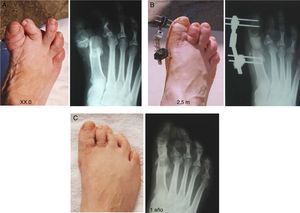
Técnica quirúrgica específicaProcedimiento en 2 tiemposPermite hacer el alargamiento de una manera gradual y controlada para recuperar el espacio y está indicado en pacientes que pueden tener riesgo vascular de isquemia en el primer dedo (fig. 2).
A) Secuelas por fracaso de la técnica de Keller-Brandes. B) Alargamiento progresivo con un minifijador externo en un primer tiempo. C) Injerto para intercalar y fijación interna con una placa de bajo perfil en un segundo tiempo. D) Retirada del implante a los 2 años. Aspecto del injerto.
La piel dorsal y medial deberá estar en buenas condiciones y las cicatrices previas evolucionadas.
Se accede quirúrgicamente al foco para permitir desbridar adecuadamente el tejido fibroso y fibrocartilaginoso. Las 2 superficies óseas se preparan hasta evidenciar hueso sano vascularizado.
A continuación, ambas son estabilizadas mediante un minifijador externo. Dos «pines» roscados se colocan en la diáfisis del metatarsiano; otros 2 son colocados en la falange proximal y, si esta última es demasiado corta, pueden ser colocados en la falange distal. Se inicia la elongación.
Segundo tiempoEl alargamiento gradual se va realizando 2-3mm por día, con la verificación secuencial de la vascularización del dedo.
Una vez logrado el alargamiento deseado, se interviene nuevamente (10-15 días). Se retira el fijador y se aborda por la misma incisión, se resecan los restos de tejido fibroso que pudieran quedar y se implanta el injerto óseo obtenido de la cresta ilíaca y del tamaño medido previamente entre las dos superficies óseas.
Seguidamente se estabiliza todo el montaje con una placa de bajo perfil contorneada de la medida adecuada, implantada en el dorso desde la falange proximal hasta el metatarsiano, asegurando así el injerto entre ambas estructuras. Es necesario lograr un efecto de compresión con la placa, para facilitar la integración del injerto. Se debe preparar antes un «lecho» con esponjosa obtenida de la misma cresta, que facilite el contacto del injerto con los extremos óseos.
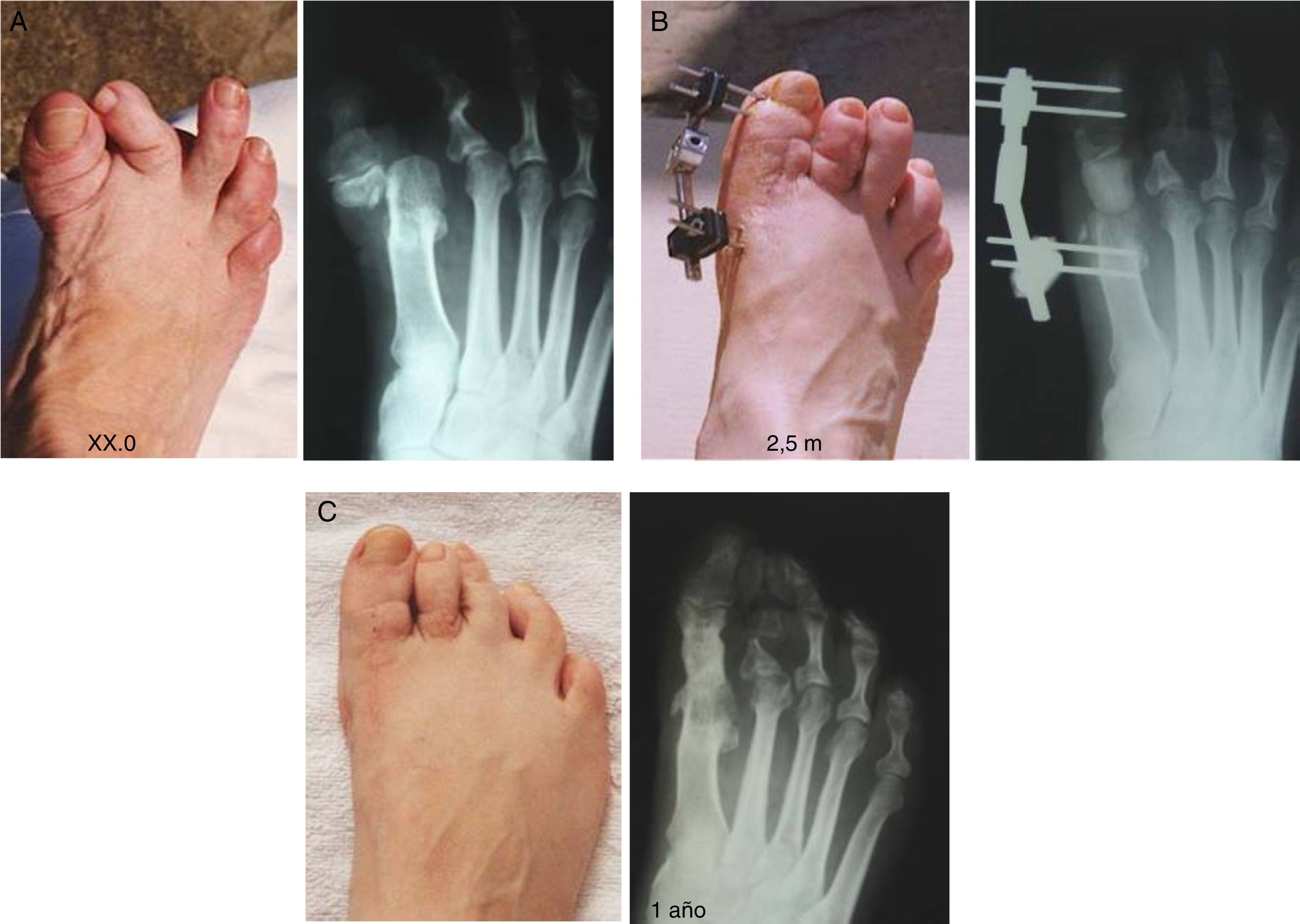
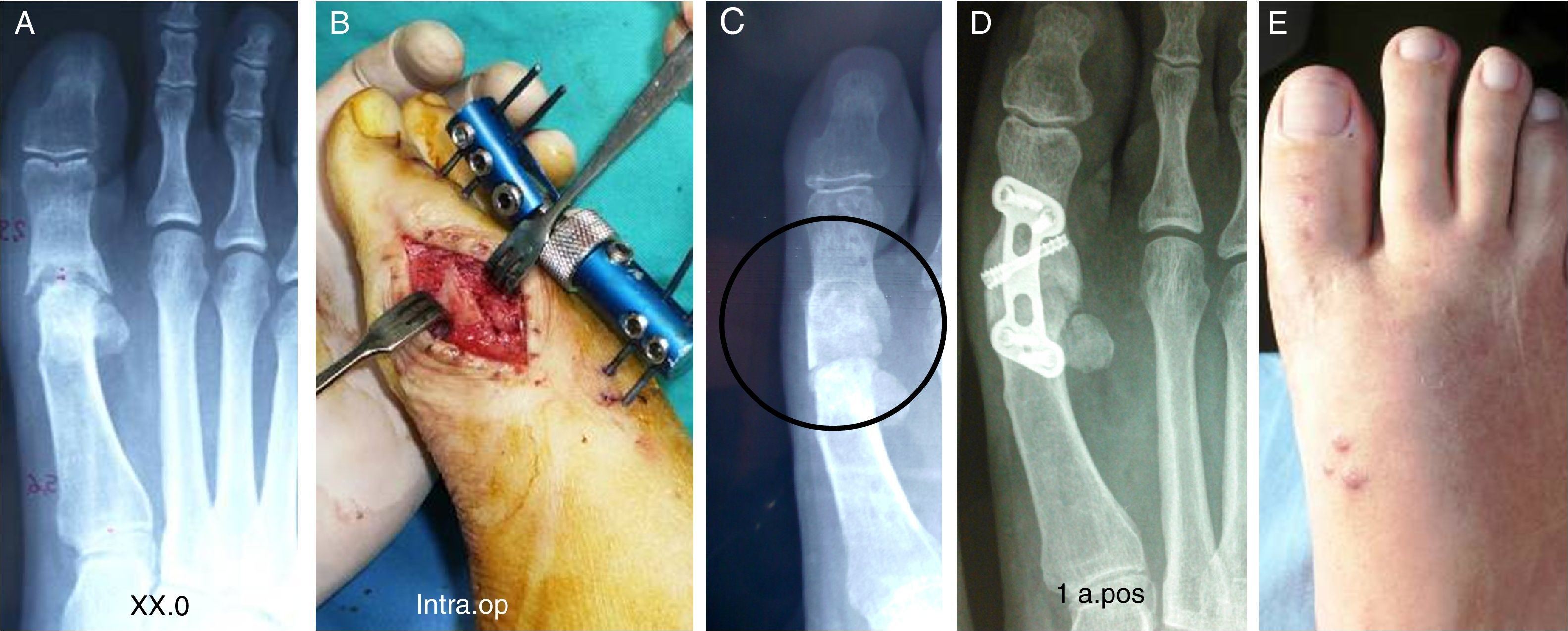
Procedimiento en 3 tiemposEstá indicado en casos en los que la falange está severamente acortada y se requiere un alargamiento mayor, de aproximadamente 3cm. Son lesiones graves, secuelas de varias operaciones previas, con la piel a veces en malas condiciones. Habitualmente presentan una metatarsalgia propulsiva (tercer rocker) debido a un primer metatarsiano corto y a un dedo gordo que no hace contacto con el suelo (dedo flotante, foating toe). Estos casos pueden presentar una isquemia del dedo si el alargamiento es rápido (fig. 3).
Este procedimiento tiene indicación principal en casos de grave acortamiento del primer metatarsiano por secuelas de osteotomías correctoras fallidas (fig. 4) y debe ser prioritario en casos de osteoartritis, infección o necrosis avascular de la cabeza donde sea necesaria la resección de esta; también en casos de fracaso de prótesis metatarsofalángicas que deben ser retiradas.
Se lleva a cabo de la misma forma y características que el descrito anteriormente.
Segundo tiempoEl alargamiento con el minifijador también debe hacerse de forma progresiva (2-3mm al día) hasta llegar a la longitud deseada en 7 o 10 días. Durante este período el estado vascular del dedo debe evaluarse a diario. Al final, la longitud clínica lograda debe ser comprobada radiográficamente.
Si los tejidos blandos se encuentran en buenas condiciones, se procede a una nueva intervención quirúrgica, para implantar el injerto óseo intercalar como en el procedimiento anterior y estabilizarlo, en este caso a compresión, con el mismo minifijador externo.
Tercer tiempoA diferencia del primer procedimiento, en el que la compresión se realiza con la placa en el mismo acto operatorio, en este caso con el fijador externo se va a realizar progresiva y diariamente, hasta la compresión máxima del fijador.
El control del injerto y del fijador se deben mantener periódicamente hasta la integración ósea radiológica, que por lo general se produce en 2 o 3 meses8. La cura de los «pines» debe ser exhaustiva, con la finalidad de evitar su aflojamiento.
Después de retirar el fijador, la estabilidad y la integración del injerto deben confirmarse clínica y radiológicamente.
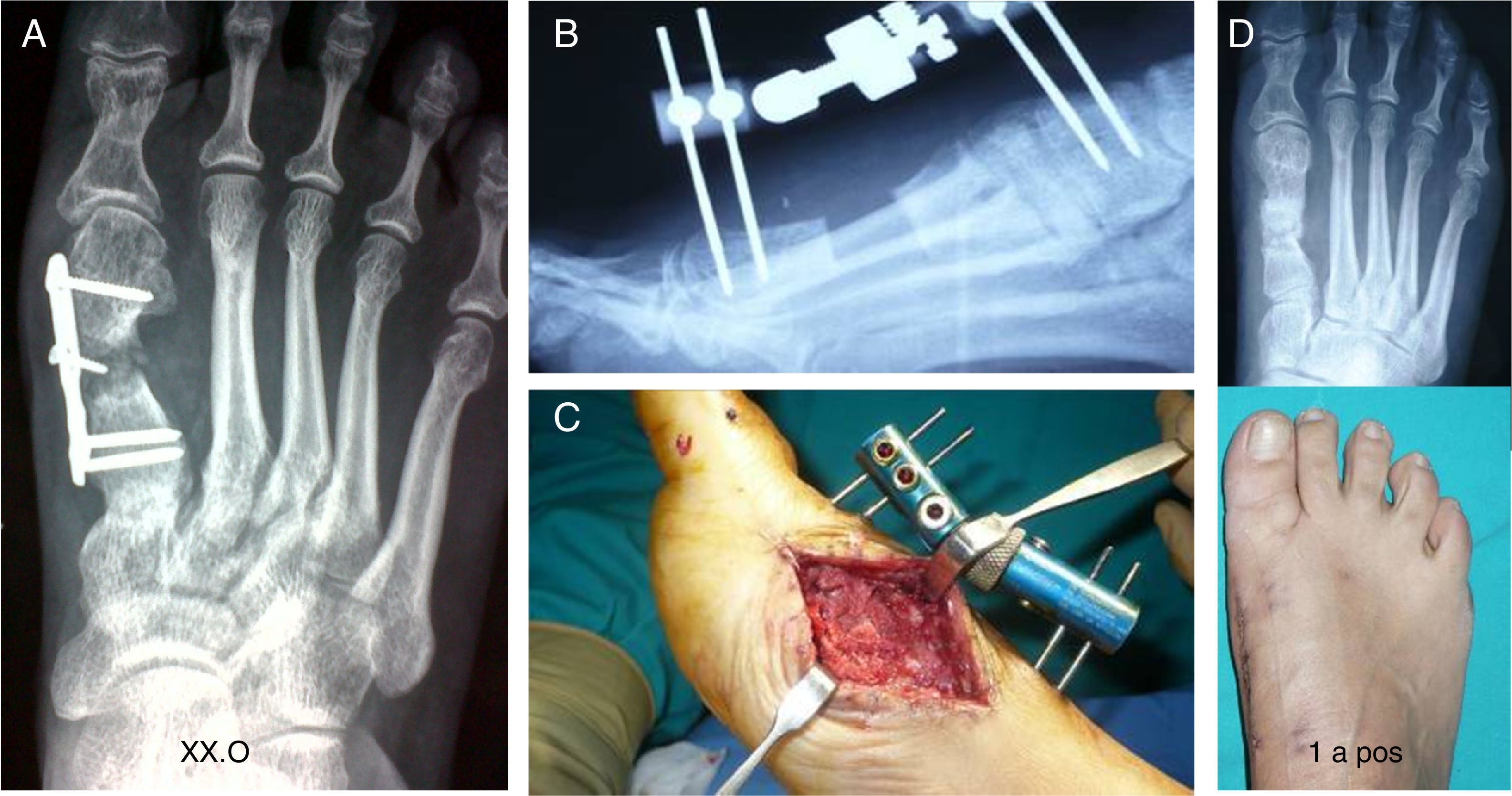
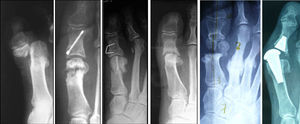
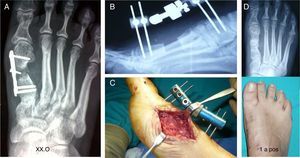
La principal ventaja de este segundo procedimiento es que después de retirar el fijador no queda ningún material de osteosíntesis en contacto con el hueso (fig. 5), las placas pueden permanecer, pero en algunos casos es necesario retirarlas al año, sobre todo, si presentan molestias locales. En estos casos debe comprobarse que el injerto no se ha modificado y que se mantiene en toda su estructura (fig. 2).
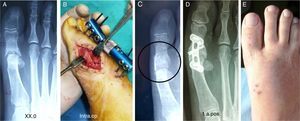
Secuelas de cirugía mínimamente invasiva (m.i.s.). A) Artrosis de la falange proximal y necrosis de la cabeza del metatarsiano, la resección hasta hueso sano ocasiona un acortamiento de 3 cm. B) Alargamiento e injerto óseo intercalar. C) Sin integración del injerto a los 4 meses. D) Osteosíntesis por retardo de consolidación. E) Imagen radiológica de consolidación completa al año. Resultado clínico.
En todos los pacientes, durante 6 u 8 semanas del postoperatorio, se indicó carga parcial asistida progresiva con muletas mediante bota de yeso fenestrada en el dorso. Posteriormente, se utilizó una ortesis de tipo walker adaptada al fijador hasta la semana doce.
Confirmada la integración del injerto, se retiró el walker y se permitió usar un calzado habitual blando.
La decisión de aplicar el procedimiento en 2 o 3 tiempos va a venir condicionada por las necesidades individuales de cada paciente y por las características de cada caso en particular: el origen de la secuela, el tamaño de la falange, número de operaciones previas, condición de la piel, cicatrices anteriores, calidad ósea y estado de la vascularización del primer dedo.
ResultadosLos controles clínicos y de imagen en todos los casos fueron realizados periódicamente en el postoperatorio, durante el primer año y a lo largo de seguimientos posteriores.
El acortamiento medio previo de la falange preoperatoriamente fue de 2,5cm.
El alargamiento obtenido osciló en un rango de 1,5 a 3cm, con una media de 2,5cm. La integración clínica y radiológica del injerto fue confirmada por término medio entre 2 y 4 meses, manteniéndose esta al año de seguimiento. No se observó ninguna diferencia significativa clínica o radiológica en función del procedimiento utilizado.
El ángulo intermetatarsiano preoperatorio en todos los casos presentó un rango de 12 a 16°. Otros ángulos como el metatarsofalángico y el ángulo articular distal del metatarsiano no fueron tomados en cuenta debido a la naturaleza del procedimiento.
El 90% de los casos presentaba asociada alguna afección en los dedos menores (garra digital, dedos en martillo, etc.), que también necesitaron ser intervenidos en el mismo acto operatorio. Un caso requirió extraer cemento como espaciador previamente puesto, antes de la implantación ósea.
Para evaluar los resultados de esta serie se han utilizado los criterios originales de Blauth y Falliner publicados en 19979. La misma metodología también fue usada por nosotros en nuestra primera serie publicada en 199910. Esto nos ha permitido comparar todos los resultados obtenidos con los publicados por dichos autores. Por esta razón, se desestimó la valoración AOFAS.
Aunque se hicieron valoraciones intermedias, se han tomado como referencia las realizadas a los 12 meses de la cirugía (tabla 1).
Todos los casos fueron seguidos durante 1-3 años; los buenos resultados no cambiaron con el tiempo y los pacientes permanecieron satisfechos con los resultados clínicos y funcionales obtenidos.
La tasa de fracasos fue del 7,5%. Las complicaciones más graves fueron la no integración del injerto al retirar el fijador (fig. 5) y una infección del injerto; ambos requirieron intervenciones adicionales. En el primer caso, una osteosíntesis que evolucionó satisfactoriamente y resección del injerto en el segundo, lo que supuso volver a la situación primaria y seguir un tratamiento posterior con ortesis. Otro paciente necesitó una osteotomía de elevación de tipo Goldfarb en la base de los metatarsianos centrales para tratar la metatarsalgia residual que presentaba.
Las complicaciones por problemas de partes blandas (heridas y lesiones de los «pines» en la piel) fueron leves: fue suficiente la cicatrización por segunda intención y curas progresivas.
Cuatro casos, que corresponden a un 10% de la serie, no quedaron satisfechos al persistir la metatarsalgia, por lo que necesitaron ortesis de descarga para hacer su vida habitual.
Los resultados anteriormente expuestos, salvo algunas diferencias que no son sustanciales, son prácticamente superponibles a los obtenidos por Blauth y Falliner en su trabajo original.
DiscusiónLa artrodesis metatarsofalángica es un procedimiento de elección para la corrección quirúrgica del hallux valgus severo con gran inestabilidad de la articulación metatarsofalángica, especialmente en los casos en los que se acompaña de procesos degenerativos artrósicos o de artritis reumatoide. Igualmente es útil y ofrece buenos resultados para la reconstrucción del primer radio, por secuelas de fracaso de diferentes técnicas quirúrgicas correctoras del hallux valgus, como refieren diferentes publicaciones al respecto11–13.
El principal problema se plantea en los casos en los que existe un acortamiento excesivo de la falange, del metatarsiano o de ambos, por cirugías previas o por defectos de técnica. Una artrodesis directa en estos casos, al resecar las superficies óseas hasta tejido sano, agrava el problema biomecánico y clínico al producir un mayor acortamiento del primer radio.
Para evitar esta circunstancia, es necesario interponer un injerto córtico-esponjoso del tamaño adecuado entre los 2 extremos óseos, para recuperar la longitud perdida y la capacidad funcional del primer radio. Con la normalización de la longitud, se logra un primer radio estable que es capaz de asumir la carga y evitar la metatarsalgia transferencial por sobrecarga de los radios centrales14–16.
Blauth y Falliner en el trabajo original en 1997 desarrollaron este procedimiento en un solo tiempo estabilizando el injerto con 2 agujas de Kirschner intramedulares retiradas a las 8 semanas, que no conferían estabilidad al montaje.
La fijación interna con placas de bajo perfil o la fijación externa son opciones más estables que permiten que el injerto permanezca comprimido, lo que favorece su integración y se evitan problemas de índole vascular al hacer la elongación progresiva.
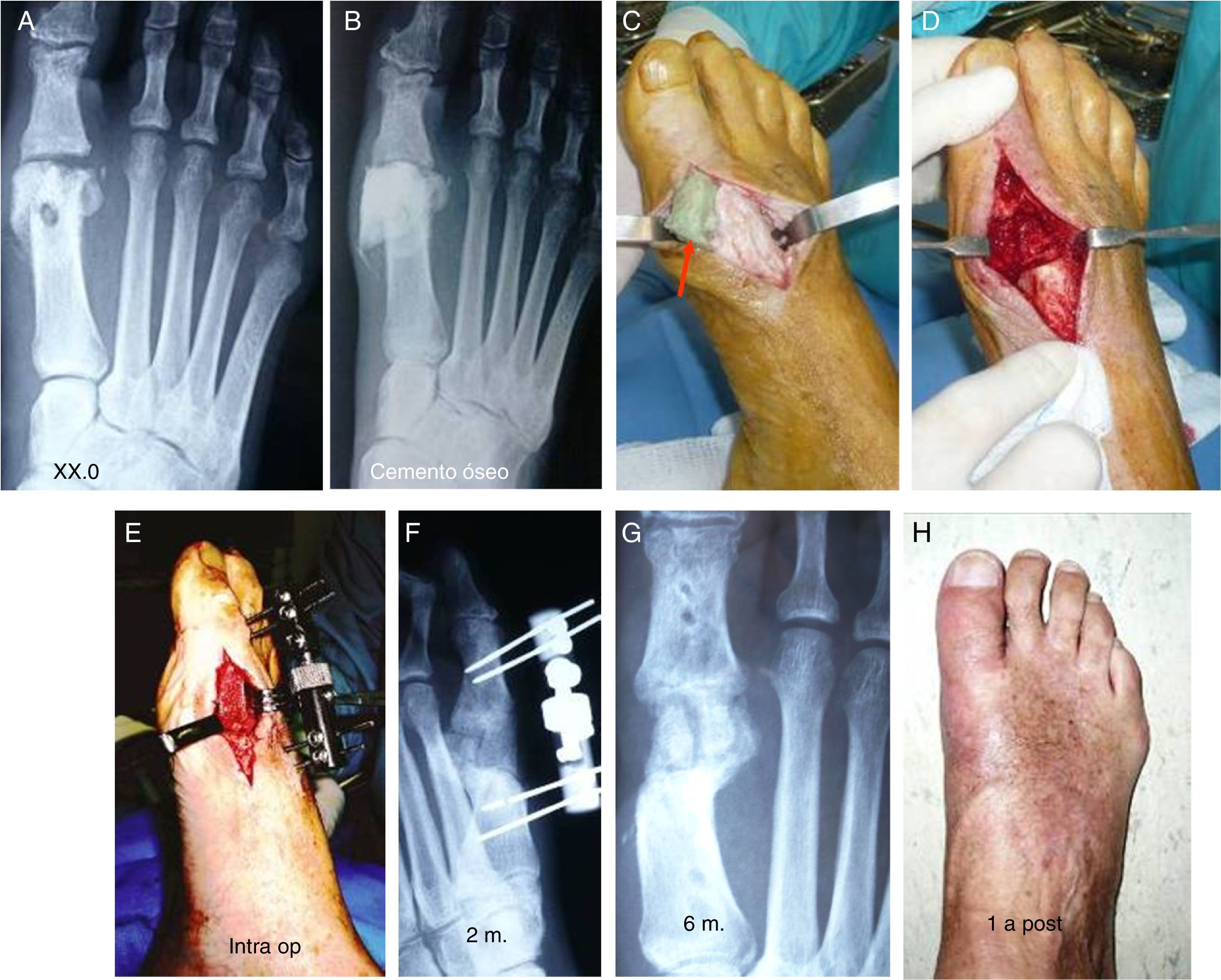
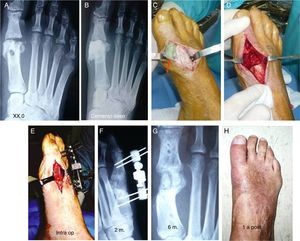
Myerson17 recomienda el uso de un pequeño fijador externo, especialmente en los casos con infección (fig. 6), donde se requiere, además, la resección del hueso afectado para asegurar la curación y posteriormente implantar el injerto estructural de interposición que restaure la longitud del radio.
A) Artritis infecciosa después de una osteotomía enchevron. B) Resección del hueso necrótico de la cabeza del metatarsiano e implantación de polimetilmetacrilato (PMMA) como espaciador temporal. C) Extracción del cemento. D) Preparación de la zona a injertar. E) Elongación con minifijador externo. Implantación de injerto óseo estructural. F) Rx. minifijador e injerto óseo a los 3 meses. G) Radiografía a los 6 meses. H) Resultado clínico al año.
Recientemente, Malhotra18 publica el mismo sistema pero sin elongación previa, solo manual y en un tiempo. La serie es de 25 pies operados a lo largo de 10 años con estabilización del injerto con agujas de Kirschner y placas de bajo perfil. Refiere solo 3 fracasos que tuvo que reintervenir. Luk y Johnson19 también en el 2015 comunican buenos resultados con la misma técnica en 15 pies, pero utilizando aloinjerto óseo, que autoestabilizan mediante escariado bipolar, sin osteosíntesis, con resultados favorables en un 87% de los casos e integración del injerto en 21 semanas y 3 casos fallidos.
Mediante la técnica de artrodesis por elongación e interposición ósea utilizando injerto corticoesponjoso autógeno, la longitud del primer radio que se había perdido puede ser recuperada, por lo tanto, la sensación de primer «dedo flotante» desaparece; la fórmula digital y metatarsiana mejoran y el apoyo anterior se normaliza. La metatarsalgia transferencial asociada también desaparece en el 80% de los casos y los pacientes refieren un alto grado de satisfacción y una mejoría clínica y estética: desaparecen los problemas en cuanto al uso del calzado.
Las 2 formas de estabilización, en 2 tiempos (placa) o en 3 (fijador externo permanente), pretenden el mismo objetivo, solo se diferencian en el método, por lo que los resultados clínicos y radiológicos son superponibles, como así se ha observado.
La indicación de utilizar uno u otro método va a venir condicionada por la historia natural de la secuela, infección, cirugías previas y características de la deformidad, etc.
Aun siendo ambos procedimientos de estabilización ósea, el fijador externo requiere unos cuidados y una atención mayor que la placa durante el postoperatorio, así como en la retirada, de ahí que lo consideremos como un tercer tiempo dentro de la técnica.
La respuesta favorable de los pacientes, respecto a la ausencia de dolor a los 6 meses, nos lleva a considerar que la artrodesis mediante elongación e interposición ósea es una buena técnica para estas graves complicaciones de la cirugía del hallux valgus, que en muchas ocasiones representan un serio problema para el cirujano que se dispone a tratarlas.
Según nuestro criterio, las opciones que presentamos en este trabajo permitirán optar por la conducta más adecuada para cada caso en particular.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A María Luisa Ampudia (Hospital Virgen del Mar, Madrid) y Raquel Rodríguez Vidal (Clínica Tres Torres, Barcelona), instrumentistas de quirófano, por su colaboración en la cirugía de estos pacientes.