El pioderma gangrenoso (PG) es una dermatosis no infecciosa y necrótica que puede ocurrir después de cualquier cirugía, aunque de forma poco frecuente en traumatología y menos aún en cirugía de la mano.
La baja sospecha diagnóstica y el retraso en su detección pueden llegar a tener consecuencias devastadoras, a nivel local y sistémico.
Presentamos el caso de una mujer de 61años que, tras una polectomía de A1 en el dedo anular, desarrolla un PG resolviéndose con corticoides intravenosos.
Pyoderma gangrenosum (PG) is a non- infectious and necrotic skin disease which can occur after any surgery, although infrequently Traumatology, let alone in Hand Surgery.
A low diagnostic suspicion and delayed detection can have devastating consequences, both locally and systemically.
We present the case of a 61year female that developed a PG after an open release of the first annular pulley; clinical improvement occurred after an intravenous treatment with corticosteroids.
El pioderma gangrenoso (PG) es una dermatosis dolorosa, inflamatoria, neutrofílica y estéril. En el 50-70% de los casos precede o acompaña a una enfermedad sistémica1. En un 20-30% de los casos debuta después de un trauma o una cirugía, fenómeno conocido como patergia, simulando una infección de la herida quirúrgica1,2. Suele producirse en el seno de una cirugía mamaria (25%), abdominal (14%) o cardiotorácica (14%), siendo su aparición en cirugía de la mano, excepcional3,4.
La baja sospecha diagnóstica retrasa el correcto tratamiento. Además, su similitud con una infección de la herida quirúrgica hace que se empleen gestos quirúrgicos, que empeoran el cuadro clínico. El retraso diagnóstico y los lavados quirúrgicos pueden desembocar en resultados devastadores, incluyendo amputaciones y el fallecimiento del paciente3.
Se han propuesto criterios diagnósticos3, aunque sigue siendo un diagnóstico de exclusión5. El tratamiento con corticoides intravenosos es el de elección, aunque se han descrito alternativas como la ciclosporina y otros inmunosupresores4.
Caso clínicoMujer de 62años que acude al servicio de urgencias de traumatología por tumefacción y dolor en la mano derecha después de una polectomía (A1) en el anular y el pulgar, operada 9días antes, para tratamiento del dedo en resorte. Niega fiebre. Refiere que el dolor se fue incrementando desde la única cura que se le había hecho, 5días antes. Como antecedentes de interés: la paciente es diabética tratada con insulina y metformina, presenta una fibrilación auricular en tratamiento con acenocumarol, es portadora de una prótesis mitral e intervenida de una valvuloplastia tricuspídea, ambas 8años antes.
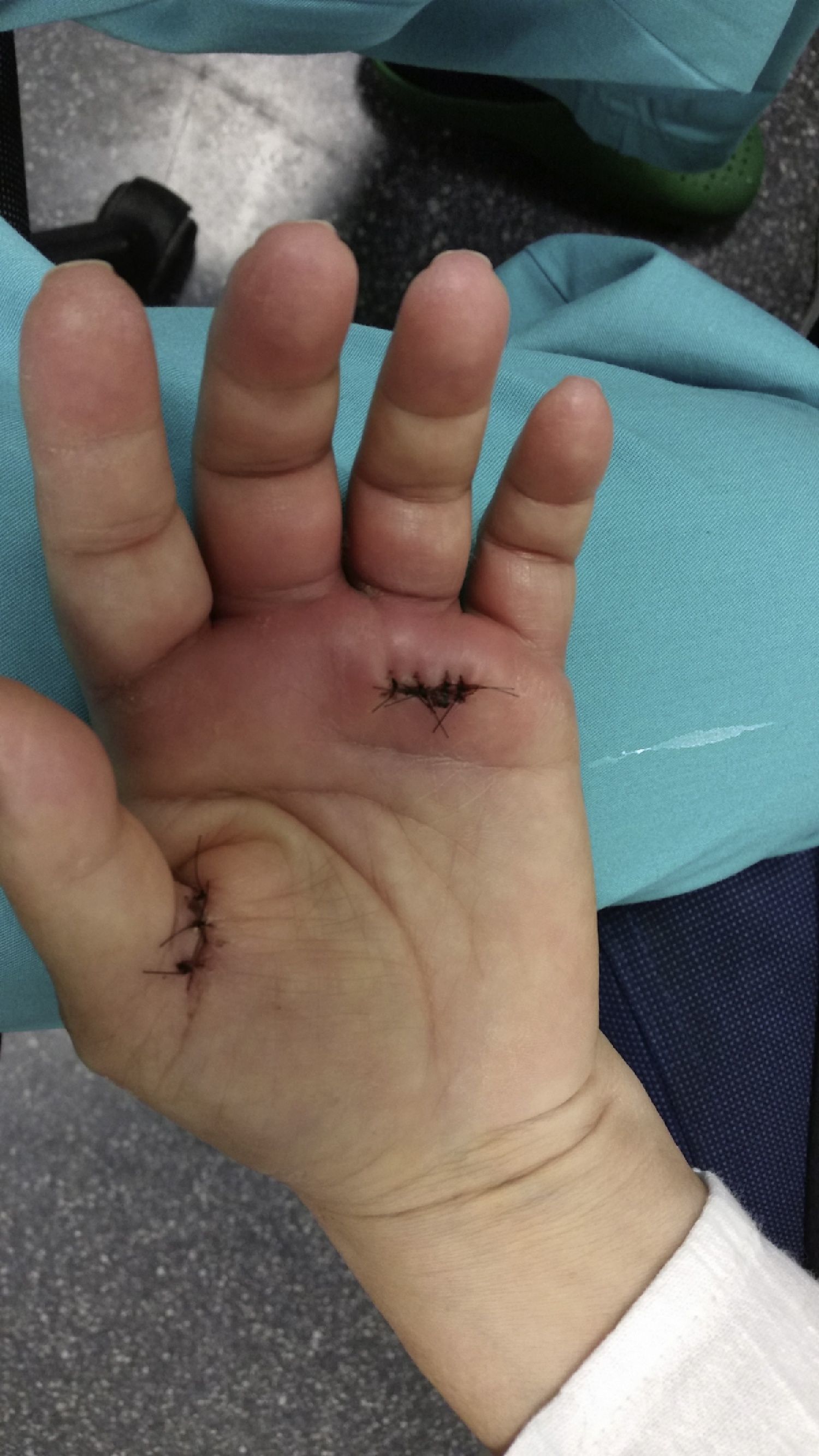
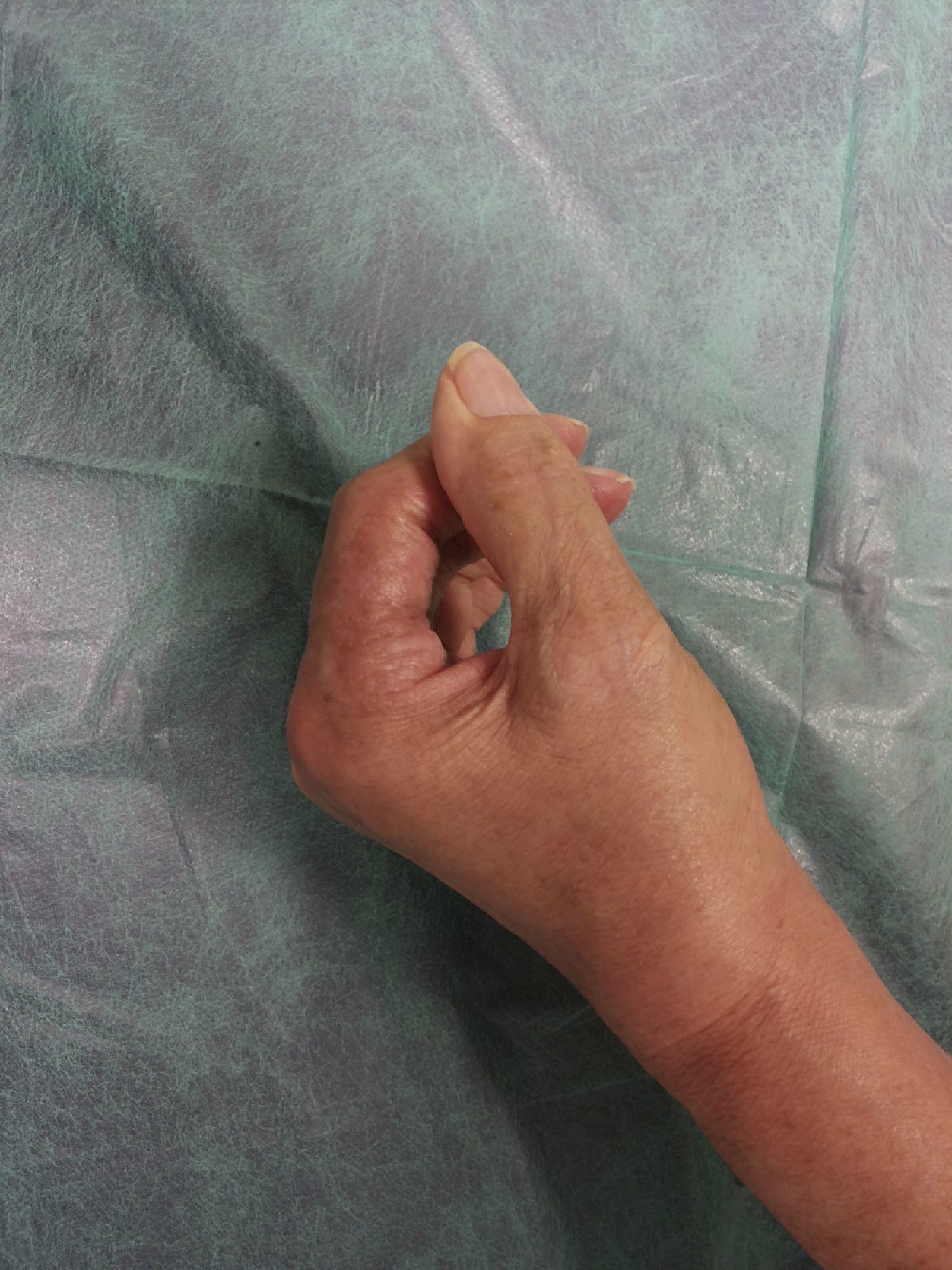
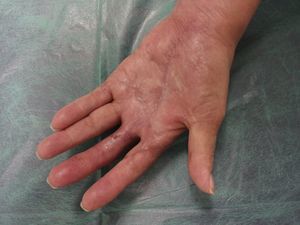
El día de su ingreso la paciente estaba afebril, presentaba eritema alrededor de los puntos de sutura de la cirugía en el dedo anular, con hipertermia de la zona e intenso dolor a la palpación (fig. 1); en la urgencia se procedió a la retirada de los puntos de sutura, obteniéndose un exudado purulento que se mandó cultivar. Posteriormente se lavó la herida con suero salino fisiológico y clorhexidina.
En la analítica inicial, la proteína C reactiva (PCR) era de 84,30mg/l, con una leucocitosis de 22.750/μl, con 17.300 neutrófilos/μl. Se inició antibioterapia empírica con vancomicina.
El segundo día de su ingreso se decidió lavar de forma urgente la herida en quirófano ante la falta de mejoría.
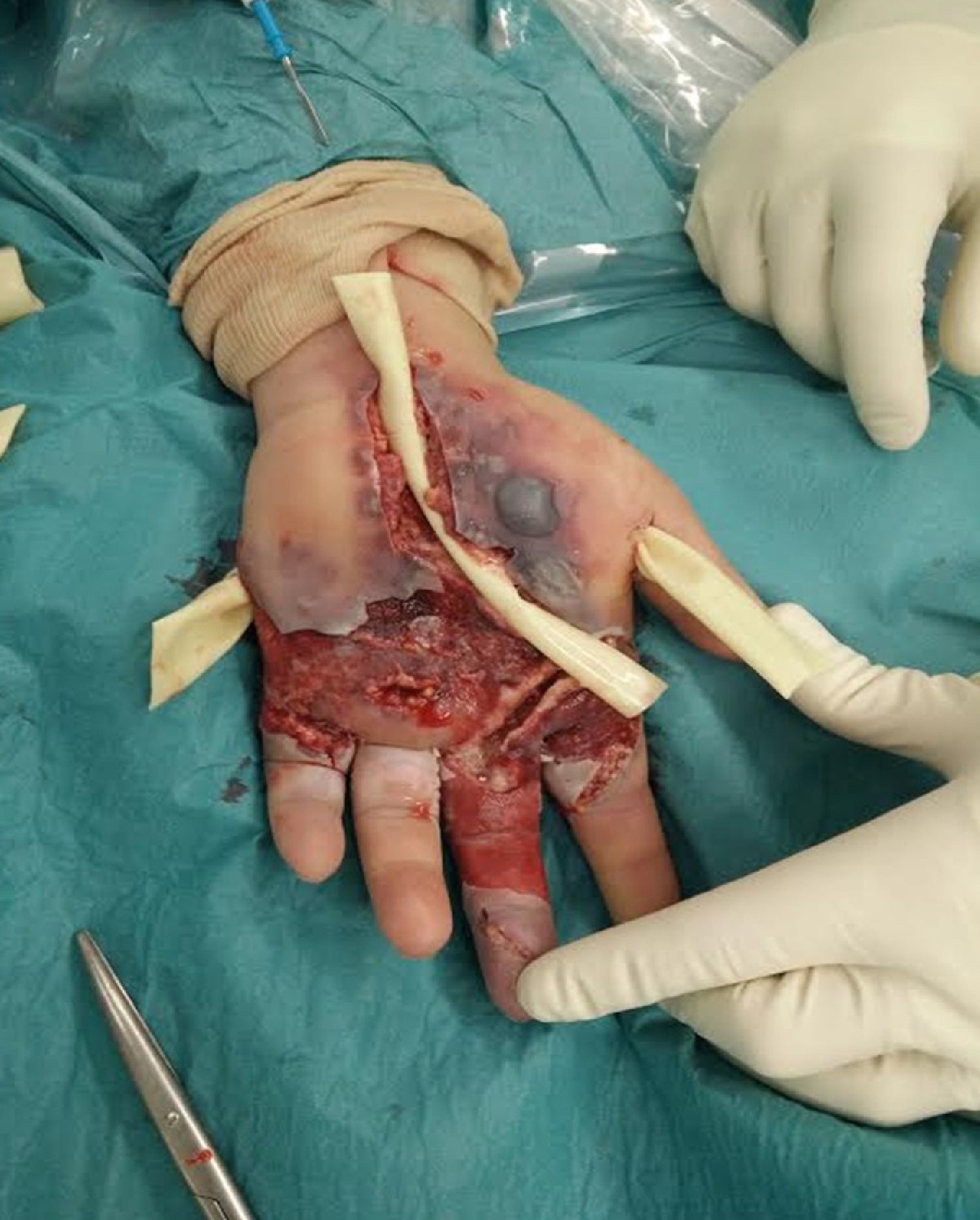
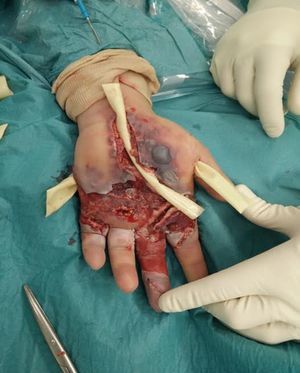
En los 7días posteriores se realizaron otros 3 lavados quirúrgicos, modificándose así mismo la antibioterapia en 3 ocasiones (vancomicina, amoxicilina-clavulánico, meropenem), con empeoramiento del cuadro a pesar de los gestos terapéuticos (fig. 2). Entre otros gestos quirúrgicos, se realizó una liberación del túnel del carpo.
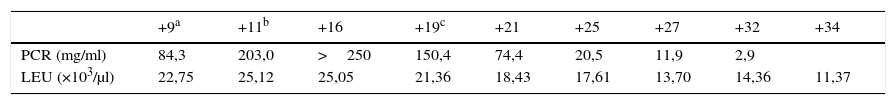
Durante su ingreso todos los cultivos fueron negativos y persistía la leucocitosis con un marcado aumento de la PCR (tabla 1). Clínicamente persistía un dolor intenso y empeoramiento del aspecto de la mano, que presentaba una importante tumefacción, epidermolisis, aumento de la ulceración hacia proximal y distal, drenaje seroso abundante y una difícil movilidad de los dedos índice a meñique. Así mismo, el dedo medio presentaba un aspecto necrótico. En todo momento la paciente estuvo afebril y sus glucemias se mantuvieron estables.
Determinaciones analíticas de proteína C reactiva (PCR) y de leucocitos (LEU)
| +9a | +11b | +16 | +19c | +21 | +25 | +27 | +32 | +34 | |
|---|---|---|---|---|---|---|---|---|---|
| PCR (mg/ml) | 84,3 | 203,0 | >250 | 150,4 | 74,4 | 20,5 | 11,9 | 2,9 | |
| LEU (×103/μl) | 22,75 | 25,12 | 25,05 | 21,36 | 18,43 | 17,61 | 13,70 | 14,36 | 11,37 |
Nota: Los días están expresados en día de postoperatorio.
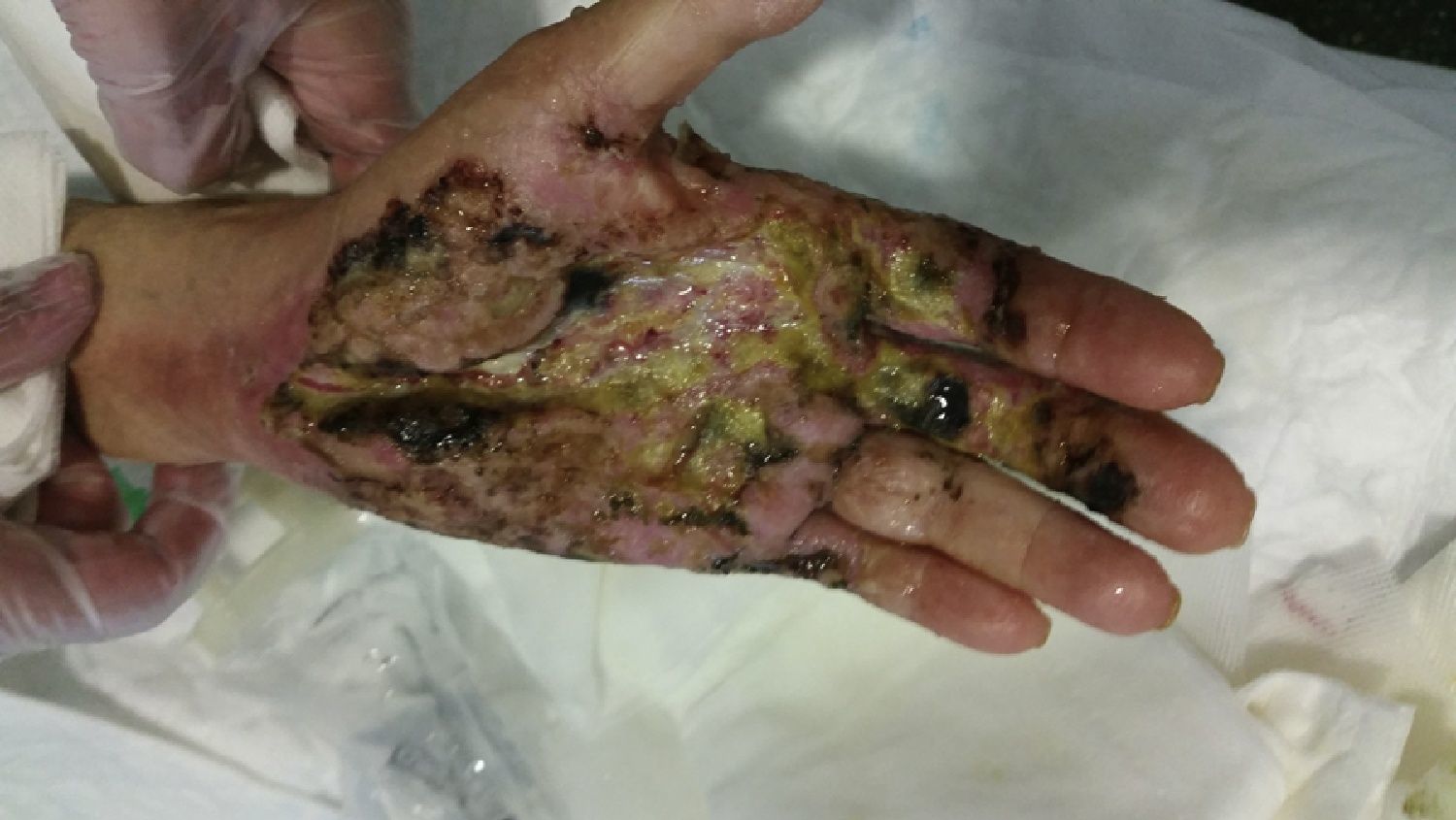
El undécimo día de su ingreso (día +19 postoperatorio) la paciente fue valorada en conjunto por nuestro servicio y los de medicina interna y dermatología, momento en el cual se sospechó un PG dada la negatividad de los cultivos, el empeoramiento con los lavados, la falta de respuesta al tratamiento antibiótico de amplio espectro y el aspecto eritematoso y violáceo de los bordes de la lesión alrededor de las heridas quirúrgicas. Se inició en ese momento el tratamiento con corticoides intravenosos a altas dosis (prednisona 80mg/24h) y se evitaron la rehabilitación y ulteriores gestos quirúrgicos.
La mejoría analítica y clínica (tabla 1 y fig. 3) fue notable desde el inicio del tratamiento corticoide. A los 7días de ser introducido el tratamiento corticoide, la paciente desarrolló un ictus isquémico embólico en el territorio M1 de la arteria cerebral media, tratado de urgencia mediante trombectomía con recanalización completa y sin secuelas neurológicas.
La paciente fue dada de alta a los 38días de su ingreso (+47 día postoperatorio), siendo revisada semanalmente en nuestras consultas. El tratamiento corticoide fue retirado a los 61días (+79 postoperatorio), iniciándose en ese momento el tratamiento rehabilitador.
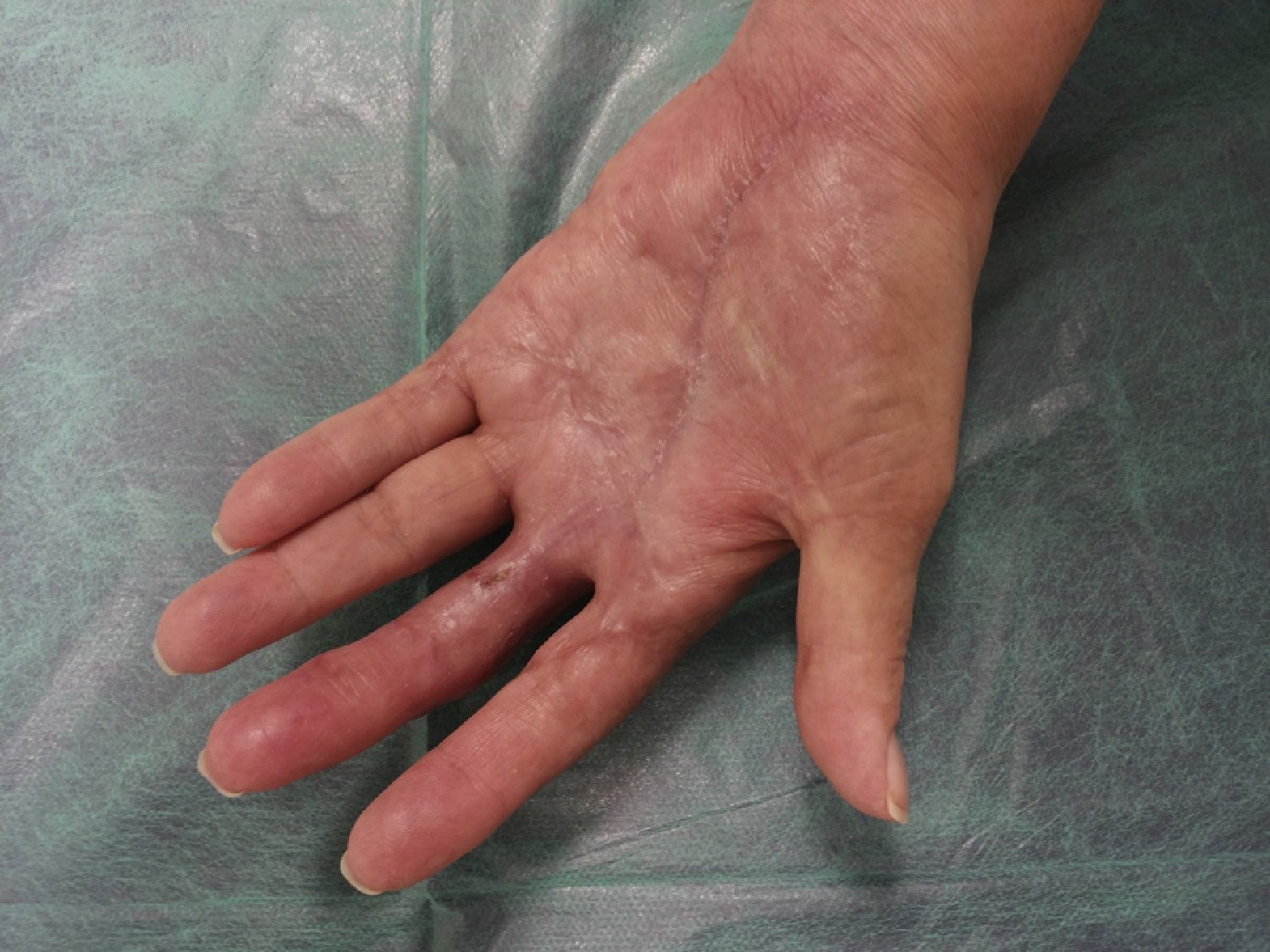
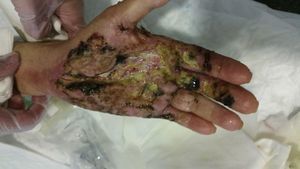
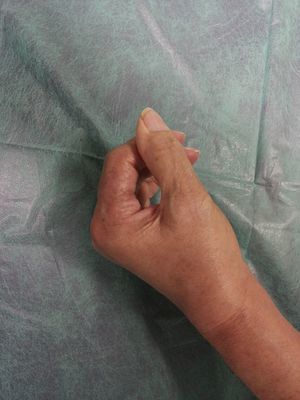
A los 92días (+111 desde la cirugía) de haber iniciado el tratamiento corticoide, las lesiones ulcerosas y las heridas quirúrgicas habían epitelizado completamente (fig. 4), mejorando progresivamente la movilidad de los dedos, dejándose la mano descubierta e invitando a la paciente a recuperar progresivamente su actividad manual habitual (fig. 5).
Después de una búsqueda en MEDLINE solo se han encontrado 3 casos, en la literatura inglesa, de PG tras una cirugía de la mano6,7. Consideramos nuestro caso excepcional hasta ahora.
El PG es una enfermedad de base inmunológica de origen desconocido, donde se sospecha que hay una disfuncionalidad de los linfocitos T4. Hasta en el 70% de los casos va asociada a enfermedades sistémicas, en especial la enfermedad inflamatoria intestinal, así como la artritis reumatoide y otros2. Solo en el 20-30% de los casos hay un trauma o cirugía previa, siendo excepcional en cirugía de la mano8.
En el PG, el paciente desarrolla placas eritematosas, así como pústulas con una rápida evolución hacia úlceras de centro necrótico y bordes violáceos. El paciente referirá un dolor intenso asociado a las lesiones, siendo posible la aparición de fiebre y otros síntomas sistémicos8.
Debido a la baja sospecha diagnóstica, los retrasos en el diagnóstico son muy frecuentes y pueden oscilar desde varias semanas hasta meses9,10. El diagnóstico precoz es fundamental tanto para poder tratar a tiempo esta enfermedad como para evitar agravarla con los lavados quirúrgicos. Para evitar los retrasos en el diagnóstico es fundamental una intervención multidisciplinar, incluyendo en esta a dermatología.
Por lo tanto, ante una herida quirúrgica que no responde al tratamiento antibiótico ni a los lavados quirúrgicos, sino que además empeora con ellos, así como la presencia de cultivos negativos, debe hacernos sospechar un PG3,4,10. Dicho diagnóstico debe ser clínico. En nuestro caso, otro marcador indirecto de sospecha para PG fue la normalidad en las glucemias de la paciente.
Los estudios anatomopatológicos arrojan poca luz para el diagnóstico definitivo, y este debe basarse en la evolución positiva tras administrarse corticoides intravenosos a altas dosis8,10.
La cura local de la herida se basará en la limpieza con suero salino fisiológico, cobertura con apósitos impregnados y gasas, sin otros gestos agresivos.
Se han propuesto tratamientos alternativos en caso de falta de respuesta a los corticoides, como la dapsona, azatioprina, ciclofosfamida, ciclosporina e infliximab, entre otros4,9.
En nuestro caso, los niveles de PCR sirvieron como marcador en la respuesta al tratamiento, a pesar de su baja especificidad4.
Los lavados quirúrgicos deben evitarse en el PG, así como la rehabilitación precoz.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos su colaboración al Dr. Ramos Martínez del Servicio de Medicina Interna-Infecciosas, así como al Dr. Gastón Roustán, jefe de Servicio de Dermatología de nuestro Hospital.