Este artículo tiene el propósito de mostrar en una serie de casos la aplicación de la técnica de biopsia excisional con gingivoplastia como tratamiento del granuloma piógeno. También se puede observar que la correcta extirpación; así como la eliminación de los factores contribuyentes disminuye considerablemente la probabilidad de recidiva. En este reporte de serie de casos se ha descrito la presencia del granuloma piógeno relacionado al estado de gestación, a factores locales como ausencia de contacto interproximal, presencia de cálculo e índices de higiene oral malos. Además, se recomienda que la instrucción de higiene oral sea el primer paso en el tratamiento del granuloma piógeno y que posteriormente a la extirpación de la lesión los pacientes reciban terapia periodontal de soporte.
The present article purports the aim of showing, in a series of cases, the application of excisional biopsy with gingivoplasty technique as treatment of pyogenic granuloma. It can be observed that accurate excision as well as elimination of contributing factors considerably decreases recurrence probabilities. Presence of pyogenic granuloma has been described in this report of a series of cases related to pregnancy, local factors such as absence of interproximal contact, presence of calculi and poor oral hygiene indexes. Moreover, it is recommended that oral hygiene instruction be the first step in treatment of pyogenic granuloma, and that after lesion excision patients receive supporting periodontal therapy.
El granuloma piógeno es un crecimiento tumoral de los tejidos de la cavidad oral o piel, no neoplásico. Es el tipo de hiperplasia inflamatoria más frecuente de la cavidad oral y en su histología se observa una proliferación de tejido de granulación con infiltrado inflamatorio y gran capacidad angiogénica, por lo que suelen existir neoformaciones vasculares de diferentes diámetros que tienen un inicio y fin abrupto dentro del tejido.1 Esta lesión puede clasificarse en dos grupos desde un punto de vista histológico. Cuando los capilares se encuentran organizados en lóbulos de tejido granulomatoso rodeados por una fina banda de colágeno, la formación recibe el nombre de «hemangioma lobular capilar», mientras que cuando las formaciones vasculares se entrelazan en el tejido sin orden aparente recibe el nombre de «hemangioma capilar no lobular».2
La etiología de este tipo de lesiones no se encuentra muy esclarecida, considerándose una lesión reactiva a varios estímulos de bajo grado, entre los que se encuentran: traumatismos repetidos, agresiones, factores hormonales y algunos fármacos. La alta incidencia de esta lesión durante el embarazo se relaciona con altos niveles de estrógeno y progesterona.2
Las lesiones reactivas hiperplásicas son de alta incidencia en patología oral. Kadeh determinó que el granuloma piógeno constituye el 37% de las lesiones gingivales reactivas en pacientes de alrededor de 30.4 (± 14.9) años de edad.3
Epivatianos et al. reportó mayor prevalencia en mujeres (1:1.5) y presencia de factores etiológicos locales en 16% de los casos.4
Clínicamente el granuloma piógeno aparece como una masa de crecimiento rápido, de consistencia blanda, que puede ser pediculada, de tamaño variable, de color rojizo con superficie lobulada que en ocasiones se encuentra ulcerada y presenta una gran tendencia al sangrado.2 Su localización involucra la encía en el 75% de los casos. De manera menos común, aparece en labios, lengua, mucosa bucal y paladar. Las lesiones son más comunes en el maxilar superior, en zonas anteriores y en zona vestibular de la gingiva; algunas se extienden a la zona interproximal e involucran el aspecto vestibular y lingual de la gingiva.1,2
Tradicionalmente el tratamiento de elección para este tipo de lesiones es la extirpación quirúrgica completa con curetaje subperióstico. Para evitar las recidivas se deben retirar además los potenciales factores irritantes (placa, restauraciones desbordantes, etc.).1 Por lo que este artículo tiene el propósito de mostrar en una serie de casos que la aplicación de la técnica correcta para la extirpación, así como la eliminación de los factores contribuyentes disminuye considerablemente la probabilidad de recidiva.
Presentación de CasosCaso 1Paciente de género femenino, de 34 años de edad, sistémicamente sana, es referida a la Clínica de la Maestría en Periodoncia de la Universidad de San Martín de Porres, por presentar lesión gingival a nivel de piezas 3.4 y 3.5. La paciente refiere un crecimiento gingival sangrante aproximadamente hace un año atrás, por lo cual recibió tratamiento resectivo. La paciente refiere un crecimiento gradual de la nueva lesión, que llevó a incomodidad y sangrado al comer y cepillarse a medida que la lesión alcanzó el plano oclusal. La paciente no refiere ingesta de hormonas ni estar gestando.
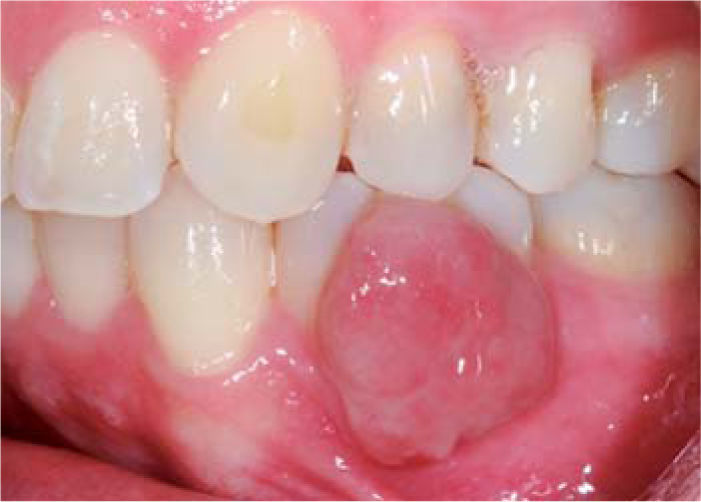
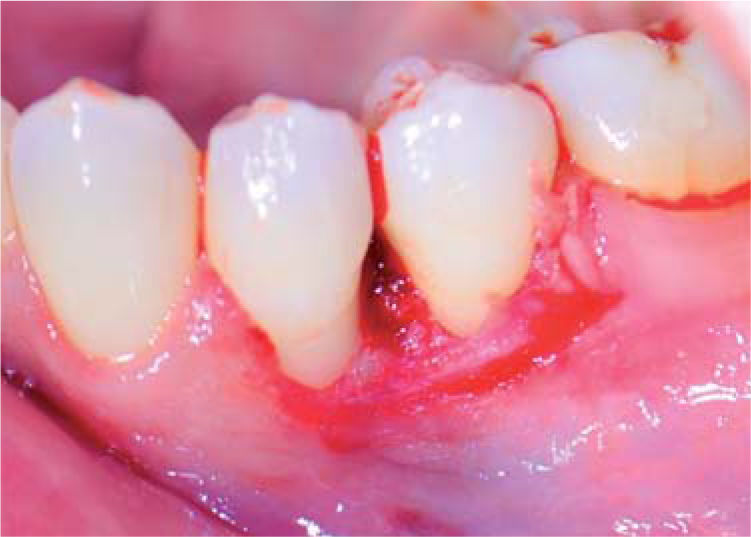
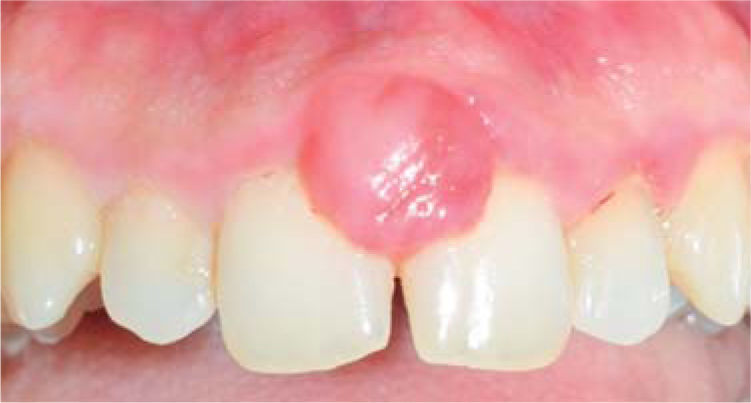
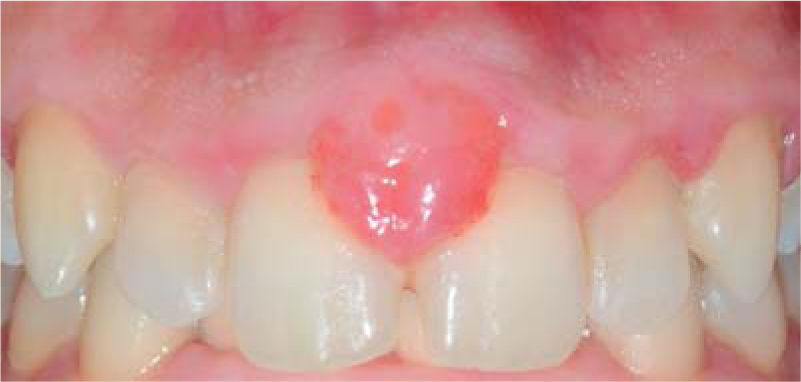
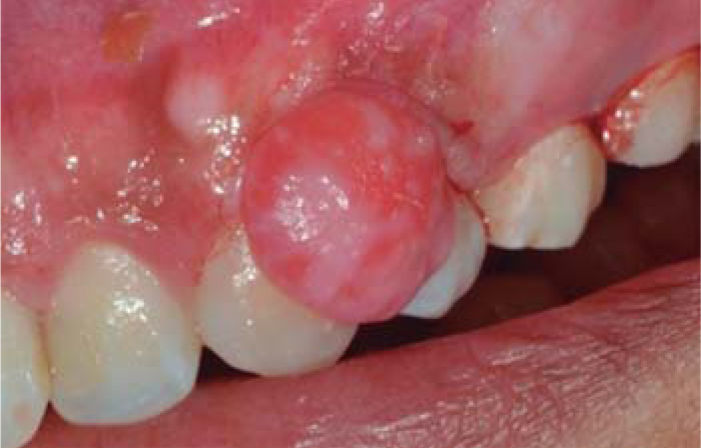
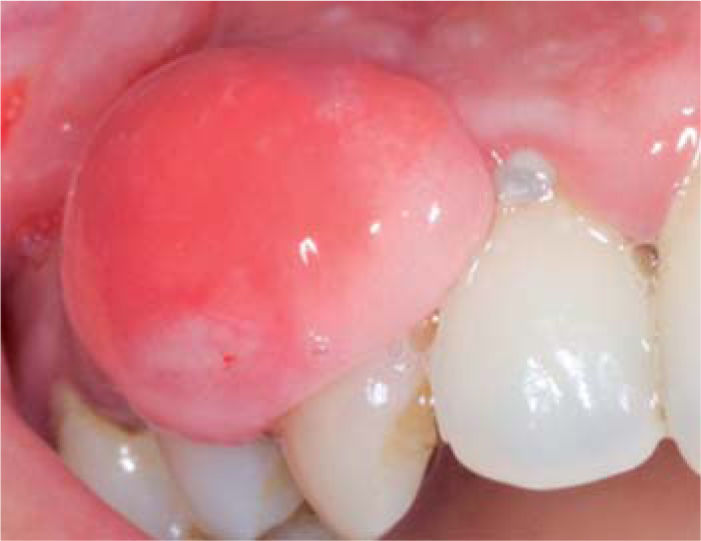
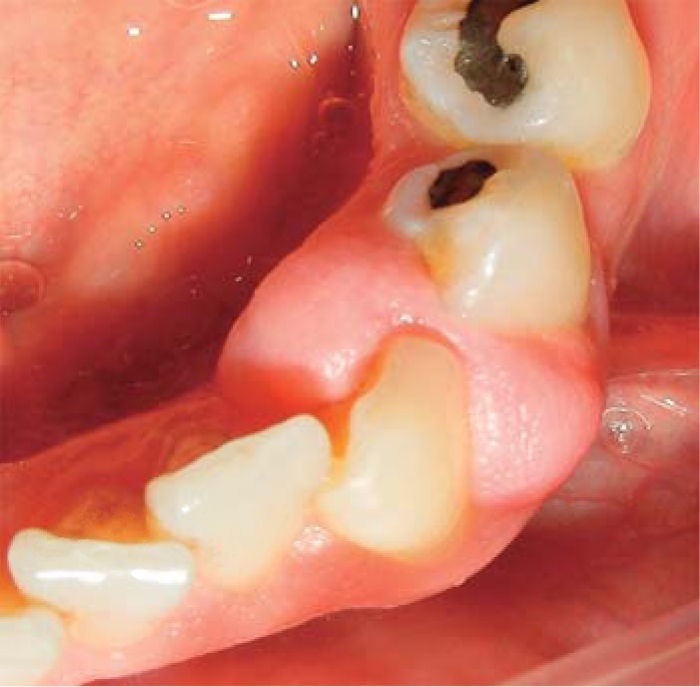
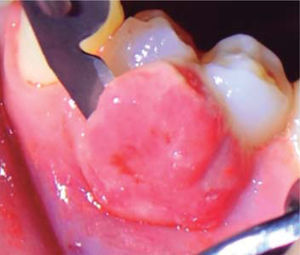
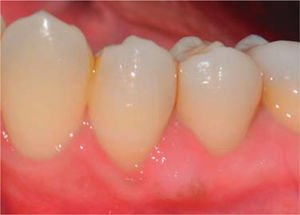
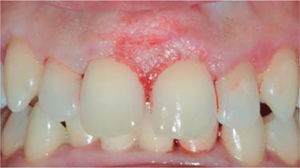
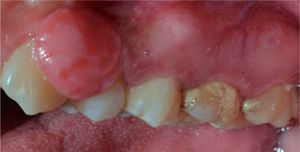
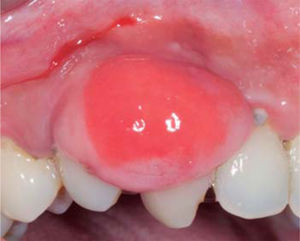
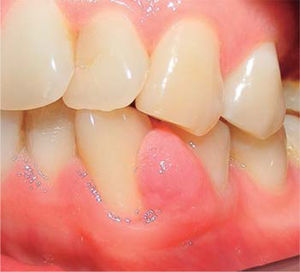
Al examen clínico se observa lesión gingival inflamatoria a nivel de piezas 3.4 y 3.5, de aproximadamente 15 x 9 mm, cubriendo la cara vestibular de la corona clínica, de consistencia firme, lobulada, textura rugosa y sangrante ante el estímulo (Figuras 1y2). A la evaluación periodontal no se detectaron bolsas periodontales, se observó presencia de placa, obteniéndose un índice de higiene oral (O’Leary) de 18.75%.
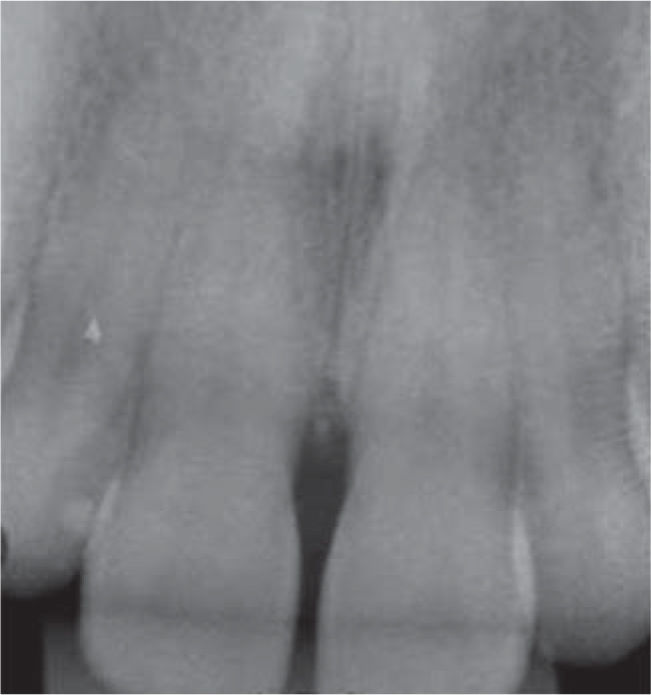
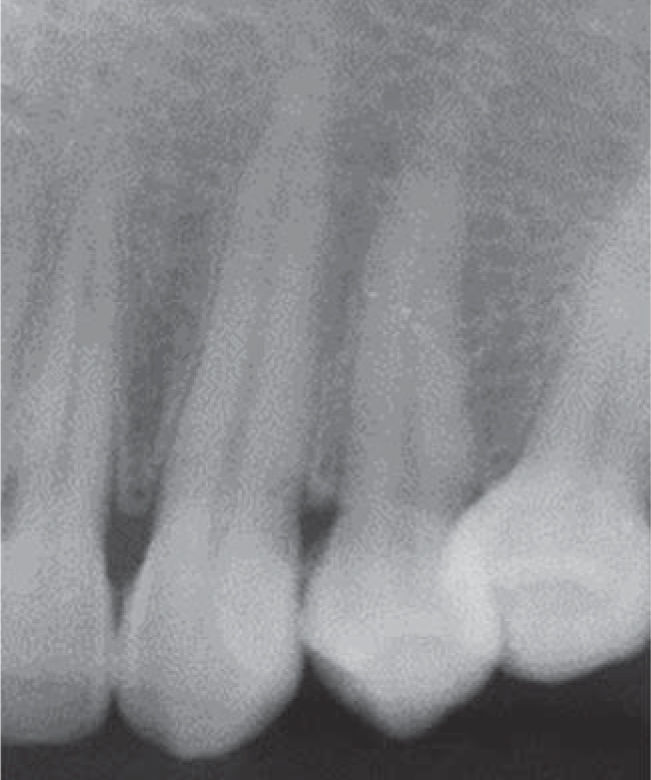
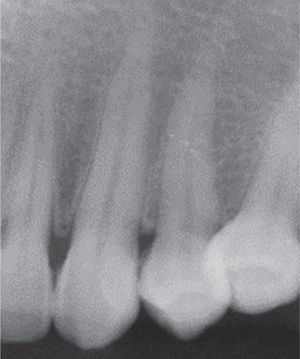
Al examen radiográfico se observó ausencia de contacto interproximal entre las piezas 3.4 y 3.5 y material restaurador en zona interproximal (Figura 3).
Diagnóstico presuntivo: granuloma piógeno.
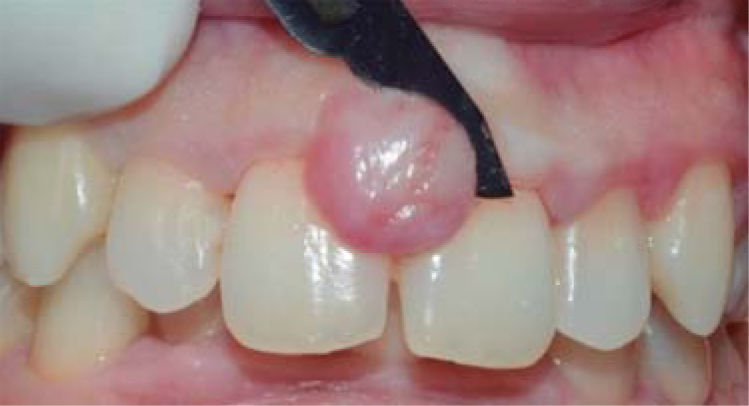
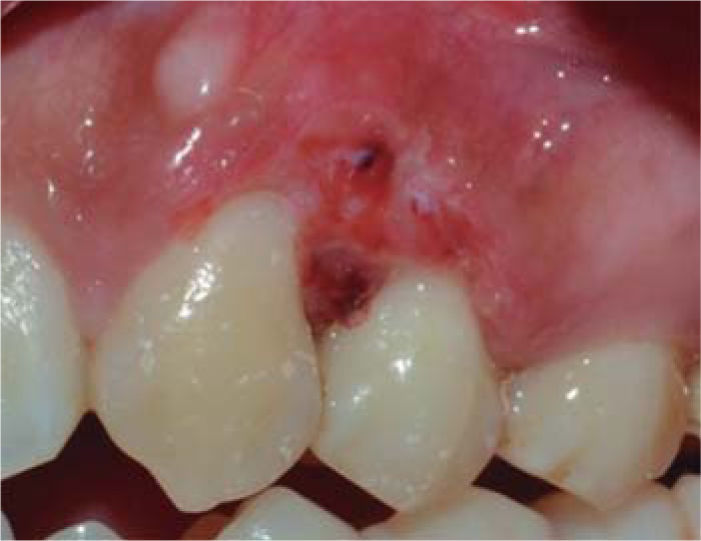
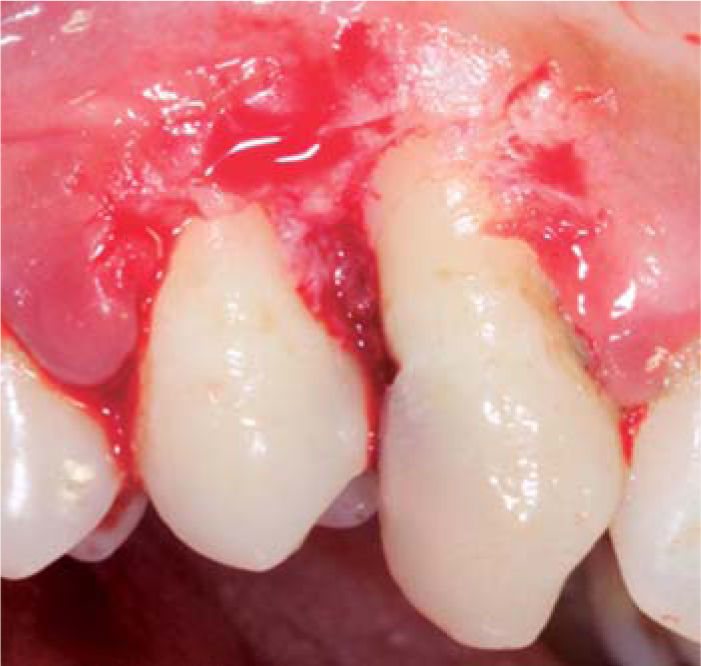
Tratamiento: se realizó la primera sesión de instrucción de higiene oral seguido de raspado supragingival. En la siguiente sesión se realizó la biopsia escisional de la lesión (Figura 4). En esta intervención se eliminó la lesión además de un margen de tejido sano llegando a remover el periostio adyacente. Se tomó la muestra para el examen histopatológico y fue transportado en formol al 10%. A continuación se realizó el recontorneado del tejido blando (gingivoplastia) (Figura 5) y se colocó un apósito de cemento periodontal. Se indicó analgésico por 48 horas y colutorios con clorhexidina al 0.12%, los cuales debieron ser suspendidos al quinto día debido a que la paciente presentó lesiones del tipo ulcerativas a nivel de encía adherida por reacción alérgica.
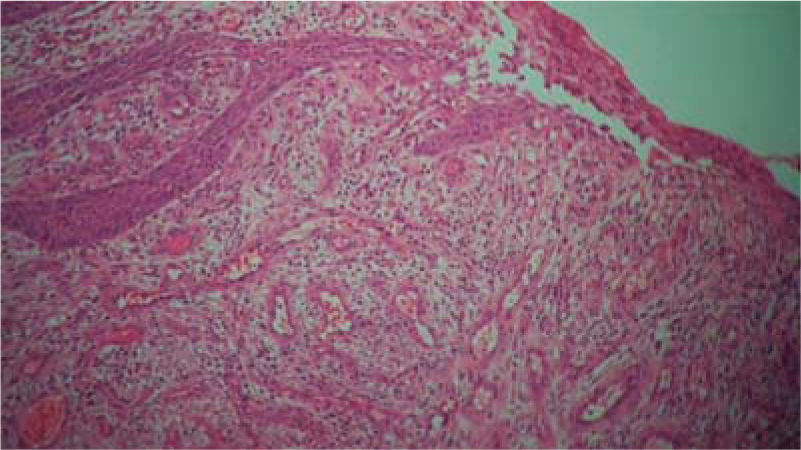
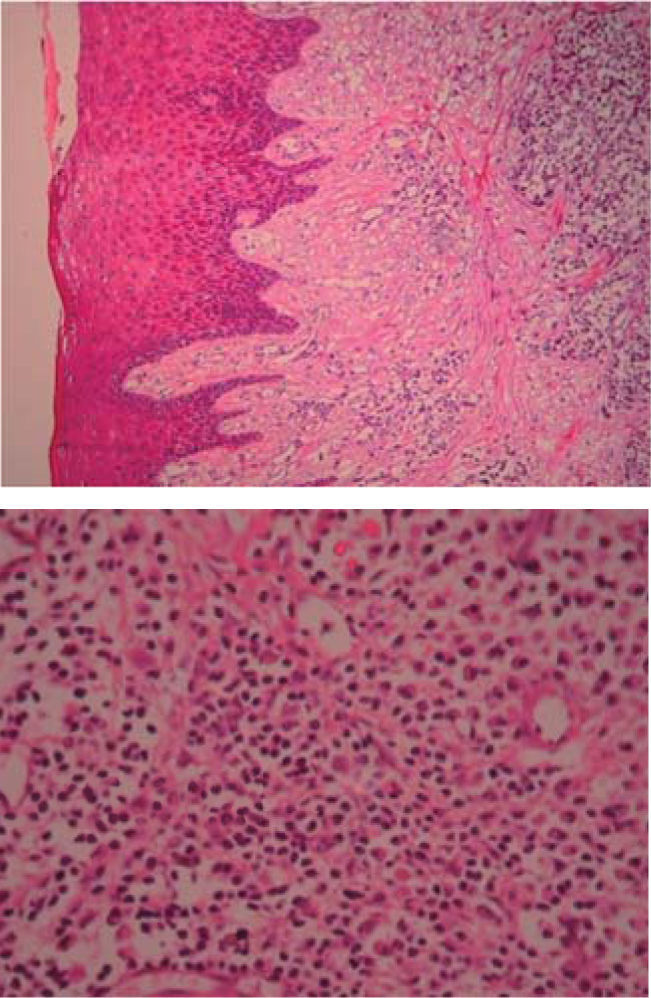
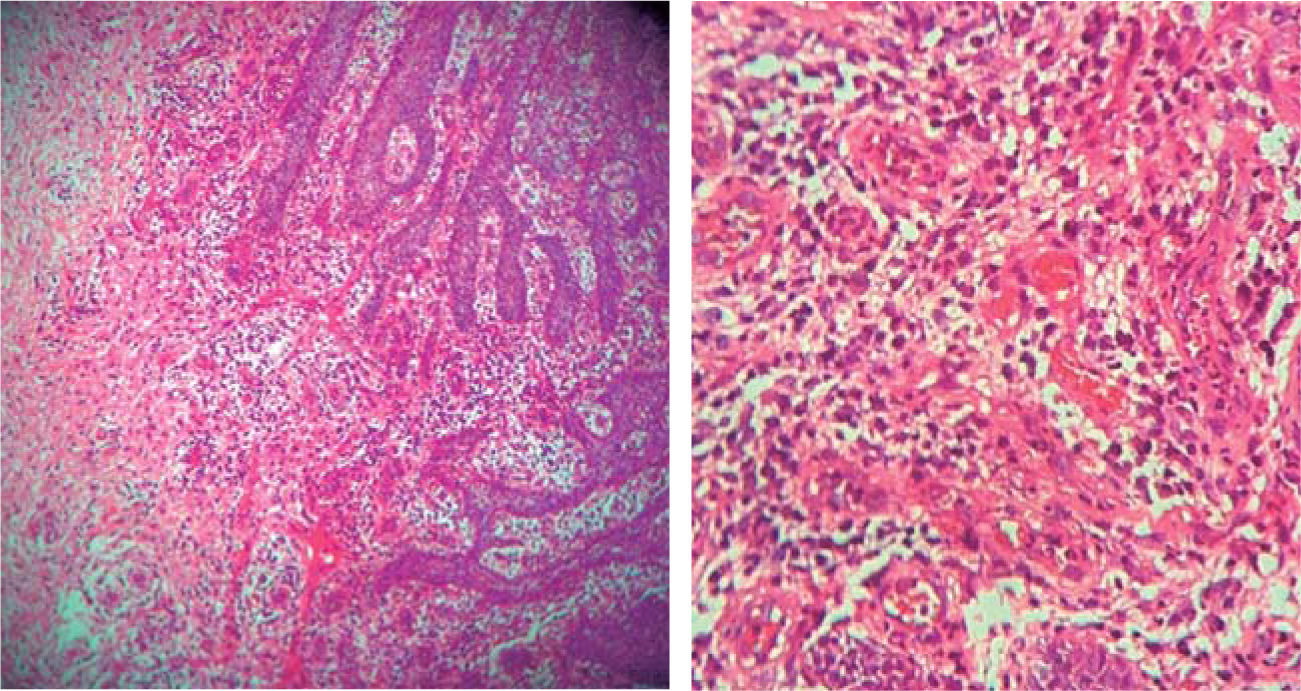
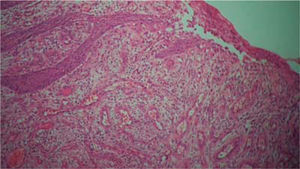
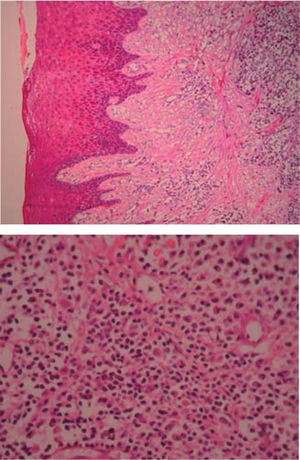
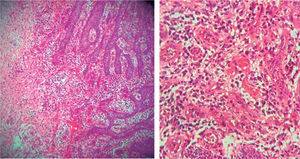
Examen histopatológico: muestra constituida por epitelio acantósico que muestra hiperplasia pseudoepiteliomatosa, lámina propia, canales vasculares tapizados de células endoteliales, infiltrado inflamatorio compuesto por linfocitos, células plasmáticas, histiocitos y ocasionales polimorfos nucleares (Figura 6). Estos hallazgos confirmaron el diagnóstico clínico.
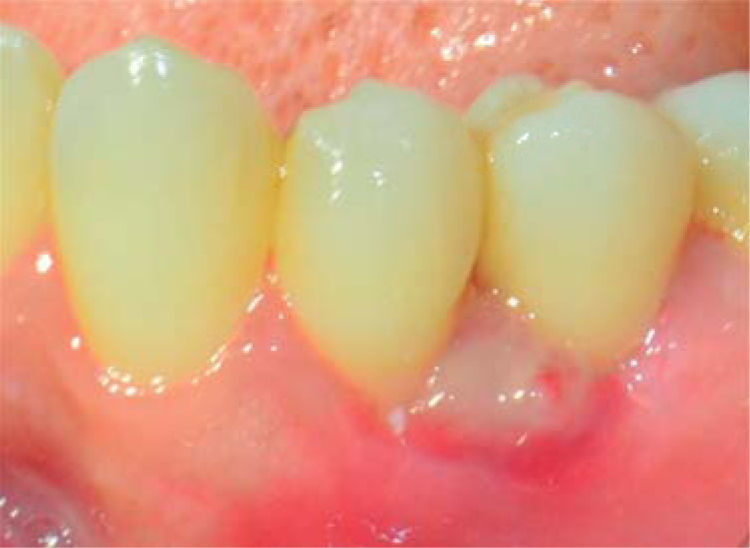
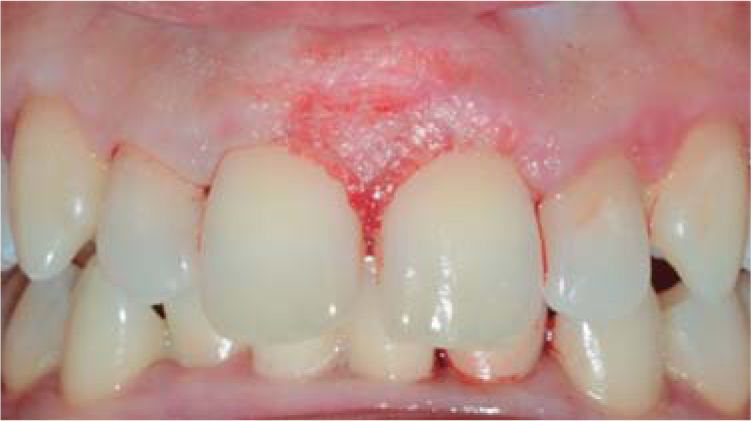
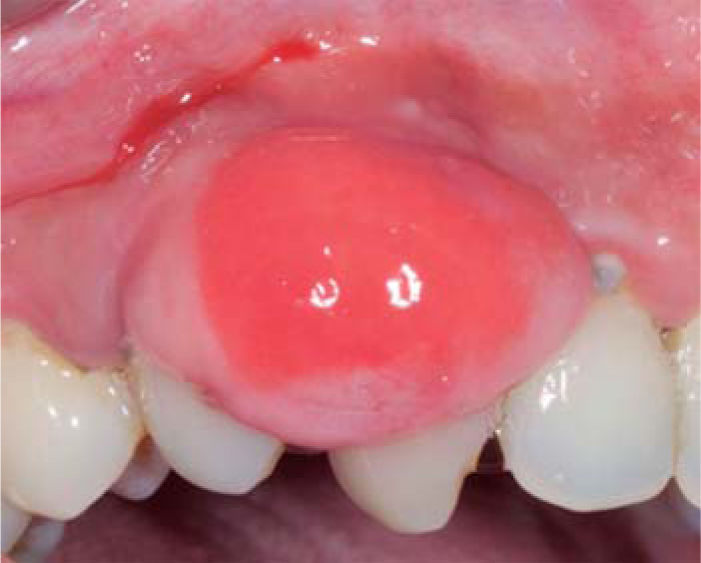
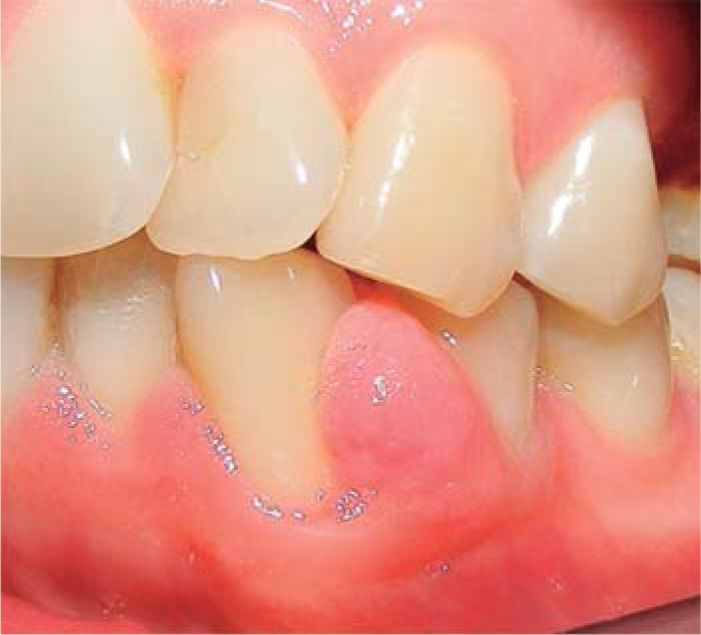
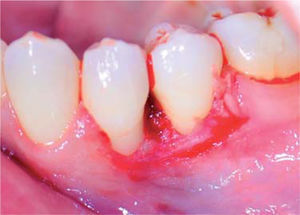
Controles: después de una semana se observó reducción del volumen de la lesión, sin embargo, persistía la coloración rojiza en la zona, por lo cual se mantuvo en observación (Figura 7). A las dos semanas se observa ligero aumento de volumen con coloración blanquecina y rojiza, por lo que se sospecha de posible recidiva, pero a la tercera semana se apreció disminución de volumen del tejido, sin presencia de signos inflamatorios.
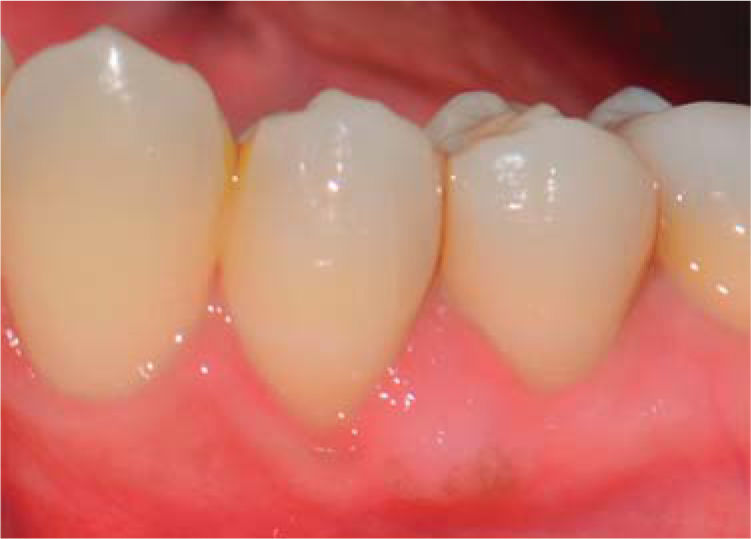
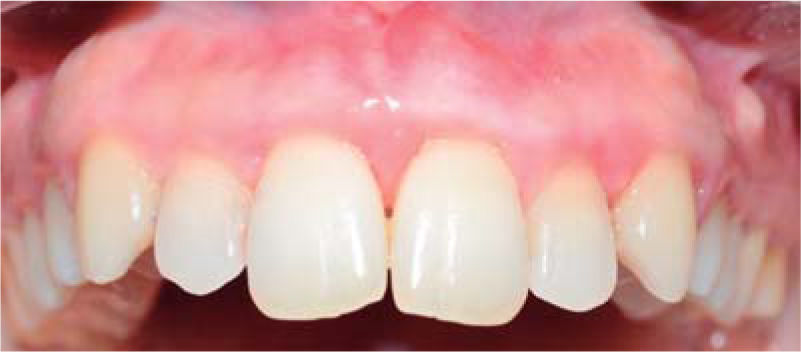
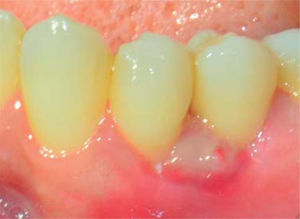
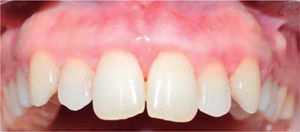
Durante un seguimiento de siete meses se mantuvo un adecuado nivel de higiene oral y no se presentó recurrencia de la lesión (Figura 8).
Caso 2Paciente de género femenino, de 37 años de edad, acude a la Clínica de la Maestría en Periodoncia de la Universidad de San Martín de Porres, refiriendo crecimiento de una lesión gingival sangrante que apareció durante el segundo trimestre de gestación y persiste por nueve meses después de terminado el periodo de gestación.
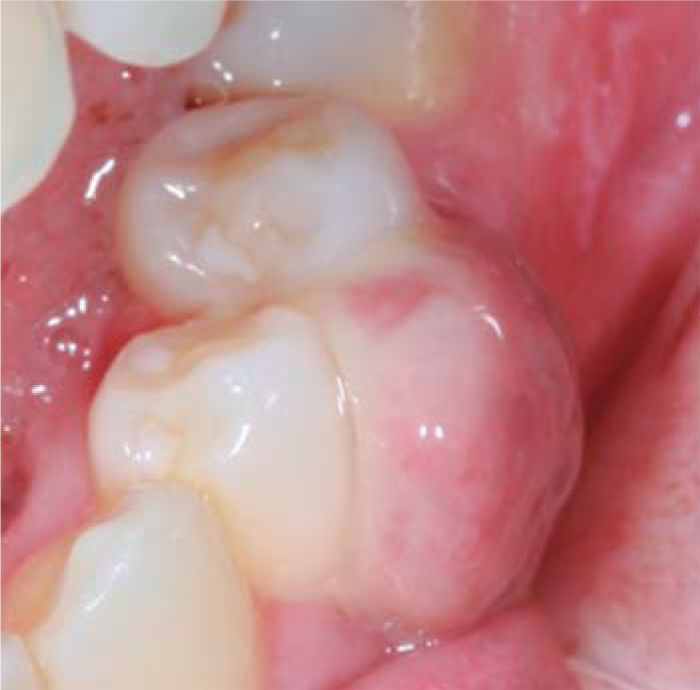
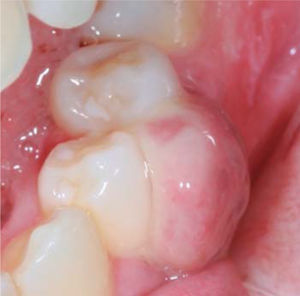
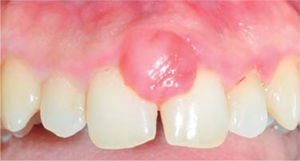
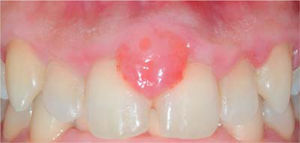
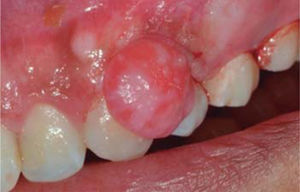
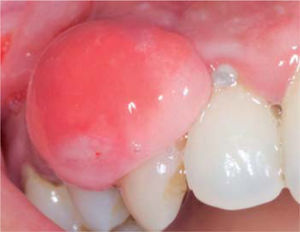
Al examen clínico se observa lesión gingival inflamatoria a nivel de las piezas 1.1 y 2.1, de aproximadamente 9 x 9 mm, cubriendo un tercio de la corona clínica, de consistencia firme, lobulada, textura rugosa, sangrante ante el estímulo y asintomática (Figura 9). A la evaluación periodontal no presentaba bolsas periodontales, sin embargo, se observó presencia de placa, obteniéndose un índice de higiene oral (O’Leary) de 50%.
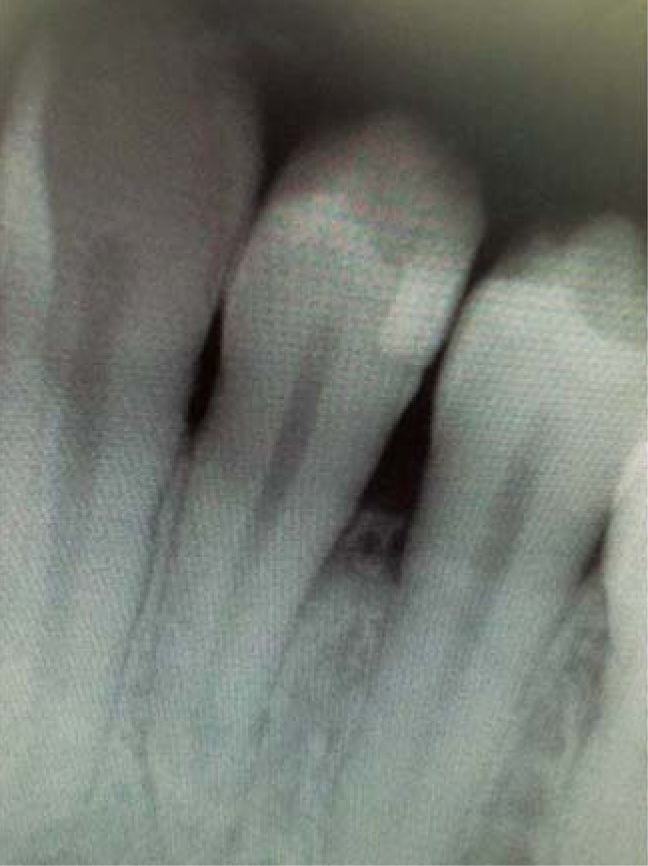
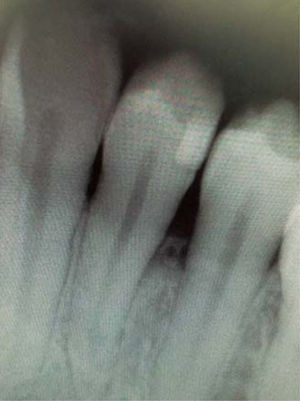
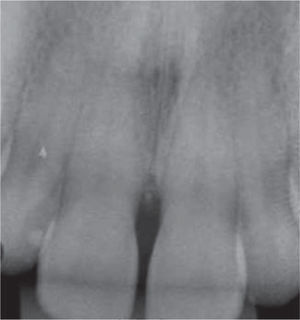
Al examen radiográfico se observó alteración de la cresta ósea entre las piezas 1.1 y 2.1 (Figura 10).
Diagnóstico presuntivo: granuloma piógeno.
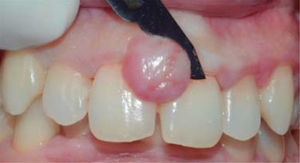
Tratamiento: primera sesión de instrucción de higiene oral seguido de biopsia excisional de lesión y gingivoplastia (Figuras 11y12).
Examen histopatológico: muestra constituida por epitelio acantósico, que muestra hiperplasia pseudoepiteliomatosa, lámina propia, canales vasculares tapizados de células endoteliales, infiltrado inflamatorio compuesto por linfocitos, células plasmáticas, histiocitos y ocasionales polimorfos nucleares. Estos hallazgos confirmaron el diagnóstico clínico (Figuras 13 y 14).
(HE 5x) Epitelio acantósico, hiperplasia pseudoepiteliomatosa, lámina propia, aparentemente canales vasculares e infiltrado inflamatorio (HE 10x) Canales vasculares tapizados de células endoteliales, infiltrado inflamatorio compuesto por linfocitos, células plasmáticas, histiocitos y ocasionales polimorfos nucleares.
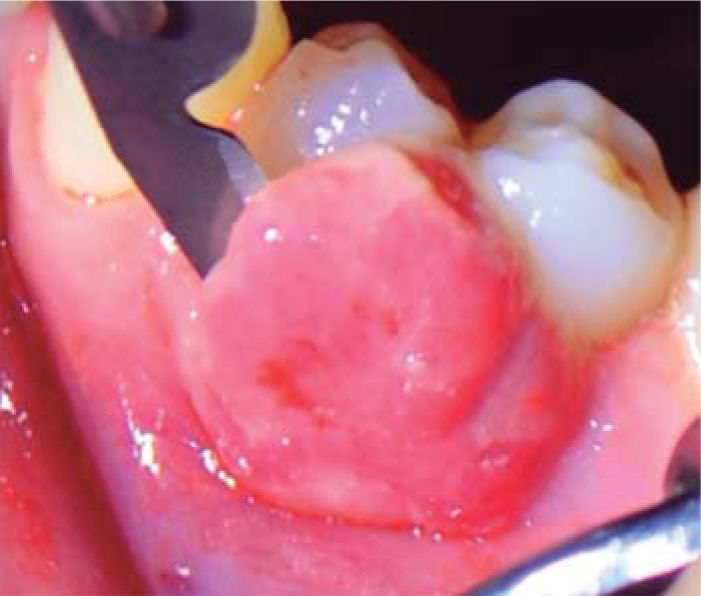
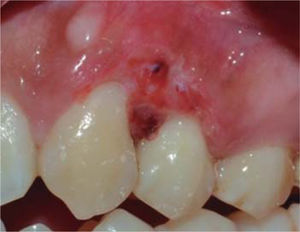
Controles: después de una semana se observó reducción del volumen de la lesión, sin embargo, persistía la coloración rojiza en la zona, por lo cual se mantuvo en observación. Después de seis meses presenta recurrencia de menor intensidad (7 x 7 mm) (Figura 15). Además se observa presencia de placa obteniéndose un índice de higiene oral (O’Leary) del 52%. Se realiza nuevamente una sesión de instrucción de higiene oral, remoción de placa y por segunda vez la escisión de la lesión. En esta intervención se eliminó mayor margen de tejido aparentemente sano, llegando a remover el periostio adyacente a la lesión.
Durante los siguientes controles la evolución fue favorable, manteniendo mejores niveles de higiene oral y sin presentar recurrencia de la lesión hasta un periodo de seguimiento de siete meses (Figura 16).
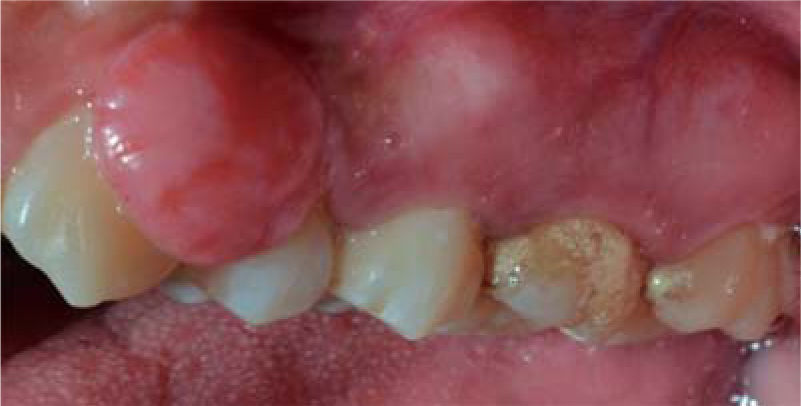
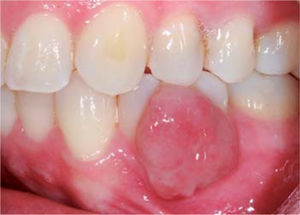
Caso 3Paciente de género femenino, de 29 años de edad, sistémicamente sana, acude a consulta refiriendo presentar lesión gingival a nivel del sector anterior del maxilar superior hace tres años aproximadamente. Refiere también que la lesión apareció durante el periodo de gestación y fue creciendo progresivamente y sin presentar dolor. Al examen clínico se observa tumor pediculado, móvil, de consistencia blanda, de aproximadamente 20 x 16 mm, localizado a nivel de piezas 23 y 24, de color rosado con focos de queratinización (Figura 17). A la evaluación periodontal se encontraron bolsas periodontales y un índice de higiene oral (O’Leary) de 78%. Radiográficamente se aprecia cálculo interproximal en la zona de la lesión gingival (Figura 18).
Diagnóstico presuntivo: granuloma piógeno.
Tratamiento: se realizó instrucción de higiene oral, raspaje y alisado radicular; seguido de la biopsia excisional de la lesión (Figura 19) y gingivoplastia. Además se indicó terapia periodontal de soporte con sesiones de mantenimiento periodontal cada tres meses durante el primer año.
Examen histopatológico: la muestra presenta hiperplasia pseudoepiteliomatosa, lámina propia, canales vasculares tapizados de células endoteliales, infiltrado inflamatorio compuesto por linfocitos, células plasmáticas, histiocitos y ocasionales polimorfos nucleares. Estos hallazgos confirmaron el diagnóstico clínico.
Controles: a la semana se observó reducción del estado inflamatorio de zona de herida (Figura 20). Durante los siguientes controles la evolución fue favorable, manteniendo mejores niveles de higiene oral y sin presentar recurrencia de la lesión hasta un periodo de seguimiento de seis meses.
Caso 4Paciente femenino de 46 años de edad acude a la consulta por presentar una lesión gingival a nivel de piezas 1.3 y 1.4. Paciente no refiere ingesta de medicamentos, ni tratamientos hormonales.
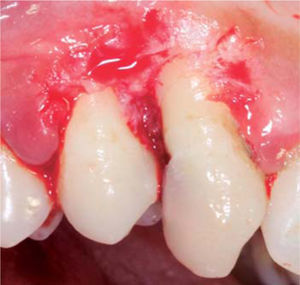
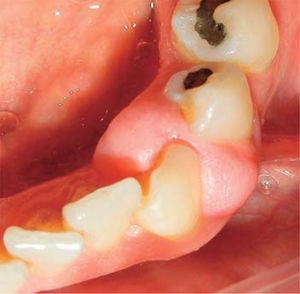
Al examen clínico se observa una lesión gingival inflamatoria a nivel de las piezas 1.3 y 1.5, de aproximadamente 9 x 9 mm, cubriendo un tercio de la corona clínica, de consistencia firme, lobulada, textura lisa, sangrante ante el estímulo y asintomática (Figuras 21y22).
A la evaluación periodontal se observó presencia de placa y cálculo, obteniéndose un índice de higiene oral (O’Leary) de 50%. Paciente presenta lesión cariosa a nivel distal de pieza 1.3.
Diagnóstico presuntivo: granuloma piógeno.
Tratamiento: sesión de instrucción de higiene oral y biopsia excisional con gingivoplastia (Figura 23).
Examen histopatológico: hiperplasia pseudoepiteliomatosa y tejido de granulación, canales vasculares recubiertos por endotelio e ingurgitación de eritrocitos, infiltrado inflamatorio con predominio de neutrófilos e histiocitos (Figuras 24 y 25).
Controles: después de una semana se observó coloración rojiza en la zona compatible con el proceso de cicatrización. La evolución fue favorable, manteniendo mejores niveles de higiene oral y sin presentar recurrencia de la lesión hasta un periodo de seguimiento de seis meses.
Caso 5Paciente masculino de 27 años de edad, sistémicamente sano, acude a consulta por presentar una lesión gingival a nivel de piezas 3.3 y 3.4. Paciente no refiere antecedentes de consideración.
Al examen clínico se observa una lesión gingival inflamatoria, de aproximadamente 9 x 9 mm, cubriendo parcialmente la corona clínica por zona vestibular y lingual, de consistencia firme, lobulada y de textura lisa (Figuras 26y27). A la evaluación periodontal se observó presencia de placa y cálculo, obteniéndose un índice de higiene oral (O’Leary) de 40%.
Tratamiento: instrucción de higiene oral y biopsia excisional con gingivoplastia.
Examen histopatológico: epitelio acantósico que muestra hiperplasia pseudoepiteliomatosa, lámina propia, canales vasculares tapizados de células endoteliales, infiltrado inflamatorio compuesto por linfocitos, células plasmáticas, histiocitos y ocasionales polimorfos nucleares.
Controles: después de una semana se observó buena evolución y herida en proceso de cicatrización. Después de cinco meses no se ha presentado recurrencia de la lesión.
DiscusiónEl granuloma piógeno es una hiperplasia inflamatoria que se forma como resultado de una reacción exagerada del tejido conectivo, ante alguna lesión menor localizada o cualquier irritación subyacente. Los factores irritantes pueden ser cálculo dental, mala higiene oral, alguna infección inespecífica y restauraciones sobrecontorneadas. 1,5–11 Debido a esta irritación, el tejido conectivo fibrovascular subyacente se convierte en hiperplásico y hay proliferación de tejido de granulación, lo que conduce a la formación de un granuloma piógeno. 1,4 Para determinar el diagnóstico del granuloma piógeno, se deben contemplar factores como: cambios hormonales presentados en la pubertad o durante la gestación, administración de ciertos fármacos y ciertos traumas.1,4,5
En este reporte de serie de casos se ha descrito la presencia del granuloma piógeno relacionado al estado de gestación, a factores locales como ausencia de contacto interproximal, presencia de cálculo e índices de higiene oral malos.
Histológicamente hay dos tipos de granuloma piógeno. El primero se caracteriza por vasos capilares que proliferan y se organizan en lóbulos. Este tipo de GP se llama hemangioma capilar lobular (HCL). Un segundo tipo (no HCL) consiste de proliferación vascular que asemeja al tejido de granulación. El área lobular de HCL contiene un gran número de vasos capilares de pequeño diámetro comparado con la zona central del no HCL. Estas diferencias sugieren que estos dos tipos histológicos representan diferentes entidades.1,6,12 Al examen microscópico el granuloma piógeno muestra gran proliferación vascular que asemeja al tejido de granulación, se aprecia tejido constituido por estroma fibroendotelial con abundantes capilares recubiertos por células endoteliales gruesas. El epitelio estratificado puede estar hiperplásico, adelgazado o ulcerado. El exudado purulento, que le da su nombre, no está siempre presente.11
Con respecto al tratamiento, Powell describió el uso de láser de Nd: YAG para la escisión de esta lesión debido al menor riesgo de sangrado en comparación con otras técnicas quirúrgicas.1
Verma et al.6 reportaron el uso de la lámpara de flash láser de colorante pulsado en una masa de tejido de granulación que no respondió a los métodos de tratamiento convencionales y llegaron a la conclusión que el tejido respondió favorablemente. Tay et al.13 después de un seguimiento de tres años con tratamiento de flash de láser colorante pulsado, presentó 0% de recidiva tras realizarlo en una sesión para 25% de los pacientes, dos sesiones: 40%, tres sesiones: 30% y seis sesiones: 5%.
Ishida y Ramos-e-Silva14 describieron la criocirugía como una técnica muy útil para el tratamiento del granuloma piógeno e indicaron que la mucosa oral, debido a su humedad y la suavidad es un sitio ideal para esta técnica. Por otra parte, Ghodsi15 comparó el tratamiento realizando extirpación quirúrgica, la cual se realizó en una sesión y teniendo 0% de recidiva, con la criocirugía la cual fue realizada en una sesión para el 63% pacientes, dos sesiones para el 32% pacientes, tres sesiones para el 5% pacientes, teniendo un 0% de recidiva. Matsumoto et al.16 en el año 2001, encontraron 0% de recidiva realizando el tratamiento con oleato de monoetanolamina como sustancia esclerosante en sólo una sesión.
Sin embargo, hasta el momento, la mayoría de reportes sugieren la escisión quirúrgica como terapia de elección. Después de la extirpación de la lesión, se recomienda el curetaje del tejido subyacente, realizando la escisión con márgenes de 2 mm en la periferia y a una profundidad que involucre el periostio. Además, se debe eliminar cualquier cuerpo extraño, cálculo, o restauración que pueda estar asociado con la aparición del granuloma piógeno.1,2,5,6,11
Al-Khateeb et al.3 tras un seguimiento de 12 años, presentaron 5.8% de casos con recidiva al realizar como tratamiento la escisión quirúrgica, removiendo el periostio e incluso realizando el curetaje del tejido óseo adyacente. Esta técnica implica una cicatrización por segunda intención, por lo que se indica la utilización de un apósito como el cemento-quirúrgico.17,18
Por todo lo mencionado anteriormente, se puede recomendar que para llegar al diagnóstico correcto, es importante observar los signos clínicos así como realizar una historia clínica detallada del estado sistémico del paciente y de los factores locales contribuyentes que estimularán la respuesta exagerada de los tejidos y la consecuente formación del granuloma piógeno. El diagnóstico clínico siempre debe ser confirmado con el examen histológico. De acuerdo con lo observado en esta serie de casos, uno de los factores contribuyentes más importantes a considerar es el índice de higiene oral, motivo por el cual la fisioterapia debe ser el primer paso en el tratamiento del granuloma piógeno. Además, en estos casos estaría indicado que los pacientes reciban terapia periodontal de soporte.
También se ha visto que diversos estudios han evaluado diferentes técnicas de tratamiento, con altos porcentajes de éxito y bajas tasas de recidiva como son la criocirugía, flash de láser colorante pulsado y la convencional escisión quirúrgica. Sin embargo, hay que tener en cuenta que la escisión quirúrgica puede ser realizada en una sola sesión con instrumental quirúrgico básico a diferencia de las otras técnicas que requieren varias sesiones, equipos y entrenamiento específico. Esta técnica puede ser fácilmente aplicada en la práctica clínica diaria, proporcionándole mayor confort al paciente.
Este artículo puede ser consultado en versión completa en http://www.medigraphic.com/facultadodontologiaunam