Introducción
El pulmón del cuidador de aves es una de las neumonitis por hipersensibilidad más frecuente. Se produce por la inhalación de antígenos presentes en el epitelio, el polvo de las plumas o las heces de las aves, y se requiere una susceptibilidad individual para el desarrollo de la enfermedad. Esta patología no sólo se produce en cuidadores de aves sino que puede presentarse en cualquier persona que tenga un pájaro en su casa y presente dicha predisposición. El diagnóstico precoz es fundamental para evitar la evolución de la enfermedad y el tratamiento fundamental es evitar la exposición.
Caso clínico
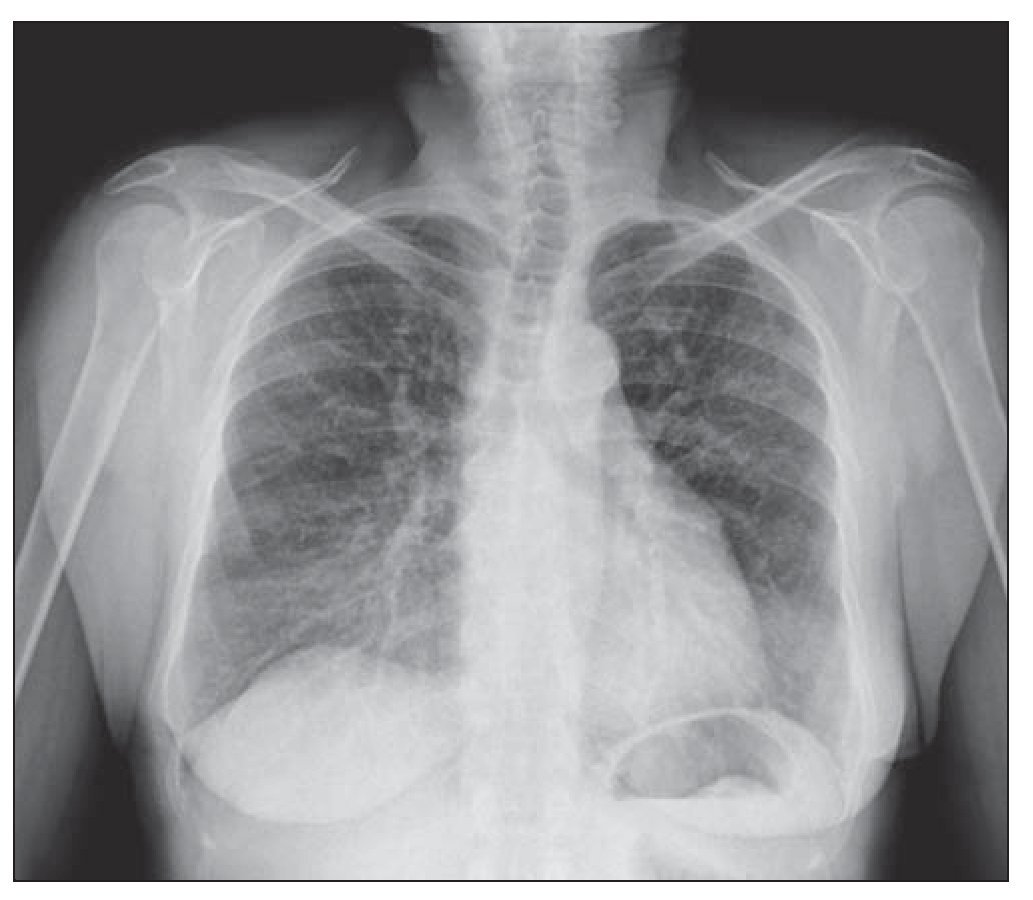
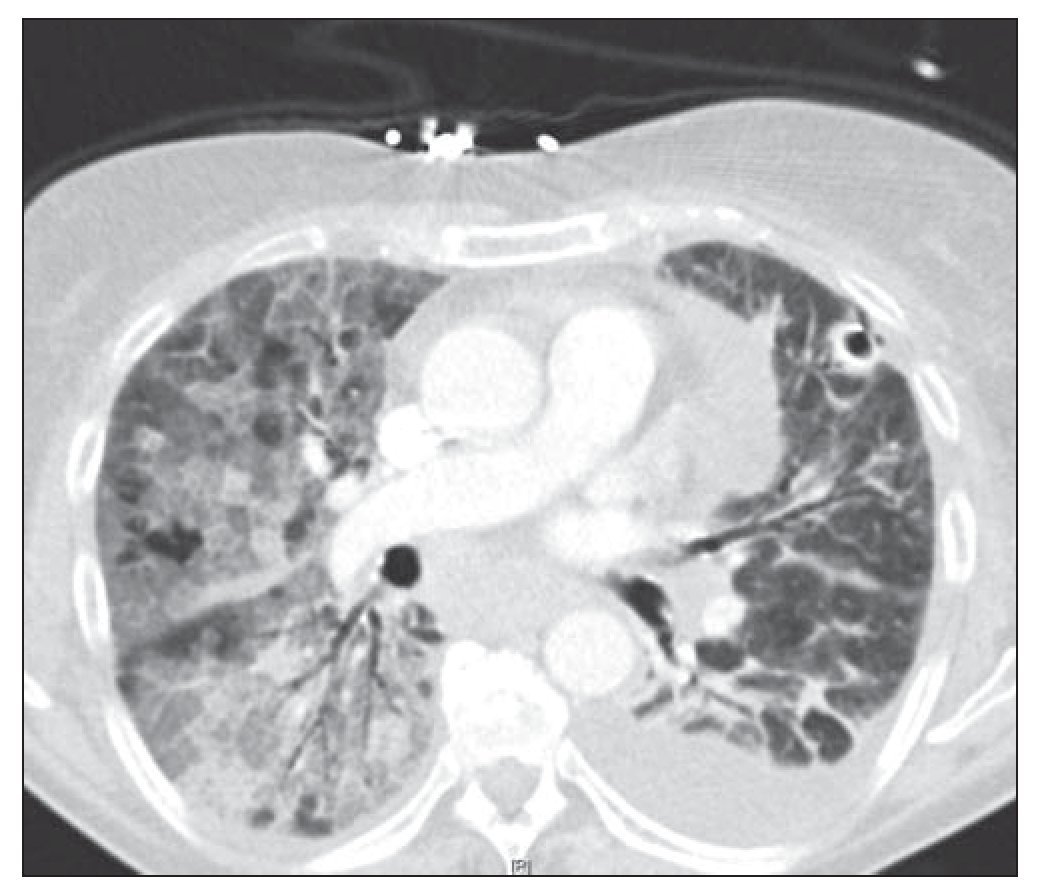
Mujer de 64 años sin hábitos tóxicos ni alergias medicamentosas conocidas y sin antecedentes neumológicos de interés, que padecía como únicos antecedentes destacables: fibrilación auricular paroxística, hipertensión arterial, dislipemia e hipotiroidismo, para los que recibía tratamiento con flecainida, lovastatina, tiroxina y loracepam. Acudió en diciembre de 2006 a la consulta de neumología por la aparición de disnea de carácter progresivo con grado 2-3 de la MRC (Medical Research Council) y autoescucha de ruidos respiratorios. En la exploración física la paciente estaba eupneica, bien nutrida e hidratada y en la auscultación pulmonar destacaban sibilancias diseminadas en ambos campos pulmonares, siendo el resto de la exploración normal. En la radiografía de tórax se observaba un infiltrado intersticial tipo reticulonodular bilateral (fig. 1). Se efectuó una prueba de función pulmonar con los siguientes resultados: capacidad vital forzada (FVC) en litros de 1,55 (75% respecto al teórico para su edad y sexo), volumen espiratorio forzado en el primer segundo (FEV1) en litros de 1,45 (85% respecto al teórico para su edad y sexo), FEV1/FVC de un 93%, capacidad pulmonar total (TLC) de un 96%, volumen residual de un 132%. Los valores del hemograma, bioquímica, inmunoglobulinas y alfa-1-antitripsina permanecían dentro de la normalidad. Se realizó una tomografía axial computarizada (TAC) que mostraba hallazgos compatibles con un patrón de distribución en mosaico, bronquiectasias en lóbulos inferiores y medios y adenopatías mediastínicas de un centímetro de diámetro. Con estos datos se le diagnosticó de enfermedad pulmonar intersticial difusa y se le planteó la realización de una biopsia quirúrgica para la confirmación diagnóstica, lo que la paciente prefirió posponer. Meses después, la enferma comenzó con un incremento de la disnea, tos y empeoramiento de la FVC: 0,96 l (45,7% del teórico) y del FEV1: 0,89 l (51,6% del teórico), FEV1/FVC 93% presentando un patrón restrictivo con unas pruebas de difusión alteradas (capacidad de difusión pulmonar del monóxido de carbono [DLCO] 41,2% y coeficiente de transferencia de monóxido de carbono [KCO] 81,7%). La gasometría arterial basal presentaba los siguientes parámetros: pH de 7,41, presión parcial de CO2 (pCO2) de 58 mm Hg, presión parcial de O2 (pO2) de 46 mm Hg, HCO3- de 36,8 mEq/l y saturación de oxígeno del 82%, por lo que la paciente requirió tratamiento con oxígeno domiciliario en gafas nasales a 2 l.p.m durante al menos 16 horas diarias. Se realizó una nueva TAC torácica (fig. 2) en la que se apreciaban zonas parcheadas bilaterales de aumento de densidad en vidrio deslustrado y áreas de disminución de atenuación del parénquima pulmonar, así como un patrón en empedrado por engrosamiento de septos interlobulillares, estando más afectados los lóbulos inferiores. En ese momento, de acuerdo con la paciente, se decidió realizar una biopsia pulmonar por videotoracoscopia (VATS), para lo que fue remitida al servicio de cirugía torácica. La biopsia se llevó a cabo sin complicaciones, siendo dada de alta a las 24 horas. Al día siguiente de la misma, la paciente comienza con dolor pleurítico y aumento de su disnea habitual, por lo que volvió a ingresar en el hospital, presentando en la radiografía de tórax un infiltrado pulmonar y un derrame pleural izquierdo. Se realizó una toracocentesis, creciendo en el cultivo de la muestra Staphylococcus aureus meticilín sensible. Durante la evolución sufrió complicaciones con empiema e insuficiencia respiratoria global, requiriendo intubación e ingreso en Unidad de Cuidados Intensivos (UCI) donde evolucionó de modo favorable y pasó de nuevo al área de hospitalización de neumología.
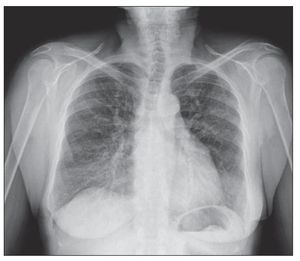
Figura 1 Radiografía de tórax, proyección póstero-anterior: patrón difuso bilateral con aspecto en vidrio deslustrado, compatible con neumopatía intersticial.
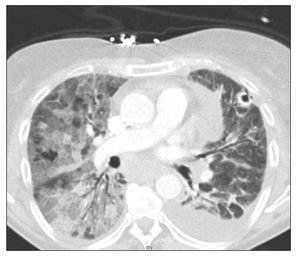
Figura 2 Tomografía axial computarizada torácica en la que se observan extensos vidrios deslustrados en ambos campos pulmonares. Derrame pleural izquierdo.
El resultado de la biopsia pulmonar fue compatible con neumonitis por hipersensibilidad, mostrando un parénquima pulmonar con cambios heterogéneos con zonas respetadas y otras sólidas y un infiltrado inflamatorio de predominio linfoplasmocítico con polimorfonucleares y eosinófilos aislados. Se observaban granulomas epitelioides mal definidos con histiocitos multinucleados dispuestos de forma aislada predominantemente intersticial y focalmente histiocitos con citoplasma claro espumoso, imágenes de bronquiolitis obliterante y zonas de patrón en panal. Ante estos hallazgos se inició un tratamiento con prednisona en altas dosis (50 mg al día) con una mejoría clínica y radiológica de los infiltrados pulmonares. Reinterrogada la paciente y su familia refirieron tener un gorrión y un periquito y alimentar con frecuencia a las palomas que acudían a su terraza.
Posteriormente, en febrero de 2009 se realizaron pruebas de alergia mostrando títulos positivos de Ig G a diferentes antígenos de aves, por lo que se le diagnosticó de neumonitis por hipersensibilidad por exposición a antígenos aviarios.
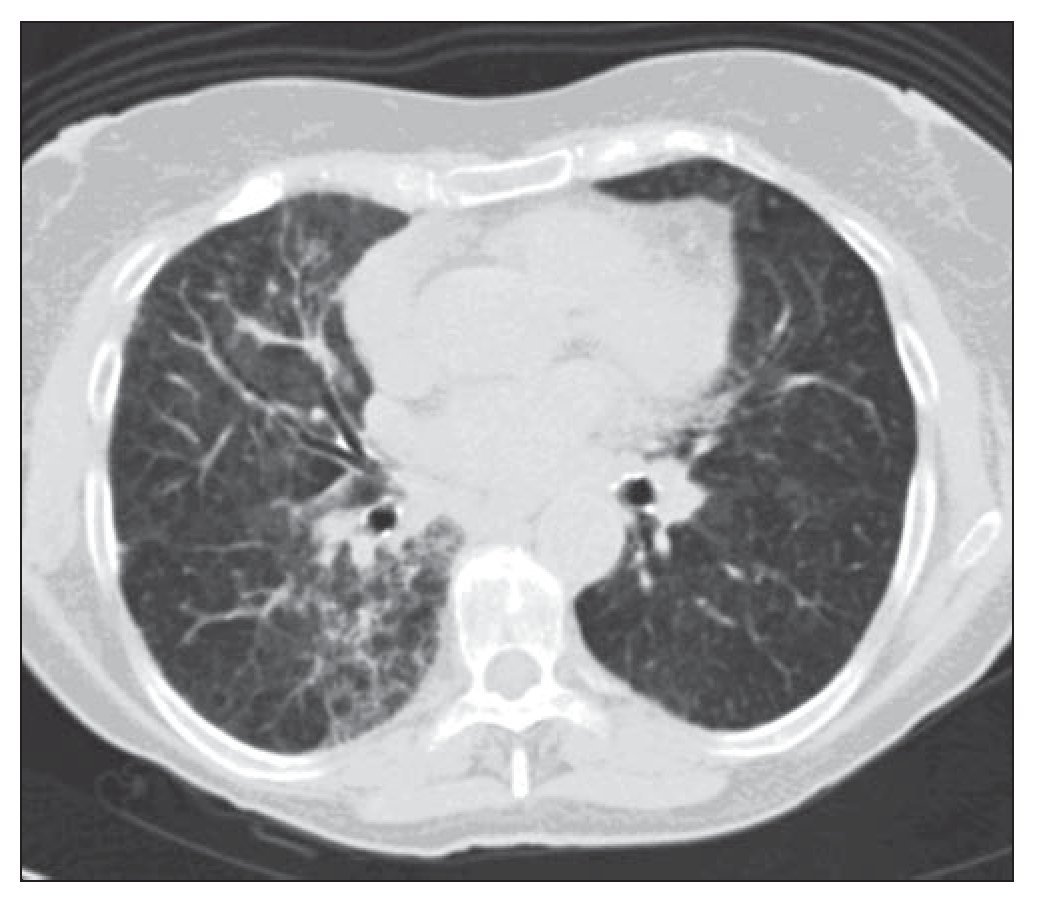
La paciente continúa en la actualidad con controles periódicos en el servicio de neumología y tiene una evolución estable y favorable. Las últimas pruebas de función pulmonar realizadas en abril de 2011 presentan los siguientes resultados: FVC en litros 1,240 (61,5% respecto al teórico para su edad y sexo); FEV1 en litros 1.030 (62,5% respecto al teórico para su edad y sexo); FEV1/FVC 83,35%; TLC 64,9%; volumen residual 75,7%, DLCO 63,8%, KCO 107%. Las imágenes de la TAC torácica (fig. 3) muestran áreas de vidrio deslustrado de predominio en el hemitórax derecho que no han empeorado respecto a estudios previos. La paciente, en la actualidad, no precisa de oxigenoterapia domiciliaria, ya que presenta una gasometría arterial basal con los siguientes resultados: pH 7,42, pCO2 45 mm Hg, pO2 71,1 mm Hg, bicarbonato 28 mmol/l, saturación de O2 94,3%.
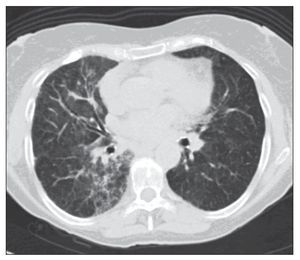
Figura 3 Tomografía axial computarizada torácica en la que se visualizan zonas parcheadas en vidrio deslustrado en forma bilateral de predominio en pulmón derecho.
Discusión
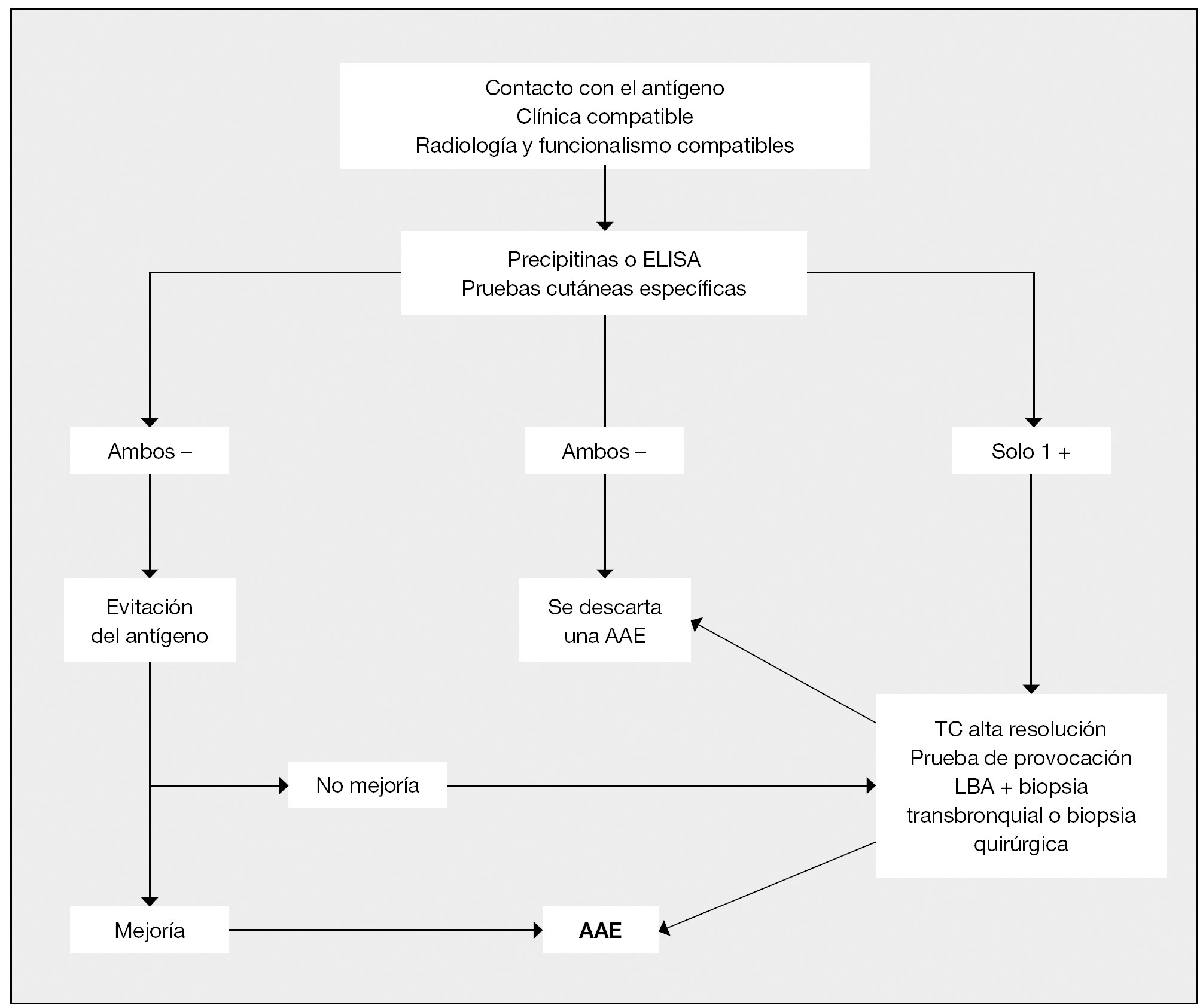
En la neumonitis por hipersensibilidad, también conocida como alveolitis alérgica extrínseca (AAE), se incluye un grupo heterogéneo de enfermedades con diferentes presentaciones clínicas (forma aguda, subaguda o crónica) y grados de afectación, dentro de la cual se encuentra el pulmón del cuidador de aves1,2. La AAE se origina por una reacción de hipersensibilidad a antígenos inhalados sobre un pulmón con una susceptibilidad individual4 (tabla 1); en el caso del pulmón del cuidador de aves, los antígenos inhalados son partículas de menos de 3 micras de diámetro que suelen encontrarse en el epitelio, el polvo que cubre las plumas o las heces de las aves. La reacción inflamatoria que se produce a nivel pulmonar es debida a reacciones de hipersensibilidad de los tipos: III mediada por inmunocomplejos, I y IV con activación de linfocitos y macrófagos1,2 El diagnóstico no sólo se realiza en cuidadores de aves o palomas sino que puede originarse en cualquier persona que tenga un pájaro como mascota en su casa a la que esté expuesto diariamente. Es preciso para el desarrollo de la enfermedad de una susceptibilidad individual, aunque también influyen el tipo, la intensidad y la duración de la exposición3. Otros factores que también intervienen son el clima, el área geográfica o el tabaquismo. Las manifestaciones clínicas pueden ser muy variadas, pero suele estar presente la tos, la disnea y la fiebre. En la exploración física destacan los crepitantes inspiratorios en la auscultación pulmonar y los hallazgos en la radiografía de tórax pueden ser normales o mostrar un patrón alveolar, intersticial o alveolo-intersticial. La TAC nos muestra diferentes patrones en función de la fase de la enfermedad en la que nos encontremos. Respecto a las pruebas de función respiratoria, la mayoría de los pacientes presenta un patrón restrictivo como es el caso de la paciente que presentamos. Las pruebas cutáneas de hipersensibilidad no se suelen realizar como pruebas de rutina para el diagnóstico, ya que no existen preparados estándares comercializados. Preparar los antígenos específicos es muy caro, con frecuencia producen una intensa irritación en la piel y existe una gran variabilidad de resultados, sobre todo en pacientes con grandes exposiciones, aunque pueden orientar el diagnóstico en pacientes con animales domésticos1,2. En cuanto a las pruebas de provocación bronquial, poseen una elevada sensibilidad y especificidad, por lo que son de gran utilidad, sobre todo en el diagnóstico diferencial4. El problema de esta prueba es el riesgo que conlleva; en nuestra paciente no se llevó a cabo por el deterioro y situación clínica que presentaba. La demostración de la sensibilización frente al antígeno concreto se puede realizar a través de la presencia en sangre de anticuerpos (Ig G) que precipitan (precipitinas) por la técnica de doble inmunodifusión (Ouchterlony) o por ELISA si existe una prueba estandarizada para el antígeno en cuestión. Las precipitinas presentan una alta sensibilidad pero una baja especificidad, por lo cual son un marcador excelente de exposición pero no son patognomónicos de enfermedad (fig. 4)5. La utilización de las precipitinas se reserva para confirmar el diagnóstico ante la sospecha de enfermedad, ya que existe un elevado porcentaje de personas que pueden presentar el test de precipitinas positivo en ausencia de enfermedad, debido a la exposición reiterada a antígenos, como por ejemplo la presencia de precipitinas positivas en cuidadores de pájaros es elevada por la exposición que poseen a dichos antígenos. En nuestra paciente, se realizó posteriormente al diagnóstico histológico, confirmándose con los resultados obtenidos el diagnóstico de neumonitis por hipersensibilidad por exposición a antígenos aviarios.
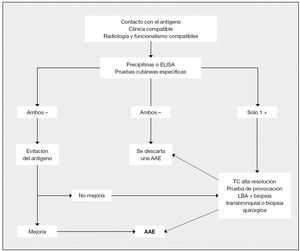
Figura 4 Algoritmo diagnóstico de la alveolitis alérgica extrínseca (AAE). LBA: lavado broncoalveolar; TC: tomografía computadorizada. Tomada de Mosell F, et al4.
El lavado broncoalveolar (LBA) muestra un aumento del recuento celular con un incremento de linfocitos T, entre los que predominan los linfocitos CD8+; por lo que el cociente CD4/CD8 va a ser menor de 11; esto nos va a ayudar en el diagnóstico diferencial. Dichos hallazgos en el LBA, pueden persistir durante años, incluso habiendo cedido la exposición. En el caso de que obtengamos un LBA tras la exposición aguda (tiempo desde la exposición inferior a 48 horas), podemos encontrar aumentados los neutrófilos, los cuales volverán a sus niveles normales en una semana, aproximadamente, tras el cese de la exposición. El LBA sobre todo nos va a servir como aproximación al diagnóstico y es la prueba más sensible cuando tenemos un diagnóstico de sospecha de AAE. En cuanto a la biopsia pulmonar, no siempre es necesaria, pero a veces se requiere para confirmar el diagnóstico. En muchas ocasiones las muestras obtenidas por biopsia transbronquial son insuficientes y se ha de recurrir a la biopsia quirúrgica. En nuestra paciente se prefirió realizar una biopsia quirúrgica a una biopsia transbronquial por fibrobroncoscopia, por el deterioro clínico que sufrió la enferma, con la idea de obtener un diagnóstico más preciso. Un diagnóstico precoz será crucial en la evolución de la enfermedad, ya que la progresión de la misma durante años puede conducir a fibrosis pulmonar o a una enfermedad pulmonar obstructiva crónica. Algunos autores han propuesto el algoritmo diagnóstico que se encuentra recogido en la figura 45.
Una vez establecido el diagnóstico, lo principal es eliminar la exposición a los antígenos, con ello muchos pacientes se recuperan6. Los corticoides se utilizan en fases tempranas para acelerar la curación6 o en fases severas y progresivas en dosis de 40-60 mg al día durante 4-6 semanas2 (disminuyéndolos progresivamente hasta suprimirlos o mantener la menor dosis eficaz); sin embargo, el beneficio en la evolución de la enfermedad no está esclarecido.
*Autor para correspondencia.
Correo electrónico:rosamar_gp@hotmail.com
Recibido el 30 de septiembre de 2009;
aceptado el 4 de julio de 2011