Apesar da associação entre patologia tiroideia e hiperparatiroidismo primário ser frequente, a existência concomitante de hipertiroidismo e hiperparatiroidismo primário é extremamente rara.
Descrição do casoDoente do sexo masculino de 46 anos, com antecedentes de litíase renal e gastrite. Referenciado a consulta externa de Endocrinologia por hipertiroidismo subclínico e bócio multinodular (BMN), detetados na sequência de investigação de quadro de perda de peso de 10kg em 2 meses. No exame objetivo destacava‐se tensão arterial (TA) 110/70mmHg, frequência cardíaca (FC) 70bpm, peso 76kg e nódulo elástico com cerca de 3‐4cm ao nível da transição istmo/lobo esquerdo da tiroide. A avaliação laboratorial confirmou o hipertiroidismo subclínico com anticorpos negativos, nomeadamente anticorpos antirrecetores da hormona tíreoestimulante – TSH – (TRAbs), e a cintigrafia tiroideia foi compatível com adenoma de Plummer no lobo esquerdo da tiroide, pelo que o doente foi proposto para terapêutica com iodo radioativo. Contudo, previamente à terapêutica, por lombalgia, realizou osteodensitometria, compatível com osteoporose, e repetiu avaliação laboratorial, que revelou hiperparatiroidismo primário. A cintigrafia com Sestamibi evidenciou hipercaptação ao nível da paratiroide inferior esquerda. Foi então submetido a lobectomia e paratiroidectomia inferior esquerdas, com anatomia patológica compatível com adenoma folicular da tiroide e adenoma de células claras da paratiroide. Atualmente, 4 meses após a cirurgia, encontra‐se sem sinais ou sintomas de alteração do metabolismo fosfocálcico, sob terapêutica com levotiroxina, cálcio e calcitriol.
ComentárioO diagnóstico de hipercalcemia nos doentes com hipertiroidismo representa um desafio diagnóstico, uma vez que a sintomatologia é inespecífica e pode confundir‐se, ou ser camuflada pela sintomatologia do hipertiroidismo. Apesar de quase sempre ser secundária ao hipertiroidismo e resolver com a sua correção, deve ser realizado o doseamento da hormona paratiroideia (PTH) nos doentes com hipercalcemia e hipertiroidismo para deteção dos casos de hiperparatiroidismo primário, uma vez que este pode alterar a atitude terapêutica a tomar.
Although the association between thyroid disease and primary hyperparathyroidism is well recognized, the coexistence of hyperthyroidism and primary hyperparathyroidism is extremely rare.
Case report46 year‐old man, with a past history of kidney stones and gastritis. He was referred to the Endocrinology outpatient department due to subclinical hyperthyroidism and multinodular goiter, found during the investigation of a weight loss of 22 pounds in two months. On examination the blood pressure was 110/70mmHg, the heart rate 70bpm and the weight 168 pounds and the thyroid exam revealed an elastic nodule with 3‐4cm in the transition between the left lobe and the isthmus. Laboratory tests confirmed the subclinical hyperthyroidism with negative antibodies, namely the thyrotropin receptor antibodies (TRAbs), and the thyroid scintigraphy revealed a left lobe Plummer adenoma, so the patient was referred to radioiodine therapy. However, and before the treatment was carried out, he complained of back pain. The bone densitometry detected osteoporosis, the blood tests primary hyperparathyroidism and the sestamibi parathyroid scintigraphy a hypercaptation area in the left inferior parathyroid. A left thyroid lobectomy and a left inferior parathyroidectomy were carried out. The histology revealed thyroid follicular adenoma and white clear cell parathyroid adenoma. Four months later, the patient is treated with levothyroxine, calcium and calcitriol and has no signs or symptoms of phospho‐calcium metabolism disfunction.
DiscussionThe occurrence of hypercalcemia in a hyperthyroid patient may present a diagnostic problem, since the symptoms are non‐specific or may be masked by the hyperthyroidism symptoms. Although it is almost always secondary to the hyperthyroidism and cure with thyroid function normalization, the parathyroid hormone (PTH) assay must be carried out in hyperthyroid patients with hypercalcemia, because a primary hyperparathyroidism diagnose can probably change the treatment decision.
A associação entre patologia tiroideia (benigna ou maligna) e hiperparatiroidismo primário encontra‐se bem estabelecida, sendo que até 65% dos doentes com hiperparatiroidismo primário apresentam patologia tiroideia associada1,2. Esta associação encontra‐se provavelmente relacionada com o facto de o cálcio, o fator de crescimento epidérmico e o fator de crescimento semelhante à insulina 1 – todos aumentados no hiperparatiroidismo primário – apresentarem potencial bociogénico, o que justifica o desenvolvimento de doença nodular da tiroideia nos doentes com hiperparatiroidismo primário2.
No entanto, a associação entre hipertiroidismo e hiperparatiroidismo primário é extremamente rara (está presente em menos de 1% dos doentes com hipertiroidismo), principalmente na ausência de irradiação cervical anterior1‐3. Os raros casos descritos na literatura correspondem a doentes com determinadas síndromes, como a síndrome de McCune‐Albright, doença de Steinert ou doença celíaca1.
Descreve‐se, de seguida, pela sua raridade, um caso clínico de um doente com adenoma de Plummer e hiperparatiroidismo primário.
Descrição do casoDoente do sexo masculino de 46 anos, caucasiano, motorista, referenciado a consulta externa de endocrinologia por bócio multinodular (BMN) e hipertiroidismo subclínico.
Apresentava como antecedentes pessoais litíase renal, já submetido a litotrícia, e gastrite crónica, medicado com pantoprazol 40mg/dia. Os antecedentes familiares eram irrelevantes.
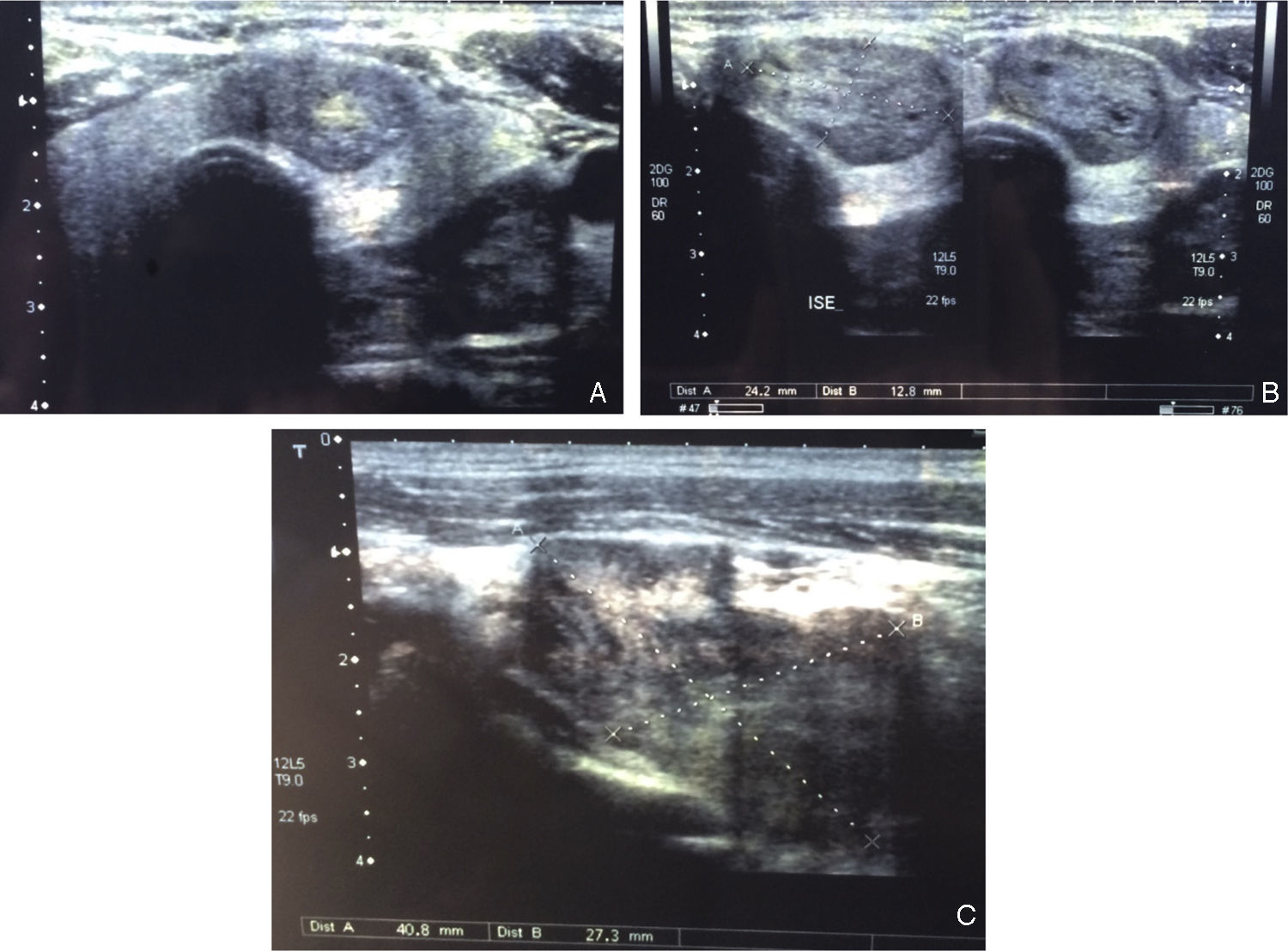
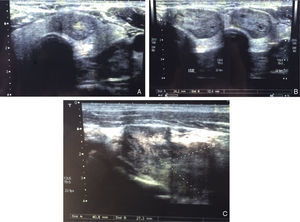
Aparentemente assintomático até 4 meses antes da primeira observação em consulta, altura em que inicia quadro de perda de peso, que associou a colocação de implantes dentários. Negava qualquer outra sintomatologia, nomeadamente ansiedade, insónia, sudorese, intolerância ao calor, palpitações, polifagia, alterações do trânsito intestinal ou tremores. Contudo, dada a perda ponderal de 10kg (correspondente a 11,5% do peso corporal) num período de 2 meses, realizou avaliação laboratorial que revelou hipertiroidismo subclínico (hormona tíreoestimulante [TSH] 0,028μU/mL–valores de referência [VR]: 0,55‐4,78–, fração livre da tiroxina [FT4] 1ng/dL–VR: 0,80‐1,76), sem outras alterações. A ecografia tiroideia evidenciou aumento de ambos os lobos com predomínio do lobo esquerdo e 2 nódulos sólidos, um ao nível do istmo/transição para o lobo esquerdo com 24×13mm e outro adjacente ao bordo superior do nódulo descrito, com 41×27mm (fig. 1). No exame objetivo destacava‐se tensão arterial (TA) 110/70mmHg, frequência cardíaca (FC) 70bpm, peso 76kg, índice de massa corporal (IMC) 23,4kg/m2 e palpação cervical com nódulo elástico, com cerca de 3‐4cm ao nível da transição istmo/lobo esquerdo da tiroide, móvel. A avaliação laboratorial confirmou o diagnóstico de hipertiroidismo subclínico, com anticorpos negativos (tabela 1).
Avaliação laboratorial na primeira consulta de endocrinologia
| Parâmetro | Resultado | Valores de referência |
|---|---|---|
| TSH (μU/mL) | 0,042 | 0,55‐4,78 |
| FT4 (ng/dL) | 1,00 | 0,80‐1,76 |
| Anticorpos antitiroglobulina (anti‐TG) (U/mL) | 13 | <35 |
| Anticorpos antitiroperoxidase (anti‐TPO) (U/mL) | <20 | <40 |
| Anticorpos antirrecetor TSH (TRAbs) (U/L) | <0,90 | <1,22 |
| Calcitonina (pg/mL) | 2,28 | <8,4 |
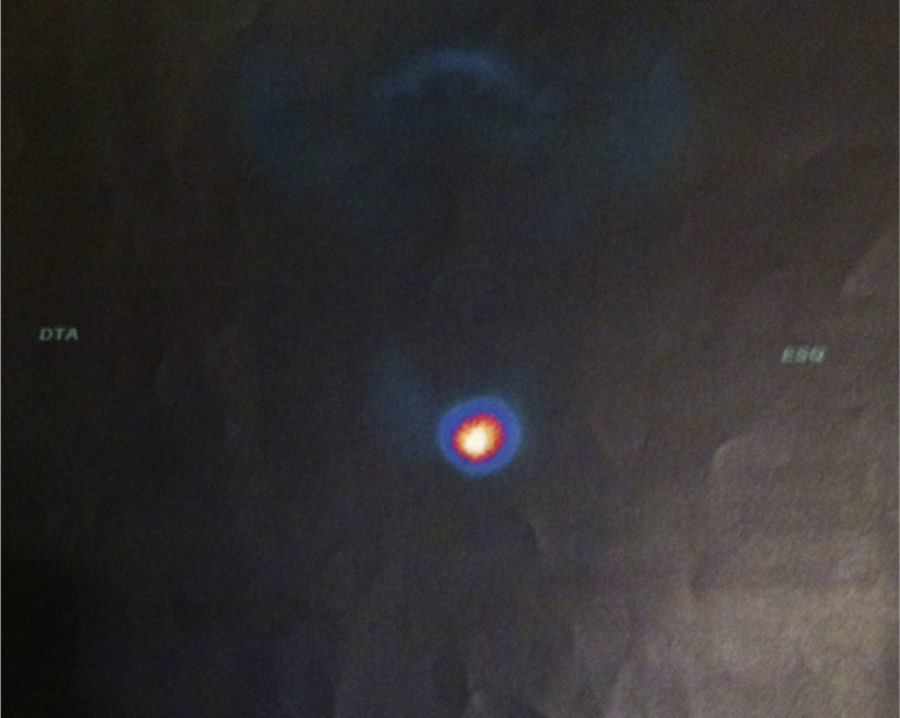
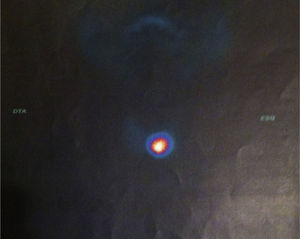
A cintigrafia tiroideia (fig. 2) revelou hiperfixação nodular do terço inferior do lobo esquerdo correspondente a nódulo quente, com restante glândula hipocaptante, consequência de supressão.
Foi então estabelecido o diagnóstico de hipertiroidismo secundário a adenoma de Plummer e o doente foi proposto para terapêutica com iodo radioativo (I‐131) – 10mCi.
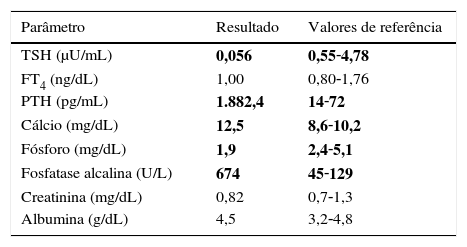
No entanto, por queixas de lombalgias persistentes associadas a alguma impotência funcional, realizou radiografia da coluna lombar, que revelou desmoronamento trabecular por osteoporose/sequela de processo traumático. A osteodensitometria confirmou a presença de osteoporose – rádio com T‐score −4DP, colo do fémur com T‐score −3,1desvio padrão (DP) e coluna lombar com T‐score −2,8DP. Foi colocada a hipótese de hiperparatiroidismo primário, confirmado por valor de hormona paratiroideia (PTH) de 1.882,4pg/mL e calcemia de 12,5mg/dL, conforme ilustrado na tabela 2.
Avaliação laboratorial na segunda consulta de endocrinologia
| Parâmetro | Resultado | Valores de referência |
|---|---|---|
| TSH (μU/mL) | 0,056 | 0,55‐4,78 |
| FT4 (ng/dL) | 1,00 | 0,80‐1,76 |
| PTH (pg/mL) | 1.882,4 | 14‐72 |
| Cálcio (mg/dL) | 12,5 | 8,6‐10,2 |
| Fósforo (mg/dL) | 1,9 | 2,4‐5,1 |
| Fosfatase alcalina (U/L) | 674 | 45‐129 |
| Creatinina (mg/dL) | 0,82 | 0,7‐1,3 |
| Albumina (g/dL) | 4,5 | 3,2‐4,8 |
Os negritos evidenciam os valores alterados, tal como os intervalos de referência em que se deveriam encontrar.
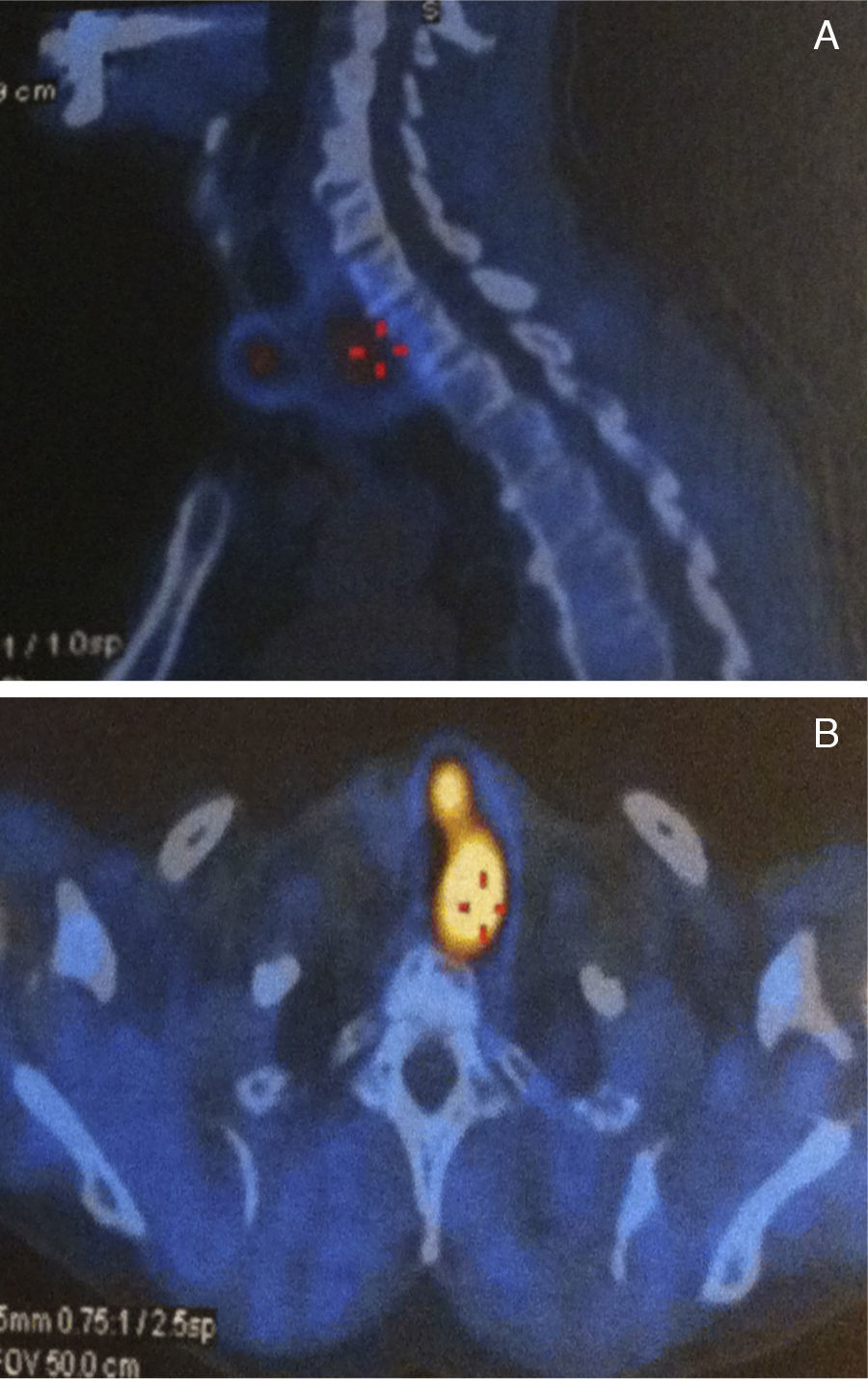
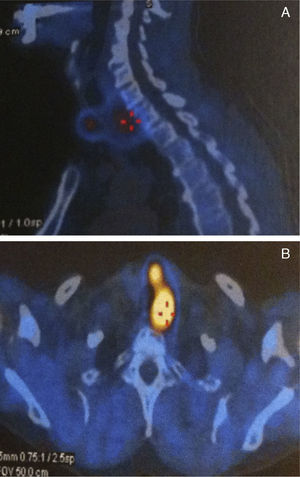
A cintigrafia paratiroideia (99mTC sestamibi) revelou, para além do nódulo quente ao nível do lobo esquerdo da tiroide, hipercaptação da paratiroide inferior esquerda (fig. 3), tendo o doente sido submetido a lobectomia esquerda e paratiroidectomia inferior esquerda. A anatomia patológica revelou:
- •
peça operatória de lobectomia esquerda da tiroide com 13 gramas e 3,5×3×2cm, com superfície externa acastanhada e lisa. Em secção, identificou‐se nódulo de aspeto coloide centralmente hemorrágico com 1,8cm de maior eixo, compatível com adenoma folicular da tiroide;
- •
peça operatória de paratiroidectomia superior esquerda com 12 gramas e 4×2,5×2cm, de superfície externa lisa, brilhante e lobulada. Em secção, apresentava aspeto heterogéneo com nódulos branco‐amarelados a par de áreas quísticas e hemorragia, compatível com adenoma de células claras da paratiroide com excisão completa.
Verificou‐se uma diminuição da PTH intraoperatória de 1.695,6pg/mL para 245,4pg/mL, aos 5 minutos; e para 148,1pg/mL, aos 15 minutos, e à data de alta apresentava PTH de 5,4pg/mL (VR: 24‐72) e calcemia de 9,7mg/dL (VR: 8,6‐10,2), tendo tido alta, medicado com Calcitab® 1.500mg (correspondente a 600mg de cálcio por comprimido) – 5 comprimidos/dia – e calcitriol 0,25μg – 3 comprimidos/dia.
Quatro meses após a cirurgia, o doente apresenta‐se sem sinais ou sintomas de alteração do metabolismo fosfocálcico, com valor de PTH dentro do intervalo de referência e normocalcemia, e sob terapêutica com levotiroxina 50μg/dia, cálcio e calcitriol (Calcitab® 1.500mg – correspondente a 600mg de cálcio por comprimido –, 3 comprimidos/dia, e calcitriol 0,25μg, 2 comprimidos/dia).
ComentárioA hipercalcemia está presente em doentes com hipertiroidismo em até 22% dos casos, como resultado da reabsorção óssea subsequente ao aumento da FT4, e a sua gravidade é diretamente proporcional à atividade osteoclástica da hormona tiroideia no osso cortical e trabecular1. Normalmente, nestes casos, verifica‐se resolução da hipercalcemia após correção do hipertiroidismo, pelo que a persistência de hipercalcemia após normalização da função tiroideia sugere outra etiologia. Por outro lado, a presença de hipercalcemia num doente com hipertiroidismo representa um desafio diagnóstico, uma vez que é habitualmente assintomática4. Efetivamente, Breuer e McPherson sugeriram que a sintomatologia secundária à hipercalcemia, como obstipação, náuseas e anorexia, pode ser mascarada pela sintomatologia do hipertiroidismo, nomeadamente a diarreia ou a polifagia4. Deste modo, torna‐se essencial a avaliação laboratorial, por um lado, para o diagnóstico de hipercalcemia e, por outro, através do doseamento da PTH, para a distinção entre hipercalcemia secundária ao hipertiroidismo e hipercalcemia por hiperparatiroidismo primário em doente com hipertiroidismo concomitante. No caso do doente apresentado, a ausência de sintomatologia inicial sugestiva de hipercalcemia levou à deteção tardia do hiperparatiroidismo primário, apenas equacionado aquando do diagnóstico de uma osteoporose desproporcional à gravidade do hipertiroidismo (ligeiro) e confirmado após doseamento sérico da PTH e do cálcio.
Em teoria, poder‐se‐ia colocar a hipótese que, quando a paratiroide ainda é passível de ser modulada por mecanismos de feedback pela calcemia, a correção do hipertiroidismo (e consequente diminuição relativa da calcemia) pode induzir um aumento da PTH4. Também o propranolol, frequentemente utilizado para controlo sintomático do hipertiroidismo, pode diminuir a reabsorção óssea, baixando liminarmente a calcemia, contribuindo também para a elevação da PTH4. Contudo, o doente do caso descrito apresentava apenas hipertiroidismo subclínico e tinha uma FC normal, pelo que não foi iniciada terapêutica com antitiroideus de síntese nem com betabloqueantes, tendo‐se optado por terapêutica definitiva5.
Uma vez que a cirurgia pode ser uma terapêutica curativa para ambas as patologias, é essencial o esclarecimento etiológico de uma eventual hipercalcemia previamente à realização de terapêutica definitiva para o hipertiroidismo, já que poderá alterar a estratégia terapêutica6‐8.
Permanece por esclarecer se o hipertiroidismo e o hiperparatiroidismo constituem parte integrante de uma mesma síndrome ou se, por outro lado, são patologias que ocorrem de forma esporádica. De facto, as glândulas tiroideia e paratiroideias apresentam origem embrionária idêntica – estruturas branquiais –, o que sugere que esta associação possa fazer parte de uma síndrome de adenomas endócrinos múltiplos, secundários à presença de uma mutação genética4. Para além disso, o hiperparatiroidismo pode ser secundário a um efeito prolongado da hormona tiroideia ao nível dos recetores adrenérgicos4. Contudo, se este fosse o caso, a hiperplasia paratiroideia deveria ser praticamente universal nos doentes com hipertiroidismo, o que não se verifica, uma vez que a maioria dos doentes com hipertiroidismo e hiperparatiroidismo concomitantes (incluindo o doente apresentado neste caso clínico) apresenta hiperparatiroidismo secundário a adenoma paratiroideu. Deste modo, é pouco provável uma relação causal entre estas 2 patologias.
Da revisão da literatura realizada, o facto de o doente apresentar os diagnósticos de adenoma de Plummer e hiperparatiroidismo primário não cumpre os critérios estabelecidos para aventarmos uma relação genética entre os 2, pelo que não foi submetido a estudo genético9 (Anexo 1).
A manutenção da suplementação com cálcio e calcitriol, 4 meses após a cirurgia, está relacionada com a prevenção do hungry bone syndrome, cuja hipocalcemia associada pode persistir durante vários meses10. O doente do caso clínico apresentava osteoporose (rádio – T‐score – 4DP; colo do fémur – T‐score – 3,1DP; coluna lombar – T‐score –2,8DP) no contexto do hiperparatiroidismo primário e o hungry bone syndrome está descrito em 25‐90% dos doentes com doença óssea prévia relacionada com o hiperparatiroidismo primário, contra 0‐6% dos doentes sem patologia óssea associada10. Também os níveis de PTH e calcemia pré‐operatórios muito elevados (1.882,4pg/mL e 12,5mg/dL respetivamente) são fatores de risco para o desenvolvimento desta patologia, pelo que está indicada a suplementação10.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.
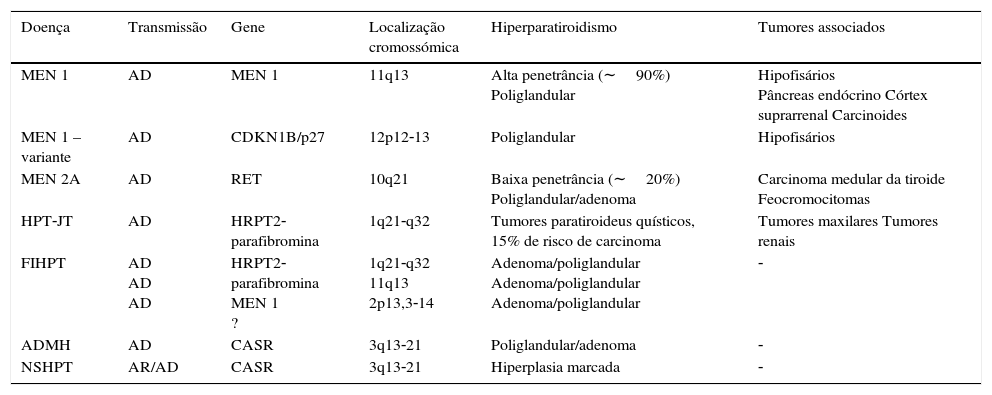
| Doença | Transmissão | Gene | Localização cromossómica | Hiperparatiroidismo | Tumores associados |
|---|---|---|---|---|---|
| MEN 1 | AD | MEN 1 | 11q13 | Alta penetrância (∼90%) Poliglandular | Hipofisários Pâncreas endócrino Córtex suprarrenal Carcinoides |
| MEN 1 – variante | AD | CDKN1B/p27 | 12p12‐13 | Poliglandular | Hipofisários |
| MEN 2A | AD | RET | 10q21 | Baixa penetrância (∼20%) Poliglandular/adenoma | Carcinoma medular da tiroide Feocromocitomas |
| HPT‐JT | AD | HRPT2‐parafibromina | 1q21‐q32 | Tumores paratiroideus quísticos, 15% de risco de carcinoma | Tumores maxilares Tumores renais |
| FIHPT | AD AD AD | HRPT2‐parafibromina MEN 1 ? | 1q21‐q32 11q13 2p13,3‐14 | Adenoma/poliglandular Adenoma/poliglandular Adenoma/poliglandular | ‐ |
| ADMH | AD | CASR | 3q13‐21 | Poliglandular/adenoma | ‐ |
| NSHPT | AR/AD | CASR | 3q13‐21 | Hiperplasia marcada | ‐ |