El trastorno bipolar pediátrico (TBP) se ha convertido en un campo de investigación en el que los tratamientos psicosociales han proporcionado una gran cantidad de hallazgos empíricos en la última década. Abordamos esta cuestión a través de una revisión sistemática destinada a establecer su eficacia y viabilidad como terapias adyuvantes para los jóvenes con TBP o en alto riesgo de TBP. Se realizó una búsqueda exhaustiva en bases de datos entre 1990 y septiembre del 2014. En total, 33 estudios se relacionaron específicamente con el tema y 20 de ellos eran artículos originales. La evidencia muestra que tanto la «psicoeducación familiar» como la «terapia familiar para adolescentes» son tratamientos probablemente eficaces en el TBP. Del mismo modo, la «terapia cognitivo-conductual centrada en el niño y la familia» se puede caracterizar como un tratamiento en fase experimental. Las terapias restantes no obtienen suficiente apoyo empírico, ya sea por la presencia de hallazgos inconsistentes entre los distintos ensayos clínicos, ya por contar con datos únicamente provenientes de estudios de casos. Además, los resultados de los estudios sobre tratamientos psicosociales proporcionan resultados concluyentes en cuanto a la viabilidad y aceptabilidad de dichas terapias. Son necesarios ensayos clínicos controlados con muestras de mayor tamaño con el fin de disminuir las deficiencias metodológicas encontradas en una gran parte de los tratamientos descritos.
Pediatric bipolar disorder (PBD) has emerged as a research field in which psychosocial treatments have provided a plethora of empirical findings over the last decade. We addressed this issue through a systematic review aimed of establishing their effectiveness and feasibility as adjunctive therapies for youth with PBD or at high-risk for PBD. A comprehensive search of databases was performed between 1990 and September 2014. Overall, 33 studies were specifically related to the issue and 20 of them were original articles. Evidence suggests that both «multi-family psychoeducational psychotherapy» and «family-focused therapy» are possible effective treatments for PBD. Likewise, «child and family-focused cognitive-behavioral therapy» may be characterized as a treatment in its experimental phase. The remaining therapies fail to obtain enough empirical support due to inconsistent findings among clinical trials or data solely based on case reports. Studies of psychosocial treatments provide concluding results concerning their feasibility and acceptability. Larger sample sizes and more randomized controlled trials are mandatory for diminishing methodological shortcomings encountered in the treatments displayed.
El trastorno bipolar pediátrico (TBP) es un trastorno mental que afecta aproximadamente al 2% de los jóvenes de menos de 18 años1,2. Del mismo modo, el 55-60% de los pacientes adultos con trastorno bipolar inician su patología durante la infancia o adolescencia3, con frecuencia exhibiendo formas subliminales del trastorno4–6. La persistencia de esta psicopatología en la edad adulta temprana conduce a logros académicos más pobres, así como a un mayor número de conflictos interpersonales7–9. Por lo tanto, la reducción de los factores de riesgo y los síntomas tempranos de bipolaridad puede aumentar la probabilidad de un buen pronóstico a largo plazo.
Durante los últimos 15 años, el modelo biopsicosocial para el TBP ha obtenido un reconocimiento cada vez mayor. Por lo tanto, ha surgido un enfoque de tratamiento cada vez más multimodal. En consecuencia, aunque los tratamientos psicofarmacológicos se consideran la intervención primaria en el TBP10,11, las terapias psicosociales se han propuesto como un medio para abordar las vulnerabilidades psicológicas (p. ej., disregulación emocional), el distrés familiar (p. ej., emoción expresada [EE]) y el estrés psicovital (p. ej., conflictos interpersonales) que pueden influir en el TBP durante su fase inicial12. Como intervenciones complementarias, algunas terapias psicosociales, adaptadas principalmente del trastorno bipolar en la adultez, han proporcionado evidencia preliminar acerca de su viabilidad y eficacia en jóvenes con TBP13,14. Del mismo modo, otras intervenciones psicosociales se han postulado para hacer frente a los signos prodrómicos de la bipolaridad en la infancia y adolescencia15. En general, las intervenciones primarias y secundarias constituyen tratamientos adecuados entre las poblaciones no adultas.
Hasta la fecha, varias revisiones sistemáticas anteriores se han llevado a cabo en el TBP14,15. Sin embargo, ninguna de ellas ha incluido: i) los avances recientes en algunos tratamientos psicosociales para adolescentes (terapia centrada en la familia, terapia familiar [TF-A], terapia interpersonal y de ritmo social [TIRS-A], terapia dialéctica comportamental [TDC-A]); ii) las técnicas motivacionales para disminuir los efectos adversos de los medicamentos psicotrópicos en el TBP; iii) los tratamientos psicológicos para las patologías comórbidas en los jóvenes con TBP16,17. En general, el objetivo principal de esta revisión sistemática es examinar cada intervención psicológica implementada en pacientes con TBP desde la niñez a la adolescencia. Para cada tratamiento específico pretendemos mostrar: i) su racionalidad, ii) las principales características y componentes terapéuticos y iii) el grado de apoyo empírico.
MétodoEstrategia de búsquedaSe llevó a cabo una búsqueda de la literatura a través de las bases de datos PsycINFO y PubMed en el periodo comprendido entre 1990 y septiembre del 2014. Los términos empleados fueron: ((tratamiento psicosocial o tratamiento psicológico) Y (jóvenes O pediátrico O niño o adolescente) Y (trastorno bipolar)).
Criterios de selecciónLos artículos seleccionados deben incluir: i) sujetos de entre 6 y 19 años de edad; ii) reclutados para psicoterapia; iii) con un diagnóstico de trastorno bipolar tipo i, trastorno bipolar tipo ii o trastorno bipolar no especificado según criterios del DSM-IV-TR18. Del mismo modo, los menores cuyo/s padre/s han sido diagnosticados de trastorno bipolar también se incluyeron en la sección «alto-riesgo para TBP» (AR-TBP). En conjunto, se recogieron 20 manuscritos originales, a saber: 4 estudios de casos (EC), 9 ensayos abiertos (EA) y 7 ensayos clínicos controlados (ECC). Cabe señalar que nuestra revisión se compone de ECC, EA y EC debido a la escasez de investigaciones experimentales sobre este tema. Por otra parte, todas las intervenciones psicológicas fueron implementadas en sujetos sometidos a tratamiento psicofarmacológico con la excepción de los jóvenes con AR-TBP. Además, se incluyeron otros 13 artículos complementarios, es decir, 8 revisiones sistemáticas y 5 ensayos teóricos. Además, se emplearon 61 artículos complementarios para justificar las características y fundamentos básicos de todas intervenciones descritas. Aquellos estudios en los que se diagnosticaron los pacientes a través de cuestionarios como el Child Behavior Checklist fueron excluidos debido a una falta de validez diagnóstica19.
Extracción de los datosPor cada artículo, se registraron las siguientes variables: i) tipo de intervención psicológica; ii) muestra diana (niños vs. adolescentes); iii) racionalidad de la terapia; iv) características principales de la terapia (p. ej. número y duración de las sesiones, objetivos, técnicas psicológicas); v) apoyo empírico (EC vs. EA vs. ECC); vi) resultados principales (p. ej., tiempo en eutimia, número de recaídas, severidad de la sintomatología depresiva/maníaca, funcionamiento interpersonal).
Método de análisisSe evidenció una notable heterogeneidad entre los estudios seleccionados en cuanto a su diseño (EC vs. EA vs. ECC) y las medidas de resultados (p. ej., psicopatología, funcionalidad). Además, los tamaños de las muestras fueron generalmente pequeños. Por estas razones, se presenta una revisión descriptiva de los estudios en lugar de un metaanálisis.
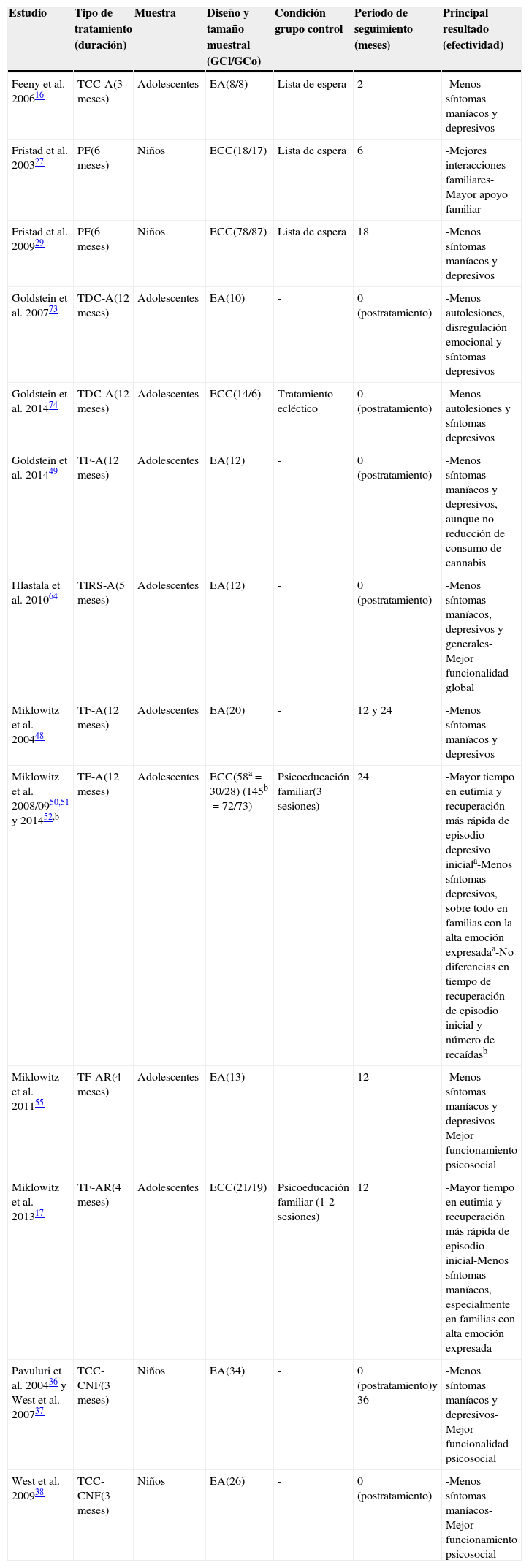
ResultadosLas intervenciones psicológicas fueron divididas de acuerdo a su implementación en niños o adolescentes con TBP/AR-TBP. En consecuencia, la psicoeducación familiar (PF), así como la terapia cognitivo-conductual centrada en el niño y la familia (TCC-CNF) se clasificaron como terapias para los niños. Por otra parte, un grupo de intervenciones psicológicas se incluyeron como terapias para los adolescentes, a saber: TF-A, terapia cognitivo-conductual para adolescentes (TCC-A), TIRS-A, TDC-A y la entrevista motivacional. Los principales hallazgos se describen en la tabla 1.
Descripción general de los ensayos clínicos relacionados con el tratamiento psicosocial del TBP
| Estudio | Tipo de tratamiento (duración) | Muestra | Diseño y tamaño muestral (GCl/GCo) | Condición grupo control | Periodo de seguimiento (meses) | Principal resultado (efectividad) |
|---|---|---|---|---|---|---|
| Feeny et al. 200616 | TCC-A(3 meses) | Adolescentes | EA(8/8) | Lista de espera | 2 | -Menos síntomas maníacos y depresivos |
| Fristad et al. 200327 | PF(6 meses) | Niños | ECC(18/17) | Lista de espera | 6 | -Mejores interacciones familiares-Mayor apoyo familiar |
| Fristad et al. 200929 | PF(6 meses) | Niños | ECC(78/87) | Lista de espera | 18 | -Menos síntomas maníacos y depresivos |
| Goldstein et al. 200773 | TDC-A(12 meses) | Adolescentes | EA(10) | - | 0 (postratamiento) | -Menos autolesiones, disregulación emocional y síntomas depresivos |
| Goldstein et al. 201474 | TDC-A(12 meses) | Adolescentes | ECC(14/6) | Tratamiento ecléctico | 0 (postratamiento) | -Menos autolesiones y síntomas depresivos |
| Goldstein et al. 201449 | TF-A(12 meses) | Adolescentes | EA(12) | - | 0 (postratamiento) | -Menos síntomas maníacos y depresivos, aunque no reducción de consumo de cannabis |
| Hlastala et al. 201064 | TIRS-A(5 meses) | Adolescentes | EA(12) | - | 0 (postratamiento) | -Menos síntomas maníacos, depresivos y generales-Mejor funcionalidad global |
| Miklowitz et al. 200448 | TF-A(12 meses) | Adolescentes | EA(20) | - | 12 y 24 | -Menos síntomas maníacos y depresivos |
| Miklowitz et al. 2008/0950,51 y 201452,b | TF-A(12 meses) | Adolescentes | ECC(58a=30/28) (145b=72/73) | Psicoeducación familiar(3 sesiones) | 24 | -Mayor tiempo en eutimia y recuperación más rápida de episodio depresivo iniciala-Menos síntomas depresivos, sobre todo en familias con la alta emoción expresadaa-No diferencias en tiempo de recuperación de episodio inicial y número de recaídasb |
| Miklowitz et al. 201155 | TF-AR(4 meses) | Adolescentes | EA(13) | - | 12 | -Menos síntomas maníacos y depresivos-Mejor funcionamiento psicosocial |
| Miklowitz et al. 201317 | TF-AR(4 meses) | Adolescentes | ECC(21/19) | Psicoeducación familiar (1-2 sesiones) | 12 | -Mayor tiempo en eutimia y recuperación más rápida de episodio inicial-Menos síntomas maníacos, especialmente en familias con alta emoción expresada |
| Pavuluri et al. 200436 y West et al. 200737 | TCC-CNF(3 meses) | Niños | EA(34) | - | 0 (postratamiento)y 36 | -Menos síntomas maníacos y depresivos-Mejor funcionalidad psicosocial |
| West et al. 200938 | TCC-CNF(3 meses) | Niños | EA(26) | - | 0 (postratamiento) | -Menos síntomas maníacos-Mejor funcionamiento psicosocial |
EA: ensayo abierto; ECC: ensayo clínico controlado; Gcl: grupo clínico; GCo: grupo control; PF: psicoeducación familiar; TBP: trastorno bipolar pediátrico; TCC-A: terapia cognitivo-conductual para adolescentes; TCC-CNF: terapia cognitivo-conductual centrada en el niño y la familia; TDC-A: terapia dialéctica comportamental para adolescentes; TF-A: terapia familiar para adolescentes; TF-AR: terapia familiar para adolescentes de alto riesgo; TIRS-A: terapia interpersonal y de ritmo social para adolescentes.
Racionalidad. Una gran mayoría de los estudios llevados a cabo en el trastorno bipolar en adultos han encontrado bajo insight en estos pacientes, incluso en periodos de eutimia20. La poca conciencia se relaciona con una peor adherencia al tratamiento21, lo que en última instancia aumenta el riesgo de recaídas y sobrecarga para los cuidadores22. Por lo tanto, la identificación de los síntomas prodrómicos del TBP puede mejorar tanto el insight como el curso de la enfermedad23. Esto sugiere la necesidad de aumentar el conocimiento que los jóvenes y sus familiares poseen sobre el TBP.
Principales características y componentes terapéuticos. La PF incluye 8 sesiones de 90min que se realizan por separado, pero al mismo tiempo para los padres y los niños24. Los principales objetivos son: aumentar el conocimiento y la comprensión acerca del TBP, así como sus opciones de tratamiento y el cumplimiento terapéutico; mejorar la detección y el manejo de la sintomatología prodrómica; y por último, incrementar el grado de confianza que los niños y las familia ostentan para hacer frente al TBP25.
Grado de apoyo empírico. En comparación con el grado de apoyo empírico para los programas psicoeducativos en adultos con trastorno bipolar, todavía hay una escasa investigación sobre PF en el TBP26. Concretamente, se han implementado 2 ECC durante los últimos 10 años. En el primer ECC, 35 niños de 8-11 años de edad con trastornos del estado de ánimo (TBP, n=16) y 47 padres fueron asignaron a PF (n=18) o una condición control en lista de espera de 6 meses (n=17). Los resultados principales en el grupo con PF fueron: aumento de conocimiento de los padres sobre los síntomas del estado de ánimo en la niñez; incremento de las interacciones familiares positivas según lo informado por los padres; mayor apoyo de los padres hacia los menores según lo informado por los niños; una mayor utilización de los dispositivos de salud mental pertinentes por parte de las familias. Sorprendentemente, no hubo una disminución de las interacciones familiares negativas a lo largo de los 6 meses de seguimiento27. Del mismo modo, el grupo con PF informó de mayores ganancias en conocimientos psicoeducativos y apoyo percibido que el grupo control durante los primeros 4 meses de seguimiento28. El segundo ECC incluía a 165 niños de entre 8 y 12 años con un trastorno mental severo (TBP, n=115) que fueron asignados a PF (n=78) o una condición en lista de espera de un año (n=87). La adición de PF mejoró la sintomatología afectiva tras 18 meses de seguimiento29. Además, no se encontraron diferencias significativas pre- vs. postratamiento entre los grupos en el número medio de medicaciones usadas, si bien la varianza se redujo significativamente del pre- al postratamiento30. En resumen, existe evidencia preliminar para apoyar el uso de PF en el TBP25. Siguiendo el ejemplo del segundo ECC, es necesaria más investigación empírica con muestras de gran tamaño y un periodo de seguimiento prolongado.
Terapia cognitivo-conductual centrada en el niño y la familiaRacionalidad. Los jóvenes que sufren TBP se caracterizan por una falta de regulación emocional antes incluso de la aparición de la enfermedad, la cual se exacerba o se mantiene durante el curso de la enfermedad31. Del mismo modo, los sujetos con TBP muestran déficits cognitivos en la cognición social y memoria de trabajo32,33. En general, estas limitaciones impiden un desarrollo adecuado en los entornos sociales, familiares y académicos. En última instancia, estas alteraciones emocionales y cognitivas son reforzadas y mantenidas por las reacciones negativas de los grupos de iguales y del entorno familiar34. Por lo tanto, se necesitan intervenciones psicológicas dirigidas a abordar estas alteraciones cognitivas y emocionales con el fin de mejorar la sintomatología y la funcionalidad de los sujetos con TBP.
Principales características y componentes terapéuticos. La TCC-CNF, también conocida como Programa RAINBOW, incluye a los niños de 6-12 años y a sus padres, tanto en formato individual como conjuntamente. Consta de 12 sesiones de 60-90min llevadas a cabo semanalmente en el transcurso de 3 meses. La TCC-CNF incorpora varias técnicas psicológicas que se derivan de un enfoque integrador no limitado a la terapia cognitivo-conductual (TCC) tradicional, a saber: psicoeducación, reestructuración cognitiva, habilidades de autorregulación emocional (mindfulness), pensamiento positivo, resolución de problemas interpersonales y habilidades de comunicación. Los principales objetivos incluyen mejorar la sintomatología y el funcionamiento psicosocial. En concreto, la TCC-CNF tiene como objetivos específicos mejorar el desarrollo en 7 áreas principales: rutinas, regulación del afecto, autoeficacia, pensamientos y comportamientos negativos, habilidades sociales, resolución de problemas interpersonales y familiares y, por último, apoyo social35.
Grado de apoyo empírico. Hasta la fecha, se ha implementado un EC35 y 3 EA36–38. Todavía no se ha llevado a cabo ningún ECC. En primer lugar, un EA con 34 niños diagnosticados con TBP (edad media 11,33 años) y sus familiares mostró reducciones significativas en la gravedad de la sintomatología, así como una mayor funcionalidad. Se consiguieron también niveles más altos de cumplimiento del tratamiento y satisfacción con el mismo36. Posteriormente, se llevó a cabo durante 3 años una extensión del estudio original con el fin de evaluar las potenciales mejoras a largo plazo, incluyéndose sesiones de refuerzo administradas cada uno o 3 meses. Los resultados obtenidos a lo largo de estos años evidenciaron que no había diferencias estadísticamente significativas en ninguna medida, lo que indica el mantenimiento de los resultados originales37. No se observó mortandad experimental durante este periodo. Por otra parte, otro EA con TCC-CNF adaptada para ser ejecutada en formato de grupos paralelos en 26 niños con TBP (edad media 9,45 años) y sus padres obtuvo notables mejoras en los síntomas maníacos (no en la sintomatología depresiva) y en el funcionamiento psicosocial en el postratamiento. Los familiares hicieron hincapié en la viabilidad y aceptabilidad de dicha intervención38. Por último, un EC mostró mejoras en la psicopatología y el desarrollo psicosocial en un niño sometido a TCC-CNF35. En resumen, la TCC-CNF es una intervención prometedora para el TBP. Sin embargo, son necesarios ECC para calibrar fehacientemente su eficacia.
Intervenciones psicológicas para adolescentes con trastorno bipolarLa terapia familiar centrada en los adolescentesRacionalidad. Los padres de menores con TBP son menos cálidos y más punitivos que los padres de sujetos control, destacando altos niveles de EE39. Algunos factores que pueden explicar este tipo de interacción son: síntomas elevados de manía, comorbilidad con déficit de atención e hiperactividad (TDAH), un inicio más temprano de la enfermedad, monoparentalismo, y presencia de un trastorno del estado de ánimo en los propios padres39. En particular, los padres con trastornos del estado de ánimo son propensos a transferir dicho riesgo a su descendencia tanto a través del ambiente (p. ej., afecto negativo) como por mecanismos genéticos40. En relación con este tema, algunos estudios prospectivos han hecho hincapié en que los adolescentes bipolares con padres con alta (vs. baja) EE tienen mayores niveles de síntomas depresivos y maníacos al cabo de uno o 2 años de seguimiento12,41,42. Como resultado, la alta EE en padres de menores bipolares se ha señalado como uno de los predictores más válidos en relación con el curso de la sintomatología afectiva en los hijos adolescentes12. Por lo tanto, abordar los conflictos familiares puede ser un objetivo importante de las intervenciones psicológicas con el fin de optimizar la recuperación anímica de estos pacientes.
Principales características y componentes terapéuticos. La TF-A abarca al paciente adolescente y a los padres o parientes más directos (p. ej., hermanos), dependiendo de quién vive con él y quién tiene la responsabilidad de su cuidado. La TF-A se lleva a cabo en 21 sesiones durante 9 meses y se inicia por lo general durante el periodo de recuperación después de un episodio depresivo o (hipo) maníaco43. El tratamiento se compone de 3 módulos: i) «psicoeducación» para dar sentido a la experiencia con los síntomas, reconocer las señales prodrómicas (a través de autorregistros del sueño y gráficos diarios de oscilaciones anímicas), aceptar la necesidad de medicamentos eutimizantes, y discriminar qué comportamientos son impulsados por la personalidad y cuáles por el trastorno bipolar; ii) «entrenamiento para mejorar la comunicación» a través de juegos de roles para disminuir las interacciones aversivas y fomentar la escucha activa, dando feedback negativo constructivo y haciendo peticiones positivas para el cambio; (iii) «habilidades de resolución de problemas» para aprender estrategias de afrontamiento y prevención ante los acontecimientos estresantes que pueden desencadenar cambios de humor.
Grado de apoyo empírico. A diferencia de la TF para adultos bipolares44,45, hay pocos estudios de TF centrados en el TBP, concretamente 2 EC46,47, 2 EA48,49 y 2 ECC50–52. Un EA compuesto por 20 adolescentes bipolares (edad media 14,8 años) mostró que la TF-A, en combinación con medicamentos estabilizadores del humor, produjo mejoras en los síntomas maníacos y depresivos tras un año de seguimiento48. Por otra parte, otro EA con 58 adolescentes bipolares asignados a TF-A (n=30) o a 3 sesiones de PF (n=28) evidenció que el grupo con TF-A presentó tiempos de recuperación más cortos desde sus episodios depresivos iniciales, menos síntomas depresivos y más tiempo en eutimia al cabo de 2 años de seguimiento50. La TF-A fue particularmente eficaz en la estabilización de los síntomas maníacos y depresivos en los adolescentes con familiares con alta EE (vs. baja EE)51. Sin embargo, una extensión de este estudio previo con 145 adolescentes bipolares mostró que el tiempo de recuperación del episodio inicial, los periodos de eutimia y la recurrencia de episodios afectivos no fue diferente entre los 2 grupos tras 2 años de seguimiento52. Por último, la aplicación de TF-A en el tratamiento de adolescentes bipolares con intentos de suicidio o abuso de sustancias ha arrojado resultados prometedores en varios EC46,47. Sin embargo, un reciente EA con 10 adolescentes bipolares obtuvo una reducción discreta del consumo de cannabis en adolescentes bipolares49. En resumen, existe apoyo empírico preliminar en favor de la TF-A como un tratamiento adyuvante para el TBP43. No obstante, son necesarios estudios con una metodología más rigurosa con el fin de corroborar sus beneficios potenciales.
Terapia familiar para adolescentes con alto riesgo para el trastorno bipolarRacionalidad. La alta EE familiar no se ha postulado únicamente como un factor de mantenimiento para el TBP, también se ha planteado como un factor de vulnerabilidad en adolescentes con AR-TBP53. La principal barrera metodológica para dilucidar esta cuestión estriba en establecer qué características definen el fenotipo clínico de los sujetos con AR-TBP. Generalmente, los estudios centrados en este tema tan controvertido han solido reclutar adolescentes que cumplen criterios DSM-IV para el trastorno depresivo mayor, trastorno ciclotímico o el trastorno bipolar no especificado, con al menos un familiar de primer grado con TB-I o TB-II54.
Principales características y componentes terapéuticos. El uso de la TF-A en menores con AR-TBP requiere algunas modificaciones en la forma en que se administra la terapia. A diferencia de la TF-A para TBP, se implementan 12 sesiones a lo largo de 4 meses (8 sesiones semanales y 4 sesiones quincenales). El tratamiento también se compone de 3 módulos, aunque con algunas diferencias respecto a sus objetivos: i) «psicoeducación» con la familia para aumentar su capacidad de reconocer los síntomas subsindrómicos tempranos y para promover en los adolescentes la estabilización de las rutinas diarias y el ciclo sueño-vigilia; ii) «entrenamiento para mejorar la comunicación» a través de juegos de roles para disminuir las interacciones aversivas entre padres y adolescentes, especialmente el criticismo y hostilidad; (iii) «las habilidades de resolución de problemas» para aprender estrategias para hacer frente al estrés general55.
Grado de apoyo empírico. En comparación con el TBP, los datos empíricos sobre TF-A para adolescentes con AR-TBP son limitados, abarcando un EA y un ECC. Por ejemplo, un EA con 13 adolescentes (edad media 13,4 años) mostró bajas tasas de abandono (15%) así como mejoras significativas en la clínica depresiva/hipomaníaca y en el funcionamiento psicosocial tras un año de seguimiento55. Por otro lado, un ECC con 40 adolescentes con AR-TBP (edad media 12,3 años) asignados al azar a TF-A (n=21) o un grupo de control (2 sesiones de PF) (n=19) demostró que los participantes con TF-A se recuperaron más rápidamente de sus síntomas anímicos iniciales, tenían más semanas en remisión y manifestaban una mejor trayectoria de los síntomas maníacos tras un año de seguimiento17. Además, el impacto del tratamiento fue mayor en los adolescentes de padres con alta (vs. baja) EE. En resumen, existe evidencia preliminar para apoyar el uso de TF-A en adolescentes con AR-TBP. Sin embargo, se necesita un mayor número de ECC con muestras de mayor tamaño.
Terapia cognitivo-conductual para adolescentesRacionalidad. Como se señaló en la sección TCC-CNF, los sujetos con TBP presentan disregulación emocional, déficits de memoria de trabajo y cognición social y falta de insight. En conjunto, estos factores dificultan tanto la funcionalidad psicosocial (p. ej., logros académicos escasos, relaciones sociales deterioradas) como la remisión de la sintomatología (p. ej., presencia de síntomas maníacos o depresivos subclínicos)32,33. Estos problemas hacen preceptivo la implementación de intervenciones psicológicas dirigidas a los correlatos cognitivo-afectivos relacionados con el TBP, sobre todo en un formato individual más que familiar, dada las necesidades de independencia de los adolescentes.
Principales características y componentes terapéuticos. La TCC-A comprende 12 sesiones de 60min a lo largo de 3 meses, en su mayoría en formato individual (los padres asisten a 2 sesiones). La TCC para adolescentes bipolares incluye elementos terapéuticos provenientes de la TCC estándar, a saber: psicoeducación, autorregistro del estado anímico, habilidades para resolver problemas, relajación, reestructuración cognitiva, juegos de roles y asertividad. Los principales objetivos son: i) mejorar el cumplimiento psicofarmacológico; ii) estabilizar rutinas (p. ej., ciclo de sueño-vigilia); iii) mejorar la comunicación dentro de las relaciones familiares y con el grupo de iguales; y iv) mejorar la autorregulación emocional.
Grado de apoyo empírico. A diferencia de la TCC para bipolares adultos56, la investigación sobre la TCC-A para el TBP es escasa, existiendo un único EA16. En concreto, este estudio se llevó a cabo con 16 adolescentes con TBP con edades comprendidas entre los 10-17 años, los cuales fueron asignados a TCC (n=8) o a un grupo control sin intervención psicológica (n=8). El grupo de TCC mostró una reducción en los síntomas maníacos y depresivos a los 2 meses de seguimiento16. Del mismo modo, la adherencia terapéutica fue adecuada a lo largo del tratamiento (solo un adolescente abandonó el grupo con TCC). En resumen, la evidencia en torno a la TCC-A para el TBP es insuficiente. Son necesarios ECC para determinar su grado de eficacia.
La terapia interpersonal y de ritmo social para adolescentesRacionalidad. Estudios prospectivos han encontrado que el deterioro del sueño desempeña un papel importante tanto en el mantenimiento (recaídas) como en el inicio (marcador precoz) del TBP en adolescentes57. Los problemas del sueño se asocian, además, con las dificultades de regulación emocional y la impulsividad58. Una de las causas más importantes de los trastornos de sueño son los estresores psicovitales, sobre todo los problemas interpersonales59,60. Por lo tanto, los adolescentes con TBP precisan intervenciones multicomponente centradas tanto en la regulación de los ritmos circadianos como en el manejo funcional de los problemas interpersonales.
Principales características y componentes terapéuticos. La TIRS-A constituye un formato modificado de la TIRS para adultos bipolares61. Se compone de 16-18 sesiones individuales implementadas a lo largo de 20 semanas. Los principales objetivos son la regularización de rutinas diarias (comidas, sueño) y la resolución de los problemas interpersonales (duelos no resueltos, transiciones vitales, conflictos de rol, o problemas interpersonales) identificados en la evaluación inicial62. Entre las técnicas psicológicas empleadas se incluyen: gráficos diarios, análisis de las comunicaciones, juegos de roles y habilidades de resolución de problemas interpersonales.
Grado de apoyo empírico. En contraposición a la TIRS para adultos bipolares, existen pocos estudios empíricos de TIRS-A en TBP63. En este contexto, un EA con 12 adolescentes (edad media 16 años) obtuvo una reducción de los síntomas psiquiátricos maníacos, depresivos y generales en el postratamiento64. El nivel de funcionalidad global de los participantes aumentó también. En cuanto a la tasa de abandono, 11 de los 12 pacientes reclutados completaron el tratamiento. En resumen, la evidencia en torno al uso de TIRS en adolescentes con TBP es testimonial. Por lo tanto, debe llevarse a cabo más investigación empírica al respecto.
Terapia dialéctica comportamental para adolescentesRacionalidad. La investigación empírica indica que los adolescentes con TBP muestran emociones positivas y negativas extremas65, lo que sugiere que una característica subyacente al TBP es la disregulación emocional31,66. Del mismo modo, estudios prospectivos han encontrado que los sujetos con TBP tienen altas tasas de intentos de suicidio, abarcando casi a un tercio de dichos pacientes al cabo de 5 años de seguimiento67,68. Respecto a este tema, tanto la sintomatología depresiva como la mixta se consideran factores de riesgo para la conducta suicida en el TBP69. Esta evidencia pone de relieve la pertinencia de las intervenciones psicológicas dirigidas a abordar las variables emocionales desencadenantes de los intentos de suicidio.
Principales características y componentes terapéuticos. La TDC-A para el TBP es una versión adaptada del TDC para adolescentes suicidas70,71, que a su vez procede de un formato original implementado en sujetos adultos con trastorno límite de la personalidad72. Comprende tanto la intervención con las familias como la terapia individual con los pacientes a lo largo de un año de tratamiento ambulatorio. La fase aguda del tratamiento (primeros 6 meses) incluye 24 sesiones semanales, dirigidas a las familias y a los pacientes alternativamente. La segunda parte del tratamiento (7-12 meses) incluye 12 sesiones complementarias. Los principales módulos aplicados son: atención plena, regulación emocional, tolerancia al malestar y efectividad interpersonal. La TDC-A pretende optimizar la gestión de la disregulación emocional, proporcionando con ello herramientas adaptativas para hacer frente a las ideas suicidas73.
Grado de apoyo empírico. A pesar de ser una intervención prometedora, hay escaso apoyo empírico para este tipo de tratamiento psicológico en muestras de adolescentes con TBP. Un EA con 10 adolescentes bipolares con edades comprendidas entre los 14-18 años (edad media 15,8 años) mostró una mejoría significativa del pre- al postratamiento en la frecuencia de ideas suicidas y autolesiones, así como en la severidad de la disregulación emocional y los síntomas depresivos73. Por otra parte, la tasa de abandono fue baja (9 de los 10 pacientes completaron el tratamiento). Por otra parte, un ECC comparó a 14 adolescentes bipolares asignados a TDC con otros 6 adolescentes bipolares que recibieron un tratamiento psicosocial estándar. El primer grupo mostró una menor severidad de los síntomas depresivos, así como una reducción 3 veces mayor en la ideación suicida74. En resumen, aunque prometedora, la TDC-A para adolescentes con TBP debe ser replicada en más ECC con muestras de mayor tamaño.
Entrevista motivacionalRacionalidad. Los psicofármacos eutimizantes (p. ej., litio) y los antipsicóticos de segunda generación (p. ej., olanzapina) son herramientas clave en el tratamiento del TBP11. Sin embargo, uno de los principales factores implicados en el aumento de peso en los pacientes con trastorno bipolar es justamente el tratamiento con medicación psicotrópica75. La ganancia ponderal iatrogénica se asocia con peores tasas de eficacia y un mayor riesgo de no adhesión al tratamiento76,77, especialmente entre los pacientes preocupados por su imagen corporal. Por lo tanto, teniendo en cuenta la importancia de la imagen corporal durante la adolescencia, la promoción de una mayor motivación intrínseca para prevenir o disminuir la ganancia de peso podría ser relevante en los adolescentes con TBP que mantienen tratamiento psicofarmacológico.
Principales características y componentes terapéuticos. La entrevista motivacional consta de 5 sesiones individuales (3 sesiones presenciales de 45min y otras 2 sesiones telefónicas de 15min) a lo largo de 10 a 12 semanas. Aborda 5 comportamientos específicos asociados con el potencial incremento de peso en la juventud: i) bebidas con edulcorantes consumidas al día; ii) «comida rápida» que se consume por semana; (iii) cenas/comidas semanales con al menos uno de los padres; (iv) tiempo diario dedicado a medios interactivos (p. ej., televisión, videojuegos); (v) actividad física durante al menos 30min por semana. En la entrevista motivacional, el clínico anima al adolescente con TBP a hablar acerca de los comportamientos relacionados con el peso, así como destacar y explorar las posibles discrepancias entre las preocupaciones, las metas y los comportamientos de salud actuales. El adolescente es guiado en la creación de un plan para conseguir cada conducta objetivo78.
Grado de apoyo empírico. A diferencia de la entrevista motivacional para pacientes adultos o adolescentes diagnosticados con otros trastornos mentales, la evidencia en el TBP es casi inexistente79,80. Como excepción, un EC mostró una ligera reducción en el índice de masa corporal tras el tratamiento (sesión 1, índice de masa corporal=24 vs. sesión 5, índice de masa corporal=23)78. En resumen, la evidencia en torno a la eficacia de la entrevista motivacional en el TBP es testimonial y precisa de una mayor investigación empírica.
Discusión y conclusionesEsta revisión sistemática ha pretendido exponer las principales conclusiones e investigaciones sobre los tratamientos psicosociales como intervención complementaria en el TBP. A pesar de ser un área de investigación incipiente, los tratamientos psicosociales para el TBP han aumentado de forma constante durante los últimos 10 años. Algunos tratamientos han obtenido más apoyo empírico que otros, especialmente la PF para los niños, así como la TF para los adolescentes. Partiendo de las guías actuales para calibrar la validez empírica de los tratamientos81, ambas terapias podrían considerarse «tratamientos probablemente eficaces» para el TBP. Los resultados obtenidos a través de estas terapias incluyen mejoras tanto en el estado de ánimo como en la funcionalidad psicosocial. Del mismo modo, la TCC-CNF ha alcanzado una cierta validación empírica a través de EA, aunque puede ser definida como un «tratamiento en fase experimental» debido a la falta de ECC. Los tratamientos restantes (TCC-A, TIRS-A, TDC-A, entrevista motivacional) precisan más investigación empírica, tanto EA como ECC. A pesar de esta dispar eficacia, los tratamientos psicológicos para el TBP han demostrado su viabilidad y aceptabilidad, siendo considerados satisfactorios por los participantes y presentando bajas tasas de abandono terapéutico82.
Independientemente del tratamiento psicosocial expuesto, hay algunas características comunes a todas estas intervenciones. Por ejemplo, la mayoría de los tratamientos resaltan las ventajas de un módulo de psicoeducación, con independencia de que se considere un objetivo primario o secundario. Del mismo modo, un porcentaje significativo de estas intervenciones se centran en los jóvenes y los padres como objetivos complementarios, en particular entre los niños con TBP. Esto es debido al hecho de que tanto los jóvenes como los padres deben hacer frente a una enfermedad desconocida que altera las interacciones familiares en su conjunto. Por otro lado, se carece en la actualidad de un marco etiopatogénico exhaustivo acerca de los principales factores de riesgo psicosocial. Algunas teorías destacan el papel de la disregulación emocional, mientras que otras sugieren el papel de la alta EE en las familias. En general, estos enfoques divergentes dibujan un marco heterogéneo a partir del cual abordar el TBP desde una perspectiva psicológica consistente e integradora83.
En un plano meramente clínico, un componente clave en la mejora del TBP implicaría la psicoeducación con los menores y sus padres. Por ejemplo, al comparar los ECC con muestras de mayor tamaño y periodos más largos de seguimiento29,52, el módulo de psicoeducación parece explicar las mejoras en el tiempo de recuperación, el número de recaídas y el tiempo total en remisión, con independencia de otras técnicas empleadas (p. ej., «habilidades de comunicación» o «habilidades de resolución de problemas»). Una posible explicación podría ser que estas técnicas complementarias pueden ser adecuadas para un subconjunto de menores con TBP y no para toda la muestra de sujetos con TBP. Por lo tanto, una evaluación precisa de los factores de riesgo potenciales para cada muestra puede dar lugar a un tratamiento adecuado centrado en los factores de vulnerabilidad específicos involucrados. En consecuencia, las investigaciones no deben limitarse a medir las «interacciones familiares» para cada muestra, sino que deben incluir evaluaciones complementarias (p. ej., funciones ejecutivas). Otra posible explicación para nuestra hipótesis inicial podría ser que el estrés parental y los déficits de comunicación no fueran factores etiopatogénicos primarios en el TBP. Al contrario, estos problemas podrían ser consecuencias (secundarias) cuando las familias deben hacer frente a una enfermedad mental grave. Por lo tanto, la psicoeducación puede proporcionar las principales herramientas psicológicas para hacer frente a esta carga familiar. Para dilucidar si estas otras técnicas pueden ser útiles, subrayamos 2 maneras posibles. En primer lugar, incluir un grupo de control basado en técnicas de psicoeducación a lo largo de un número similar de sesiones que los grupos clínicos. En segundo lugar, llevar a cabo estudios de desmantelamiento que permitan identificar los componentes clave de cada programa.
Limitaciones y futuras líneas de investigaciónUna de las deficiencias metodológicas más importantes identificadas en el tratamiento psicológico del TBP es la infrautilización tanto de tamaños muestrales grandes como de grupos controles para evaluar la efectividad de estas intervenciones. En última instancia, estas limitaciones metodológicas merman el poder estadístico y la validez interna de los resultados obtenidos. Por lo tanto, son necesarios más ECC con muestras de mayor tamaño. Por otra parte, la evidencia empírica de algunas de estas terapias ha sido bastante consistente a corto y medio plazo. Sin embargo, los estudios de seguimiento a largo plazo (más de 12 meses) son escasos y por lo general no han constatado ganancias terapéuticas de estos tratamientos en comparación con las condiciones de control. Por lo tanto, se hace preceptivo llevar a cabo más ECC (vs. EA) con un mayor tiempo de seguimiento para verificar si estas terapias pueden contribuir al curso estable del TBP a largo plazo. Además, es especialmente necesaria la validación empírica de estas terapias a través de varios o diferentes equipos de investigación. Asimismo, la investigación sobre los tratamientos psicológicos para el TBP también tiene limitaciones en cuanto a su validez ecológica. En este contexto, los estudios empíricos en los que participan sujetos con TBP generalmente excluyen o pasan por alto la comorbilidad psiquiátrica habitualmente constatada en este tipo de muestras clínicas, por ejemplo el abuso de sustancias, los trastornos de ansiedad o los trastornos de conducta84–87. Por lo tanto, las futuras intervenciones psicológicas deben dirigirse al abordaje de estas comorbilidades88. Por otra parte, hay algunas variables psicológicas que no se han tenido en cuenta hasta ahora. Por ejemplo, las intervenciones psicosociales que incluyen programas psicoeducativos no han abordado si estos módulos pueden mejorar la conciencia de enfermedad y el cumplimiento psicofarmacológico. Por lo tanto, las próximas investigaciones en jóvenes con TBP deben dilucidar esta cuestión. Del mismo modo, no existen estudios empíricos sobre rehabilitación cognitiva en menores con TBP89–91, motivo por el que las posibles contribuciones de estas terapias continúan sin estar esclarecidas hasta ahora. Futuras investigaciones deben establecer en qué medida estas terapias de rehabilitación cognitiva pueden obtener resultados similares a los hallados en bipolares adultos92. Por último, las intervenciones psicosociales entre los jóvenes con AR-TBP son escasas93. Son necesarios más ensayos clínicos centrados en esta cohorte94.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.