En este apartado se revisa el tratamiento de las hemorroides y de la fisura anal, ya que son las dos causas más frecuentes de rectorragia en las consultas de AP. Los objetivos terapéuticos para ambas entidades son: remisión de los síntomas, curación de la lesión, evitar recidivas, mejorar la calidad de vida, minimizar los efectos adversos del tratamiento y optimizar los recursos.
1.1HEMORROIDESLas preguntas que se van a responder en el presente apartado son las siguientes:
- –
¿Qué actitud inicial se debe tomar ante un paciente con síntomas hemorroidales?
- –
En los pacientes con síntomas hemorroidales, ¿cuál es la eficacia de los cambios en los estilos de vida y/o modificaciones higienicodietéticas?
- –
En los pacientes con síntomas hemorroidales, ¿cuál es la eficacia de los tratamientos farmacológicos?
- –
En los pacientes con síntomas hemorroidales, ¿cuál es la eficacia de los métodos de ablación o fijación no quirúrgicos?
- –
En los pacientes con síntomas hemorroidales, ¿cuál es la eficacia del tratamiento quirúrgico?
Las hemorroides son estructuras fisiológicas constituidas por plexos vasculares arteriovenosos que forman un almohadillado a lo largo del canal anal. Las hemorroides ocasionan síntomas cuando presentan alteraciones estructurales del tejido hemorroidal (dilatación e ingurgitación) y/o de los tejidos de sostén adyacentes. La prevalencia de la enfermedad hemorroidal, según los diferentes estudios y la edad de la población estudiada, es muy variable y oscila entre el 4 y el 86%1.
Las hemorroides se clasifican en externas e internas. Las hemorroides externas se sitúan por debajo de la línea dentada y están cubiertas por epitelio escamoso. Generalmente, se presentan como uno o varios nódulos que suelen ser asintomáticos, aunque pueden causar prurito, que puede ser intenso si se trombosan. En ciertos casos de hemorroides externas trombosadas, el coágulo de sangre puede eliminarse de forma espontánea a través de una ulceración cutánea, lo que puede provocar un sangrado. Las hemorroides internas se sitúan por encima de esta línea dentada y están cubiertas por mucosa. Los signos principales de las hemorroides internas son la rectorragia y el prolapso2. En ocasiones, como consecuencia de la irritación de la mucosa prolapsada, las hemorroides internas se acompañan de prurito y/o mucosidad asociada. Estas hemorroides raramente se manifiestan por una trombosis. A pesar de que las hemorroides han sido clasificadas clásicamente en 4 grados, algunos autores proponen clasificarlas mediante la presencia o ausencia de sangrado o prolapso3. La clasificación clásica de las hemorroides internas es la siguiente:
- –
Grado I. Protrusión en el canal anal sin prolapso exterior.
- –
Grado II. Prolapso con resolución espontánea.
- –
Grado III. Prolapso con reducción manual.
- –
Grado IV. Prolapso continuo que se reproduce tras su reducción.
El tratamiento inicial de los síntomas hemorroidales consiste en medidas generales conservadoras (higienicodietéticas y de estilo de vida) dirigidas principalmente a combatir el estreñimiento y disminuir los síntomas locales. Cuando los síntomas no mejoran con estas medidas, se dispone de tratamientos farmacológicos y quirúrgicos. Se han localizado dos GPC sobre el tratamiento de la sintomatología hemorroidal4,5, una revisión sistemática sobre el tratamiento con laxantes (fibra)6, otra sobre la eficacia de los flavonoides7 y seis sobre el tratamiento quirúrgico8–15.
1.1.1.1Medidas higienicodietéticasUna revisión sistemática (7 ECA, 378 pacientes) muestra que los suplementos de fibra son eficaces para el tratamiento de los síntomas en las complicaciones de las hemorroides6. Los estudios distribuyeron aleatoriamente a los pacientes a recibir un tratamiento con suplementos de fibra o placebo. Los suplementos de fibra disminuyeron el riesgo relativo (RR) de persistencia de los síntomas (RR = 0,53; intervalo de confianza [IC] del 95%, 0,38- 0,73) y del riesgo de sangrado (RR = 0,50; IC del 95%, 0,28-0,89). La revisión también mostró una mejoría no significativa para otras variables de resultado, como el dolor, el picor y/o prolapso. No se localizaron estudios que evaluasen la efectividad de una dieta rica en fibra ni de otro tipo de laxantes (estudios de tratamiento [1a]). No se han localizado estudios aleatorizados que evalúen el efecto del aumento de la ingesta de líquidos, los baños de asiento, la aplicación de hielo, la higiene local o el aumento de la actividad física diaria; sin embargo, otros estudios indirectos sugieren un potencial efecto beneficioso de estas medidas.
A) Se recomienda el tratamiento con suplementos de fibra en los episodios agudos de hemorroides. (Grado de recomendación A.)
C) Se sugiere la ingesta moderada de líquidos y los baños de asiento con agua templada, como medida de higiene local, en el tratameinto de los episodios agudos de hemorroides. (Grado de recomendación C.)
1.1.1.2Tratamiento farmacológicoHay múltiples preparados tópicos en forma de pomadas, cremas y enemas para el tratamiento sintomático de las hemorroides. Estos preparados suelen contener compuestos anestésicos y corticoides de forma aislada o combinada, y pocos han sido evaluados en ensayos clínicos. Estos tratamientos, aunque inicialmente pueden aliviar la sintomatología, sólo deben aplicarse durante unos pocos días (una semana aproximadamente), ya que pueden provocar pérdida de sensibilidad de la piel, irritación, alergias, etc.16. No se han encontrado estudios que evalúen el papel de los antiinflamatorios ni los analgésicos orales.
Entre los principales flebotónicos, los flavonoides se han evaluado en una reciente revisión sistemática (14 ECA, 1.514 pacientes). El metaanálisis llevado a cabo sugiere que la persistencia o no mejoría de los síntomas se reduce en más de un 50% en términos relativos en el grupo de tratamiento con flavonoides (RR = 0,42; IC del 95%, 0,28-0,61), y también disminuyeron el sangrado, el dolor, el picor y las recurrencias. No obstante, los estudios fueron de calidad moderada/baja y se observó una gran variabilidad en los resultados, además de un riesgo elevado de sesgo de publicación7. Una revisión sistemática Cochrane (2 ECA, 150 pacientes) sobre el tratamiento de las hemorroides en la mujer embarazada y el puerperio concluyó que los flavonoides pueden ser útiles para el control de la sintomatología de las hemorroides de grados I y II. Los autores concluyen que, por el momento, no es aconsejable recomendar su uso en mujeres embarazadas17 (estudios de tratamiento [1a]). En nuestro entorno el flavonoide más utilizado y conocido es la diosmina. Un ECA de baja calidad muestra que el flebotónico dobesilato cálcico tiene un efecto aditivo al tratamiento con fibra18, aunque su baja eficacia y su cuestionada seguridad (alteraciones hematológicas) descartan su recomendación19. Diversas sustancias (p. ej., Gyngko biloba) se han comparado con la diosmina, y no han demostrado diferencias significativas20 (estudios de tratamiento [2b]).
C) Los preparados con corticoides y anestésicos tópicos pueden aliviar la sintomatología de los episodios agudos de hemorroides, aunque su uso se ha de limitar a períodos cortos. (Grado de recomendación C.)
- –
Se sugiere la utilización de los flavonoides (p. ej., diosmina) en el tratamiento de los episodios agudos de hemorroides.
La mayoría de personas con hemorroides sintomáticas pueden tratarse con medidas higienicodietéticas o con tratamientos farmacológicos. Habitualmente, en los pacientes con hemorroides sintomáticas de grados I y II, y en algunos casos de clase III que no responden a las medidas conservadoras, se han utilizado métodos de ablación o fijación no quirúrgicos, reservando las técnicas de hemorroidectomía quirúrgica para las hemorroides sintomáticas de grado IV9.
El objetivo de los métodos de ablación o fijación no quirúrgicos es conseguir la fibrosis entre el esfínter anal interno subyacente y las hemorroides, evitando su deslizamiento, congestión y prolapso. En el caso de la hemorroidectomía, el objetivo es la escisión de las almohadillas vasculares mediante diferentes procedimientos quirúrgicos.
1.1.1.3.1Métodos de ablación o fijación no quirúrgicosLas técnicas más utilizadas son la escleroterapia, la fotocoagulación con infrarrojos (CIR) o con láser, la ligadura con banda elástica (LBE) y algunos menos conocidos, como la electrocoagulación y la criocirugía. Todas estas técnicas preservan el tejido hemorroidal y se pueden realizar sin necesidad de anestesia general y en el ámbito ambulatorio.
Ligadura con banda elásticaUn ECA mostró que, a los 4 años de seguimiento, un número mayor de pacientes con hemorroides de grado II no presentaba síntomas tras la LBE (48%) comparado con un grupo control sin tratamiento (20%)21. Aunque se trata de un procedimiento sencillo, que puede realizarse de forma ambulatoria, a veces se presentan complicaciones, generalmente leves (estudios de tratamiento [2b]).
EscleroterapiaUn ECA (25 pacientes) demostró una diferencia de un 25% en términos absolutos entre la escleroterapia y la educación higienicodietética por parte del personal de enfermería22. El estudio no proporciona pruebas de significación estadística ni IC. Por otra parte, se han descrito complicaciones sépticas con la escleroterapia y se debe prestar especial atención en los varones, pues la inyección accidental en la próstata puede causar en ocasiones una prostatitis química9 (estudios de tratamiento [2b]).
Fotocoagulación con infrarrojosNo se han localizado ECA que comparen la fotocoagulación con infrarrojos frente a placebo.
Ligadura con banda elástica frente a fotocoagulación con infrarrojosLas revisiones sistemáticas disponibles muestran resultados contradictorios14,15.
La más reciente de ellas concluyó que la LBE se muestra superior al resto de técnicas de cirugía menor en el tratamiento de las hemorroides de grados I-III14. Los 2 ECA localizados posteriormente muestran igualmente resultados contradictorios. El primero de ellos observó una eficacia similar de ambas técnicas para los grados I y II, y un menor dolor tras el tratamiento con CIR23. Posteriormente, Gupta et al observaron que la CIR fue menos efectiva en el control del sangrado24. Los 4 estudios disponibles actualmente muestran resultados contradictorios respecto al dolor postoperatorio9 (estudios de tratamiento [2b]).
Ligadura con banda elástica frente a escleroterapiaSe localizaron tres ECA que incluyeron pacientes con hemorroides de grados I-III. En el primero (82 pacientes) las dos técnicas consiguieron resultados similares en cuanto a incidencias de sangrado y prolapso al cabo de un año25. En el segundo (50 pacientes) la escleroterapia mejoró menos el dolor asociado y presentó un mayor número de prolapsos (el 42 frente al 9%) que la LBE a un año26. Finalmente, el tercer estudio mostró que la escleroterapia, comparada con la LBE, se asocia a una mayor incidencia de sangrado (el 81 frente al 61%) a los 4 años27. En los 3 ensayos la escleroterapia presentó un menor número de episodios adversos (dolor, sangrado o alteraciones urinarias) (estudios de tratamiento [2b]).
Fotocoagulación con infrarrojos frente a escleroterapiaDos ECA analizaron esta comparación. El primero de ellos (135 pacientes, con hemorroides de grados I y II) no observó diferencias a los 12 meses en la satisfacción de los pacientes28. En el segundo de ellos (200 pacientes) se encontró un porcentaje significativamente mayor de pacientes asintomáticos a los 3 meses con escleroterapia (87%) que con fotocoagulación (59%)29. Las diferencias se mantuvieron uno y 4 años después, aunque no fueron estadísticamente significativas el primer año (no se proporciona la significación estadística a los 4 años). La escleroterapia resultó más dolorosa inmediatamente después de la inyección que la fotocoagulación (estudios de tratamiento [2b]).
1.1.1.3.2HemorroidectomíaPara la realización del procedimiento quirúrgico se requiere anestesiar al paciente, ya sea de forma local asociada a sedación, general o intradural. La técnica, descrita por primera vez por Milligan-Morgan, se conoce también como hemorroidectomía abierta. El resultado de la escisión se deja expuesto para su cicatrización por segunda intención.
Una variante de esta técnica es la hemorroidectomía cerrada o de Ferguson, en la que el resultado de la escisión es cerrado mediante sutura quirúrgica. Hay otras variaciones de la intervención de hemorroidectomía escisional orientadas a reducir el dolor tras la cirugía, menos extendidas u homogéneas, y que no son objeto de esta guía. Una técnica alternativa a la de escisión fue descrita por primera vez en 1998 por Longo. Dado que la técnica no realiza una escisión propiamente dicha, se encuentra frecuentemente descrita como hemorroidopexia circunferencial, hemorroidopexia grapada o con grapas, anopexia grapada o con grapas de Longo, o mucosectomía circunferencial. Esta técnica consiste en la resección de la mucosa prolapsada, la fijación de las estructuras mucosas del canal anal y la posterior fibrosis de éstas.
La ligadura selectiva guiada por ecografía Doppler de la arteria hemorroidal ha sido evaluada recientemente en un ensayo clínico30. El estudio (60 pacientes, con hemorroides de grados I-IV) no encontró diferencias significativas en la resolución de síntomas un año después de la intervención entre la ligadura de la arteria hemorroidal (83%) y la hemorroidectomía escisional (87%). Los resultados tras la cirugía fueron significativamente mejores para la técnica de ligadura de la arteria hemorroidal, en términos de estancia hospitalaria y tiempo de recuperación. No obstante, el escaso tamaño de la muestra y la experiencia actual con esta técnica no permiten por el momento obtener conclusiones sólidas (estudios de tratamiento [2b]).
Hemorroidectomía abierta (Milligan-Morgan) frente a hemorroidectomía cerrada (Ferguson)Se localizaron siete ECA31–37. Ningún estudio mostró diferencias significativas en la duración de la estancia en el hospital, aunque probablemente algunos de los estudios no disponían de la potencia suficiente para tal comparación. Los 2 estudios que compararon las recurrencias a un año no encontraron diferencias entre las dos técnicas, aunque incluyeron pacientes con hemorroides de grados I-IV33,36. Con la técnica cerrada se obtuvo menos dolor tras la intervención en tres de los siete ECA32,35,37 (estudios de tratamiento [1b-2b]).
Hemorroidectomía escisional (abierta o cerrada) frente a hemorroidopexia circunferencial grapada (Longo)La hemorroidopexia circunferencial grapada, comparada con la hemorroidectomía escisional (abierta o cerrada), ha demostrado resultados inconsistentes en cuatro revisiones sistemáticas8,12,13,38 y en ocho ECA adicionales39–46. La revisión sistemática más reciente (12 ECA) evaluó la eficacia de la hemorroidectomía (abierta o cerrada) frente a la hemorroidopexia circunferencial de Longo. Los pacientes intervenidos con la técnica de Longo presentaron más recurrencias al final del seguimiento (6-39 meses) que tras hemorroidectomía (abierta o cerrada) (odds ratio [OR] = 3,85; IC del 95%, 1,47-10,07), para un total de 23 recurrencias en 269 pacientes intervenidos con la técnica de Longo y 4 recurrencias en 268 pacientes intervenidos con hemorroidectomía. El resultado fue muy parecido para las recurrencias entre el primer y segundo año. Los síntomas de prolapso fueron más frecuentes con la técnica de Longo (OR = 2,96; IC del 95%, 1,33-6,58) en comparación con la hemorroidectomía. El análisis conjunto de los resultados no mostró diferencias entre ambas técnicas para las variables de sangrado, dolor, prurito, incontinencia, pliegues cutáneos, estenosis anal o necesidad de intervenciones posteriores38 (estudios de tratamiento [1a]).
En la revisión sistemática de Lan et al8 (10 ECA, 799 pacientes) la técnica de Longo mejoró los resultados de do- lor tras la cirugía, tiempo quirúrgico y estancia hospitalaria en comparación con la técnica convencional de Milligan- Morgan. Otras variables analizadas, entre ellas los síntomas o el riesgo de prolapso, no mostraron diferencias entre ambas técnicas en el análisis conjunto de los resultados. En una revisión sistemática anterior (15 ECA, 1.077 pacientes)12, la dirección y la magnitud de los resultados fueron parecidas a las de Lan et al. Para las variables de estancia hospitalaria, tiempo operatorio y restablecimiento de las actividades diarias, aunque la técnica de Longo mostró un mayor número de recurrencias a los 6 meses en comparación con la hemorroidectomía (abierta o cerrada) convencional (estudios de tratamiento [1a]). En ocho ECA, no incluidos en las citadas revisiones sistemáticas, a pesar de que los resultados fueron variables en términos de eficacia entre ambas técnicas, la hemorroidopexia circunferencial se asoció, de forma general, a mejores resultados en comparación con la técnica convencional en términos de dolor y tiempo de intervención, y permitieron una incorporación más temprana del paciente a su actividad cotidiana (estudios de tratamiento [1b-2b]).
No obstante, la hemorroidopexia circunferencial grapada es una técnica especializada y requiere un entrenamiento específico, por lo que sólo deberían llevarla a cabo cirujanos entrenados47. Asimismo, son necesarios más estudios a largo plazo para evaluar la verdadera eficacia de esta técnica48.
1.1.1.3.3Métodos de ablación o fijación no quirúrgicos frente a hemorroidectomíaLa revisión de las GPC4,5,9 y de las revisiones sistemáticas disponibles14,15 sugiere que las técnicas de cirugía menor están indicadas en las hemorroides internas de grados IIII, y hay discrepancias sobre el tipo de técnica que se debe utilizar (LBE frente a CIR). La hemorroidectomía quedaría reservada para los grados IV y los que no responden a técnicas de ablación o fijación no quirúrgicos. No obstante, en algunas hemorroides de grado III, ya sea por el tamaño y/o intensidad de los síntomas, la hemorroidectomía podría considerarse de primera elección.
Ligadura con banda elástica frente a hemorroidectomía escisional (Milligan-Morgan o Ferguson)Una revisión sistemática localizó tres ECA que comparaban específicamente el tratamiento con LBE y la hemorroidectomía escisional10,11. Esta revisión concluye que es mayor la eficacia a largo plazo con la hemorroidectomía, principalmente en las hemorroides de grado III, aunque con un mayor número de complicaciones, dolor y tiempo de incapacidad laboral. A pesar de estos inconvenientes, la satisfacción es similar para ambos tratamientos. Por tanto, parece razonable adoptar la LBE como el tratamiento inicial de elección en las hemorroides de grado II, ya que presenta resultados similares pero con menos efectos adversos. La hemorroidectomía debería reservarse en principio para las hemorroides de grados III-IV o las recurrencias tras LBE (estudios de tratamiento [1a]).
Ligadura de banda elástica frente a hemorroidopexia circunferencial grapada (de Longo)Un ECA que incluyó 55 pacientes con hemorroides de grados III-IV49 mostró que la ligadura fue inferior a la hemorroidopexia circunferencial para el control del sangrado a las 2 semanas, aunque no encontró diferencias a los 2 y 6 meses para esa variable ni para el control del prolapso. La técnica quirúrgica presentó 6 complicaciones relacionadas con la cirugía frente a ninguna con el método de fijación no quirúrgico (estudios de tratamiento [2b]).
Escleroterapia frente a hemorroidectomía (abierta o cerrada)Un reciente ECA (169 pacientes)50 evaluó la eficacia de la escleroterapia frente a la técnica quirúrgica. La estancia hospitalaria en los pacientes tratados con escleroterapia fue inferior, aunque a un año de seguimiento las recurrencias fueron significativamente superiores (el 16 frente al 2%) (estudios de tratamiento [2b]).
1.1.1.3.4Tratamiento médico frente a métodos de ablación o fijación no quirúrgicosUn ECA (351 pacientes, con hemorroides sangrantes de grados I-III) comparó el tratamiento con un flavonoide (diosmina) con la CIR o con la combinación de los 2 tratamientos durante 5 días51. El tratamiento combinado fue superior a los dos tratamientos por separado en la resolución del sangrado (el 74,8 frente al 59,6% en el grupo de la diosmina y el 55,6% en el grupo de la CIR). No se observaron diferencias significativas entre la diosmina y la CIR. Los pacientes con hemorroides de grados I y II respondieron significativamente mejor que los pacientes con hemorroides de grado III. Asimismo, un ECA previo no encontró diferencias entre la diosmina y la LBE52 (estudios de tratamiento [2b]).
1.1.1.3.5Tratamiento de las hemorroides trombosadasEn el caso de las hemorroides externas trombosadas no se han localizado estudios aleatorizados que evalúen el beneficio de la extracción del coágulo frente a la actitud expectante. La técnica quirúrgica es sencilla y puede realizarse de forma ambulatoria usando material estéril53. Un estudio retrospectivo sobre el tratamiento realizado en pacientes con hemorroides externas trombosadas mostró que los que recibían un tratamiento quirúrgico (extirpación del coágulo), en comparación con el tratamiento conservador, se recuperaban antes y sufrían menos recurrencias y más tardías54. Las técnicas quirúrgicas aplicables en esta situación son las mismas y sólo se ha localizado un ECA (35 pacientes) que evaluó la hemorroidectomía abierta frente a la hemorroidopexia circunferencial grapada. El dolor asociado a la intervención fue parecido en ambos abordajes tras la cirugía, a las 2 y las 6 semanas. La duración de la incapacidad laboral fue más prolongada (28 frente a 14 días) en la hemorroidectomía abierta55 (estudios de tratamiento [2b]).
En un ensayo clínico abierto, realizado en 98 pacientes con hemorroides externas trombosadas, los pacientes recibieron anestésicos tópicos con o sin nifedipino tópico56. El 86% de los pacientes tratados con nifedipino tópico mostraron una mejoría completa de los síntomas, en la primera semana, frente al 50% de los tratados sólo con anestésicos tópicos. A las 2 semanas las diferencias en la tasa de curación fueron igualmente significativas (el 92 frente al 45,8%). Actualmente el nifedipino tópico sólo se puede obtener a través de la prescripción de una fórmula magistral (estudios de tratamiento [2b]).
En las hemorroides internas, un ECA aleatorizó 50 pacientes con hemorroides internas prolapsadas y trombosadas a recibir hemorroidectomía urgente o tratamiento conservador. La estancia hospitalaria de la estrategia conservadora fue menor (2 frente a 4 días) a la de la hemorroidectomía de urgencia, y no presentó alteraciones esfinterianas, detectadas por ecografía, en comparación con la hemorroidectomía (el 0 frente al 66%). Asimismo, el número de pacientes con síntomas a los 6 y 24 meses fue similar57 (estudios de tratamiento [2b]).
Resumen de la evidencia sobre el tratamiento quirúrgico de las hemorroides- –
El tratamiento mediante hemorroidectomía escionsional ha mostrado mejores resultados que la hemorroidepexia circunferencial grapada de Longo, aunque esta última es menos dolorosa y permite una reincorporación al trabajo más rápida (estudios de tratamiento 1a).
- –
El tratamiento mediante hemorroidectomía es más eficaz que las téncnicas no quirúrgicas de fijación o ablación (estudios de tratamiento 1a-2b).
- –
No hay una técnica de fijación o ablación no quirúrgica que sea superior en términos globales de eficacia (estudios de tratamiento 2a-2b).
B) Se recomienda el tratamiento con la ligadura con banda elástica en las hemorroides de grados I-III. (Grado de recomendación B.)
C) Se sugiere el tratamiento con fotocoagulación con infrarrojos (CIR) o con escleroterapia en las hemorroides de grados I-II. (Grado de recomendación C.)
A) Se recomienda el tratamiento mediante hemorroidectomía escisional de las hemorroides de grado IV y en casos seleccionados de grado III (tamaño y/o intensidad de los síntomas). (Grado de recomendación A.)
C) Se sugiere la extirpación del coágulo en los episodios de trombosis hemorroideal externa y el tratameinto conservador en los casos de trombosis hemorroidal interna. (Grado de recomendación C.)
- –
El tratamiento quirúrgico está indicado en las personas con hemorroides sintomáticas que no responden a las medidas higienicodietéticas ni al tratamiento farmacológico.
- –
Los cirujanos que realicen hemorroidopexias deben recibir un entrenamiento adecuado y sus resultados deben registrarse y evaluarse.
Las preguntas que se van a responder en el presente apartado son las siguientes:
- –
¿Qué actitud inicial se debe tomar ante un paciente una fisura anal?
- –
En los pacientes con una fisura anal, ¿cuál es la eficacia de los cambios en los estilos de vida y/o modificaciones higienicodietéticas?
- –
En los pacientes con una fisura anal, ¿cuál es la eficacia de los tratamientos farmacológicos?
- –
En los pacientes con una fisura anal, ¿cuál es la eficacia del tratamiento quirúrgico?
La fisura anal es un problema bastante frecuente que, en la mayoría de los casos, no reviste gravedad y produce importantes molestias en los pacientes, como dolor, escozor y rectorragia (principalmente manchado del papel higiénico). Se trata de una lesión cuyo probable origen es un traumatismo agudo del canal anal durante la defecación.
Con mayor frecuencia se originan en el rafe posterior, debido a que el espacio subendotelial y el esfínter anal están poco vascularizados en esta región.
Un elevado porcentaje de fisuras anales agudas se curan espontáneamente, aunque en ocasiones se convierten en crónicas. Esta evolución a la cronicidad podría deberse a la hipertonía del esfínter y a la isquemia local. La mayoría de los pacientes acude a consulta cuando ya presentan una fisura anal crónica (de duración entre 4 y 8 semanas), la cual puede acompañarse de los siguientes signos: presencia de hemorroide centinela, hipertrofia de la papila anal, exposición del esfínter anal interno en el suelo de la fisura, induración de los bordes de la fisura e induración del esfínter anal.
La presencia de fisuras múltiples y en otras localizaciones debe hacernos sospechar la posible existencia de otras enfermedades, entre ellas la enfermedad de Crohn, la colitis ulcerosa, la tuberculosis, la sífilis y la infección por el virus de la inmunodeficiencia humana (VIH). El carcinoma escamoso anal debe sospecharse especialmente en las fi- suras que se presentan como úlceras profundas.
1.2.1Tratamiento (fig. 2)Los principios de un tratamiento racional parten del conocimiento de la fisiopatología de la enfermedad. En un primer nivel de tratamiento están las medidas higienicodietéticas (prevención del estreñimiento, baños de asiento con agua templada o caliente tras la defecación, lavados con jabones neutros, etc.) y los tratamientos dirigidos a aliviar el dolor y la inflamación (corticoides y anestésicos tópicos). Un segundo escalón, en el caso de las fisuras que no mejoran con estas medidas, está representado por las intervenciones dirigidas a aliviar el espasmo anal asociado, ya sea mediante tratamiento farmacológico o mediante tratamiento quirúrgico.
Se han identificado 5 revisiones sistemáticas sobre el tratamiento de la fisura anal y una GPC. La primera revisión, realizada por Lund16, examinó los tratamientos disponibles hasta el año 1996. Asimismo, se localizó una revisión global llevada a cabo en el Clinical Evidence sobre los tratamientos médicos y quirúrgicos de la fisura anal crónica58, además de una actualización de la revisión sistemática Cochrane disponible sobre el tratamiento quirúrgico59 que actualiza la publicada en el año 2001. Una revisión sistemática60 adaptó y actualizó una revisión llevada a cabo por la American Gastroenterological Association (AGA) en 200361. Ambos documentos evaluaron tanto los tratamientos médicos como los quirúrgicos. Por último, otra revisión sistemática Cochrane y su más reciente actualización62 evaluó los diferentes tratamientos médicos disponibles y realizó un análisis conjunto de los resultados para 53 ECA y 3.904 pacientes. Se localizó una actualización de la GPC de la Sociedad Americana de Cirujanos de Colon y Recto63.
1.2.1.1Medidas higienicodietéticasDiversos estudios han evaluado estas actuaciones en el contexto de la prevención y/o tratamiento de la fisura anal aguda, aunque en la mayoría han sido medidas adicionales a un tratamiento médico convencional. No se han localizado ECA sobre el efecto de estas medidas conservadoras en el tratamiento de la fisura anal crónica.
Un ECA mostró que una dieta rica en fibra asociada a baños de asiento alivia los síntomas de manera similar a los anestésicos o la hidrocortisona aplicados tópicamente y consigue un porcentaje de curaciones superior a las 3 semanas (el 87 frente al 60 y el 82,4%, respectivamente)64. Un ECA posterior encontró que, comparada con placebo, la dieta rica en fibra previene las recurrencias65. Algunos estudios observacionales66–68 mostraron resultados en la misma dirección (estudios de tratamiento [1b-2b]).
Las dos revisiones sistemáticas60,62 y una GPC63 concluyen que el tratamiento con fibra e ingesta de líquidos es eficaz en la reducción de la recurrencia de la fisura anal aguda y que debería representar el primer escalón en su tratamiento. Aunque se carece de evidencia para ello, algunos autores recomiendan la realización de baños de asiento de forma adicional a otra terapia60 (estudios de tratamiento [1a]).
Un reciente ECA69 no incluido en las anteriores revisiones y GPC mostró que los baños de asiento asociados a una dieta rica en fibra en los pacientes con fisura anal aguda mejoró la satisfacción a las 4 semanas, aunque no mejoró de forma significativa el dolor asociado, en comparación con los pacientes que recibieron sólo una dieta rica en fibra. Además, los baños de asiento se asociaron al desarrollo de lesiones perianales de tipo erupción cutánea (estudios de tratamiento [1b]).
Resumen de la evidencia sobre las medidas higienicodietéticas para la fisura anal- –
La fibra asociada a baños de asiento se ha mostrado superior a los tratamientos anestésicos y corticoides tópicos (estudios de tratamiento 1b).
B) Se recomienda el tratamiento con fibra en la prevención, tratamiento y recurrrencias de la fisura anal aguda. (Grado de recomendación B.)
C) Se sugiere la introducción de medidas locales, como los baños de asiento para los síntomas de la fisura. (Grado de recomendación C.)
1.2.1.2Tratamiento farmacológicoEl tratamiento farmacológico disponible se puede diferenciar según su acción en dos grupos. Un primer grupo combate los síntomas de la fisura (anestésicos y corticoides de aplicación local). Un segundo grupo disminuye la hipertonía del esfínter anal (nitroglicerina, toxina botulínica, diltiazem, etc.) al producir una relajación del esfínter, durante el tiempo necesario para la cicatrización de las fisuras.
Una revisión sistemática Cochrane actualizada en 200662, que evaluó diferentes tratamientos farmacológicos, concluyó que éstos presentan una eficacia similar respecto al placebo y son inferiores a la alternativa quirúrgica en los casos de fisura crónica en adultos, aunque ninguno está asociado con las posibles complicaciones de la cirugía, como la incontinencia. Estas conclusiones son similares a las llevadas a cabo en la única GPC localizada63 y en otra revisión sistemática60. En este apartado se describe con detalle cada una de las intervenciones y las comparaciones disponibles (estudios de tratamiento [1a]).
Entre las principales dificultades para la utilización de estos fármacos en el tratamiento de la fisura anal se encuentran la baja tasa de curaciones a largo plazo, la disponibilidad limitada en el caso de la toxina botulínica o del nifedipino, la falta de consenso en cuanto a la posología de éstos (nitratos, toxina y antagonistas del calcio) o el lugar de inyección (en el caso de la toxina botulínica).
1.2.1.2.1Anestésicos y corticoides tópicosNo se han encontrado estudios controlados que evalúen directamente la eficacia de los múltiples preparados tópicos en forma de pomadas con anestésicos locales (generalmente lidocaína) y corticoides frente a placebo. La evidencia de estos preparados frente a placebo proviene de la revisión sistemática Cochrane62 que localizó dos ECA (78 pacientes) que evaluaron la eficacia de la lidocaína (uno de ellos en niños) y concluye que no se observan, con los datos disponibles, diferencias significativas frente a placebo para la curación de las fisuras (estudios de tratamiento [2b]).
La curación de las fisuras con estos preparados tópicos, según los resultados de diversos ECA, es inferior a otras alternativas de tratamiento, como las medidas higienicodietéticas64, la nitroglicerina70–73, la toxina botulínica74 o los antagonistas del calcio75. A pesar de que los ensayos evaluaron tanto pacientes con fisuras agudas como crónicas, los resultados sugieren que estos tratamientos por sí mismos son ineficaces en la relajación del esfínter anal y que es necesario aliviar el espasmo de éste para curar de forma definitiva la fisura. No obstante, estos tratamientos pueden inicialmente aliviar la sintomatología y son relativamente seguros (estudios de tratamiento [1b-2b]). Los anestésicos y corticoides tópicos únicamente deben aplicarse durante unos pocos días (una semana aproximadamente), ya que podrían provocar pérdida de sensibilidad de la piel, irritación, alergias, etc.16.
1.2.1.2.2Nitroglicerina tópicaLa nitroglicerina administrada por vía tópica es la intervención farmacológica más estudiada para el tratamiento de la fisura anal crónica, aunque no se han encontrado ECA que comparen la nitroglicerina de forma tópica con el placebo en el tratamiento de la fisura anal aguda.
Una revisión sistemática Cochrane62 realizó un análisis conjunto de 15 ECA y 1.190 pacientes para comparar la eficacia de la nitroglicerina o sus análogos frente a placebo (al 0,2-0,3% aplicada 2 veces al día durante 4-8 semanas). La nitroglicerina se mostró superior al placebo en la curación de fisuras anales (RR = 0,35; IC del 95%, 0,17- 0,72), aunque la recurrencia a largo plazo fue frecuente (alrededor del 50%). La tasa de curación general para la nitroglicerina fue del 48,6 y el 37% para el placebo, con diferencias significativas aunque, en términos absolutos, de escasa relevancia. En los niños, el beneficio fue también significativo; no obstante, al excluir dos ECA con una respuesta muy baja al placebo (< 10%) este beneficio desaparece (estudios de tratamiento [1a]).
El análisis conjunto de los estudios que compararon diferentes concentraciones de nitroglicerina (del 0,05-0,4%) no ha demostrado diferencias en el porcentaje de curaciones entre las distintas concentraciones. La importante heterogeneidad observada no permite inferir conclusiones sólidas a partir de los resultados disponibles. En un reciente ECA (n = 30) en pacientes con fisura anal crónica resistente a tratamiento con nitroglicerina, la asociación de nitroglicerina y toxina botulínica no mejoró de forma significativa las curaciones a las 8 semanas en comparación con toxina botulínica sola (el 47 frente al 27%)76 (estudios de tratamiento [1b]).
Respecto a los efectos adversos, la revisión sistemática Cochrane más reciente observó un riesgo 4 veces mayor de presentar una cefalea con la nitroglicerina comparada con placebo (RR = 4,39; IC del 95%, 2,88-6,69). El efecto se mostró homogéneo en los diferentes estudios y el riesgo combinado fue del 27%62. Este riesgo es similar independientemente de la vía de administración (estudios de tratamiento [1a]).
La pomada de nitroglicerina puede causar hipotensión y se desaconseja su uso en ciertas situaciones, como anemia, hipotensión grave, hipertensión intracraneal, traumatismo craneoencefálico, síncope o insuficiencia cardíaca congestiva. La combinación de nitratos (cualquier sustancia o vía de administración) con sildenafilo puede causar un descenso repentino y grave de la presión sanguínea. En nuestro ámbito no está comercializada la nitroglicerina con la indicación del tratamiento del dolor en la fisura anal crónica, por lo que debe obtenerse a través de la prescripción de una fórmula magistral.
1.2.1.2.3Toxina botulínicaLa toxina botulínica consigue la relajación del músculo estriado por la acción de la neurotoxina en las terminales nerviosas motoras (placa motora), inhibiendo la liberación de acetilcolina. En el esfínter anal, reduce la presión de reposo y aumenta el flujo sanguíneo.
Para el tratamiento de las fisuras anales crónicas se han publicado diversos ensayos que han usado dosis muy diversas (10-100 U de toxina botulínica) y practicando la punción en diversas localizaciones, aunque comúnmente ésta se practica en ambos márgenes de la fisura hasta alcanzar el esfínter anal interno. Por tanto, la evidencia disponible sobre el lugar más adecuado de inyección es escasa y no concluyente77.
En la revisión sistemática Cochrane más reciente62, y a pesar de los prometedores resultados iniciales78, no hubo diferencias significativas de curación frente a placebo (3 ECA, 136 pacientes) ni frente a nitroglicerina (4 ECA, 187 pacientes), aunque los resultados de los estudios fueron heterogéneos. En la misma revisión, la cirugía (esfinterotomía) se mostró significativamente superior a la toxina botulínica (3 ECA, 235 pacientes) en la curación de las fisuras crónicas, pero causó más incontinencia. En esta misma revisión sistemática se observó que ni la dosis usada ni el tipo de toxina botulínica alteran la tasa de curación. La tasa de curación de las fisuras crónicas tratadas con toxina botulínica difiere de forma significativa entre los distintos estudios. Además, la recurrencia de las fisuras es superior al 50% durante el primer año79 (estudios de tratamiento [1a]).
En un reciente ECA abierto, en 50 pacientes con fisura crónica80, la tasa de curación con nitroglicerina a las 2 semanas (52%) fue significativamente superior que con la toxina botulínica (30 U) (24%). Tras las 2 semanas, el estudio fue cruzado y no permitió la comparación directa de los grupos (estudios de tratamiento [2b]).
En un reducido número de pacientes la toxina botulínica causa incontinencia. No obstante, ésta es temporal y se resuelve en pocas semanas81. Otras complicaciones potenciales son la trombosis hemorroidal, la equimosis y la epididimitis82. La toxina botulínica no tiene indicación para el tratamiento de las fisuras anales en nuestro ámbito y su uso sólo se contemplaría en el contexto de un ensayo clínico o como medicamento de uso compasivo.
1.2.1.2.4Antagonistas del calcioLa acción en el esfínter anal es parecida a la realizada por la toxina botulínica, reduciendo la presión de reposo del esfínter. No se han localizado estudios que evalúen la eficacia de los antagonistas del calcio frente a placebo en el tratamiento de la fisura anal crónica o aguda.
La revisión sistemática Cochrane actualizada analizó conjuntamente los resultados de varios ensayos clínicos en los que se comparaba la eficacia de los antagonistas del calcio frente a diversas estrategias terapéuticas para la fisura anal crónica62. Los resultados de esta revisión para las formas orales o tópicas no mostraron diferencias en la tasa de curación. No hubo diferencias significativas en eficacia (curación) entre antagonistas del calcio y nitroglicerina (4 ECA, 205 pacientes) o toxina botulínica, aunque esta última comparación proviene de un solo estudio que usó nifedipino oral durante 5 días y el seguimiento fue escaso83. Aunque la evidencia procedió de estudios individuales, los antagonistas del calcio se mostraron superiores a la combinación de anestésicos (lidocaína) e hidrocortisona en el tratamiento de la fisura anal aguda y a la aplicación tópica de corticoides en el tratamiento de la fisura anal crónica75. Las tasas de curación con nifedipino tópico de estos dos últimos estudios fueron aproximadamente del 95% y muy superiores a las descritas anteriormente84. Un ensayo clínico posterior realizado en 20 pacientes tampoco mostró diferencias entre el nifedipino oral y la nitroglicerina tópica en términos de reducción del dolor, curación y recurrencias a las 8 semanas85. Un estudio reciente incluido en la revisión sistemática Cochrane actualizada, mostró que la cirugía (programada o electiva) consiguió más curaciones y menos recurrencias que el nifedipino oral, con una respuesta al tratamiento de éste más prolongada86 (estudios de tratamiento [1a]).
El cumplimiento del tratamiento con nifedipino oral debido a los efectos adversos, principalmente cefalea, puede ser escaso86. Las presentaciones de diltiazem oral causan más efectos adversos (principalmente náuseas, vómitos, cefale as, exantema y alteraciones olfativas) que las presentaciones tópicas62. Son necesarios ECA con un número de pacientes adecuado, que confirmen los resultados hasta ahora disponibles. En nuestro país no disponemos de diltiazem o nifedipino en formulación tópica, por lo que debe obtenerse a través de la prescripción de una fórmula magistral.
1.2.1.2.5Otros tratamientosLa eficacia de la indoramina87, el betanecol asociado al diltiazem88, la toxina botulínica asociada a dinitrato de isosorbida89, el minoxidil90, el sildenafilo91 o la goniautoxina (gonyautoxin)92 en el tratamiento de la fisura anal está por determinar. Aunque los mecanismos de acción farmacológicos son diversos, todos ellos tienen como objetivo la relajación del esfínter anal60 (estudios de tratamiento [1b-2b]).
Resumen de la evidencia sobre el tratamiento farmacológico de la fisura anal- –
Las tasas de curación con el uso de anestésicos y corticoides tópicos son inferiores a las conseguidas con nitroglicerina, antagonistas del calcio o toxina botulínica aplicados tópicamente (estudios de tratamiento 1b-2b).
B) Se sugiere la utlización de los anestésicos y corticoides tópicos durante períodos limitados (7-10 días) en el tratamiento de la fisura anal aguda. (Grado de recomendación B.)
B) Se recomeinda la utilización de los nitratos tópicos o de la toxina botulínica en el tratamiento de la fisura anal crónica. (Grado de recomendación B.)
C) Se sugiere la utilización de los antagonistas del calcio tópicos en el tratamiento de la fisura anal crónica. (Grado de recomendación C.)
Nota: Los nitratos tópicos, la toxina botulínica y los antagonistas del calcio no tienen indicación registrada en nuestro país para el tratamiento de las fisuras anales.
1.2.1.3Tratamiento quirúrgicoEl objetivo del tratamiento quirúrgico es disminuir la hipertonía del esfínter anal y, por tanto, la isquemia local que perpetúa la fisura. Con el tratamiento quirúrgico se consigue un alivio inmediato, al contrario que con el farmacológico. La técnica quirúrgica más empleada es la esfinterotomía. Diferentes técnicas de dilatación anal fueron descritas con anterioridad a la técnica de la esfinterotomía, aunque hoy en día se están abandonando debido a su eficacia discreta, elevada recurrencia, efectos adversos (desgarros y dolor) y elevado riesgo de incontinencia60. La fisurectomía con o sin avance mucoso se recomienda especialmente en los casos que la fisura anal no está asociada a hipertonía del esfínter.
Una revisión Cochrane actualizada sobre los distintos procedimientos quirúrgicos incluyó 24 ECA (3.475 pacientes). En esta revisión, la esfinterotomía lateral interna se muestra como la técnica quirúrgica más eficaz. Dentro de ésta, tanto la vía abierta como la cerrada han mostrado el mismo nivel de eficacia. La dilatación anal y la esfinterotomía interna de la línea media posterior probablemente deberían abandonarse como alternativas en el tratamiento de la fisura anal crónica en adultos59 (estudios de tratamiento [1a]).
El análisis conjunto de seis ECA (385 pacientes) mostró una menor persistencia de la fisura en los pacientes tratados con esfinterotomía lateral interna frente el abordaje con dilatación anal (OR = 3,08; IC del 95%, 1,26-7,54). No obstante, este resultado se obtuvo sólo tras eliminar los estudios que contribuyeron a la heterogeneidad de los resultados. El abordaje abierto de la esfinterotomía fue comparado con el abordaje cerrado subcutáneo en cuatro ECA (299 pacientes) sin mostrar diferencias significativas en el análisis conjunto de los resultados. La tasa de persistencia de la fisura fue inferior en el abordaje abierto aunque los efectos adversos, como la flatulencia, fueron también más frecuentes. Esta misma revisión sistemática analizó conjuntamente los estudios no aleatorizados, retrospectivos, que mostraron conclusiones similares59 (estudios de tratamiento [1a]).
La esfinterotomía lateral interna es un tratamiento muy eficaz (las tasas de curación son superiores al 85%). Se estima que las complicaciones de esta técnica son del 5% (incontinencia parcial del esfínter anal), y es necesario informar al paciente de su carácter persistente. A pesar de ello, esta técnica es un procedimiento simple, conlleva una morbilidad mínima, mejora rápidamente los síntomas, presenta índices elevados de curación y la tasa de recurrencias a un año es de alrededor del 3%.
La fisurectomía, con o sin avance mucoso, es una técnica quirúrgica especialmente eficaz para los casos en que la fisura anal no está asociada a hipertonía del esfínter62. Un ECA realizado en 40 pacientes comparó la esfinterotomía lateral interna con fisurectomía con avance mucoso. El grado de satisfacción a los 3 meses y la tasa de curaciones fueron similares con las 2 técnicas58 (estudios de tratamiento [1b]).
Algunos estudios observacionales (series de casos) han mostrado que en pacientes con fisura crónica que no responden al tratamiento médico, la fisurectomía combinada con nitroglicerina o toxina botulínica consigue porcentajes de curación superiores al 90%93,94 (estudios de tratamiento [4]).
1.2.1.4Tratamiento quirúrgico frente a tratamiento médicoHay pocos estudios, la mayoría de ellos con escaso tamaño muestral y de calidad moderada, que comparen de forma adecuada el tratamiento médico con el tratamiento quirúrgico. Los principales estudios han evaluado la eficacia relativa de la esfinterotomía química, principalmente con la toxina botulínica o la nitroglicerina, con la esfinterotomía lateral interna en el tratamiento de las fisuras anales crónicas.
En una revisión sistemática Cochrane actualizada62 la esfinterotomía lateral interna (6 ECA, 243 pacientes) mejoró significativamente la tasa de curaciones frente al tratamiento con nitroglicerina tópica (OR = 6,66; IC del 95%, 3,76- 11,80). Aunque el riesgo de incontinencia con nitroglicerina fue del 4% y con cirugía del 8%, las diferencias no fueron significativas. No fue así en el caso de la cefalea, que fue significativamente más frecuente con nitroglicerina (36%) que con cirugía (1%). La técnica quirúrgica se mostró significativamente más eficaz que la toxina botulínica (3 ECA, 235 pacientes), aunque en el grupo quirúrgico hubo un riesgo claramente aumentado de incontinencia (OR = 8,36; IC del 95%, 3,50-19,93) (estudios de tratamiento [1a]). Para el análisis conjunto de los estudios que evaluaron cualquier técnica quirúrgica frente a cualquier tratamiento médico para 11 ECA y 721 pacientes, el abordaje quirúrgico se asoció a un menor riesgo de persistencia o recurrencia (OR = 0,09; IC del 95%, 0,04-0,20), con una gran variabilidad entre los resultados de los estudios62 (estudios de tratamiento [1a]).
La citada revisión Cochrane mostró una superioridad de la esfinterotomía comparada con el nifedipino oral en todas las variables evaluadas (eficacia, recurrencias y satisfacción). Además, el tratamiento médico tuvo un elevado número de pérdidas en el seguimiento. Las conclusiones provinieron de un solo estudio86 (estudios de tratamiento [1b]). Un reciente ECA (64 pacientes), no incluido en la revisión Cochrane, ha comparado el nifedipino tópico (al 0,5% cada 8 h durante 8 semanas) con la esfinterotomía lateral interna, y ha encontrado índices similares de curación a las 8 semanas y 20 meses en ambos, aunque con mayores efectos secundarios en el caso del nifedipino, sobre todo cefalea y sofocos95. Ningún tratamiento parece ser claramente el más indicado. Debido a que el tratamiento médico no se asocia a alteraciones permanentes de incontinencia, éste, junto con la toma de fibra, es una posibilidad razonable de entrada. No obstante, la cirugía puede ser una alternativa de primera elección, debido a su mayor eficacia y rapidez de acción, en los pacientes con dolor intenso sin factores de riesgo de incontinencia, y que están dispuestos a aceptar un riesgo bajo de incontinencia, generalmente leve y transitoria.
Resumen de la evidencia sobre el tratamiento quirúrgico de la fisura anal- –
El tratamiento quirúrgico se ha mostrado superior al tratamiento médico en las fisuras crónicas (estudios de tratamiento 1a).
B) Se recomienda la realización de una esfintorotomía lateral interna (abierta o cerrada) en el tratamiento de la fisura anal crónica. (Grado de recomendación B.)
C) Se sugier la realización de una fisurectomía (con o sin avance mucoso) en los casos de fisura anal crónica sin hipertonía del esfinter asociada. (Grado de recomendación C.)
- –
El tratamiento quirúrgico está indicado especialemnte en las personas con fisuras crónicas que no responden a las medidas higienicodietéticas ni al tratamiento farmacológico y en pacientes que estén dispuestos a asumir un riesgo, generalmente bajo, de incontinencia leve y transitoria.
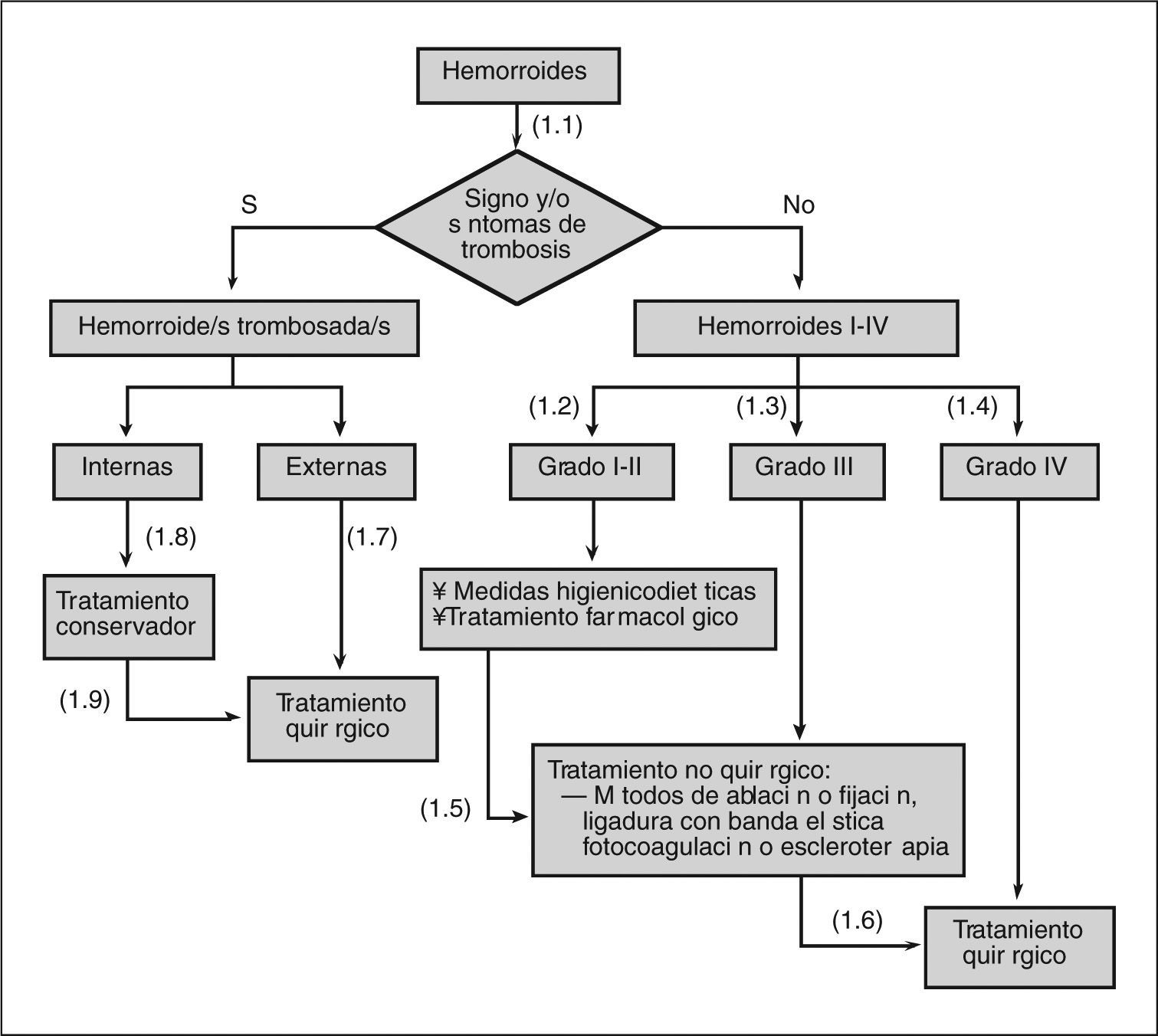
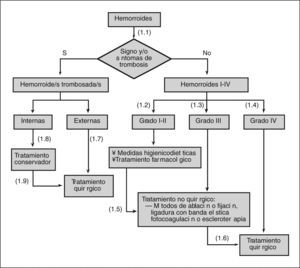
- (1.2)
El síntoma más común de la trombosis hemorroidal es el dolor intenso asociado a una distensión e inflamación del tejido circundante.
- (1.2)
En el caso de las hemorroides de grados I (protrusión en el canal anal sin prolapso) y II (prolapso con resolución espontánea) se recomienda tratar con corticoides y anestésicos locales, así como con medidas higienicodietéticas, durante un período limitado (7-10 días). Valorar la utilización de los flebotónicos.
- (1.3)
En el caso de las hemorroides de grado III (prolapso con reducción manual) se recomienda el tratamiento de ligadura con banda elástica.
- (1.4)
En el caso de las hemorroides de grado IV (prolapso continuo el cual se reproduce tras su reducción) se recomienda el tratamiento mediante hemorroidectomía escisional, así como en las hemorroides de grado III que presenten un tamaño significativo o que sean muy dolorosas.
- (1.5)
En el caso de las hemorroides de grados I y II que no respondan al tratamiento inicial, se puede llevar a cabo un tratamiento con fotocoagulación con infrarrojos, ligadura con banda elástica o escleroterapia.
- (1.6)
En el caso de hemorroides de grados I-III que no respondan al tratamiento no quirúrgico se recomienda ofrecer el tratamiento mediante hemorroidectomía escisional.
- (1.7)
En los episodios de trombosis hemorroidal externa se recomienda valorar la extirpación del coágulo.
- (1.8)
En los episodios de trombosis hemorroidal interna se recomienda llevar a cabo un tratamiento conservador sintomático.
- (1.9)
Se debe considerar el tratamiento quirúrgico si fracasan las medidas conservadoras en las hemorroides internas o si el dolor asociado no cede.
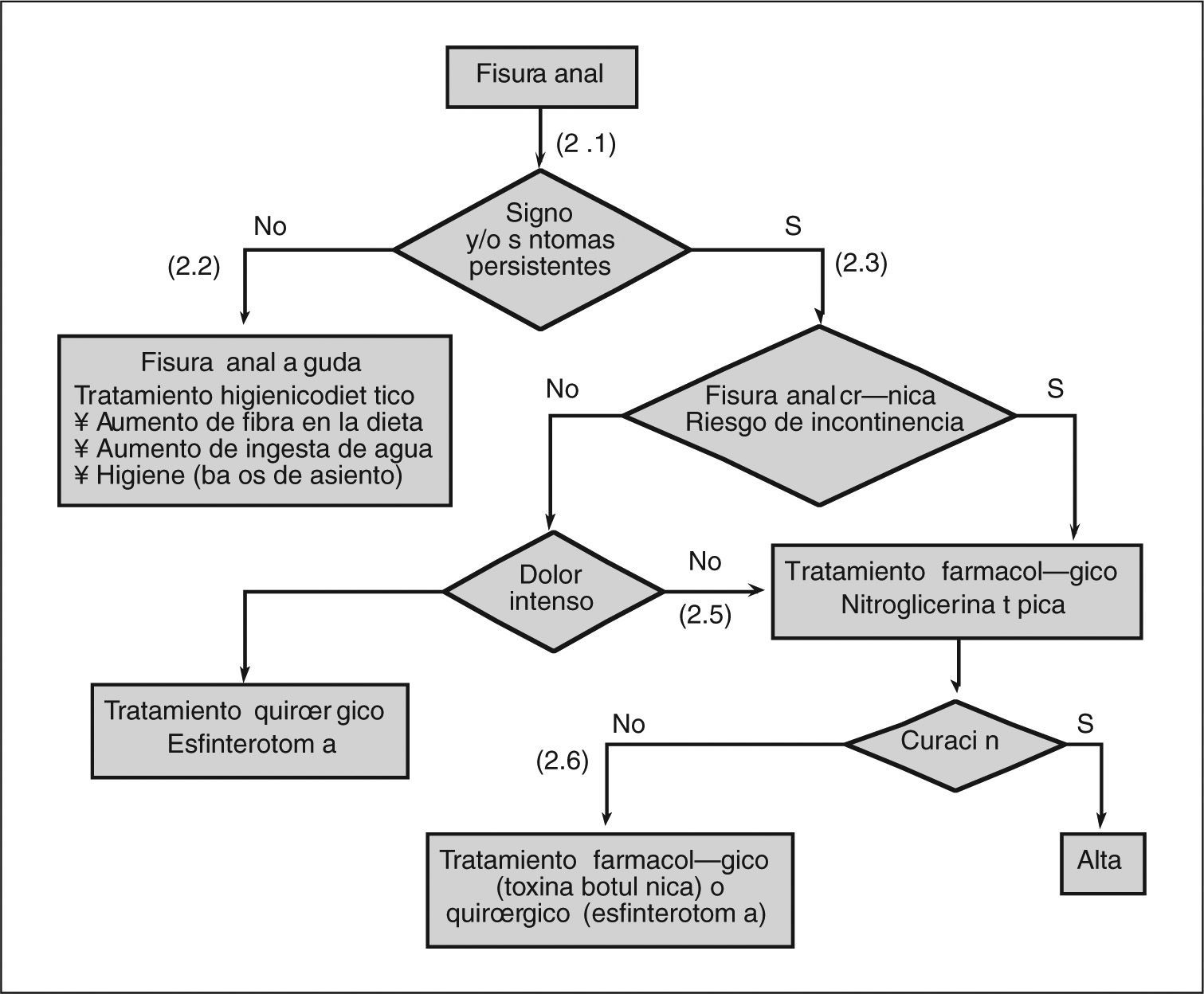
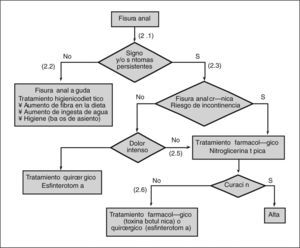
- (2.1)
La fisura anal crónica se acompaña de una hemorroide centinela, induración de los bordes de la fisura, con exposición de las fibras musculares del esfínter anal interno en el suelo de la fisura, y con una duración de los síntomas mayor de 4-8 semanas.
- (2.2)
La fisura anal aguda (duración de los signos y síntomas inferior a 4-8 semanas) debería tratarse con medidas conservadoras (suplementos de fibra, ingesta de líquidos y baños de asiento). Si la fisura persiste tras 4-8 semanas de tratamiento conservador, se puede considerar como una fisura anal crónica.
- (2.3)
La incontinencia anal previa, la diarrea crónica o el daño previo del esfínter anal son factores de riesgo de una potencial incontinencia fecal tras el tratamiento quirúrgico.
- (2.4)
A los pacientes con dolor intenso, y que acepten un cierto grado de incontinencia residual tras la intervención quirúrgica, se les puede ofrecer como primera alternativa terapéutica el tratamiento mediante esfinterotomía quirúrgica.
- (2.5)
A los pacientes con dolor leve-moderado se les puede ofrecer como primera alternativa terapéutica un tratamiento farmacológico con nitratos. Es igualmente razonable, en el caso de que el paciente acepte un cierto grado de incontinencia residual, ofrecer como primera alternativa terapéutica el tratamiento mediante esfinterotomía quirúrgica.
- (2.6)
Si el tratamiento farmacológico inicial fracasa, y en función de la intensidad del dolor, así como la aceptación por parte del paciente de cierto grado de incontinencia residual, se puede plantear el tratamiento con toxina botulínica (sin indicación para fisura anal en nuestro ámbito) o con esfinterotomía quirúrgica.