La privatización, externalización de servicios sanitarios se analiza desde la perspectiva de la economía y la gestión, explorando desde la teoría de los costes de transacción cuatro modalidades de externalización: centros, servicios asistenciales, servicios centrales y servicios generales. Se analizan los efectos potenciales de las externalizaciones y sobre esta base se indican ventajas y riesgos, situando el debate en el contexto del Sistema Nacional de Salud español, y se concluye con algunas consideraciones finales que afectan a la agenda política y de investigación.
Outsourcing and privatization of healthcare services are analyzed from Management and Economics perspectives, exploring form the Transaction Costs theory four types of outsourcing: centres, clinical services, diagnostic-therapeutic support services, and ancillary services. Potential effects of externalization are analysed, addressing the advantages and risks, and putting it into the context of the Spanish NHS. Some final remarks are made regarding policy and research agenda.
En la primera parte de esta revisión1, se exponían los fundamentos sistémicos y organizativos de la intervención pública, se describían los procesos de externalización y se introducían los aspectos de la teoría de costes de transacción (CT) que podían aportar mayor capacidad de análisis a la hora de evaluar dichas políticas. En esta segunda parte, se procede a identificar los puntos clave que relacionan eficiencia y calidad con externalización, así como describir y caracterizar los potenciales efectos positivos y negativos. Sobre esta base se establecen unas conclusiones que pueden ayudar a orientar la agenda política y de investigación.
Puntos clave de la eficiencia y la calidad en la externalización de serviciosLa eficiencia es siempre un concepto comparativo. Los costes de transacción deben estar en relación con los costes de organización. Woolhander et al2 estimaban en 31% los costes administrativos del sistema sanitario de Estados Unidos, casi el doble que el de Canadá, abundando en análisis anteriores3; aunque también sería lícito preguntarse si Canadá no tiene otros costes ocultos ocasionados por déficit de incentivos e información4. La dificultad para medir costes de transacción y costes de organización no debe inhibir los intentos de analizar estas dimensiones o de hacer avanzar la agenda de investigación.
La calidad es la principal variable en riesgo en los procesos de externalización, dado que los problemas de mensurabilidad y especificación son particularmente intensos en las dimensiones cualitativas de la relación contractual. Encontrar indicadores de calidad (bien sea de monitorización o trazadores) que sean válidos y fiables es esencial para fundamentar la gestión5.
También puede haber balances y equilibrios entre las distintas dimensiones de la calidad: es posible que los aspectos relacionales, hoteleros y de acogida, sean más fáciles en servicios privados externalizados, donde los incentivos son más fuertes para gestores y empleados, con la ventaja de que estas dimensiones son más fácilmente observables y muy valoradas por los pacientes. Sin embargo, la dimensión científico-técnica es más compleja de evaluar; además, en los servicios públicos los médicos (asalariados) tienden a desarrollar una motivación selectiva que prioriza los procesos complejos, innovadores y en pacientes graves, sobre los bien estructurados, estabilizados y de gravedad media (lo que Peiró et al6 llamaron "fascinación tecnológica").
Está claro que la agenda de investigación e innovación en la gestión contractual orientada a la calidad (pagos basados en calidad, como complemento al pago por desempeño) tiene un lugar central en la mejora de los sistemas sanitarios7, tanto en su dimensión de mejora de las organizaciones integradas (contratos programa) como en la evolución de la concertación con proveedores externalizados (contratos propiamente dichos).
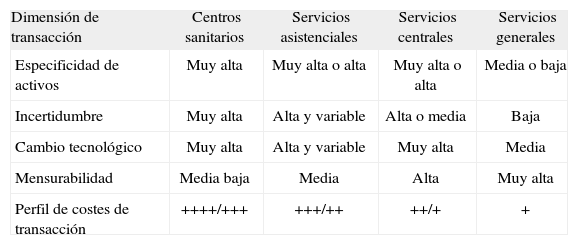
A efectos de sintetizar los puntos anteriores, en relación con los cuatro tipos de externalización definidos (centros, servicios asistenciales, centrales y generales), en la tabla 1 analizamos las implicaciones en las cuatro dimensiones principales o variables que tenían relevancia en los costes de transacción.
Costes de transacción en función de tipo de externalización y dimensiones o variables de la transacción
| Dimensión de transacción | Centros sanitarios | Servicios asistenciales | Servicios centrales | Servicios generales |
| Especificidad de activos | Muy alta | Muy alta o alta | Muy alta o alta | Media o baja |
| Incertidumbre | Muy alta | Alta y variable | Alta o media | Baja |
| Cambio tecnológico | Muy alta | Alta y variable | Muy alta | Media |
| Mensurabilidad | Media baja | Media | Alta | Muy alta |
| Perfil de costes de transacción | ++++/+++ | +++/++ | ++/+ | + |
La externalización de centros sanitarios por parte del financiador o asegurador público tendría todo el elenco de variables propulsando altos costes de transacción (activos específicos, incertidumbre y cambio tecnológico, así como dificultades en los indicadores de desempeño y calidad); los servicios generales, por el contrario, ofrecerían un perfil menos problemático. Los servicios asistenciales y centrales estarían en una posición intermedia, aunque variaría también en función del servicio, la unidad o la línea de producto que en cada caso se considerara (en el servicio de hematología no es lo mismo la oncohematología que el banco de sangre).
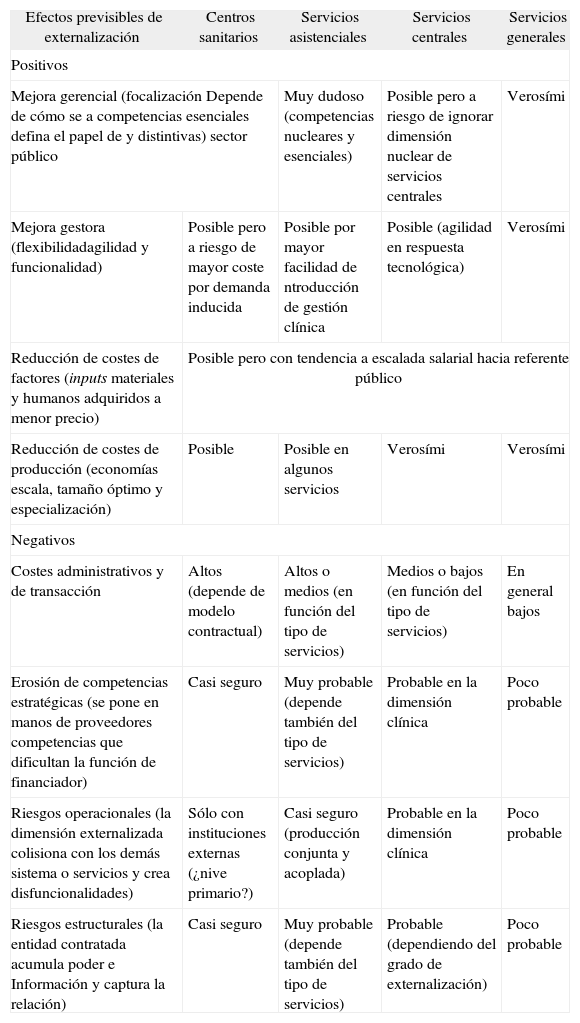
Si la tabla 1 reseñaba el posible impacto de las externa- lizaciones en los costes de transacción, ahora en la tabla 2 intentaremos explorar sus posibles efectos, tomando algunas de las dimensiones expuestas anteriormente.
Efectos positivos y negativos previsibles en los cuatro tipos de externalización
| Efectos previsibles de externalización | Centros sanitarios | Servicios asistenciales | Servicios centrales | Servicios generales |
| Positivos | ||||
| Mejora gerencial (focalización Depende de cómo se a competencias esenciales defina el papel de y distintivas) sector público | Muy dudoso (competencias nucleares y esenciales) | Posible pero a riesgo de ignorar dimensión nuclear de servicios centrales | Verosími | |
| Mejora gestora (flexibilidadagilidad y funcionalidad) | Posible pero a riesgo de mayor coste por demanda inducida | Posible por mayor facilidad de ntroducción de gestión clínica | Posible (agilidad en respuesta tecnológica) | Verosími |
| Reducción de costes de factores (inputs materiales y humanos adquiridos a menor precio) | Posible pero con tendencia a escalada salarial hacia referente público | |||
| Reducción de costes de producción (economías escala, tamaño óptimo y especialización) | Posible | Posible en algunos servicios | Verosími | Verosími |
| Negativos | ||||
| Costes administrativos y de transacción | Altos (depende de modelo contractual) | Altos o medios (en función del tipo de servicios) | Medios o bajos (en función del tipo de servicios) | En general bajos |
| Erosión de competencias estratégicas (se pone en manos de proveedores competencias que dificultan la función de financiador) | Casi seguro | Muy probable (depende también del tipo de servicios) | Probable en la dimensión clínica | Poco probable |
| Riesgos operacionales (la dimensión externalizada colisiona con los demás sistema o servicios y crea disfuncionalidades) | Sólo con instituciones externas (¿nive primario?) | Casi seguro (producción conjunta y acoplada) | Probable en la dimensión clínica | Poco probable |
| Riesgos estructurales (la entidad contratada acumula poder e Información y captura la relación) | Casi seguro | Muy probable (depende también del tipo de servicios) | Probable (dependiendo del grado de externalización) | Poco probable |
Comentaremos brevemente este impacto en cada uno de los cuatro tipos de externalización.
Servicios generalesEstos servicios presentan a priori una mayor posibilidad de realización de las ventajas potenciales de la externalización; parece claro que la función de alta dirección o gerencial puede verse beneficiada cuando el tiempo y la energía se dedican a las competencias esenciales de la organización; igualmente cabe esperar mejoras gestoras al tratarse de actividades y empresas que dan servicio a diversos sectores, lo cual también redunda en posibles reducciones del coste por mejoras de la producción (especialización, aprovechamiento de economías de escala y de tamaño óptimo de empresa); la reducción de costes de factores de producción sería posible y esperable, aunque más factible en inputsmateriales que humanos, ya que cuando el contratador es el sector público, en general hay una tendencia a que los valores retributivos del personal se nivelen con equivalencias a los similares dentro de la función pública (y la presión sindical se ejerce sobre el propio servicio público y las autoridades gestoras y políticas de los centros y redes sanitarias).
Los efectos negativos de la externalización no son particularmente acusados: los contratos no tienen por qué ser complejos ni las transacciones costosas, no se pone en riesgo el control estratégico de las competencias esenciales, y no hay excesivos riesgos operacionales o estructurales.
El balance final, en todo caso, debe hacerse a la luz de los parámetros y circunstancias concretas que se den en cada caso. Los servicios generales externalizados implican costes de transacción a los que hay que añadir el beneficio empresarial privado; también estas mismas actividades internalizadas implican costes ocultos de organización y gestión; por tanto, el balance entre costes y beneficios deberá hacerse para cada tipo de servicio y en función de los mercados locales y la propia experiencia contractual.
Servicios centralesLo que antes se predicaba para los servicios generales también podría aplicarse a los servicios centrales, en su componente "industrial" (procesamiento de muestras biológicas, imágenes, etc.). Grandes laboratorios o departamentos de imagen podrían conseguir mejoras gestoras, en el coste de producción y en el coste de los factores (incluidos la compra, el uso y la amortización eficiente de equipamiento y consumibles), lo que con toda probabilidad se traduciría en costes unitarios menores en cada ítem de servicio (prueba, exploración, etc.).
Pero la externalización de servicios centrales deberá afrontar tres tipos de problemas:
- 1.
Por una parte estos servicios tienen un componente "clínico" o de interacción con el paciente, que no sería fácil de ajustar en modelos externalizados, lo que originaría disfunciones en la coordinación con el resto de las unidades.
- 2.
Además, el cambio tecnológico es muy acelerado en estos servicios, y situar fuera de la organización esta competencia (es decir, considerarla como no esencial para la organización) implica erosión en la capacidad estratégica y, por consiguiente, riesgos estructurales por la posibilidad de captura a medio plazo por parte de los proveedores contratados.
- 3.
Finalmente, se produce un cambio en la estructura de incentivos de los agentes: los servicios centrales internalizados tienden, por su propia lógica, a actuar como moduladores (realimentación negativa) de los clínicos que indican pruebas; al externalizarse, el servicio central pasa a facturar por cada ítem de servicio o, en todo caso, a vincular sus ingresos al volumen de pruebas que produce; de esta forma se desvanece el factor modulador, y se consolida una tendencia al uso excesivo e inapropiado (costes marginales muy superiores a beneficios marginales, y costes totales mayores a pesar de que los costes unitarios sean más moderados).
En la externalización de estos servicios aparecen inconvenientes claros, básicamente derivados de la característica de producción conjunta y acoplada, así como a la gran interdependencia que tienen los servicios clínicos, exacerbada por la creciente comorbilidad de los pacientes y la cronicidad de las patologías. Las experiencias de Medtec (Instituto Galego de Medicina Técnica) en Galicia (empresa que incluía servicios centrales y clínicos —cardiología y radiología intervencionista— de alto nivel tecnológico, que trabajaba también dentro de los propios centros públicos) parecen confirmar que los riesgos funcionales y estructurales acaban materializándose (en la orden de 20 de septiembre de 2007 la Consellería de Saúde da el paso decisivo para la reintegración de esta entidad al servicio público). Desde la perspectiva gerencial y estratégica no es recomendable, al tratarse de competencias nucleares o críticas (en el fondo externalizar servicios clínicos acaba cuestionando la propia legitimidad de la provisión pública sanitaria). Además, los servicios clínicos en un hospital configuran una comunidad de conocimiento y aprendizaje, por lo que hay múltiples ventajas de mantener dentro de un esquema organizativo integrado los activos científicos y profesionales de los distintas especialidades.
No obstante lo anterior, cabe decir que algunos servicios clínicos muy específicos y acotados podrían tener un balance distinto, en la medida en que haya poca interdependencia y el trabajo se centre en un tipo homogéneo de pacientes o procesos (cataratas, interrupción voluntaria del embarazo, fisioterapia, cirugía de baja complejidad, etc.).
Centros sanitariosAlgunos conciertos para intervenciones quirúrgicas, rehabilitación, media o larga estancia, pacientes psiquiátricos, etc., pueden asimilarse en buena medida al modelo anterior de externalización de servicios clínicos; en algún caso (socio- sanitario y psiquiátrico) la red de atención sanitaria pública tiene tradición de externalización (hacia instituciones públicas o privadas, en éstas dominan las sin ánimo de lucro), y por ello existen instrumentos contractuales e informativos que facilitan la viabilidad de este modelo.
El principal desafío de la externalización de centros sanitarios se plantea en relación con la propia función de provisión de servicios sanitarios generales a una población. En esencia, la externalización de un centro sanitario con financiación pública implica un modelo de "concierto sustitutorio", es decir, que el financiador-asegurador público contrata a un proveedor externo (privado) la responsabilidad asistencial para una población y un elenco amplio de servicios (hospital general).
En este modelo auténtico de separación entre compra (financiación y aseguramiento público) y provisión, se plantea un primer interrogante: ¿la autoridad pública puede agotar su responsabilidad con la compra de la provisión?; podría aceptarse siempre que vía contractual pudiera transferirse realmente la responsabilidad y el riesgo a los proveedores; sin embargo, la experiencia de conciertos sustitutorios (como los de la Fundación Jiménez Díaz de Madrid) nos muestra que la erosión de competencias estratégicas del comprador y riesgos estructurales lleva a que el sector público acabe recibiendo el impacto de los problemas financieros del proveedor: en definitiva, la imperfección contractual hace que la posibilidad del oportunismo ex post consolide una alianza entre proveedor privado, profesionales y opinión pública que impida una apropiada "rendición de cuentas" y transferencia de riesgos.
Por lo tanto, no hay duda de que un centro privado, a través de su mayor capacidad de incentivación a sus profesionales y empleados, obtendría ganancias adicionales de agilidad y efectividad en la función gestora (general y clínica), y mejoras en la obtención de economías de inputs y procesos. El dilema estriba en si dichas ganancias logran compensar los mayores costes de transacción, los beneficios empresariales y los costes sobrevenidos por la pérdida de control estratégico que soportará el asegurador en la medida en que los contratos sean muy imperfectos y el proveedor pueda generar alianzas para revertir los riesgos al financiador público.
La emergencia de propuestas de contrato basadas en el "pago capitativo" introduce una variación importante en esta modalidad de externalización, especialmente cuando integran la responsabilidad de un proveedor externo o privado sobre la atención primaria y la especializada para una población y un territorio. En esta modalidad, lo que realmente ocurre es que el financiador público externaliza en la práctica su función de compra (aseguramiento operativo) a una entidad a la que concede el monopolio de la provisión, y que integra localmente el aseguramiento y la provisión. Desde la perspectiva contractual, hablaríamos de un mercado de derechos, que lleva a concesiones administrativas: se compite por el mercado cuando no se puede competir en un mercado8.
Estas concesiones ofrecen ciertas ventajas sobre la concertación por servicios de centros sanitarios, en la medida en que los contratos pueden simplificarse formalmente, la tendencia a la provisión excesiva e inapropiada de servicios se reduce, y si abarca a la atención primaria, se crean poderosos incentivos a la integración de niveles. Además, si el marco es un monopolio territorial y el plazo de concesión es suficientemente amplio (es decir, que las personas no pueden cambiar de asegurador cada año), el concesionario también puede tener interés en introducir enfoques preventivos y de promoción de la salud9. A este respecto puede ser interesante reseñar el debate sobre los buenos resultados en integración de procesos clínicos de Kaiser Permanente (aseguradora privada californiana que ha liderado la gestión integrada) y los mediocres resultados del NHS británico.
Teniendo en cuenta lo anterior, no es menos cierto que el concesionario local, mediante este modelo, adquiere información y un poder muy grande, al cual no es fácil contraponer otro similar dadas la debilidad política y la capacidad de transferirle riesgos que debería soportar el proveedor. La naturaleza pública del financiador y las características del mercado político, institucional y electoral, son las que en buena medida determinan la dificultad para hacer efectivas las ventajas potenciales que podría tener este modelo.
Conclusiones y agenda de investigaciónLa externalización es un proceso que posibilita algunas ventajas en la gestión, pero cuya efectiva realización está hipotecada por características de la provisión y la producción de servicios sanitarios, por problemas de mensurabilidad que lastran la gestión contractual, por las propias características del decisor público, y por dificultades operacionales (indivisibilidad técnica y necesidad creciente de integración funcional de servicios).
El balance de ventajas e inconvenientes potenciales y en nuestro contexto parece ser positivo en servicios generales, muy dudoso en los servicios centrales y poco recomendable en servicios y centros clínicos. El enfoque de costes de transacción puede ayudar a discriminar situaciones y orientar la investigación sobre formas de medir objetivos y resultados y de traducirlos a los contratos. Una de las debilidades mayores de la externalización consiste precisamente en la dificultad de alinear intereses entre comprador público y proveedor externalizado, lo que lleva a que la eficiencia y la calidad estén en riesgo si no se mejoran o modulan los modelos de contratación y los indicadores de desempeño.
Pero si la externalización tiene que vencer la carga de la prueba de los altos costes de transacción, la integración dentro del servicio público también debe responder a los problemas (fallos del Estado) que lastran el funcionamiento de las administraciones públicas e imponen unos costes ocultos. Éste es precisamente el debate de modernización de la gestión pública que puede ser relevante cuando se comparen las alternativas de provisión pública o privada10.
Esta modernización pasa inevitablemente por introducir incentivos a organizaciones y empleados públicos, lo que precisa comparabilidad en desempeños, transparencia y rendición de cuentas. Y también implica la introducción de más y mejor gestión y gobierno público. No es congruente que quien diga defender la gestión y provisión pública de servicios (frente a la externalización) no haga los consecuentes esfuerzos para mejorar la eficiencia y la calidad de la propia provisión pública de servicios. Sólo si somos capaces de desbloquear o mitigar los principales fallos del Estado, estaremos en condiciones de defender desde la responsabilidad social a la función pública proveedora de servicios.
Así, de los diez principios de gobierno público emprendedor de Osborne et al11, y de otros autores relevantes que han apuntado a la necesidad de buen gobierno público12, cabría extraer y sintetizar cinco claves para "reinventar" la gestión pública: a) cultura de servicio (orientación al usuario, no a la organización); b) focalización de la gestión a resultados y productos finales; c) medición del rendimiento y los objetivos pactados; d) desagregación de los amplios aparatos burocráticos en unidades operativas dotadas de autonomía y responsabilidad, y vinculadas por modelos de gestión contractual, y e) profesionalización de la gestión y creación de estructuras de buen gobierno (órganos colegiados de gobierno).
De aquí que en la agenda política y social cada vez tenga más sentido replantear el contrato social que los distintos agentes (políticos, sindicales, gremiales, profesionales y sociales) formalizan para el funcionamiento del sector público de la economía13. En este contexto la nueva gestión pública debería ser el centro de un amplio consenso de la ciudadanía, donde se debería aceptar un conjunto de valores y principios renovados tales como: eficiencia, calidad, profesionalismo, transparencia, ética de servicio público, empresarialismo público, descentralización responsable y transferencia de riesgos, evaluación de resultados y discriminación en función de desempeños.
Estos son también los retos que hoy plantean desafíos a la investigación de servicios sanitarios y que orientan su necesaria agenda científica de investigación y desarrollo.