La hipertensión arterial pulmonar (HAP) es una entidad rara y se compone de un grupo de enfermedades que se caracterizan por el incremento progresivo de la presión pulmonar que conduce a disfunción del ventrículo derecho (VD) y a la muerte. A diferencia del paciente adulto con HAP, en el niño la etiología es muy diferente1. Los tipos de HAP más frecuentes y mejor caracterizados son la idiopática y la asociada a cardiopatía congénita1. En el niño con HAP-idiopática el comportamiento clínico y hemodinámico parece similar al del paciente adulto2; aunque se han referido algunas diferencias3, el diagnóstico es de exclusión1,4. El pronóstico de la HAP-idiopática en el niño parece ser peor que en el adulto. El tratamiento no ha sido suficientemente estudiado1.
El tratamiento médico de la HAP depende de la respuesta hemodinámica al estímulo farmacológico en el cateterismo cardiaco derecho1,4. Si la respuesta vasodilatadora pulmonar es positiva, los pacientes recibirán fármacos bloqueadores de los canales del calcio; si es negativa puede utilizarse un fármaco de alguna de las 3 vías de tratamiento actual; prostanoides, bloqueadores de los receptores de la endotelina e inhibidores de la fosfodiesterasa-5. El tratamiento combinado es la siguiente opción en aquellos pacientes con deterioro clínico a pesar de monoterapia; la septostomía auricular como puente a trasplante, y finalmente el trasplante pulmonar o de corazón-pulmón, pueden ser utilizados cuando la evolución es desfavorable a pesar de tratamiento4. Esta guía de tratamiento fue elaborada para pacientes adultos y se ha extrapolado al paciente pediátrico.
El tratamiento médico con un fármaco vasodilatador pulmonar específico en población pediátrica es aún limitado1,5, y aún mayor es la falta de experiencia con el tratamiento combinado con vasodilatador pulmonar1.
La presente carta tiene como objetivo el comunicar el caso clínico de una paciente pediátrica portadora de HAP grave sugestiva de ser idiopática, quien requirió tratamiento combinado con sildenafil oral e iloprost inhalado. En lo mejor de nuestro conocimiento este caso es el primero en nuestro país donde se notifica el tratamiento prolongado combinado exitoso con sildenafil oral-iloprost inhalado en una paciente pediátrica con HAP grave. Además, hay que puntualizar la clasificación funcional (CF) en esta paciente ante su imposibilidad de realizar caminata de 6min.
La paciente, de sexo femenino, es originaria del estado de Veracruz, con antecedentes prenatales de ser producto de la primera gesta; la madre presentó embarazo complicado con varicela a las 20 semanas de gestación, parto por vía vaginal, pesó 3,100 g al nacer y la talla fue de 49cm.
Durante los primeros 2 años de su vida el desarrollo psicomotor y pondo-estatural fue referido como normal, sin evidencia de enfermedad. Sus padres y 2 hermanos están aparentemente sanos, sin más antecedentes personales y familiares que comentar.
Padecimiento actual: a los 2 años de edad comenzó con astenia, adinamia, cianosis, síncope en 2 ocasiones, por lo que fue estudiada en otra institución, donde se llegó al diagnóstico de HAP-idiopática. El tratamiento que se prescribió fue con espironolactona, furosemida y sildenafil oral 12.5mg, cada 6h.
A los 3 años (12 meses después del diagnóstico en otro hospital) ingresó por primera vez en nuestra institución por ser derechohabiente, por disnea y deterioro de su CF y presentar enfermedad viral exantemática diagnosticada como varicela. Una vez pasado el período de la enfermedad se reingresó para estudio de la HAP.
A su ingreso, con peso de 15.700kg y talla de 99.5cm, presión arterial sistémica 90/60mmHg, frecuencia cardiaca 100 lat/min, saturación arterial de oxígeno 96%, reactiva, cuello corto sin evidencia de ingurgitación yugular. Los ruidos cardiacos eran de adecuada intensidad, sin fenómenos soplantes, segundo ruido intenso desdoblado. Los campos pulmonares estaban limpios y bien ventilados, el abdomen blando depresible, con borde hepático 3cm por debajo del reborde costal, no doloroso a la palpación, y las extremidades inferiores sin edema.
Al ingreso sus estudios de laboratorio de interés fueron ácido úrico 3.7mg/dl, bilirrubinas totales 2.83mg/dl, bilirrubina indirecta 1.42mg/dl, bilirrubina directa 1.41, aspartato aminotransferasa 180 UI/l, alanino aminotransferasa 44 UI/l. BNP 22pg/mL, VDRL negativo.
El electrocardiograma en ritmo sinusal con eje de AQRS rotado a la derecha, p pulmonar, sugestivo crecimiento de cavidades derechas y sobrecarga sistólica del ventrículo derecho.
Ecocardiograma transtorácico (ECOTT): corazón con situs solitus, conexión AV y VA concordante, aurícula derecha y ventrículos derechos dilatados, tabique interventricular desplazado a la izquierda que genera aspecto de cavidades cardiacas izquierdas pequeñas, dilatación de la vena cava inferior y suprahepáticas. Sin evidencia de defectos septales, presión sistólica de la arteria pulmonar (PAP-s) calculada en 110mmHg y excursión sistólica del plano del anillo tricuspídeo (TAPSE, por sus siglas en inglés) de 12mm.
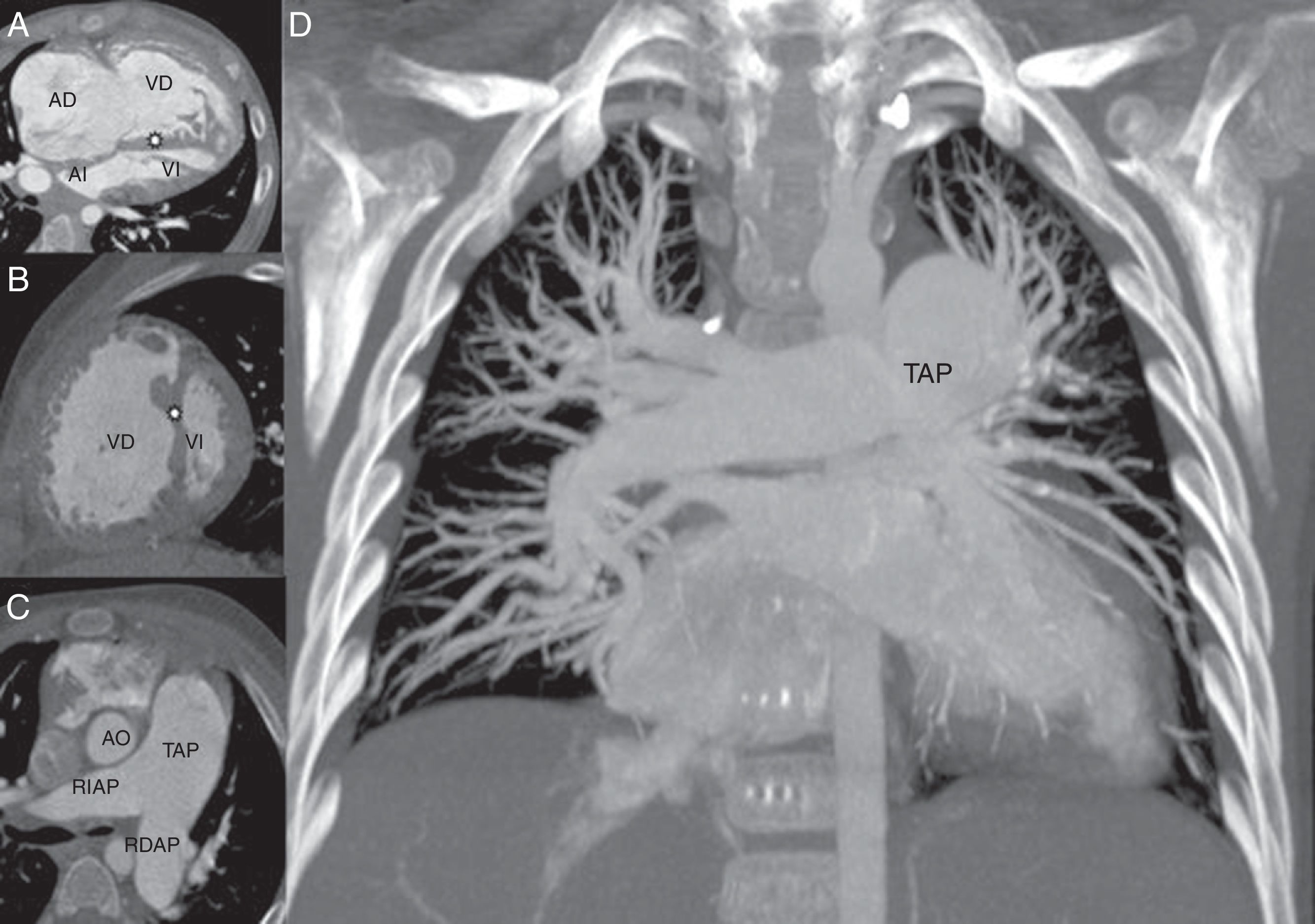
La angiotomografía de arterias pulmonares describió crecimiento de cavidades derechas, sin evidencia de cortocircuito interauricular o ventricular, anomalías congénitas o valvulares. La circulación pulmonar se apreció sin defectos de llenado (fig. 1).
Angiotomografía de arterias pulmonares. Se observa dilatación importante de la aurícula (AD) y ventrículo derecho (VD) así como incremento en la trabeculación de su pared y mayor tamaño que el ventrículo izquierdo; señalados en la imagen A. También se muestra el septum interventricular plano (asterisco) condicionando imagen en «D» del VI (ventrículo izquierdo) señalados en la imagen A y B. Obsérvese en la imagen C la importante dilatación del tronco de la arteria pulmonar (TAP), así como de su rama principal izquierda (RIAP) y de la derecha (RDAP) al compararlos con la aorta ascendente (AO). En la imagen D se muestran el tronco y las ramas pulmonares hasta los segmentos distales en ambos hemitórax en donde no se observaron defectos de llenado.
De acuerdo con las guías de la Organización Mundial de la Salud (OMS/WHO)4 se descartaron las posibilidades diagnósticas de la hipertensión pulmonar (HP) del grupo 1, 3, 4 y 5, y de manera indirecta la tipo 2 mediante la ecocardiografía. Se propuso cateterismo derecho con estímulo farmacológico, el cual no fue aceptado por los padres. Ante esta limitación y los hallazgos obtenidos por nosotros aceptamos el antecedente de haber sido estudiada previamente en otra institución y llegado al diagnóstico de HAP-idiopática, por lo que se internó a la paciente con diagnóstico de HAP grave sugestiva de ser idiopática.
Se adecuó el tratamiento con sildenafil 12.5mg cada 8h, además de furosemida 20mg cada 24h y espironolactona 25mg cada 24h, además de restricción hídrica y de sal.
Dos meses después de su primer ingreso en nuestra institución es reevaluada por mayor deterioro de su CF, que se refirió con periodos mayores de reposo en cama, limitación para caminar, jugar con sus hermanos y comer; los signos clínicos de congestión venosa sistémica incrementaron, manifestados por edema ascendente de extremidades inferiores, y a la palpación abdominal el reborde hepático se encontró en 6cm por debajo de líneas convencionales y la presencia de líquido en la cavidad abdominal (ascitis); el ECOTT de control reportó PAP-s 112mmHg y TAPSE 9mm, BNP 936pg/ml, por lo que se inició iloprost inhalado a razón de 2ug cada 6h y sildenafil a 12.5mg cada 8h; se incrementaron la furosemida 40-0-20mg y espironolactona 25mg cada 24h.
Al siguiente mes de haber iniciado el tratamiento combinado la paciente persistió con disnea y deterioro de su CF, por lo que se incrementó el iloprost inhalado a 2ug cada 3h.
La respuesta obtenida fue paulatinamente hacia la disminución de la congestión venosa sistémica y mejoría en su CF, pudiendo ya requerir menos asistencia materna, caminar en casa y jugar con sus hermanos, aunque de manera limitada. Al año los valores de PAP-s 90mmHg, TAPSE 13mm y BNP 56pg/ml. Este comportamiento ha persistido por 2 años de tratamiento combinado, sin presentar durante este período hospitalizaciones o deterioro de su CF.
A pesar de la extensa información que se ha generado acerca de la HAP-idiopática en el adulto, en la población pediátrica es escasa. Debido a esto se ha extrapolado al niño lo aprendido de la población adulta.
En el paciente en edad pediátrica la incidencia de la HAP-idiopática se ha informado3 que es de 1.49 por millón de niños menores de 15 años, y en nuestro país (México) se desconoce. Los síntomas principales al diagnóstico han sido disnea 94% y síncope 61%2, fatiga y debilidad 28%3. De los signos físicos las palpitaciones relacionadas con el esfuerzo 55%, cianosis 33% y edema de miembros inferiores 11%2. La CF de la OMS/WHO, que ha sido extrapolada de pacientes adultos, con mayor frecuencia ha sido iii/iv al diagnóstico3. No parece haber diferencia de género, edad de inicio, gravedad de la enfermedad y pronóstico; los parámetros de disfunción del VD son más evidentes en el paciente adulto2. Sin embargo, es posible tener reactividad vascular positiva a la prueba aguda con vasodilatadores pulmonares con mayor frecuencia en la infancia. La respuesta farmacológica de las 3 líneas de tratamiento parecen ser similares3.
La paciente fue estudiada en otra unidad hospitalaria y le fue diagnosticada la enfermedad, la misma que fue corroborada por nosotros en la institución de acuerdo con el algoritmo ofrecido por la OMS/WHO en las guías de práctica clínica4, aun cuando no se le realizó el cateterismo cardiaco derecho, por lo que estrictamente hablando el diagnóstico de la HAP idiopática queda limitado a ser sugestivo al no encontrar otra prueba que demostrara lo contrario. El comportamiento clínico de nuestra paciente fue similar a como se describe en series reportadas para su edad2,3.
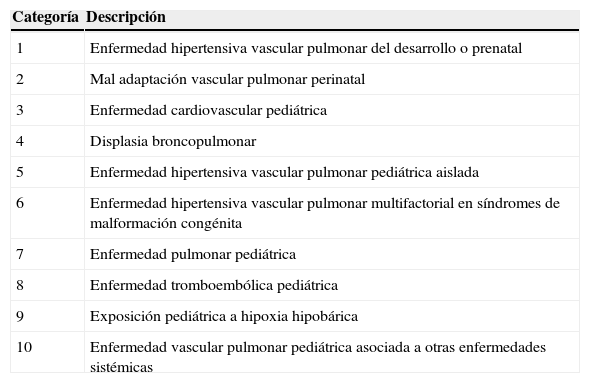
El diagnóstico clínico depende de la clasificación de la HP de la OMS/WHO1,4. Ha sido útil para comprender mejor la enfermedad, facilitar el estudio con medicamentos novedosos y mejorar la situación del paciente adulto con enfermedad cardiaca congénita. La clasificación no es del todo aplicable a la población pediátrica, por lo que el grupo de trabajo de pediatría en el consenso de Niza4ha participado en la reclasificación de estas entidades. Sin embargo, la clasificación es limitada, razón por la cual se ha propuesto la reciente clasificación de Panamá6. Esta clasificación de HP es más detallada que la que ofrece la de Niza, en donde la HAP-idiopática es agrupada en la categoría 5: enfermedad hipertensiva vascular pulmonar pediátrica aislada (tabla 1).
Categorías básicas de la enfermedad hipertensiva vascular pulmonar en pediatría
| Categoría | Descripción |
|---|---|
| 1 | Enfermedad hipertensiva vascular pulmonar del desarrollo o prenatal |
| 2 | Mal adaptación vascular pulmonar perinatal |
| 3 | Enfermedad cardiovascular pediátrica |
| 4 | Displasia broncopulmonar |
| 5 | Enfermedad hipertensiva vascular pulmonar pediátrica aislada |
| 6 | Enfermedad hipertensiva vascular pulmonar multifactorial en síndromes de malformación congénita |
| 7 | Enfermedad pulmonar pediátrica |
| 8 | Enfermedad tromboembólica pediátrica |
| 9 | Exposición pediátrica a hipoxia hipobárica |
| 10 | Enfermedad vascular pulmonar pediátrica asociada a otras enfermedades sistémicas |
El estado funcional se determina mediante la caminata de 6min en pacientes adultos4. En población pediátrica, similar a otros tópicos en HP, se ha derivado el conocimiento, por lo que esta clasificación no contempla al paciente con limitaciones de la edad para caminar u obedecer órdenes como sucede en el niño. Los trabajos del consenso de Panamá7 dieron por resultado que la población pediátrica fuera agrupada en una serie de 5 tablas de acuerdo a la edad y capacidad funcional evaluada mediante el crecimiento ponderal, actividades y la presencia de síntomas; además una tabla más que categoriza lo que se espera que un niño pueda hacer en CF I7, debido a que el crecimiento y la maduración del infante pueden influir en la manera en que la enfermedad se expresa. De acuerdo con esta categoría la paciente al momento de su ingreso se encontró en CF iiia, que posteriormente progresó a iv, y con el tratamiento combinado se ha mantenido en CF II (tabla 2).
Clasificación funcional pediátrica para niños de 2 a 5 años de edad
| Categoría | Descripción |
|---|---|
| I | Asintomático, crecimiento normal, asiste a la escuela regularmente; no limitaciones en la actividad física, juega deportes con sus compañeros |
| II | Ligera limitación para la actividad física, excesivamente disneico o fatigado cuando juega con sus compañeros, confortable en reposo, crecimiento de acuerdo a percentiles. Asiste a la escuela en 75%, no dolor de tórax |
| IIIa | Marcada limitación de la actividad física, regresión de las actividades físicas aprendidas, no sube escaleras, se niega a jugar con sus compañeros, vacilante y poco audaz, confortable en reposo. La actividad menor de lo ordinario, como el vestirse, causa disnea, fatiga, síncope y/o presíncope o dolor de tórax. Su asistencia a la escuela disminuye en un 50% |
| IIIb | No asiste a la escuela, pero se moviliza en casa. Requiere silla de ruedas para salir de casa, el crecimiento se compromete, el apetito es pobre, requiere suplemento alimenticio. La actividad mínima causa fatiga, síncope o dolor de tórax, además de los referido en la clase iiia |
| IV | Cualquier actividad física le condiciona disnea, fatiga, síncope, dolor de tórax, no asiste a la escuela, depende de silla de ruedas, no interactúa con amigos, síncope o fallo cardiaco derecho, más signos de la clase iii |
Dado que el crecimiento y la maduración del infante pueden influir en la manera en que la enfermedad se expresa, al agrupar en edades la CF el tratamiento debería ser informado en función de estas.
El tratamiento médico específico requiere realizar cateterismo derecho y estímulo farmacológico, que aunque no hay evidencia derivada de población pediátrica se acepta la obtenida de población adulta. El procedimiento no fue aceptado por los padres.
El tratamiento inicial dado en otra unidad fue con sildenafil los 2 primeros años previos a su ingreso en nuestro hospital. Durante este período la paciente se mantuvo en CF II/IV en referencia con el interrogatorio intencionado.
En concordancia con el conocimiento actual el sildenafil fue aprobado por la agencia europea de medicamentos (EMA) en 2011 para pacientes <20kg, a 10mg 3 veces al día cada 8h, y emitió un aviso de incremento de la mortalidad con dosis altas y prolongadas de sildenafil oral en niños de 1 a 17 años1,8, por lo que la dosis de ingreso se disminuyó en tiempo de cada 6h a cada 8h con 12.5mg. El resultado de la maniobra fue hacia el deterioro clínico-hemodinámico, ya que la paciente desarrolló congestión venosa sistémica y evolucionó a clase iiia/iv, por lo que se ajustaron los medicamentos y a pesar de ello se mantuvo con deterioro clínico-funcional manifestado por congestión venosa sistémica grave y en CF IV/IV, por lo que de acuerdo con las guías se optó por tratamiento combinado. El ajuste de la dosis y tiempo se ha utilizado en otros trabajos con el fin de optimizar la terapéutica9.
Se le asoció iloprost inhalado al sildenafil y paulatinamente fue mejorando. En la actualidad se encuentra en CF II/IV por 24 meses más. Como complicación debida al fármaco solo observamos rubor facial con la administración de este medicamento.
En cuanto al tratamiento en esta población de pacientes existe mayor experiencia con sildenafil oral como primera línea de tratamiento que con iloprost inhalado5,9–11; el tratamiento combinado específico de sildenafil e iloprost es una combinación con mejor experiencia en adultos9 que lo referido para población pediátrica.
El caso clínico aquí presentado es el primero en nuestro país en el que se informa del éxito obtenido con el tratamiento combinado a largo plazo. Parte del éxito podría estar relacionado con el mecanismo de acción que promueve el efecto sinérgico de ambos fármacos en la vasodilatación pulmonar5,9–11. La otra parte correspondería al uso juicioso de diuréticos para el manejo de la congestión venosa sistémica.
FinanciaciónNinguno.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.