conocer las percepciones de los médicos de familia (MF) y psiquiatras (PS) acerca de su interrelación en la asistencia a los pacientes con depresión.
Diseñometodología cualitativa. Diseño exploratorio basado en grupos de discusión (GD) de MF y PS.
Emplazamientocentros de salud (CS) de atención primaria (AP) y centros de salud mental (CSM) del Servicio Vasco de Salud-Osakidetza en Bizkaia.
Participantes y contextosun total de 29 MF de 20 CS y 13 PS procedentes de 11 CSM, distribuidos según el nivel socioeconómico de las poblaciones de referencia. La convocatoria y las reuniones se realizaron en la unidad de investigación de AP.
Métodomuestreo intencional para configurar 4 GD de MF y 2 de PS, homogéneos respecto al nivel socioeconómico, y heterogéneos en cuanto a centros de procedencia, experiencia laboral y sexo. Grabación y transcripción de las reuniones. Análisis sociológico del discurso. Triangulación entre investigadores y contraste de resultados con los participantes.
Resultadoslas percepciones y actitudes de MF y PS difieren en su vinculación con el paciente, expectativas y contexto asistencial. En ambos casos se percibe inadecuación del paciente real respecto de los esquemas prefijados por el profesional. El aumento del problema y su manejo aparecen condicionados por un medio social que no se controla, y por deficiencias crecientes en la colaboración entre niveles asistenciales.
Conclusionesla atención al paciente con depresión requiere de enfoques diagnósticos y tratamientos centrados en el paciente y compartidos por MF y PS.
To find out the perceptions of family doctors (FD) and psychiatrists (PS) on their inter-relationships in the health care of patients with depression.
DesignQualitative methodology. Exploratory design based on FD and PS discussion groups (DG).
SettingPrimary health care centres (PHCC) and mental health centres (MHC) of the Basque Country Health Service in Vizcaya.
Participants and contextA total of 29 FD from 20 PHCC, and 13 PS from 11 MHC, distributed according to the socioeconomic level of the reference population. The meetings were arranged and held in the PC research unit.
MethodsAn intentional sample to configure 4 DG of FD and 2 of PS, homogenous as regards socioeconomic level, and heterogeneous as regards the centres they came from, work experience and gender. The meetings were recorded and transcribed and a sociological discourse analysis was made. Triangulation between researchers and results comparison with the participants was carried out.
ResultsThe perceptions and attitudes of the FD and PS differed, in their connections with the patient, expectations and health care context. In both cases they perceived the unsuitability of the real patient as regards the prefixed perceptions of the professional. The increase of the problem and its management seemed to be conditioned by a social medium which was uncontrolled, and due to increasing deficiencies in the collaboration between health care levels.
ConclusionsCare of the patient with depression requires diagnostic and treatment approaches centred on the patient and shared by FD and PS.
La depresión es un problema de salud de reconocida importancia en atención primaria (AP). En España la prevalencia de la depresión mayor en adultos se sitúa entre el 3,9% en población general1 y el 14,3% en AP2, que alcanza el 19,7% en los mayores de 65 años3, con un incremento progresivo del consumo de antidepresivos4. Dicho aumento no implica una asistencia correcta. Un porcentaje importante de pacientes abandonan el tratamiento prematuramente5, otros resultan incorrectamente diagnosticados6, y las pautas terapéuticas no siempre son las adecuadas7,8. Se han señalado carencias compartidas con otros contextos sanitarios, como la falta de tiempo y de formación9–11, y destaca la relevancia de los problemas en la interrelación entre médicos de familia (MF) y psiquiatras (PS)8,9. Las deficiencias en los flujos de información escrita y en la formación12 no agotarían una problemática condicionada por factores organizativos13,14 que ha evidenciado la necesidad de considerar en su investigación las singularidades de los contextos sanitarios y de los propios profesionales15.
La metodología cualitativa se ha mostrado de especial utilidad en este terreno. Los hallazgos fuera de nuestro país confirman la complejidad de las interacciones entre MF y PS y las condiciones organizativas16,17, lo que apunta hacia nuevas líneas explicativas sobre sus enfoques y actitudes18,19. En consecuencia, se consideró pertinente realizar una investigación cualitativa con el objetivo de profundizar en el conocimiento de las percepciones de MF y PS acerca de su interrelación en la asistencia de los pacientes diagnosticados de depresión en nuestro contexto sanitario.
Participantes y métodosDada la importancia de los componentes contextuales y de interacción, los métodos cualitativos resultan particularmente apropiados20, por lo que se optó por un diseño exploratorio basado en el análisis de los discursos de los MF y PS. La obtención de información se realizó mediante grupos de discusión21.
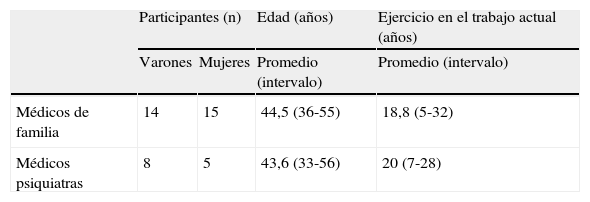
El estudio tuvo lugar en el Área Sanitaria de Bizkaia del Servicio Vasco de Salud-Osakidetza (SVS-O) que cuenta con 64 centros de salud (CS) en AP y 22 centros de salud mental (CSM) para población adulta. Teniendo en cuenta la influencia de los condicionantes socioeconómicos1–3, se distribuyeron los CS en tres subgrupos: alto, medio, y bajo, mediante un análisis de los datos de las poblaciones de referencia extraídos del Censo de 2001. Una vez distribuidos, se procedió a un muestreo intencional de CS y de MF de modo que los grupos fueran homogéneos en cuanto al nivel socioeconómico e incluyeran MF de distintos CS, experiencia laboral y sexo (varones [V] y mujeres [M]). Con la intención de alcanzar una saturación suficiente, se conformaron 4 grupos (AP1, AP2, AP3 y AP4) con 29 MF de 20 CS, y 2 grupos (SM1 y SM2) con 13 PS procedentes de 11 CSM seleccionados con los mismos criterios de homogeneidad y heterogeneidad (tabla 1).
La convocatoria y las reuniones se realizaron en la Unidad de Investigación de AP de Bizkaia; se subrayó la autonomía del proyecto respecto de las estructuras de gestión del SVS-O. Participaron en cada grupo dos miembros del equipo investigador —moderador y observador— con un guión básico semiestructurado que se readecuó en función de las aportaciones de los médicos. Las reuniones fueron grabadas previa autorización y garantía de confidencialidad y duraron aproximadamente 2h, con una dinámica participativa y finalizaron cuando los asistentes consideraron los temas agotados.
El análisis se llevó a cabo sobre las transcripciones literales y las notas de campo. Como método de referencia se utilizó el análisis sociológico del discurso22. Cada investigador realizó el análisis de modo independiente, que luego se consensuó y se contrastó con los participantes el texto base de los resultados con la intención de mejorar su validez.
ResultadosLa vinculación entre los MF y PS ante el paciente con depresión tiene lugar en un entramado de relaciones que trasciende el grado de problemas habitualmente referidos en los volantes de derivación. Las perspectivas difieren en función de su papel en un sistema sanitario abierto a su vez al contexto social.
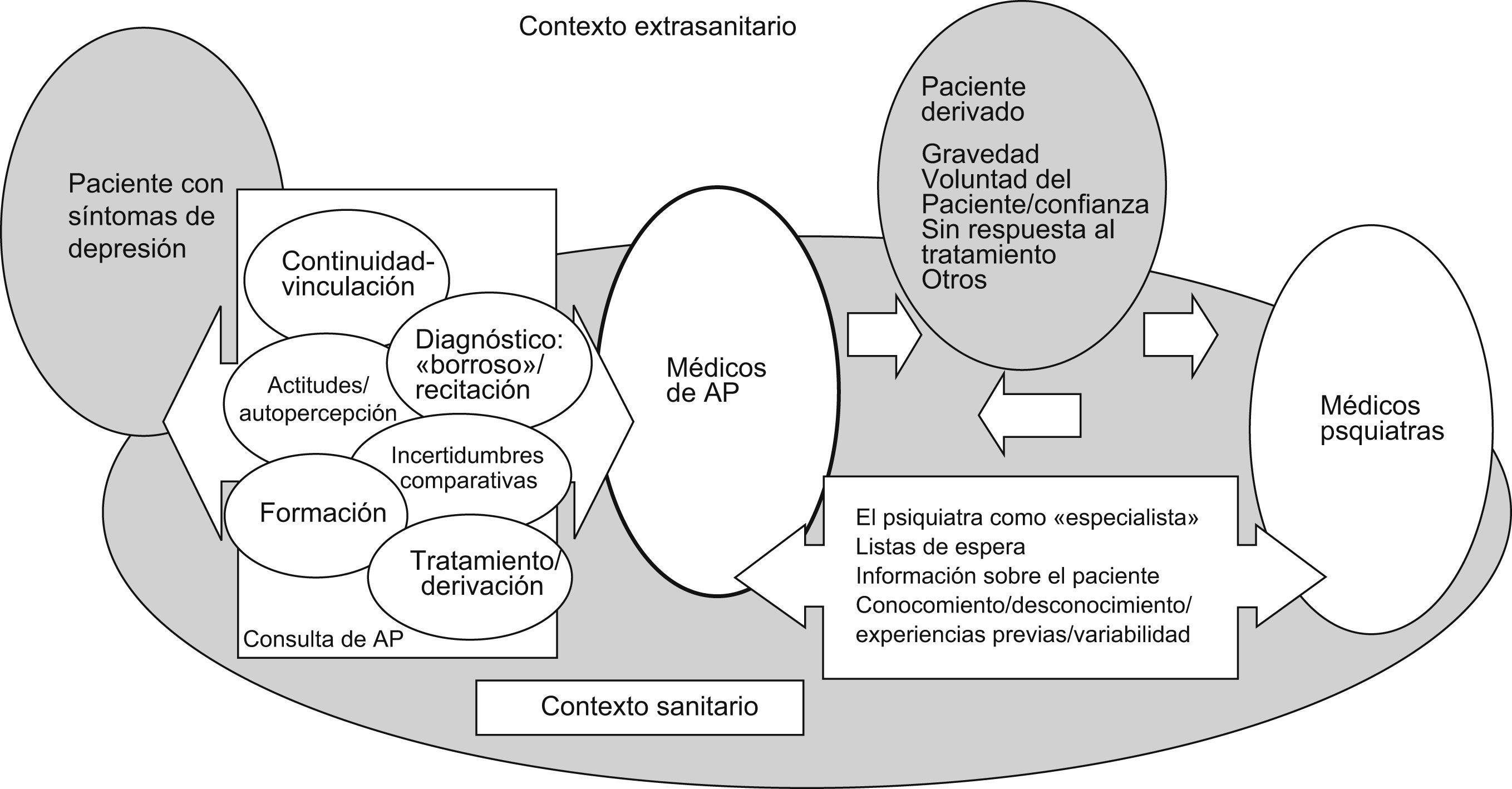
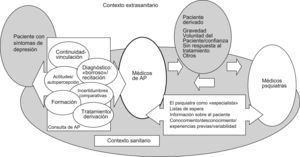
La perspectiva de los médicos de APEl centro de atención se sitúa en el terreno de la consulta con el paciente (fig. 1) al que en general se conoce y en el que la depresión se presenta frecuentemente con otros problemas de salud, pero que necesita una dedicación difícilmente compatible con la atención a la demanda habitual.
«Depende mucho de si conoces al paciente… por lo que te va relatando y demás… es relativamente fácil. Si es un paciente que no ha ido nunca al centro de salud, a veces es más complicado porque… te cuenta algo del trabajo… o te cuenta unos síntomas extraños. Creo que, para mí, la primera dificultad es ésta» (V2-AP4).
«… Aparte de que conozcas o no a esa paciente… influyen cosas… como el día que hayas tenido en cuanto a trabajo y demás, de cara a la actitud que tomas ante un problema que sabes que no va a ser resuelto en consulta de diagnóstico, tratamiento y se acabó, sino que vas a tener que citarle y seguir hablando del problema…» (V1-AP1).
La «borrosidad» del diagnóstico no parece eliminarse con las escalas disponibles, cuya utilización resulta muy irregular, ya que conlleva una incertidumbre mayor que en otras enfermedades.
«Cuando tengo residente… a veces utilizo la escala de ansiedad y depresión y demás… pero luego, realmente llevamos muchos años con los pacientes… Y bueno, te basas más en la clínica, en los síntomas y en el conocimiento del paciente…» (M5-AP3).
«Yo, respecto a las escalas, también las uso, lo que pasa es que he llegado a la conclusión de que yo me arreglo mejor con mis preguntas que con las escalas…» (M1-AP1).
«A mí en esto me faltan certezas. Y seguridades, sobre todo… Así como en otras áreas tienes más certezas, eh… yo aquí estoy menos seguro» (V2-AP2).
Ante tal inseguridad, las referencias a la falta de formación son controvertidas. Por lo general no se considera un problema prioritario, y se señala el ámbito de la psicoterapia o el «acercamiento no farmacológico» como especialmente necesitado.
«Yo, a mí sí me parece que tengo una carencia de formación en lo no farmacológico. O sea, en el acercamiento hacia la depresión no con fármacos» (V1-AP3).
«… No es un problema de conocimientos de la depresión, sino que lo que más carecemos, y yo ya he adquirido con el tiempo un poquito, es el manejo de las emociones» (M3-AP1).
La derivación al PS depende no sólo del problema y su evolución, sino también de la relación con el paciente y la valoración que el MF tenga del PS y de su propia función como MF.
«Depende… si tú ves que hay datos de gravedad o no sé… O yo qué sé, que sospechas que se puede suicidar o así, entonces lo derivas» (V1-AP3).
«Porque el regateo al final es si gana el paciente o ganas tú… Derivo si me lo pide el paciente explícitamente “yo quiero que me vea el psiquiatra”. Pero bueno, bien, vamos a hablar, pero al final acabas mandándole, ¿no? No confía en ti» (M3-AP1).
«… Cuando la gente… me pretende contar 4 cosas o 5, digo: no quiero que me cuente ni la sexta, porque no quiero manejar esa situación, porque no lo sé y además creo que no lo debo hacer… porque no es mi misión, eh…» (M3-AP3).
Estos factores intervienen de forma dinámica, con una marcada variabilidad y desconocimiento de la realidad de los CSM donde al PS se le sitúa en el campo común de la atención especializada.
«Yo creo que [los PS] están desbordados, claramente además» (M1). «Yo creo que están desbordados, pero como tú. Como casi todos» (V2). «Y es que… ¿de cuántos psicólogos se dispone?» (M5). «O sea, poneros una consulta de 20-30min, eh, como tienen los psiquiatras, los cardiólogos. Tendríamos lista de espera… A mí cuando me dicen que están desbordados y que la primaria no está desbordada, ¡;coño!, ¿eh?» (V1) (AP3).
«… O lo que tú dices… cuando has hecho un esfuerzo… tenemos que andar mendigando: pues dile al psiquiatra, a ver si… porque con un par de líneas ya me conformo, ¿no? Nos pasa por ejemplo en las consultas externas de los hospitales…» (V2-AP2).
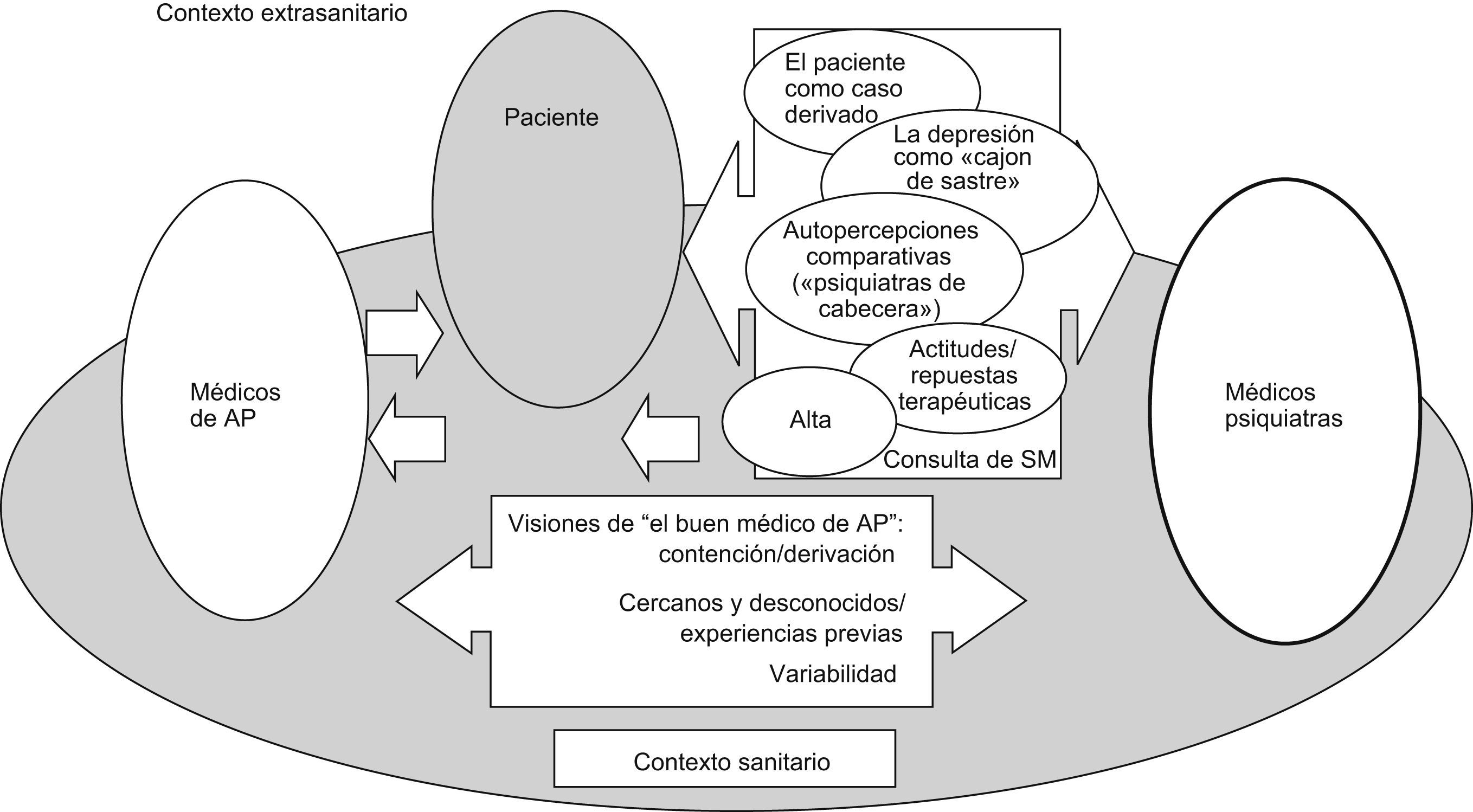
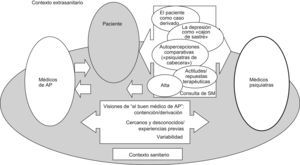
La perspectiva de los médicos psiquiatrasEn el caso de los PS los flujos difieren (fig. 2). Al paciente se le conoce por vez primera como «caso derivado» sin que haya vínculos previos con él ni con sus familiares, y también aquí la depresión se considera un problema de difícil delimitación en cuyo diagnóstico no se utilizan habitualmente las escalas existentes.
«Entonces, cuando te encuentras… con un papel del médico de cabecera que pone depresión, puede ser desde un trastorno de la personalidad a un problema social, a uno psicótico. Quiero decir que no sé, que a mí me parece que si es el análisis de la demanda que viene al centro, yo creo que la depresión es un cajón de sastre para mí» (M2-SM1).
Moderador: ¿Utilizáis en el momento de diagnóstico algún tipo de escala o instrumento para diagnosticar la depresión?. «No. Yo no (niegan)». «La entrevista» (M3). «A todo correr» (M1). Moderador: ¿Os es suficiente a todos…? «Yo creo que sí» (V2) (SM2).
En principio, la relación con el paciente se prevé limitada temporalmente y condicionada, entre otros factores, por sus valoraciones del MF de referencia cuya realidad también se percibe diversa y, en general, poco conocida.
«Entonces, yo creo que a veces, además, vienen poco trabajados, ¿no?… Y eso, pues, dificulta las cosas» (M2). «Que suele pasar ¿no?, que los médicos de cabecera que están más sensibilizados, que acompañan y que tratan, son los que más se preocupan (M3)». «Sí, sí» (M2). «Y los que generan menos…» (M3). «Efectivamente» (M2). «Y luego los de… que ésos te mandan cosas surrealistas» (M3) (SM1).
Las expectativas profesionales tienden a orientarse a problemas de salud mental complejos y depresiones graves, lo cual no se corresponde con la realidad. A diferencia de lo señalado por los MF, su estatus se autopercibe como claramente diferenciado del resto de las especialidades médicas.
«… Desde luego, sí, tengo un cierto hartazgo de ese tipo de… porque una depresión, como la has llamado tú, de verdad, estás cómodo si sabes lo que tienes que hacer como psiquiatra. A veces con esas depresiones tienes que hacer de asistente social, de consejero, de paño de lágrimas» (V4-SM1).
«¿Qué especialidad coge el teléfono como nosotros?» (V3). «Ya, eso nadie» (V1) (SM2).
«Nosotros creo que en general hacemos como psiquiatría de cabecera, ¿eh?» (V2). «Sí» (M3). «Bueno…» (V3). «En primera línea» (M1) (SM2).
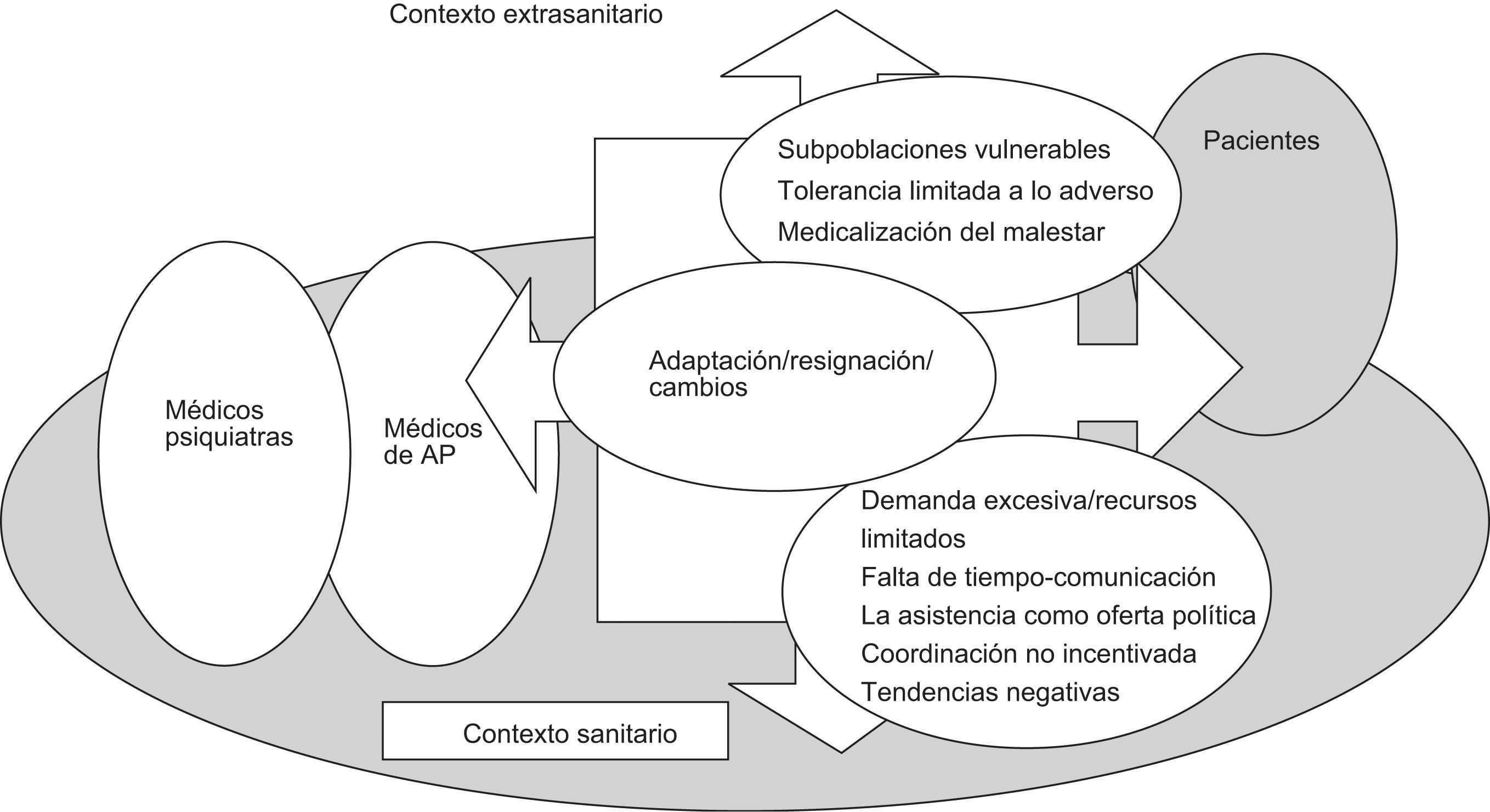
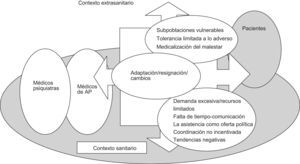
Percepciones contextuales afinesA pesar de sus distintas funciones, es posible advertir en los grupos de MF y PS determinadas percepciones compartidas en relación con los contextos sanitario y extrasanitario (fig. 3).
En la «vertiente extrasanitaria» la problemática laboral, el bajo nivel socioeconómico o la condición de inmigrante condicionan que haya grupos sociales más vulnerables ante la depresión.
«Cada vez veo más cosas de estrés del trabajo, de problemas con el jefe… de mil historias, que dices ¿qué hago yo aquí?, en realidad un psiquiatra viendo esta clase de problemas o de sufrimientos o de… ¿esto es enfermedad verdaderamente?» (V3-SM2).
«Sí, yo trabajo en un centro de salud, probablemente la zona más deprimida… allí hay mucha inmigración… Entonces… la problemática de falta de adaptación al medio, de añoranza de su país, económica, social, se nota. Son gente que consulta por este tipo de problemas depresivos, ansiosos, de forma bastante frecuente, ¿no?» (V2-AP1).
Pero además, tanto PS como MF perciben una progresiva menor tolerancia a lo adverso, y una mayor medicalización del malestar.
«Pero yo creo que es pura insatisfacción… como que no tienes que tener ninguna contrariedad… al mínimo problema se rompen todos los engranajes. Y pasa con el trabajo, pasa con la pareja… mucha gente pone la etiqueta de depresión… va al médico y… son al fin insatisfacciones» (V2-SM2).
«… Porque hay un exceso de medicalización… en la vida cotidiana, ¿no? Entonces… lo que hemos dicho aquí, que muchas veces se confunde la tristeza con la depresión» (V1-AP3).
En la «vertiente sanitaria» el incremento de la demanda asistencial se acompaña de unos recursos limitados, escasez de tiempo e inadecuada calidad asistencial.
«Porque la empresa lo que quiere de nosotros es que veamos a muchos pacientes, que los diagnostiquemos y que les demos el alta… Nosotros tenemos un funcionamiento que es el contrario. Detenernos con los pacientes, estar tiempo con ellos» (V1-SM2).
«… A mí… sí me crea la duda de si quizá no estamos medicando demasiado por falta de tiempo… y quizá con la psicoterapia…» (M4-AP2).
La orientación de las políticas sanitarias actuales no contribuye a la mejora de la situación. La colaboración entre niveles asistenciales parece ser progresivamente menor, y predominan sentimientos de adaptación «realista» y de resignación.
«Porque la oferta que hace la “santa casa”: tenemos de todo a su disposición, caballero. Venga usted y sírvase» (V3). «Sí, claro, pero…» (M2). «¡Joder, y yo tengo que desmontarla!» (V3) (SM1)
«Y yo sí que echo en falta aquellas reuniones de las que hablas tú que en nuestro centro ocurría así cada mes… Sin embargo, eso se ha perdido…» (M1-AP1).
«En su día organizábamos reuniones, pero aquello se murió de muerte dulce…» (V4-SM1).
«Bueno, pero nosotros ¿qué podemos hacer?» (M2). «Nada» (M5). «Nosotros vamos a poner nuestra gota de sentido común» (M2). «Pero es que la ponemos todos los días» (M3) (AP3).
DiscusiónCompartir pacientes, compartir enfoquesLa atención al paciente con síntomas de depresión constituye para los MF y PS un terreno especialmente problemático. Además de las repercusiones del incremento de una demanda consumidora de tiempo y dedicación, el foco principal de tensiones se genera en torno a la no correspondencia lineal entre la depresión como entidad diagnóstica «esperada» y su expresión en el paciente real. Dicha no correspondencia no se situaría sólo en la precisión respecto de los códigos y escalas de referencia8,12, como, sobre todo, en el propio sentido del acercamiento diagnóstico23.
En su búsqueda de signos de certeza, al MF le llegan señales del paciente que lo emborronan y que se relacionan con otros problemas de salud, con malestares derivados de sus circunstancias de vida, o con las expectativas derivadas de una relación continuada a lo largo del tiempo24. Cuando el profesional busca más tiempo o pide mejores habilidades en el «manejo de las emociones», parece sugerir la necesidad de un sentido inverso de acercamiento, a partir del propio paciente como protagonista de sus síntomas depresivos, con la intención de conseguir un conocimiento más certero y un mejor manejo del problema.
Para el MF dicho cambio de sentido resulta, sin duda, trabajoso ya que, además de interpretar síntomas frecuentemente «borrosos», ha de captar el grado de «confianza» alcanzado, e iniciar la labor terapéutica en el mismo proceso de entrevista ya sea mediante la palabra, el fármaco, la recitación, la decisión de derivar o varias de dichas opciones simultáneamente25. Pero para el PS el esfuerzo no es menor, ya que en principio sus expectativas son más distantes y la realidad conlleva no sólo la borrosidad vinculada al paciente, sino también las imprecisiones atribuibles al MF que lo ha enviado. La autopercepción como «psiquiatras de cabecera» reflejaría, en cierta medida, dicha frustración respecto de lo esperado. Los problemas en los volantes de derivación o en el no cumplimiento de protocolos no serían, por tanto, causas, sino más bien efectos de carencias derivadas del reto que conlleva tratar y compartir pacientes y no diagnósticos prefijados24.
La constatación de un contexto social que condiciona negativamente el incremento de la demanda por depresión, pero sobre el que no se tiene capacidad de incidir, es un aspecto importante a tener en cuenta4,18. En el caso de los médicos, la vivencia de que su repercusión no es reconocida por la empresa ni por la propia sociedad puede generar, a modo de «autodefensa» una reafirmación en los esquemas propios (en lo que «es mi misión»), aunque ello lleve parejo una vuelta más en la espiral de riesgo de fracaso terapéutico y de frustración profesional. Y en los pacientes, las consecuencias negativas, por defecto de dedicación o exceso de medicación8, podrían resultar especialmente adversas en quienes está más presente el efecto de «lo social»18,26. La escasa utilización de los instrumentos de cribado y la demanda de vincular el aprendizaje a la realidad del paciente reforzarían la necesidad de un reenfoque de los planteamientos predominantes27.
Servicios de salud orientados a la colaboraciónEl reto de compartir enfoques orientados hacia el paciente por MF y PS no puede contemplarse al margen de los servicios de salud13,14. En nuestro caso, se advierten ciertos aspectos preocupantes. La percepción de un modelo de gestión escorado hacia lo formal o lo aparente («ver pacientes», indicadores de listas, impacto mediático), sin valorarse suficientemente la calidad real de lo que se hace ni asumir ante la población las limitaciones de los propios servicios, parece contribuir al desarrollo de actitudes «defensivas» de reforzamiento de lo corporativo. Cada colectivo se ve a sí mismo como el más perjudicado y la responsabilidad individual vinculada a la variabilidad se diluye. Las referencias positivas a experiencias de colaboración apuntarían hacia áreas de las que aprender, pero la tendencia parece ser a su disminución, junto con cierta adaptación al deterioro. Ante dicha situación, las medidas parciales pueden no ser suficientes, y se requieren planteamientos de gestión integradores que promuevan la colaboración interdisciplinaria como componente necesario de la calidad al que dedicar tiempo, recursos y medios de evaluación. A partir de aquí, la delimitación de enfoques y criterios de diagnóstico y de tratamiento comunes resultaría más factible, y la mejora de los flujos de información y formación podría contemplarse en sentido bidireccional19,23.
Las presentes reflexiones han de considerarse sin olvidar el carácter exploratorio del estudio y el contexto donde se ha llevado a cabo. Por razones de factibilidad, su diseño se centró en los MF y PS, pero a la luz de los hallazgos debería avanzarse en el conocimiento de las valoraciones de los demás agentes involucrados, y en especial de los propios pacientes.
- •
La depresión es un problema de salud creciente en atención primaria, con importantes carencias en su diagnóstico y tratamiento.
- •
La interrelación entre niveles asistenciales es un factor de especial relevancia en la atención al paciente con depresión.
- •
Hay deficiencias constatadas en la correspondencia diagnóstica y en la comunicación escrita entre médicos de familia y psiquiatras que necesitarían ser corregidas.
- •
Los médicos de familia y los psiquiatras tienen diferentes percepciones respecto de la depresión en función de su distinta vinculación con el paciente y de los contextos y expectativas de su práctica profesional.
- •
La inadecuación entre la realidad de la depresión en las consultas y los esquemas prefijados por parte de los profesionales requiere de una reorientación de enfoques hacia el paciente y su medio.
- •
La reorientación de enfoques hacia el paciente ha de ser compartida y para ello debería considerarse la colaboración entre médicos de familia y psiquiatras como componente clave en la calidad de la asistencia a la depresión.
Expresamos nuestro especial agradecimiento a los MF y PS que participaron en la investigación.
Fuente de financiaciónBeca del Departamento de Sanidad del Gobierno Vasco (Expediente 2004 11 001.2004-2006).
Otra informaciónSe presentó un avance del estudio como Comunicación en el Third International Congress of Qualitative Inquiry. University of Illinois at Urbana-Champaign. Mayo de 2007.
Un resumen del estudio ha sido aceptado en el III Congreso Iberoamericano de Investigación Cualitativa en Salud. Universidad de Puerto Rico. Mayo de 2008.