Conocer la situación de la insuficiencia cardíaca (IC) en atención primaria (AP).
DiseñoEstudio transversal multicéntrico.
EmplazamientoCuatro centros de salud y el hospital de referencia de un área urbana de Barcelona.
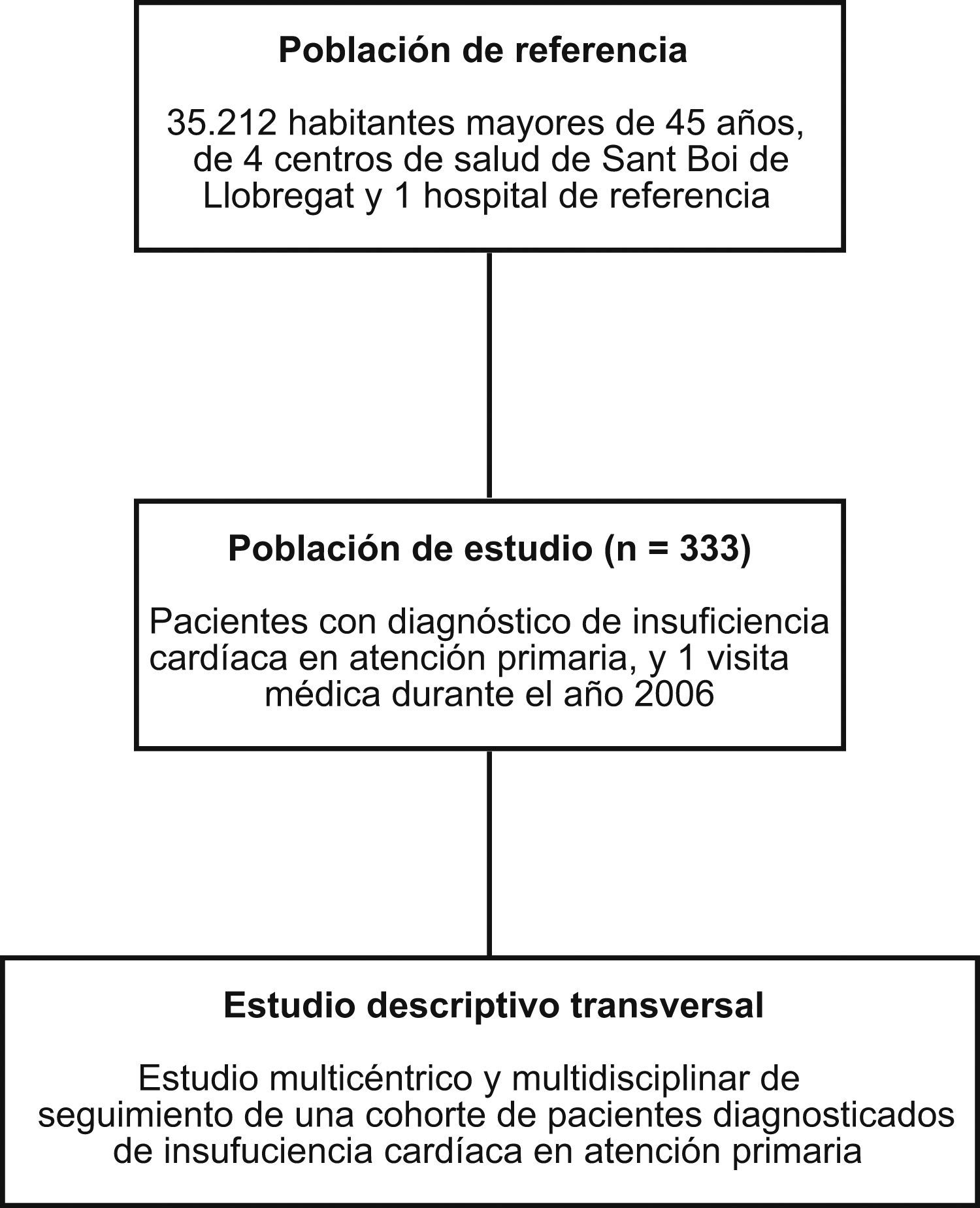
ParticipantesDe una población de 35.212 habitantes mayores de 45 años, se incluyeron todos los pacientes (333) diagnosticados de IC en AP en 2006.
MedicionesMediante cuestionario estandarizado se recogieron datos demográficos, clínicos y tratamiento.
ResultadosUn 61,4% eran mujeres, la edad media en varones fue de 74,5 (desviación estándar [DE]: 10) y en mujeres de 79 (DE: 9,8) (p<0,0001), el 46% tenía una evolución de la enfermedad menor de 5 años. La comorbilidad en el momento del diagnóstico y al inicio del estudio fue hipertensión (65,4–73%), diabetes (33,6–40%), dislipidemia (40–53%), enfermedad coronaria (30–27%), valvulopatías (23,7–27%) y enfermedad pulmonar obstructiva crónica (20–26%).
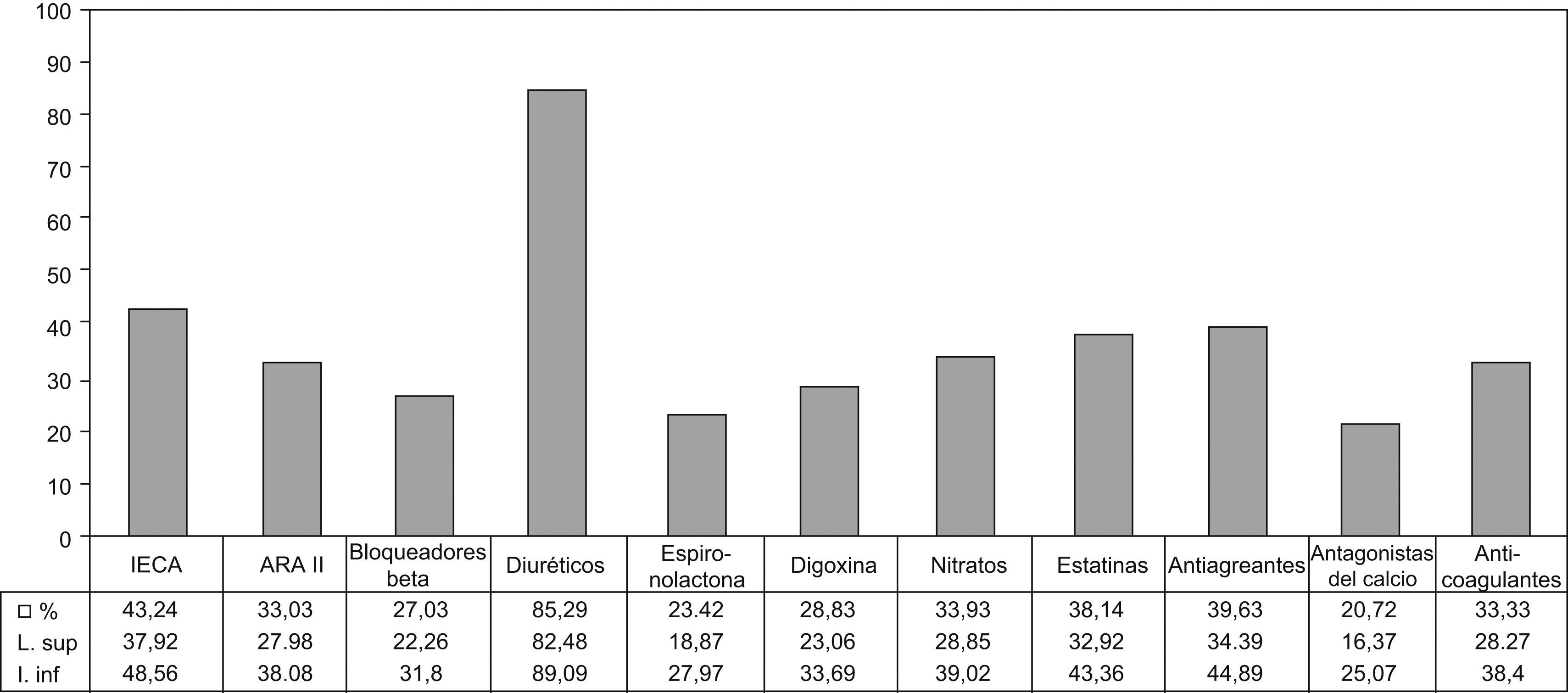
Un 64% tenía registrado el grado funcional New York Heart Association (el 48% de clase II; el 30%, III; el 6,6%, IV). El 36% de los varones y el 20,5% de las mujeres tenían controlada la presión arterial (p=0,002). En un 75,4% constaba registro de electrocardiograma, un 57% de radiografía de tórax, un 58% en varones y un 46% en mujeres (p=0,02) de ecocardiograma. Los fármacos más prescritos fueron diuréticos (85,3%), inhibidores de la enzima de conversión de la angiotensina (43%), antagonistas de los receptores de la angiotensina (33%) y bloqueadores beta (27%).
ConclusionesLos pacientes atendidos son fundamentalmente mujeres de avanzada edad y elevada comorbilidad. Debe preocuparnos en AP el poco registro de exploraciones complementarias básicas y la poca utilización de BB.
Our aim was to find out the situation of heart failure (HF) in primary care.
DesignCross-sectional multicentre study.
SettingFour primary health care centres and a hospital in an urban area of Barcelona.
ParticipantsFrom a registered population of 35,212 inhabitants older than 45 years, we studied all patients (333) diagnosed with HF in 2006 in primary care.
MeasurementsA standardised questionnaire was used to record demographic, clinical and treatment data.
ResultsThere were 61.4% females. Mean age was 74.5 (standard deviation [SD]: 10) for men and 79 (SD: 9.8) for women. A total of 46% of patients had HF for <5 years. The comorbidity diagnosis and at the beginning of the study were: hypertension 65.4% and 73%, diabetes 33.6% and 40%, dyslipaemia 40% and 53%, coronary disease 30% and 27%, and valvular disease 23.7% and 27%, respectively.
A total of 64% of patients had registered New York Heart Association functional class (48% class II, 30% III and 6.6% IV). Blood pressure was controlled in 36% men and 20.5% women (P=0.002); 75.4% had an electrocardiogram, 57% X-ray; 58% of men and 46% of women (P=0.02) had echocardiography. The most prescribed drugs were diuretics 85.3%, the least, beta blockers 27%.
ConclusionsPatients with HF in primary care are elderly females with a lot of comorbidities. We must be concerned by the suboptimal use of basic investigations (electrocardiogram and X-ray) and beta blocker treatments.
La insuficiencia cardíaca (IC) es una enfermedad crónica, cuya prevalencia ha aumentado en los últimos años en los países desarrollados hasta convertirse en un importante problema de salud y una carga cada vez mayor para el sistema sanitario1.
Sus importantes repercusiones económicas y sociales provocan graves limitaciones en la calidad de vida de las personas que la padecen. Habitualmente afecta a pacientes ancianos con mucha enfermedad y elevada utilización de servicios sanitarios. La prevalencia aproximada en mayores de 45 años es del 1%, y puede llegar al 30% en mayores de 75 años2. Es la principal causa de ingresos hospitalarios en mayores de 65 años (74.000 ingresos/año en España), la tercera causa de muerte cardiovascular (46 defunciones por 100.000 habitantes en 2002) con una mortalidad a los 5 años superior a la de algunos cánceres1.
Numerosas publicaciones2,3 y recomendaciones de sociedades de cardiología4,5 demuestran el beneficio de utilizar fármacos, como inhibidores de la enzima de conversión de la angiotensina (IECA) y bloqueadores beta (BB), en su tratamiento, pero la realidad es que son infrautilizados en la práctica clínica diaria6–9.
La atención primaria (AP) debe ser el nivel asistencial donde valorar y tratar a la mayoría de los pacientes diagnosticados de IC, ya que contactan en múltiples ocasiones con estos servicios sanitarios por su avanzada edad y su elevada comorbilidad. Es importante también valorar la mayor accesibilidad de los servicios de AP para estos pacientes que tienen unas condiciones físicas deterioradas y dificultad para desplazarse a los hospitales de referencia. Hasta la fecha, en nuestro país, se han publicado algunos estudios que analizan la situación de los pacientes con IC en AP a partir de los registros de diagnóstico hospitalario7,9,10. Los análisis desde la propia AP son muy escasos.
El objetivo del presente trabajo es estudiar la situación actual de la IC a partir de los registros diagnósticos de AP, conocer las características de los pacientes y los métodos utilizados para su diagnóstico y tratamiento.
Material y métodosDiseñoEstudio multicéntrico descriptivo transversal de pacientes diagnosticados de IC en AP.
Ámbito del estudioEl estudio analizó los datos de la población atendida (35.212 habitantes mayores de 45 años) en los 4 centros de salud de Sant Boi de Llobregat (Barcelona).
PacientesSe seleccionaron los registros con diagnóstico de IC de las historias clínicas informatizadas. Se incluyeron todos los pacientes (n=333) mayores de 45 años diagnosticados de IC que durante el año 2006 tuvieran al menos una visita registrada en la historia clínica por parte del médico de AP para control de IC (valoración de síntomas, grado funcional, exploración física, exploraciones complementarias o revisiones de tratamiento). Se excluyeron pacientes con enfermedades terminales (cáncer, insuficiencia renal severa, insuficiencia hepática severa) o con deterioro cognitivo severo.
Los datos se recogieron durante el primer trimestre del año 2007.
MedicionesSe analizaron las siguientes variables:
- •
Variables demográficas. Edad, sexo, años de evolución de la IC.
- •
Morbilidad asociada. Se registró de forma retrospectiva la morbilidad asociada en el momento del diagnóstico y en el de la recogida de datos: diabetes mellitus, hipertensión arterial (HTA), dislipidemia, tabaquismo, fibrilación auricular, cardiopatía isquémica, valvulopatías, miocardiopatía, enfermedad pulmonar obstructiva (EPOC). Se consideró su presencia si estaba registrada en la historia clínica.
- •
Variables clínicas. Se recogieron las últimas cifras de control del año 2006. Grado de control de los factores de riesgo cardiovascular (presión arterial inferior a 130/80mmHg, hemoglobina glucosilada inferior al 7% en diabéticos, colesterol LDL inferior a 100mg/dl), clase funcional según la New York Heart Associaton (NYHA)4,5, valores de creatinina sérica (mg/dl) y hemoglobina (g/dl), número de visitas en AP por cualquier motivo y por IC durante 2006, controles en el servicio de cardiología por IC y número de ingresos por cualquier motivo o por IC en 2006 (datos obtenidos del registro del hospital de referencia).
- •
Exploraciones complementarias. Electrocardiograma (ECG), radiología de tórax y ecocardiograma.
- •
Tratamiento de los pacientes en el momento de iniciar el estudio. IECA, antagonistas de los receptores de la angiotensina (ARAII), BB, diuréticos de asa, digoxina, espironolactona, antagonistas del calcio, antiagregantes, nitratos, anticoagulantes y estatinas.
Asumiendo una prevalencia de máxima indeterminación (50%), un error α del 5% y una precisión del 5%, sin reposición, son necesarios 267 pacientes (Granmo 5.0).
Análisis estadísticoLos resultados de variables cualitativas se expresan en frecuencias absolutas y porcentajes, y los de variables cuantitativas, con media y desviación estándar (DE). Para el tratamiento estadístico se utilizó el programa SPSS. Se utilizó el test de X2 de Pearson para analizar asociación de variables cualitativas.
Esquema general del estudio Estudio descriptivo transversal.
ResultadosSe incluyeron 333 pacientes, de los que el 61,5% eran mujeres. La edad media de los varones fue 74,5 (DE: 10) años y la de las mujeres 79 (DE: 9,8) (p<0,0001). El 48% de los pacientes tenía una evolución de la enfermedad superior a 5 años. La prevalencia obtenida fue del 0,94%.
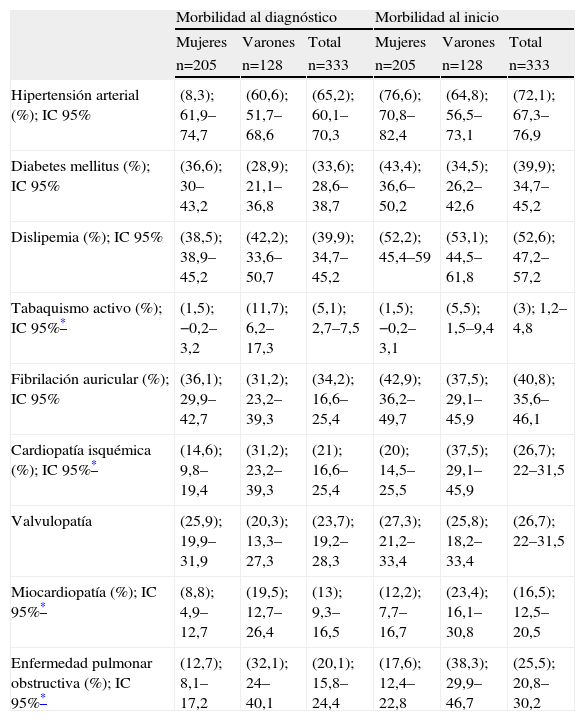
En la tabla 1 se presenta la morbilidad asociada en el momento del diagnóstico de IC y en el momento de iniciar el estudio. La prevalencia de HTA, diabetes y dislipidemia había aumentado.
Comorbilidad en el momento del diagnóstico de insuficiencia cardíaca y en el de la recogida de datos
| Morbilidad al diagnóstico | Morbilidad al inicio | |||||
| Mujeres | Varones | Total | Mujeres | Varones | Total | |
| n=205 | n=128 | n=333 | n=205 | n=128 | n=333 | |
| Hipertensión arterial (%); IC 95% | (8,3); 61,9–74,7 | (60,6); 51,7–68,6 | (65,2); 60,1–70,3 | (76,6); 70,8–82,4 | (64,8); 56,5–73,1 | (72,1); 67,3–76,9 |
| Diabetes mellitus (%); IC 95% | (36,6); 30–43,2 | (28,9); 21,1–36,8 | (33,6); 28,6–38,7 | (43,4); 36,6–50,2 | (34,5); 26,2–42,6 | (39,9); 34,7–45,2 |
| Dislipemia (%); IC 95% | (38,5); 38,9–45,2 | (42,2); 33,6–50,7 | (39,9); 34,7–45,2 | (52,2); 45,4–59 | (53,1); 44,5–61,8 | (52,6); 47,2–57,2 |
| Tabaquismo activo (%); IC 95%* | (1,5); −0,2–3,2 | (11,7); 6,2–17,3 | (5,1); 2,7–7,5 | (1,5); −0,2–3,1 | (5,5); 1,5–9,4 | (3); 1,2–4,8 |
| Fibrilación auricular (%); IC 95% | (36,1); 29,9–42,7 | (31,2); 23,2–39,3 | (34,2); 16,6–25,4 | (42,9); 36,2–49,7 | (37,5); 29,1–45,9 | (40,8); 35,6–46,1 |
| Cardiopatía isquémica (%); IC 95%* | (14,6); 9,8–19,4 | (31,2); 23,2–39,3 | (21); 16,6–25,4 | (20); 14,5–25,5 | (37,5); 29,1–45,9 | (26,7); 22–31,5 |
| Valvulopatía | (25,9); 19,9–31,9 | (20,3); 13,3–27,3 | (23,7); 19,2–28,3 | (27,3); 21,2–33,4 | (25,8); 18,2–33,4 | (26,7); 22–31,5 |
| Miocardiopatía (%); IC 95%* | (8,8); 4,9–12,7 | (19,5); 12,7–26,4 | (13); 9,3–16,5 | (12,2); 7,7–16,7 | (23,4); 16,1–30,8 | (16,5); 12,5–20,5 |
| Enfermedad pulmonar obstructiva (%); IC 95%* | (12,7); 8,1–17,2 | (32,1); 24–40,1 | (20,1); 15,8–24,4 | (17,6); 12,4–22,8 | (38,3); 29,9–46,7 | (25,5); 20,8–30,2 |
IC: intervalo de confianza.
Al ser diagnosticados, fumaba el 12% de los varones y el 1,5% de las mujeres (p<0,0001). Al inicio del estudio fumaban un 5,5% de los varones y un 1,5% de las mujeres (p=0,04).
La cardiopatía isquémica, las miocardiopatías y la EPOC eran más prevalentes en varones que en mujeres, y aumentaron desde el diagnóstico hasta el inicio del estudio.
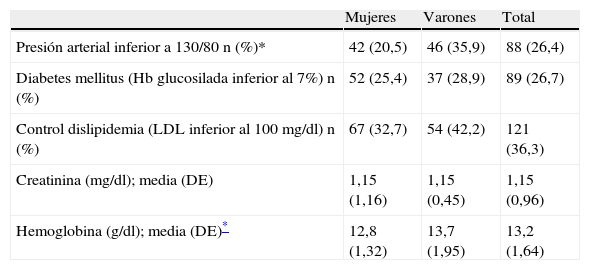
La tabla 2 muestra el grado de control de los principales parámetros clínicos estudiados distribuidos por sexo. El 36,9% de los varones hipertensos tenía un buen control de su presión arterial, frente al 20,5% de mujeres (p=0,002). La media de hemoglobina fue menor en mujeres que en varones (p<0,0001).
Control de los principales parámetros clínicos según sexo
| Mujeres | Varones | Total | |
| Presión arterial inferior a 130/80 n (%)* | 42 (20,5) | 46 (35,9) | 88 (26,4) |
| Diabetes mellitus (Hb glucosilada inferior al 7%) n (%) | 52 (25,4) | 37 (28,9) | 89 (26,7) |
| Control dislipidemia (LDL inferior al 100mg/dl) n (%) | 67 (32,7) | 54 (42,2) | 121 (36,3) |
| Creatinina (mg/dl); media (DE) | 1,15 (1,16) | 1,15 (0,45) | 1,15 (0,96) |
| Hemoglobina (g/dl); media (DE)* | 12,8 (1,32) | 13,7 (1,95) | 13,2 (1,64) |
DE: desviación estándar; Hb: hemoglobina; LDL: lipoproteínas de baja densidad.
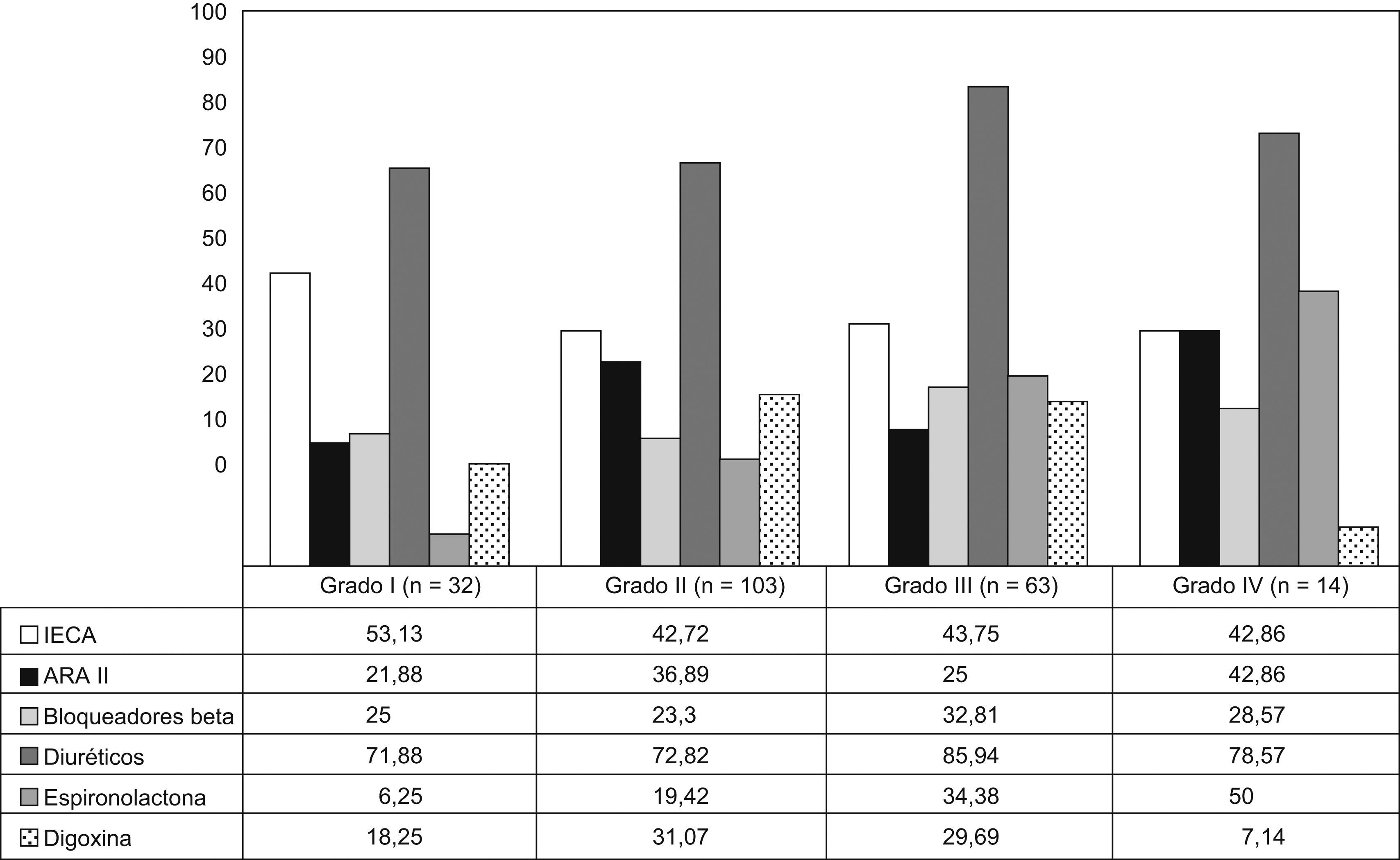
El 64% de los pacientes tenían registrada la clase funcional: el 15% tenían grado funcional I; el 48%, grado II; el 30%, grado III, y el 7%, grado IV.
El número de visitas por cualquier motivo en AP en el año 2006 fue de 10 (DE: 7) y por IC de 2 (DE: 3,5). El 68% se había visitado en el último año en el servicio de cardiología. La media de ingresos por cualquier motivo fue de 0,9 (DE: 1,4), con un máximo de 10, y la media de ingresos por IC fue de 0,3 (DE: 0,9), con un máximo de 8.
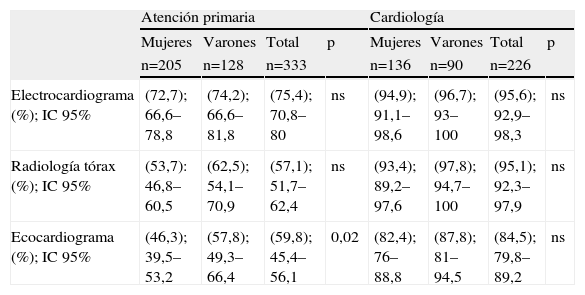
La distribución por sexo de las exploraciones complementarias realizadas en AP y en el servicio de cardiología se recoge en la tabla 3. El 59,8% de los pacientes que sólo se controlaban en AP tenía registrado un ecocardiograma (el 57,8% de los varones y el 46,3% de las mujeres; p=0,02), de éstos, el 43% tenían una fracción de eyección inferior al 50%. En el servicio de cardiología, el registro de todas las exploraciones fue superior al 80%.
Exploraciones complementarias. Distribución por sexo
| Atención primaria | Cardiología | |||||||
| Mujeres | Varones | Total | p | Mujeres | Varones | Total | p | |
| n=205 | n=128 | n=333 | n=136 | n=90 | n=226 | |||
| Electrocardiograma (%); IC 95% | (72,7); 66,6–78,8 | (74,2); 66,6–81,8 | (75,4); 70,8–80 | ns | (94,9); 91,1–98,6 | (96,7); 93–100 | (95,6); 92,9–98,3 | ns |
| Radiología tórax (%); IC 95% | (53,7): 46,8–60,5 | (62,5); 54,1–70,9 | (57,1); 51,7–62,4 | ns | (93,4); 89,2–97,6 | (97,8); 94,7–100 | (95,1); 92,3–97,9 | ns |
| Ecocardiograma (%); IC 95% | (46,3); 39,5–53,2 | (57,8); 49,3–66,4 | (59,8); 45,4–56,1 | 0,02 | (82,4); 76–88,8 | (87,8); 81–94,5 | (84,5); 79,8–89,2 | ns |
IC: intervalo de confianza.
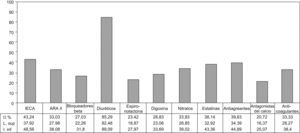
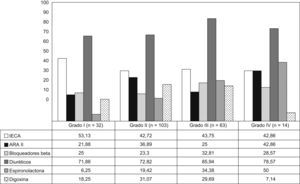
La figura 1 muestra el porcentaje de pacientes que recibían tratamiento con los diferentes fármacos. El tratamiento de los pacientes según su grado funcional se observa en la figura 2. El 72% de los pacientes en grado I tomaban diuréticos. Menos de una tercera parte de los pacientes en NYHA II, III y IV tomaban BB.
En este estudio, los pacientes diagnosticados de IC son en mayor proporción mujeres de edad avanzada con mucha morbilidad asociada. El tratamiento con BB es deficitario y existe un exceso de tratamiento con diuréticos, especialmente en pacientes con grado funcional NYHA I4,5. Se obtiene una prevalencia próxima al 1%, similar a la de otros estudios en pacientes mayores de 45 años realizados en nuestro medio2.
Algunas series anglosajonas11 y escandinavas12, que también seleccionaron pacientes de los registros de AP, presentaban mayor porcentaje de varones, menor prevalencia de HTA y mayor frecuencia de cardiopatía isquémica (similar a series hospitalarias publicadas en nuestro país6,13–17), diferencias que podrían explicarse por los patrones de distribución de enfermedad cardiovascular en esos países.
Otros estudios en AP7–10,18 que seleccionaron pacientes a partir de diagnósticos hospitalarios obtuvieron resultados similares a los nuestros, pero con menor proporción de mujeres. La diferente distribución de sexo podría deberse a que al hospital acuden más los pacientes con enfermedad cardíaca, como la cardiopatía isquémica, más frecuente en varones. También puede ocurrir que entre los pacientes captados en AP se incluyan falsos diagnósticos de IC, sobre todo mujeres obesas con HTA y clínica que muestra IC, por las dificultades diagnósticas en este grupo de pacientes5,19–21.
La elevada comorbilidad y la edad podrían explicar la elevada frecuentación de estos pacientes a las consultas de AP por cualquier motivo frente al reducido número de visitas para seguimiento o control de IC. En AP debemos aprovechar los múltiples contactos de estos pacientes con los servicios sanitarios para mejorar el abordaje de la IC, aunque no haya sido el motivo principal de la consulta.
La mayoría de los pacientes tienen alguna visita por IC en el último año al servicio de cardiología. En los próximos 10 años, la prevalencia de IC aumentará de forma importante debido al envejecimiento de la población y al aumento de la supervivencia de pacientes con HTA y cardiopatía isquémica1. Es necesaria una mayor implicación de los profesionales de AP en su tratamiento para lograr una asistencia adecuada y de calidad lo más próxima al paciente.
El número de ingresos por cualquier motivo y el número de ingresos por IC es inferior al observado en otras publicaciones9,14 (GALICAP: 0,9 y CARDIOPRES: 1,14), y podría atribuirse a que sólo se recogieron datos de ingresos del hospital de referencia y no de otros.
Como se observa en otros estudios16, el registro de pruebas diagnósticas es superior entre los pacientes que se visitaban en el servicio de cardiología. Destaca el bajo registro de pruebas básicas y fáciles de realizar en AP (ECG, radiografía de tórax). La utilización de ecocardiograma es similar a otras series11,12.
La utilización de IECA/ARAII es elevada y similar a otras publicaciones6,8,9,19. Se observa menor utilización de IECA a favor de ARAII en relación con otros estudios7–10,19. Según las guías de práctica clínica4,5, los pacientes en grado funcional II o superior deben estar tratados con BB y, en nuestra serie, menos del 30% los toman. Estos valores son bajos aunque superiores a los de otras publicaciones8,9. Como demuestran otros estudios en AP22, un porcentaje elevado de pacientes toma diuréticos como principal tratamiento de su IC y no fundamentalmente en las descompensaciones hídricas, como recomiendan las guías de tratamiento4,5.
La limitación más importante de nuestro estudio es la selección de pacientes. En un elevado numero de casos no disponemos de ecocardiograma en AP, el diagnóstico de IC se ha basado en criterios clínicos, que está demostrado tienen un alto margen de error. Creemos que esta limitación podría estar minimizada debido a que casi 7 pacientes de cada 10 se visitaban en el servicio de cardiología y, de los que sólo se controlaban en AP, en más del 50% se disponía del ecocardiograma.
En conclusión, la prevalencia de IC hallada en este estudio es la esperada para esta población. Los pacientes con IC en AP son mujeres de edad avanzada, con importante carga de morbilidad. Se observa un deficiente registro de exploraciones complementarias básicas, una infrautilización de BB y una inadecuada utilización de diuréticos.
En AP se debería pensar en IC y aprovechar cualquier contacto de estos pacientes con los servicios sanitarios para hacer una valoración integral. Se deberían elaborar guías conjuntas entre AP y los servicios de cardiología para conseguir el objetivo de mejor diagnóstico y tratamiento de esta enfermedad23,24.
En un futuro y en AP sería necesario desarrollar estudios en pacientes con riesgo elevado para desarrollar IC (HTA y cardiopatía isquémica) a fin de hacer un diagnóstico precoz, optimizar el tratamiento y así mejorar su calidad de vida y supervivencia.
El estudio ha sido presentado como comunicación en el XXI Congreso de la CAMFIC 2007 y la Wonca Europe 2008 (Estambul).
- •
La insuficiencia cardíaca (IC) es una enfermedad crónica en aumento en los países desarrollados.
- •
Su tasa de mortalidad es elevada y representa una carga económica cada vez mayor para el sistema sanitario.
- •
En atención primaria (AP), la mayoría de los pacientes diagnosticados de IC son mujeres de edad avanzada.
- •
Los pacientes diagnosticados de IC en AP tienen un bajo registro de exploraciones complementarias básicas, como electrocardiograma y radiografía de tórax, y una baja utilización de bloqueadores beta en su tratamiento.
- •
En AP es necesario promover una mayor investigación en pacientes con IC y fracción de eyección conservada.