En España, los factores de riesgo cardiovascular (FRCV) presentan una alta prevalencia, igual o superior a la del resto de países de nuestro entorno europeo, con tendencia a aumentar, y el control de los mismos es en general subóptimo. En el ámbito clínico, y en las consultas de atención primaria en particular, deben realizarse las actividades preventivas y de detección temprana (cribado) de los FRCV que están bien establecidas por la evidencia científica. El tabaquismo debe ser abordado y tratado con decisión, más aún en el contexto actual legislativo favorable. La medición del riesgo cardiovascular facilita la toma de decisiones en la práctica clínica, pero no debe sustituir al juicio clínico, dadas las limitaciones de los métodos de cálculo actualmente disponibles. El concepto de enfoque global del riesgo cardiovascular permite obtener una reducción del riesgo a través de la actuación sinérgica sobre los distintos FRCV en cada caso individual. El objetivo debe ser reducir la probabilidad de presentar una enfermedad cardiovascular en el futuro, así como la pérdida de calidad de vida, discapacidad y mortalidad asociadas.
There is high prevalence of major cardiovascular risk factors (MCVRF) in Spain, equal or greater than the rest of the countries in Europe, with a tendency to increase, while the their control is in general sub-optimal. In the clinical setting, and in Primary Care clinics in particular, preventive activities and early detection (screening) of MCVRF that are well established by the scientific evidence should be carried out. Smoking should be tackled and treated with decisively, even more so in the context of the favourable current legislation. The measurement of risk factors makes it easy to take decisions in clinical practice, but should not be substituted for clinical judgement, given the limitation of the currently available calculation methods. The concept of overall focus on cardiovascular risks can obtain a reduction of the risk by the synergetic action on the different MCVRF in each individual case. The aim must be to reduce the probability of having a cardiovascular disease in the future, as well as the loss in quality of life, incapacity and associated mortality.
Un factor de riesgo cardiovascular (FRCV) es una característica biológica o un hábito o estilo de vida que aumenta la probabilidad de padecer o de morir a causa de una enfermedad cardiovascular (ECV) en aquellos individuos que lo presentan. Precisamente, al tratarse de una probabilidad, la ausencia de los factores de riesgo no excluye la posibilidad de desarrollar una ECV en el futuro, y la presencia de ellos tampoco implica necesariamente su aparición.
Los principales factores de riesgo pueden ser no modificables (edad, sexo, factores genéticos/historia familiar) o modificables, precisamente los de mayor interés, ya que en ellos cabe actuar de forma preventiva: hipertensión arterial (HTA), tabaquismo, hipercolesterolemia, diabetes mellitus (DM) y sobrepeso/obesidad (particularmente la obesidad abdominal o visceral), frecuentemente unidos a la inactividad física. Estos son los denominados factores de riesgo mayores e independientes, y son los que tienen una asociación más fuerte con la ECV, siendo muy frecuentes en la población1.
Otros FRCV que se asocian a un mayor riesgo de ECV son el colesterol ligado a lipoproteínas de alta densidad (cHDL) bajo y los triglicéridos altos, como expresión de partículas LDL pequeñas y densas, componente habitual del denominado síndrome metabólico (junto con la presión arterial [PA] y la glucemia elevadas, y la obesidad abdominal), que confiere un mayor riesgo cardiovascular (RCV) y de desarrollar DM. Aunque no hay una evidencia definitiva de su papel etiológico (podrían tener un papel de marcador intermedio siendo un factor de riesgo más distal en la cadena patogénica), se han considerado los factores protrombóticos (fibrinógeno), inflamatorios (proteína C reactiva), homocisteína y Lp (a) elevada2. Actualmente se concede gran importancia a los factores psicosociales, como el bajo nivel socioeconómico, el aislamiento social, la depresión u hostilidad y el estrés laboral o familiar; además de asociarse a un mayor RCV, estos factores empeoran el pronóstico de los pacientes con cardiopatía isquémica establecida y dificultan significativamente el control de los FRCV clásicos3.
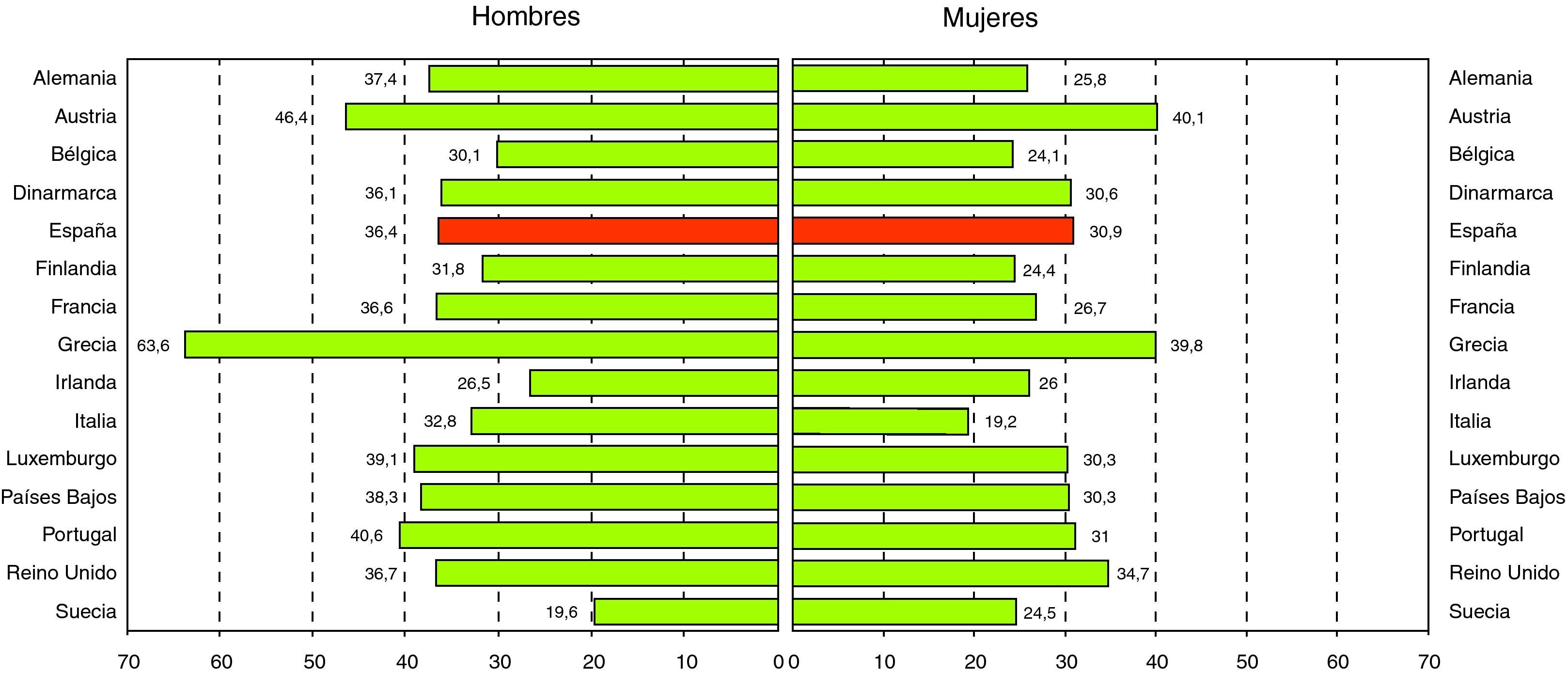
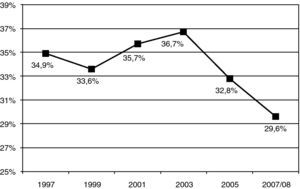
Prevalencia y tendencia de los factores de riesgo cardiovascular en España y EuropaTabacoEn hábito tabáquico, actualmente España se asemeja a la mayoría de los países de la Unión Europea, con una prevalencia de sujetos fumadores en torno al 36% en hombres y 31% en mujeres4 (fig. 1).
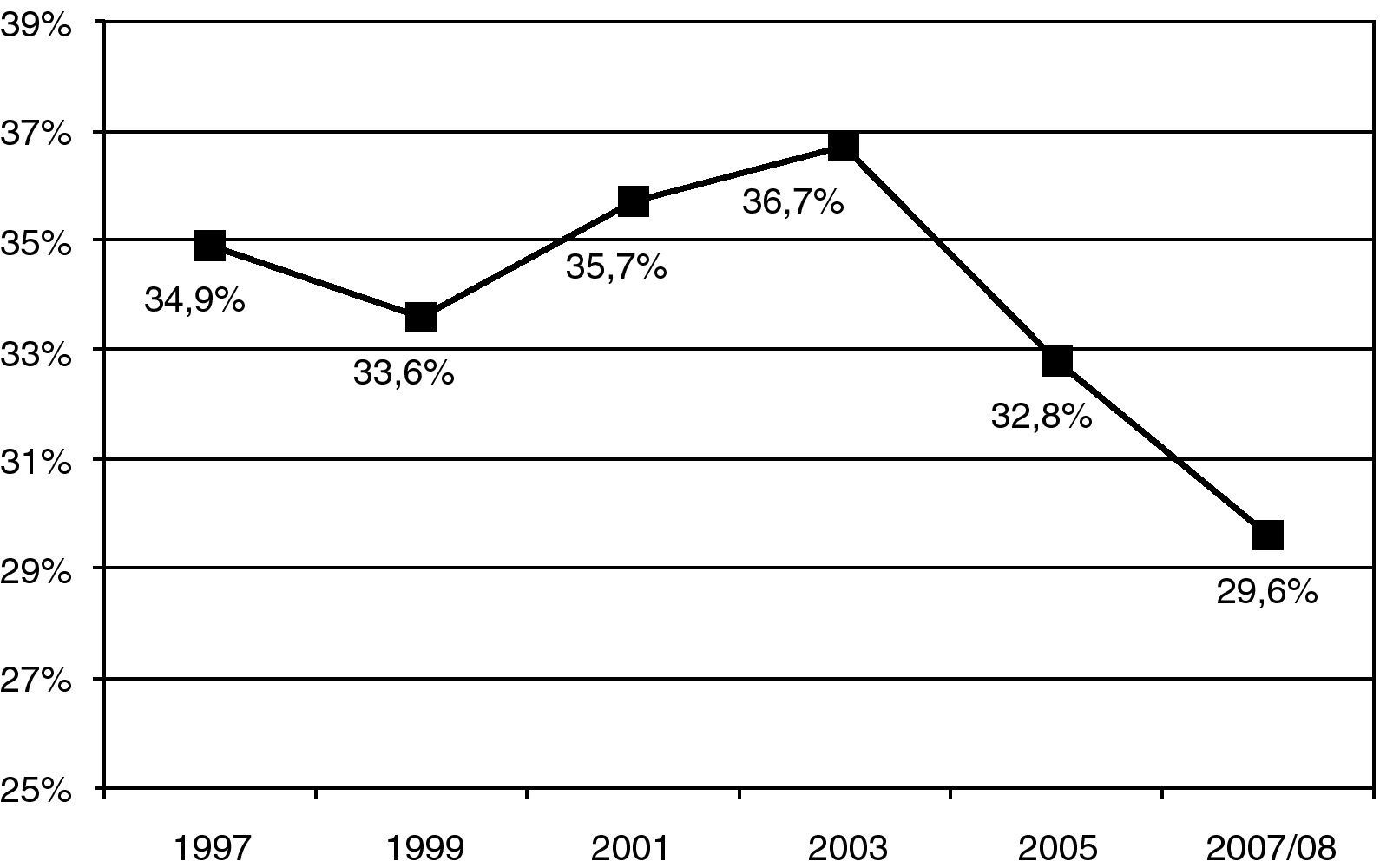
La prevalencia del consumo de cigarrillos en la población española de ≥16 años, estudiada en la Encuesta Nacional de Salud (ENS) en el año 20065, fue del 31,6% en los varones y del 21,5% en las mujeres, registrándose un ligero descenso respecto a la ENS de 2003 (34,2 y 22,4%, respectivamente). La evolución temporal del consumo de tabaco en España se muestra en la figura 2. Por comunidades autonómas se registra mayor prevalencia de varones fumadores en Canarias, Murcia, Ceuta y Melilla, superando el 35%, mientras que en mujeres se observan prevalencias superiores al 26% en las comunidades de Cantabria y Asturias. El País Vasco registra una de las prevalencias más bajas de sujetos fumadores tanto en hombres como en mujeres5.
El consumo de tabaco entre los jóvenes se ha reducido ligeramente en los últimos años, mientras que ha aumentado el consumo de otras drogas, como el cannabis o la cocaína. En el año 1994, el 31,1% de los adolescentes entre 14 y 18 años habían consumido tabaco en los 30 días previos a la encuesta, mientras que, en 2006, este porcentaje se redujo al 27,8%6.
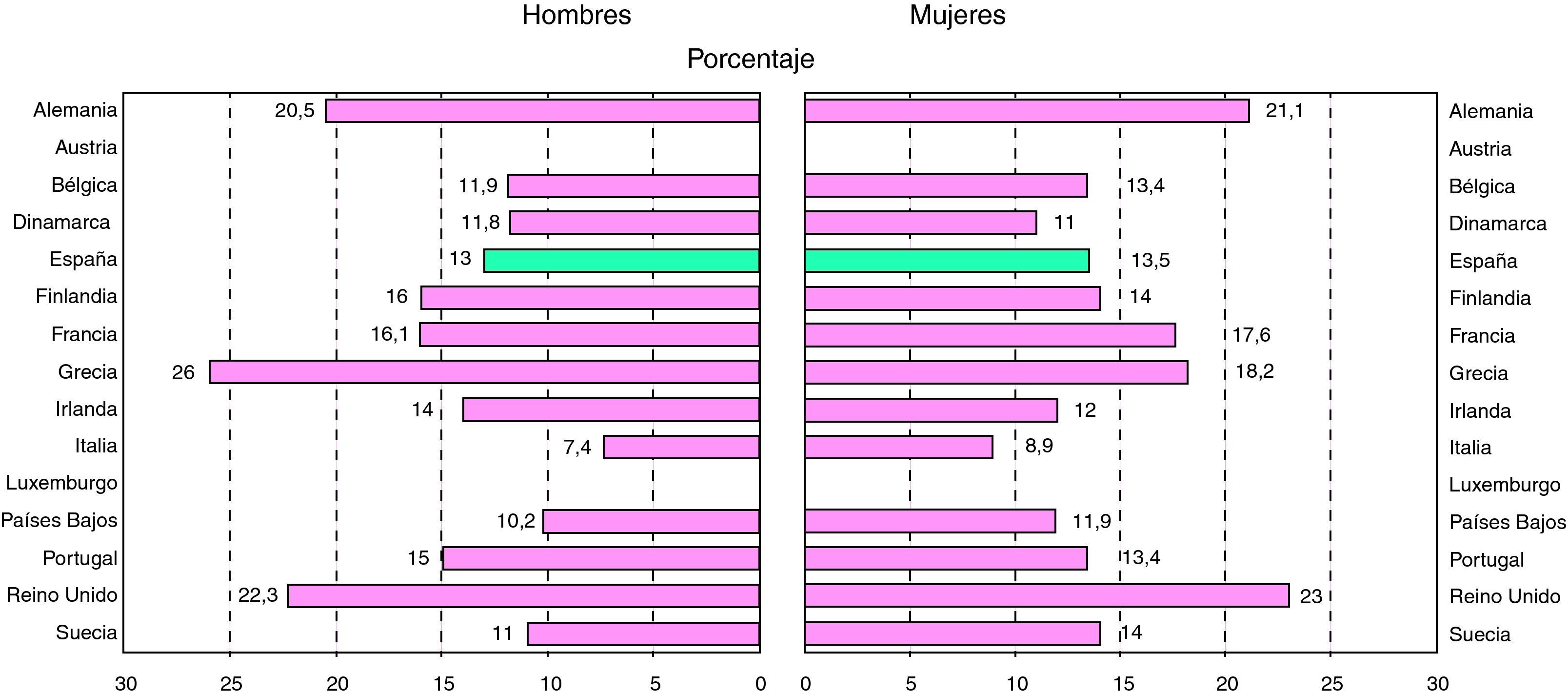
ObesidadLa prevalencia de la obesidad en Europa varía según el país entre un 30 y un 80% de los adultos (fig. 3) y se encuentra en aumento, de forma que, en el año 2010, la presentaban 150 millones de adultos y 15 millones de niños4. La prevalencia de la obesidad en España se ha duplicado en los últimos 15 años7, lo que la sitúa en cifras nunca antes alcanzadas: un 14,5% en la población adulta, siendo mayor entre las mujeres (15,75%) que entre los hombres (13,39%), así como en mayores de 55 años respecto a los más jóvenes8. En comparación a otros países europeos, España se sitúa en un puesto intermedio-alto, siendo Grecia (26 y 18%), Reino Unido (22,3 y 23%) y Alemania (20 y 21%) los países con mayor prevalencia, frente a Italia, que registra la más baja4 (7,4 y 8,9%, respectivamente).
Sin embargo, en los niños y en los jóvenes los datos son significativamente peores, lo que augura unas próximas décadas seguramente dramáticas, con un comportamiento epidémico tanto de la obesidad como de la diabetes. En un amplio y reciente informe de la Organización para la Cooperación y el Desarrollo Económico, España ocupa el tercer lugar en prevalencia de obesidad infanto-juvenil entre más de 40 países9.
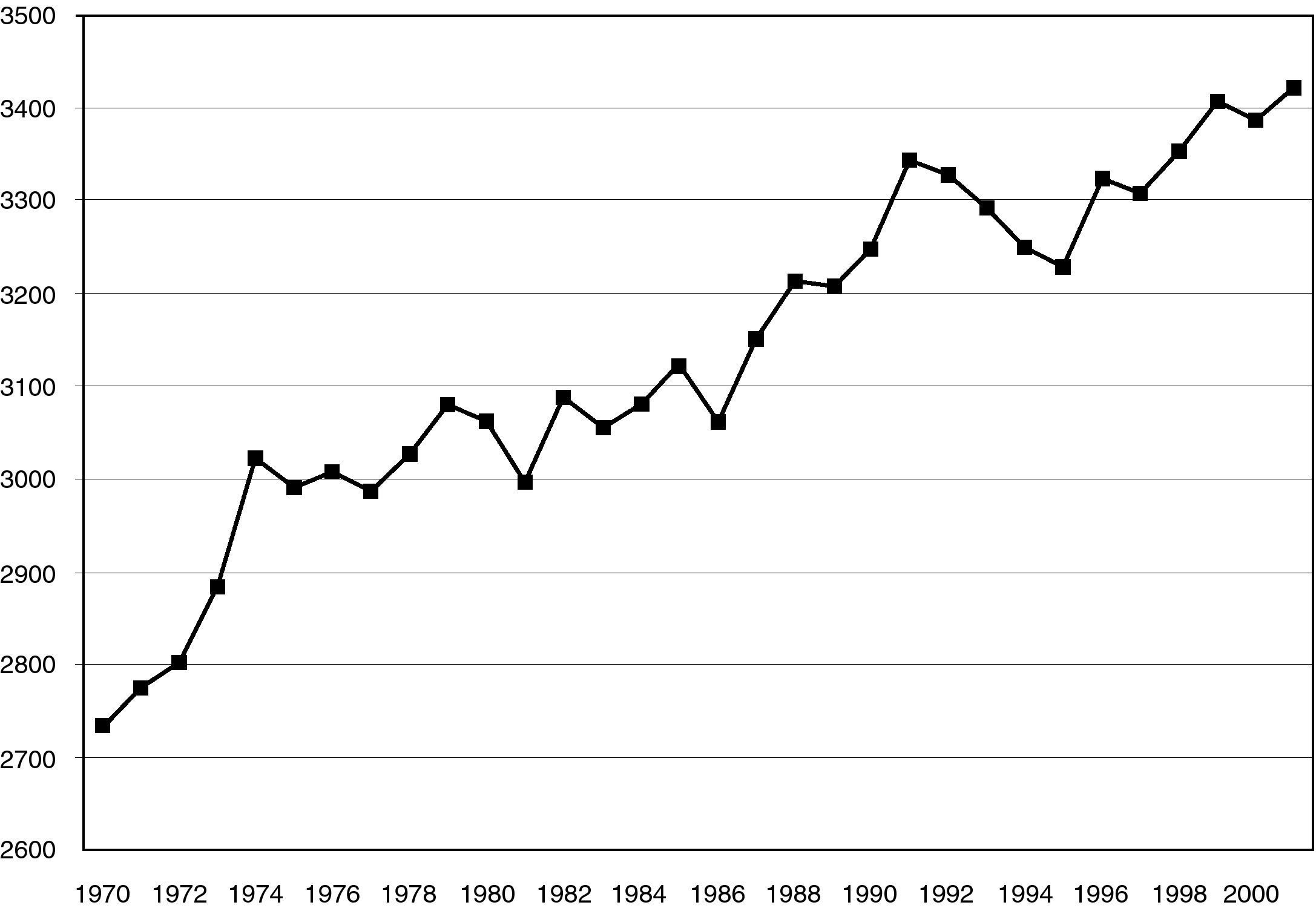
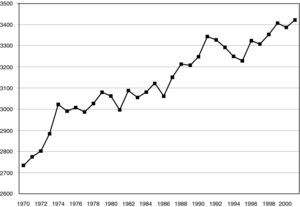
AlimentaciónEl típico patrón de alimentación al que se le han atribuido tradicionalmente las mejores cifras en ECV de España y otras regiones del Mediterráneo10, conocido como dieta mediterránea, se ha ido modificando en España en las últimas décadas, con un significativo aumento de las calorías ingeridas por persona y día (fig. 4). El consumo calórico en la población española aumentó entre 1970 y 2001 en un 25%, pasando de 2.734 calorías por persona y día a 3.422. Respecto a las grasas, su porcentaje en la ingesta calórica pasó del 29% en 1970 al 40,5% en 2001 (un incremento relativo del 38%).
Un 65,2% de la población mayor de 16 años consume fruta diariamente, siendo los jóvenes entre 16-24 años los que lo hacen en menor proporción (45,1%). Este porcentaje aumenta con la edad, hasta alcanzar el 83,1% en los mayores de 75 años5.
En un reciente y exhaustivo informe sobre la dieta española11 se concluye, entre otras observaciones, que en general el consumo medio de energía y nutrientes excede en un 80% el consumo recomendado; en España se consumen carnes y derivados excediendo las recomendaciones, mientras que el consumo de cereales y derivados, verduras y hortalizas, frutas y leguminosas es insuficiente; el perfil lipídico medio muestra un porcentaje de ácidos grasos saturados y poliinsaturados superior a las recomendaciones, y de nuevo se puede comprobar cómo este índice ha empeorado en los últimos 40 años.
Ejercicio físicoUn 39,1% de los encuestados en la ENS realizaban todo el ejercicio físico deseable, siendo inferior en mujeres (35,4%) que en hombres (42,9%). En los hombres entre 25 y 64 años un 38% (en que la actividad laboral es probablemente más activa) realizan todo el ejercicio físico deseable, observando un aumento a partir de los 44 años y mantenido hasta edades mayores. En las mujeres se observa un patrón diferente, mostrando un incremento gradual del porcentaje de mujeres que realizan todo el ejercicio físico deseable a medida que aumenta la edad5. En el estudio enKid, que incluyó a individuos entre 6 y 18 años en una muestra representativa de la población española, se registró que únicamente el 48% de los participantes realizaban al menos 60min diarios de ejercicio físico12.
Hipertensión arterialLa prevalencia de HTA (PA ≥140/90mmHg y/o tratamiento farmacológico antihipertensivo) en la población adulta en España es de un 35%13. La frecuencia de HTA se incrementa con la edad, alcanzando el 68% en personas de edad ≥60 años y es posible que vaya en aumento debido al envejecimiento poblacional. Controlando adecuadamente la HTA se podría prevenir, en un tiempo razonable, el 20% de la mortalidad coronaria y el 24% de la cerebrovascular13. Sin embargo, el control de la HTA en España es mejorable, lo que se pone de manifiesto por las diferencias observadas entre comunidades autónomas o comparando España con otros países. No obstante, el grado de control ha evolucionado favorablemente en los últimos años, alcanzando algo más del 30% en atención primaria. En pacientes tratados en los centros de salud, el estudio PRESCAP 200614 registró un 40% de los pacientes controlados, y esta cifra ha mejorado aún más (con el criterio global de PA<140/90mmHg) respecto a registros previos, según datos comunicados recientemente.
DiabetesLa prevalencia estimada de diabetes en nuestro país se ha estimado en torno a un 6,5% para la población entre los 30 y 65 años, oscilando en diversos estudios entre el 6 y el 12%15. Distintos estudios indican que el control estricto de los FRCV en los diabéticos tipo 2 puede disminuir en un 50% la aparición de complicaciones micro y macrovasculares, y reducir el riesgo de mortalidad. Asimismo, mediante la promoción de estilos y hábitos de vida saludables, la actividad física y una dieta saludable, entre otras medidas, se puede evitar o retrasar la aparición de nuevos casos de diabetes tipo 2.En un reciente y amplio estudio poblacional de ámbito nacional, el estudio di@bet.es16, se ha documentado que el 13,8% de la población española padece diabetes tipo 2 y hasta una tercera parte lo desconoce. Este estudio, llevado a cabo en 5.419 personas mayores de 18 años en 100 centros de salud y promovido conjuntamente por el CIBERDEM y la Sociedad Española de Diabetes, ha puesto de manifiesto que en situación prediabética o en riesgo aumentado de desarrollar diabetes tipo 2 (tolerancia anormal a la glucosa o glucemia basal alterada) hay un 11,6% adicional de personas en España, destacando la obesidad como principal factor de riesgo asociado. Ambas condiciones clínicas presentan una tendencia creciente y alarmante para la salud pública, en las proyecciones para las próximas décadas en el mundo desarrollado.
En relación con el seguimiento que realizan los pacientes de los programas de salud, el estudio señala que la mayoría de las personas con diabetes tipo 2 no modifican sus hábitos de salud en una proporción diferente a las personas no diabéticas.
HipercolesterolemiaEl estudio DRECE II obtuvo unos valores medios de colesterol total para la población española de 35-64 años de 221mg/dl, de 53mg/dl para el cHDL, de 141mg/dl para el colesterol ligado a lipoproteínas de baja densidad (cLDL) y de 135mg/dl para los triglicéridos17. El estudio ERICE (análisis agrupado de 8 estudios epidemiológicos realizados en España de 1992 a 2001) ha reportado una prevalencia ajustada de colesterol total >250mg/dl del 17% y >200mg/dl del 47%18, con prevalencias más elevadas en el área mediterránea.
El estudio Hispalipid19, representativo de adultos que acuden a las consultas de atención primaria o especializada del Sistema Nacional de Salud, obtuvo que uno de cada 4 pacientes está diagnosticado de dislipidemia, con importantes variaciones geográficas, representando Canarias (34%) y Cantabria (19%) los valores extremos. A nivel nacional, el 69% eran hipercolesterolemias puras; el 26%, dislipidemias mixtas, y el 5%, hipertrigliceridemias puras.
Se ha observado un incremento en la evolución temporal de los lípidos (excepto en el cHDL) en España20, donde la hipercolesterolemia muestra una asociación frecuente con el resto de los FRCV, con un gradiente ascendente en las cifras medias de PA paralelo al aumento del colesterol21.
El 73% de los pacientes dislipidémicos atendidos en consulta están tratados con fármacos hipolipidemiantes (el 88% de estos sólo con estatinas); el 69%, con dieta hipolipidemiante, y el 7% no recibe ningún tratamiento19. Sin embargo, solo uno de cada 3 dislipidémicos tratados está bien controlado, y esta proporción empeora precisamente en los pacientes que acumulan un mayor RCV e incluso en pacientes con ECV establecida22,23.
Evaluación y detección de los factores de riesgo cardiovascularHipertensión arterialLa toma de la PA en consulta realizada correctamente es la prueba de detección recomendada, considerando el diagnóstico de la HTA cuando la PA es ≥140mmHg de sistólica y/o 90mmHg de diastólica. Si una primera toma es ≥140/90mmHg, se debe medir la PA al menos en 3 ocasiones separadas en el tiempo. En cada visita se medirá como mínimo 2 veces separadas por varios minutos.
Para el cribado, se recomienda tomar la PA al menos una vez hasta los 14 años de edad; cada 4 o 5 años entre los 14 y los 40 años y cada 2 años a partir de los 40, sin límite superior de edad24.
DislipidemiaLa prueba de detección para la dislipidemia en sujetos asintomáticos y sin otros FRCV es la determinación del colesterol total. Determinar el cHDL permite una mejor aproximación al RCV global. La determinación del colesterol total y del cHDL es incuestionable en pacientes que presentan otros FRCV.
Se considera que un paciente presenta hipercolesterolemia límite si el colesterol total está entre 200-249mg/dl, e hipercolesterolemia definida si es ≥250mg/dl. Se recomienda una determinación del colesterol total y del cHDL al menos una vez en los hombres antes de los 35 años, y en las mujeres, antes de los 45 años; después, cada 5 o 6 años hasta los 75 años24.
DiabetesSe han analizado diversas pruebas de cribado, como la glucemia basal, la glucemia al azar, la sobrecarga oral de glucosa, la HbA1c y la glucosuria. De todas ellas, la glucemia basal es la más válida y fiable. Aunque se ha empleado la sobrecarga oral de glucosa en pacientes cuya glucemia basal no es determinante (glucemia basal alterada o tolerancia alterada de la glucosa), recientemente la American Diabetes Association25 reconoce la HbA1c para el diagnóstico de diabetes (HbA1c ≥6,5%) y de prediabetes (HbA1c entre 5,7 y 6,4%), concepto que incluiría a los pacientes con riesgo aumentado de desarrollar diabetes franca en los siguientes años.
El grupo de edad en el que el cribado parece más coste-efectivo es entre los 40-70 años, y especialmente entre los 50-70, y en subgrupos de pacientes hipertensos y/u obesos. Para el diagnóstico de la diabetes se requiere una glucemia basal ≥126mg/dl, una glucemia al azar ≥200mg/dl con síntomas, una sobrecarga oral a las 2h>200mg/dl o una HbA1c ≥6,5%.
En personas con riesgo aumentado de diabetes, como antecedentes familiares, sobrepeso u obesidad, HTA, dislipidemia, antecedentes de diabetes gestacional, trastornos de la regulación de la glucosa o etnias de alta prevalencia, se debe realizar cribado mediante la glucemia basal. Si fuera normal, se recomienda repetirlo al menos cada 3 años24. Se aconseja la realización de ejercicio físico y modificaciones dietéticas en aquellos pacientes con riesgo aumentado de padecer diabetes tipo 2.
En relación con la edad, se recomienda realizar la determinación de la glucemia basal a la vez que la del resto de los FRCV que correspondan en el cribado.
Obesidad abdominalLa prueba diagnóstica para la obesidad abdominal es la medición del perímetro abdominal o de la cintura (se define si ≥102cm en hombres y ≥88cm en mujeres). La forma más recomendada es rodeando el abdomen con una cinta métrica a nivel del punto medio entre la última costilla y la cresta ilíaca. El perímetro abdominal se ha validado frente a otros medios de determinación de la grasa visceral abdominal, como la tomografía computarizada, con correlaciones de 0,84 con la grasa abdominal total, 0,71 con la grasa abdominal subcutánea y 0,73 con la grasa abdominal visceral2,3. La medición del perímetro abdominal es más sencilla, barata, igual o más precisa y requiere menos tiempo que la medición del índice de masa corporal (IMC). Se recomienda medir el perímetro abdominal a los pacientes que presenten cualquier grado de sobrepeso o un abdomen prominente de forma visual, para determinar si tienen o no obesidad abdominal3,24 (y en caso positivo, proceder a la intervención sobre los estilos de vida, dieta y actividad física).
Concepto, definición y estratificación del riesgo cardiovascular global y objetivos terapéuticosEl RCV establece la probabilidad de sufrir en un determinado periodo de tiempo, generalmente 5 o 10 años, un episodio cardiovascular2 (cardiopatía isquémica, enfermedad cerebrovascular y arteriopatía periférica, si bien los sistemas más recientes, como el SCORE (Systematic Coronary Risk Evaluation), también incluyen la insuficiencia cardiaca y las enfermedades de la aorta).
El cálculo del RCV permite valorar de una manera más eficiente la introducción del tratamiento farmacológico hipolipidemiante, antihipertensivo o quizás antiagregante, en prevención primaria en sujetos de alto riesgo. En prevención secundaria, en pacientes con hipercolesterolemia familiar o en diabéticos con afectación de órgano diana, carece de sentido calcular el RCV por tratarse ya de pacientes de alto riesgo. Se debe sospechar hipercolesterolemia familiar en todo paciente hipercolesterolémico con antecedentes familiares de primer grado de ECV prematura, presencia de xantomas y/o arco corneal; estos pacientes deben ser tratados farmacológicamente de forma precoz y enérgica, y debe hacerse un estudio de los familiares próximos26.
Métodos para el cálculo del riesgo cardiovascularEn España se han realizado diferentes calibraciones de las ecuaciones de Framingham a partir de datos poblacionales para el cálculo del RCV, como REGICOR27 en Cataluña, DORICA28 a nivel nacional, Canarias29 o Navarra30. Además, las tablas del REGICOR se han validado a partir de datos procedentes de diferentes centros de salud españoles31.
La última ecuación que ha emergido del estudio de Framingham32 estima el RCV global (muerte coronaria, infarto de miocardio, angina, ictus, ataque isquémico transitorio [AIT], claudicación intermitente, insuficiencia cardiaca) y permite calcular el riesgo de cada uno de los componentes de la ECV mediante la aplicación de un factor de corrección, elaborar una ecuación de riesgo sin parámetros de laboratorio, utilizando el IMC en vez del colesterol total y cHDL, y calcular una tabla de «edad vascular».
Del análisis de estudios de cohortes europeas surgió el proyecto SCORE33, del que se han elaborado sendas tablas para países de alto y bajo riesgo, entre los que está España. Las tablas del SCORE estiman el riesgo de mortalidad cardiovascular en los próximos 10 años, considerando riesgo alto cuando este es ≥5% a los 10 años. En 2007, se publicó la calibración de la tabla SCORE para España34, obteniendo aproximadamente un riesgo de un 13% incremental al que se tuvo con las tablas originales de bajo riesgo. En las Guías Europeas de Prevención Cardiovascular2 y en la Adaptación Española del CEIPC 20083 se recomienda la tabla SCORE para países de baja mortalidad cardiovascular, para calcular el RCV en la práctica clínica. Estas pueden utilizarse con el colesterol total o con el cociente colesterol total/cHDL. En personas jóvenes, aun presentando varios factores de riesgo elevados, difícilmente se alcanzará un riesgo absoluto alto. Por ello, se recomienda el uso de una tabla de riesgo relativo para motivar al paciente a hacer cambios en los estilos de vida e intensificar las medidas de educación sanitaria2,3
Modificadores del riesgo cardiovascularEl RCV puede ser significativamente mayor que el estimado en las tablas en distintas y frecuentes situaciones (tabla 1), que se han denominado modificadores del riesgo. Por ejemplo, los antecedentes familiares de ECV en primer grado multiplican por 1,7 el riesgo estimado previamente en las tablas2,3.
Modificadores del riesgo cardiovascular (riesgo mayor que el señalado en las tablas)
| Sedentarismo-obesidad (sobre todo obesidad central) |
| Historia familiar de ECV prematura (antes de 55 años en varones y 65 en mujeres, primer grado) (×1,5-1,7) |
| Bajo nivel socioeconómico |
| En diabéticos: ×3 (varón) y ×5 (mujer) |
| Triglicéridos altos y/o cHDL bajo |
| Manifestación de ECV subclínica (por ejemplo: índice tobillo/brazo reducido, hallazgos de ateromatosis carotídea en ecografía, TC o RMN) |
cHDL: colesterol ligado a lipoproteínas de baja densidad; ECV: enfermedad cardiovascular; RMN: resonancia magnética nuclear; TC: tomografía computarizada.
Recientemente se han publicado las tablas QRISK235 a partir de pacientes incluidos en bases de datos de atención primaria en Inglaterra, que miden el riesgo de ECV global (infarto de miocardio, enfermedad coronaria, ictus, AIT, enfermedad vascular periférica) y utilizan, además de las variables conocidas, el IMC, la historia familiar de ECV precoz, el tratamiento antihipertensivo y la clase socioeconómica. Las tablas de Reynolds36,37, desarrolladas a partir de 2 estudios poblacionales en hombres y mujeres en Estados Unidos, miden el riesgo de ECV global (infarto de miocardio, enfermedad coronaria, ictus, AIT, enfermedad vascular periférica) y, además de las variables tradicionales, utilizan la proteína C reactiva ultrasensible y los antecedentes familiares de infarto de miocardio precoz (antes de los 60 años).
Limitaciones del cálculo del riesgo cardiovascularEl cálculo del RCV representa una ayuda más en la toma de decisiones clínicas, pero no sustituye el juicio clínico ni debe tomarse como una herramienta de precisión. Además, los diferentes métodos de cálculo tienen una serie de limitaciones:
- -
No se considera la duración ni, en el caso del tabaquismo, la intensidad en la exposición al factor de riesgo.
- -
No se tienen en cuenta algunos de los FRCV actualmente reconocidos.
- -
La sensibilidad del instrumento no supera el 50%. Aun así, su capacidad predictiva es superior a la de los FRCV considerados individualmente. La incorporación de otros factores de riesgo (proteína C reactiva, antecedentes familiares, etc.) mejora la capacidad de clasificar correctamente a los pacientes en las distintas categorías de riesgo, siendo importante en casos de riesgo intermedio, en los que su inclusión condicione decisiones clínicas relevantes2,3.
- -
Las ecuaciones se desarrollaron en poblaciones con distribución de los factores de riesgo diferentes a las que generalmente se aplican.
El abordaje del RCV debe efectuarse de forma integral o global. La decisión de iniciar un tratamiento se basará en el RCV, en lugar de en los niveles individuales de cada factor, lo que explica la necesidad de elaborar tablas de estratificación del riesgo y guías clínicas para su correcto cálculo y posterior abordaje terapéutico2,3,24. Tras evaluar el riesgo individual, las medidas preventivas deben incluir:
- 1.
Intervenciones dirigidas a la modificación del estilo de vida y la adquisición de hábitos saludables. Se recomienda promover el conjunto de estilos de vida que han demostrado de forma amplia ser eficaces en la prevención cardiovascular: alimentación saludable, actividad física, control del peso y perímetro abdominal, y abandono de hábitos nocivos, especialmente el tabaquismo3,24.
- 2.
Medidas farmacológicas en los casos indicados, siempre en función de la intensidad del factor de riesgo, así como del RCV global. Por ejemplo, la disminución del RCV obtenida con el tratamiento para un factor de riesgo predominante (HTA, hipercolesterolemia, etc.) será mucho mayor si además se interviene sobre el resto de los factores. En ocasiones, no es posible reducir, a pesar de las estrategias terapéuticas, los niveles de un determinado FRCV a unos objetivos adecuados. En estos casos, actuar sobre los otros FRCV es decisivo para disminuir el RCV global2,3,24.
Por tanto, en las estrategias actuales de prevención cardiovascular, la reducción del riesgo global debe representar la meta en nuestra práctica clínica. Este objetivo se logra mediante la estratificación inicial del nivel de riesgo, y posteriormente estableciendo las modificaciones necesarias en el estilo y hábitos de vida, junto con la más eficaz estrategia terapéutica dirigida al conjunto de los factores de riesgo.
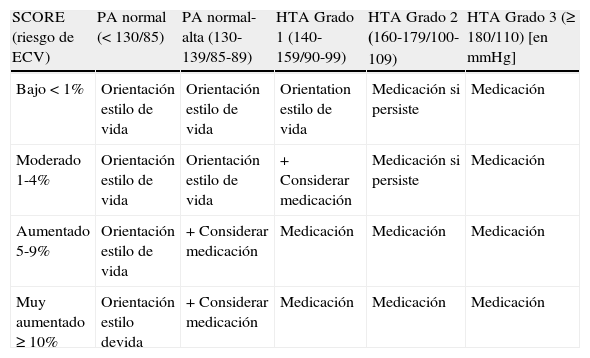
Objetivos terapéuticosLas IV Guías Europeas de Prevención Cardiovascular y su adaptación española recomiendan el control de los factores de riesgo en función del RCV2,3. El control de la PA en función del RCV (tabla 2) establece 4 categorías de riesgo, y en función de los niveles de PA se recomiendan cambios estilo de vida y, a partir de cierto grado, tratamiento farmacológico.
Manejo del riesgo cardiovascular global: presión arterial
| SCORE (riesgo de ECV) | PA normal (< 130/85) | PA normal-alta (130-139/85-89) | HTA Grado 1 (140-159/90-99) | HTA Grado 2 (160-179/100-109) | HTA Grado 3 (≥ 180/110) [en mmHg] |
| Bajo < 1% | Orientación estilo de vida | Orientación estilo de vida | Orientation estilo de vida | Medicación si persiste | Medicación |
| Moderado 1-4% | Orientación estilo de vida | Orientación estilo de vida | + Considerar medicación | Medicación si persiste | Medicación |
| Aumentado 5-9% | Orientación estilo de vida | + Considerar medicación | Medicación | Medicación | Medicación |
| Muy aumentado ≥ 10% | Orientación estilo devida | + Considerar medicación | Medicación | Medicación | Medicación |
En todos los casos hay que buscar y manejar todos los factores de riesgo. Aquellos con enfermedad cardiovascular (ECV) establecida, diabetes o enfermedad renal tienen un riesgo notablemente más elevado, y es deseable una presión arterial < 130/80 mmHg cuando sea factible. Para las demás personas; hay que evaluar el riesgo SCORE. Se debe tratar a quienes tengan lesión de un órgano diana como con «riesgo aumentado».
El objetivo terapéutico es alcanzar en general una PA<140/90mmHg, siendo en pacientes diabéticos un objetivo razonable <130/80mmHg si presentan daño de órgano diana (por ejemplo, microalbuminuria o hipertrofia del ventrículo izquierdo). También en pacientes con ECV establecida o enfermedad renal crónica es un objetivo apropiado. En diabéticos no complicados puede admitirse un objetivo algo más laxo ya que no hay evidencias directas de que un control tan estricto sea superior38. Este aspecto se encuentra actualmente en revisión39.
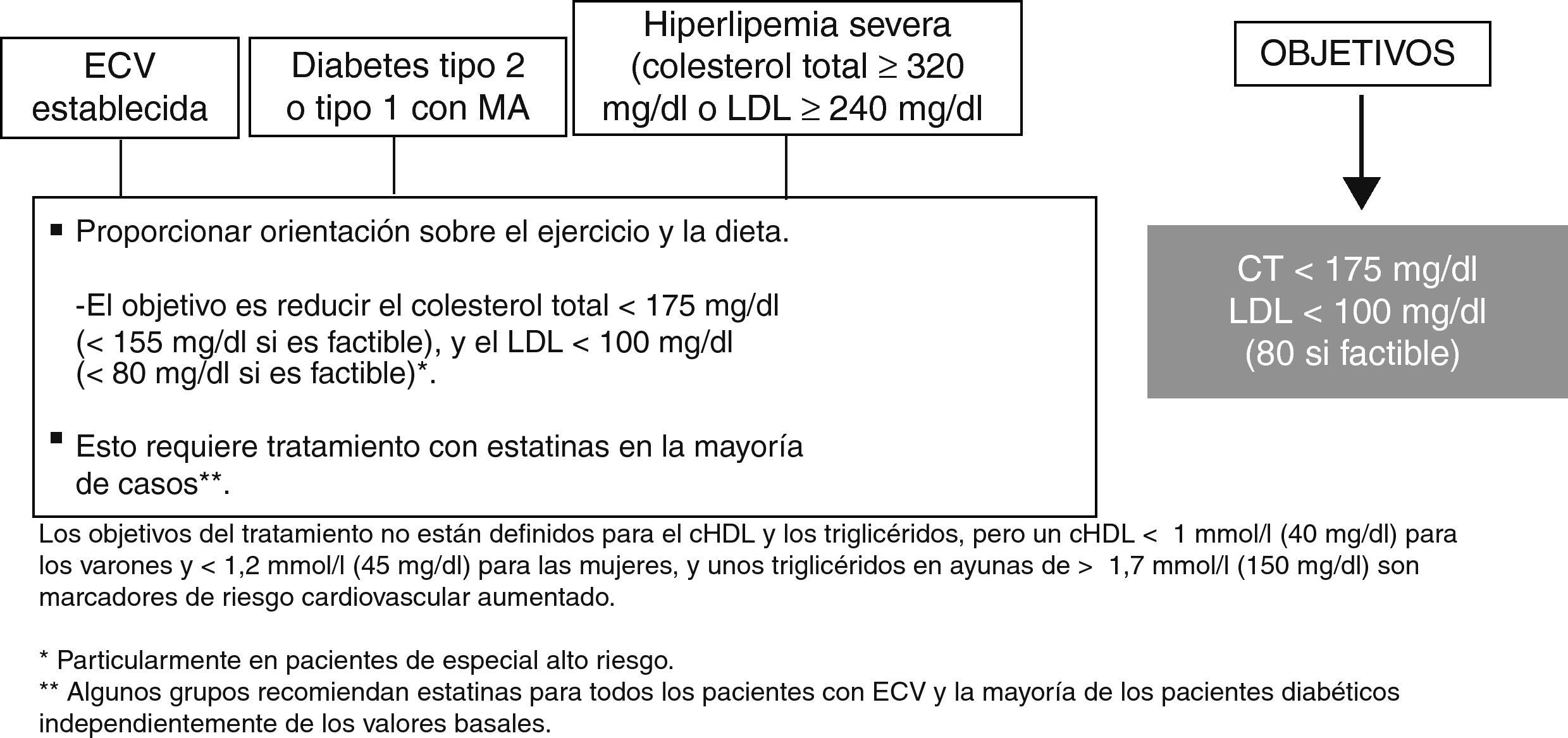
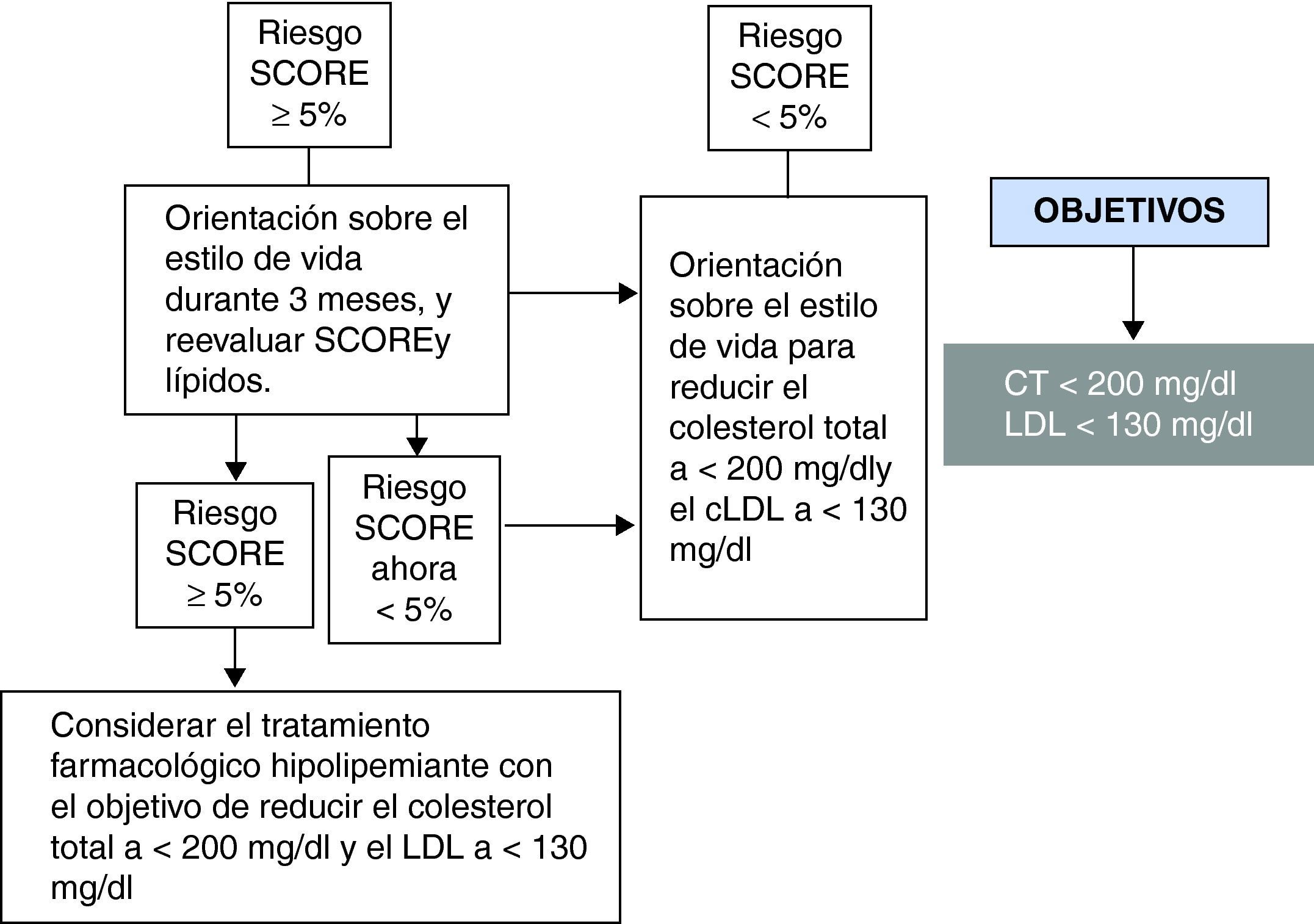
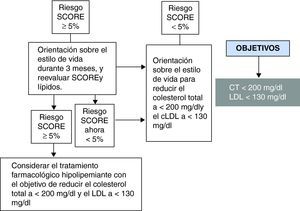
En cuanto al control lipídico, en las figuras 5 y 6 se muestra el manejo en función del RCV, según se trate de pacientes que ya presentan un riesgo elevado (dislipidemias familiares, diabéticos o con ECV establecida) o pacientes asintomáticos excluyendo los previos.
El objetivo terapéutico en alto riesgo es un colesterol total <175mg/dl y cLDL<100mg/dl (incluso <80mg/dl si es factible, por ejemplo en situaciones de muy alto riesgo, como después de haber sufrido un síndrome coronario agudo). El objetivo terapéutico de los pacientes asintomáticos no diabéticos con riesgo SCORE ≥5% es de un colesterol total <200mg/dl o cLDL<130mg/dl3.
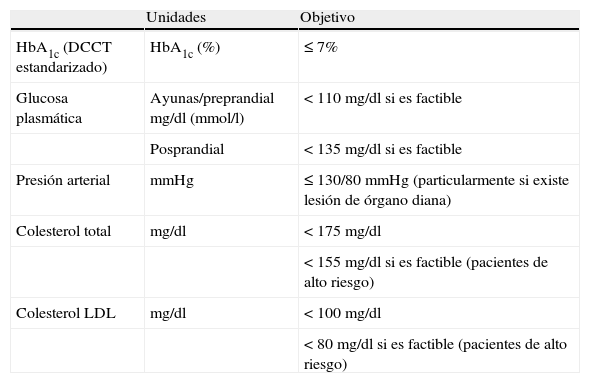
Los objetivos terapéuticos en pacientes con diabetes tipo 2 se detallan en la tabla 3.
Objetivos terapéuticos en los pacientes con diabetes tipo 2
| Unidades | Objetivo | |
| HbA1c (DCCT estandarizado) | HbA1c (%) | ≤ 7% |
| Glucosa plasmática | Ayunas/preprandial mg/dl (mmol/l) | < 110 mg/dl si es factible |
| Posprandial | < 135 mg/dl si es factible | |
| Presión arterial | mmHg | ≤ 130/80mmHg (particularmente si existe lesión de órgano diana) |
| Colesterol total | mg/dl | < 175 mg/dl |
| < 155 mg/dl si es factible (pacientes de alto riesgo) | ||
| Colesterol LDL | mg/dl | < 100 mg/dl |
| < 80 mg/dl si es factible (pacientes de alto riesgo) |
También se debe considerar como objetivo terapéutico los triglicéridos < 150mg/dl.
DCCT: Diabetes Control and Complications Trial.
Los autores declaran no tener ningún conflicto de intereses.