Determinar la prevalencia de EPOC y tabaquismo en nuestra Zona Básica de Salud (ZBS) y su correlación con la prevalencia extrapolada y la morbilidad registrada. Conocer el perfil personal, familiar y social. Determinar la validez del test de función pulmonar.
DiseñoEstudio de prevalencia.
EmplazamientoZBS urbana.
ParticipantesDocientas treinta y tres personas de 40 a 75años seleccionadas aleatoriamente.
Mediciones principalesEdad, sexo, paquetes/año, espirometría, pulsioximetría, medicación, ingresos. Tests: Fagerström, Richmond, MOS, APGAR y función pulmonar.
ResultadosEdad media: 53,7±7,6años; 57,9% mujeres. EPOC: morbilidad registrada 1,2% (0,5-3,9%). Prevalencia: 4,7% (1,5% mujeres, 9,2% hombres); prevalencia extrapolada: 10,2%. Tabaquismo: morbilidad registrada: 10,7% (1-19,4%); prevalencia: 18,5% (20% mujeres, 16,3% hombres); prevalencia extrapolada: 23,95%. Test de función pulmonar: cociente de probabilidad positivo: 3,18, y negativo: 0,1. Alta probabilidad de EPOC (59,5%) si >30paquetes/año. Los fumadores fuman como media 20,8paquetes/año. Dependencia física más alta en mujeres (36% versus 21,4%). Mayor probabilidad de deshabituación tabáquica en hombres (57,1% versus 44%). El 14,7% percibe disfunción familiar. El 6,9% tienen bajo apoyo social y el 9,1% en EPOC. El 70% de los pacientes EPOC nunca han ingresado. El 10% son polimedicados versus el 60% de los EPOC.
ConclusionesLas prevalencias de EPOC y de tabaquismo (indicador de morbilidad evitable imputable a atención primaria) son sustancialmente inferiores a las prevalencias extrapoladas. El test de función pulmonar es válido. La variablidad interprofesional es elevada. Las mujeres fuman más, tienen más dependencia y menos motivación para el abandono. Su percepción familiar y social es peor. Estas investigaciones son fundamentales para la intervención comunitaria y la planificación operativa.
To determine the prevalence of COPD and smoking in a Health District, to correlate real, registered, and extrapolated morbidity. To determine personal, family and social profiles. To determine the validity of the lung function questionnaire.
DesignPrevalence study.
LocationUrban District Health.
ParticipantsRandom selection of 233 people aged 40-75years.
Main measurementsAge, sex, pack/years, spirometry, pulse-oximetry, medication, income. Tests: Fagerström, Richmond, MOS, APGAR, and lung function.
ResultsMean age was 53.7+7.6years, with 57.9% women. Registered morbidity for COPD 1.2% (0.5-3.9%). Prevalence 4.7% (1.5% female, 9.2% male), extrapolated prevalence: 10.2%. Registered morbidity for Smoking 10.7% (1-19.4%); prevalence: 18.5% (20% female, 16.3% male), extrapolated prevalence 23.95%. Lung function questionnaire: positive likelihood ratio 3.18; negative 0.1. High probability of COPD (59.5%) in >30 packs/year smokers. Smokers consume a mean of 20.8 packs/year. Women showed higher physical dependence (36% versus 21%). More probability of achieving successful smoking cessation in men (57.1% versus 44%). There was 14.7% perceived family dysfunction; 6.9% have a low global index of social support, and 9.1% in COPD subjects. More than two-thirds (70%) of COPD patients had never been hospitalized. There were 10% polymedicated patients compared to 60% in identified COPDs.
ConclusionsPrevalence of COPD and smoking (indicator of avoidable morbidity attributable to primary care) are substantially lower than the reference data. The lung function questionnaire is valid. There was evidence of inter-professional variability. Women smoke more, are more dependent and are less motivated to quit. Their family and social perception is worse. These investigations are essentials for community intervention and operational planning.
En el inicio de la reforma de atención primaria hubo una orientación hacia la planificación comunitaria pasando por el «conocimiento» de las zonas básicas de salud (ZBS)1. Esto se tradujo en múltiples «diagnósticos de salud», que tuvieron ventajas e inconvenientes2. Surgieron estudios de prevalencia, muchos descartados en congresos y revistas «por interés local». Paulatinamente se homogeneizaron las carteras de servicios y se iniciaron estudios multicéntricos. Actualmente, en el mejor de los casos, cuando se adapta una intervención se hace desde la extrapolación de datos. Esto nos lleva a una reflexión: la orientación comunitaria de nuestra especialidad, ¿conllevaría identificar y estudiar los problemas de nuestra comunidad?, ¿vale siempre extrapolar?, ¿interesa saber qué sucede con las patologías con mayor impacto sociosanitario? Por ejemplo, ¿qué pasa con la enfermedad pulmonar obstructiva crónica (EPOC)?
La EPOC es una enfermedad de elevada morbimortalidad y alto coste sociosanitario en todo el mundo3, aunque sus estudios de prevalencia son relativamente escasos4, siendo su epidemiología en población general una asignatura pendiente5.
Estudios realizados en España estiman su prevalencia entre el 6,4 y el 11,4%, con importante variabilidad geográfica6-8, mientras que la percepción de bronquitis crónica desciende a 4,2% en varones y a 3,4% en mujeres9.
Por otra parte, la epidemiología10 anticipa que la prevalencia de las enfermedades puede variar si sus factores contribuyentes se modifican en espacio y tiempo. El tabaquismo, factor clave, ha disminuido en mayores de 15años. En 1993 era del 32,09%, y en 2012, del 23,95%. Este descenso se manifiesta básicamente en los hombres (del 44% al 27,9%), mientras que las mujeres se mantienen estables (20,8% a 20,2%)9.
Algunos autores afirman que la morbilidad y la discapacidad asociadas a EPOC están subestimadas, y que existe un 73% de pacientes sin diagnosticar y sin tratar. Consideran que el inicio precoz del tratamiento es capaz de mejorar la calidad de vida y evitar ingresos hospitalarios8, y sin embargo es sabido que la intervención farmacológica no cambia el curso natural de la enfermedad si no cambian sus factores de riesgo11,12.
¿Hasta qué punto el diagnóstico precoz no se convierte en diagnóstico prematuro? Y sin síntomas, ¿dónde está el inicio del sobrediagnóstico, sobretratamiento y sobreutilización de procedimientos? ¿Cómo detener la fácil cascada diagnóstica y terapéutica? Evidentemente, en el inicio13. ¿No es mejor intervenir en el tabaquismo y tratar adecuadamente a los pacientes sintomáticos que empeñarnos en detectar enfermos que no se sienten enfermos? ¿Hasta qué punto esta enfermedad en sus estadios iniciales no es víctima del «disease mongering» (promoción de la enfermedad), ampliando los límites de la enfermedad tratable para ampliar los mercados que producen y aplican tratamientos?14.
Hay un debate profundo sobre el criterio espirométrico de FEV1/FVC<70% como punto de corte para determinar la enfermedad15,16. Las altas tasas de falsos positivos en adultos >50años amplifican considerablemente las estimaciones de la prevalencia de EPOC en los no fumadores17, por lo que algunos autores recomiendan como punto de corte el límite inferior del rango normal, definido como el quinto percentil de una población de referencia sana16.Y por otra parte, ¿podemos utilizar otras herramientas diagnósticas, como el test de función pulmonar?
La aparente discrepancia entre nuestra percepción de EPOC en nuestra población y los estudios de prevalencia de referencia nos lleva a determinar la prevalencia de EPOC y la correlación entre esta y la prevalencia extrapolada y la morbilidad registrada, así como la prevalencia de tabaquismo, grado de dependencia y motivación para el abandono y el estudio de variables personales (incluida la función pulmonar), familiares y sociales, con el fin de conformar nuestra planificación operativa y nuestras intervenciones comunitarias.
Material y métodosSe ha realizado un estudio descriptivo transversal en una ZBS urbana con una población atendida de 26.155 personas, de nivel socioeconómico medio/medio-alto y edad media/joven. Se incluyeron las personas entre 40 y 75años de edad. Del total de 12.684 personas (α=0’05, prevalencia esperada 10%, nivel de confianza 99%) se calculó una n de 233, añadiéndose un 25% de pérdidas. Se convocaron inicialmente 285 personas, seleccionadas mediante muestreo aleatorizado simple de la base de tarjetas sanitarias del centro, que estuvieron de acuerdo en participar voluntariamente en la investigación y firmaron un consentimiento informado. Se comprobó la representatividad de la distribución etaria de la muestra con la población. Se produjeron 52 pérdidas: 43 por falta de tiempo y 9 por falta de interés. Finalmente, aceptaron su inclusión y firmaron el consentimiento informado 233 personas, quienes continuaron el estudio hasta el final, realizado desde junio de 2012 hasta diciembre de 2013.
Los investigadores que recogieron los datos estaban «cegados» a la existencia de diagnóstico previo de EPOC. Tras adiestramiento, se evaluó el índice kappa interobservador para espirometría, que es de 0,8 (IC95%: 0,7-0,9).
Se definió la prevalencia real como la resultante de este estudio transversal; la prevalencia extrapolada como la prevalencia resultante de la revisión bibliográfica, y la morbilidad registrada como el número de personas identificadas en la historia electrónica como EPOC con espirometría realizada en atención primaria o en el segundo nivel y con criterio espirométrico de FEV1/FVC<70% para la morbilidad registrada por tabaquismo a las personas identificadas como fumadoras.
Las variables recogidas fueron: edad, sexo, fumador, no fumador, tabaquismo según paquetes/año fumados, tanto en fumadores activos como exfumadores. Test de dependencia de Fagerström y de motivación de Richmond. Se practicó a cada sujeto espirometría, pulsioximetría, test de función pulmonar18, del que además se evaluó su sensibilidad, especificidad, cociente de probabilidad positivo (CP+) y negativo (CP−), comparado con el considerado patrón oro: la espirometría. Un índice de FEV1/FVC<70% se consideró positivo y criterio de EPOC7. En casos de espirometría inicial con patrón obstructivo, se procedió a realizar una nueva con test posbroncodilatador (inhalación de salbutamol 0,4mg).
Se investigaron la red y el apoyo social funcional (cuestionario MOS19) y el apoyo familiar (test de APGAR20). Además se llevó a cabo una revisión del sistema informático para obtener información sobre ingresos hospitalarios y medicación de todos los sujetos participantes en el estudio.
Los resultados cuantitativos fueron expresados en forma de media aritmética y desviación estándar [x (DS)] y su intervalo de confianza al 95% (IC95%). Los resultados cualitativos, en forma de su porcentaje y su IC95%. Los resultados se expresaron como porcentaje con IC95% y nivel de significación p<0,05. Correlación bivariante mediante ANOVA. Se empleó el paquete estadístico SPSS 15.
El estudio ha sido evaluado y aprobado por la Comisión de Investigación de la Gerencia de Atención Primaria Valladolid Oeste y por el Comité Ético de Investigación Clínica del Área de Valladolid Oeste.
Esquema general del estudio: Estudio descriptivo transversal para conocer la prevalencia real y la morbilidad registrada en relación a la prevalencia de referencia de la EPOC, así como el perfil individual, familiar y social, a fin de informar la intervención comunitaria.
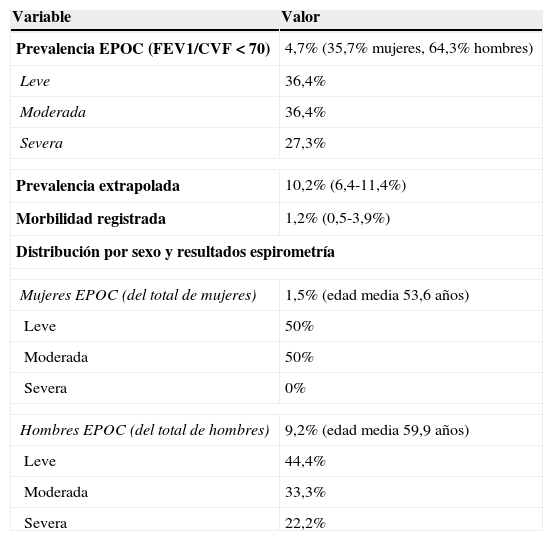
La edad media de la muestra es de 53,7años, con el 57,9% de mujeres y el 42,1% de hombres. La prevalencia de EPOC es del 4,7% (IC95%: 3-9) (64,3% hombres y 35,7% mujeres), siendo la prevalencia en hombres del 9,2%, y del 1,5% en las mujeres (tabla 1). El 0,9% presentan test posbroncodilatador positivo. De los detectados como EPOC, presentan obstrucción moderada el 36,4%, y grave, el 27,3%. La edad media de los hombres con EPOC es de 59,9años, y la de las mujeres, de 53,6años.
Prevalencia de EPOC
| Variable | Valor |
|---|---|
| Prevalencia EPOC (FEV1/CVF < 70) | 4,7% (35,7% mujeres, 64,3% hombres) |
| Leve | 36,4% |
| Moderada | 36,4% |
| Severa | 27,3% |
| Prevalencia extrapolada | 10,2% (6,4-11,4%) |
| Morbilidad registrada | 1,2% (0,5-3,9%) |
| Distribución por sexo y resultados espirometría | |
| Mujeres EPOC (del total de mujeres) | 1,5% (edad media 53,6 años) |
| Leve | 50% |
| Moderada | 50% |
| Severa | 0% |
| Hombres EPOC (del total de hombres) | 9,2% (edad media 59,9 años) |
| Leve | 44,4% |
| Moderada | 33,3% |
| Severa | 22,2% |
La morbilidad registrada promedio es del 1,2%, con un rango por cupos de médico de familia de 0,5 a 3,9%.
La prevalencia extrapolada empleada es del 10,2%6.
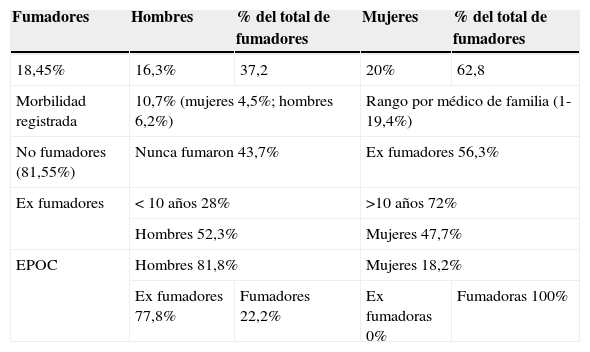
La prevalencia de fumadores activos es del 18,5% (16,3% en hombres y 20% en mujeres). De no fumadores (81,55%), el 56,3% (52,3% hombres y mujeres 47,7% %) son exfumadores, de los cuales el 72% cesaron hace más de 10años (tabla 2). Todos los pacientes EPOC tienen historia de tabaquismo, pero en el momento actual son fumadores el 22,2% de los hombres y el 100% de las mujeres (tabla 2).
Prevalencia e intensidad del tabaquismo, con y sin diagnóstico de EPOC y por sexos
| Fumadores | Hombres | % del total de fumadores | Mujeres | % del total de fumadores |
|---|---|---|---|---|
| 18,45% | 16,3% | 37,2 | 20% | 62,8 |
| Morbilidad registrada | 10,7% (mujeres 4,5%; hombres 6,2%) | Rango por médico de familia (1-19,4%) | ||
| No fumadores (81,55%) | Nunca fumaron 43,7% | Ex fumadores 56,3% | ||
| Ex fumadores | < 10 años 28% | >10 años 72% | ||
| Hombres 52,3% | Mujeres 47,7% | |||
| EPOC | Hombres 81,8% | Mujeres 18,2% | ||
| Ex fumadores 77,8% | Fumadores 22,2% | Ex fumadoras 0% | Fumadoras 100% | |
| Paquetes/año | < 15 paquetes/año | 15-30 paquetes/año | > 30 paquetes/año |
|---|---|---|---|
| Fumadores (media: 20,8 paquetes/año) | 34,9% | 34,9% | 30,2% |
| Exfumadores | 51,4% | 26,2% | 22,4% |
| No EPOC | 68% | 17,1% | 14,9% |
| EPOC | 18,2% | 45,5% | 36,4% |
| H | M | H | M | H | M | |
|---|---|---|---|---|---|---|
| No EPOC | 53,9% | 77,4% | 21,3% | 14,3% | 24,7% | 8,3% |
| EPOC | 22,2% | 0% | 55,6% | 0% | 22,2% | 100% |
| Sujetos EPOC | Edad | Paquetes/año |
|---|---|---|
| Total | 59 | 32,18 (± 21,67) |
| Hombres | 59,90 (± 12,15) | 27,89 (± 20,83) |
| Mujeres | 54,93 (± 8,13) | 51,50 (± 17,67) |
Los fumadores consumen una media de 20,80 paquetes/año (IC95%: 17,53-24,67). El 30,2% de los fumadores y el 36,4% de los EPOC fuman >30 paquetes/año. De los exfumadores, el 22,4% fumaban más de 30 paquetes/año. Los EPOC fumaron (tanto fumadores actuales como exfumadores) una media de 32,18 paquetes/año, con mayor intensidad en mujeres (tabla 2).
Nuestra morbilidad registrada de tabaquismo es del 10,7% (rango por médico de familia: 1-19,4%), de los cuales el 4,46% son mujeres y el 6,24% son hombres). La prevalencia extrapolada es del 23,9% (27,9% de hombres y 20,2% de mujeres)8.
El test de Fagerström describe grado de dependencia física alta en el 21,4% en hombres no EPOC y del 100% en EPOC, y en un 36% en las mujeres no EPOC frente al 100% de mujeres EPOC (tabla 3).
Dependencia y motivación en fumadores con y sin diagnóstico de EPOC y por sexos
| Fagerström (no EPOC/EPOC) | Dependencia baja | Dependencia moderada | Dependencia alta |
|---|---|---|---|
| No EPOC | 48,7% | 20,5% | 30,8% |
| EPOC | 0% | 0% | 100% |
| H | M | H | M | H | M | |
|---|---|---|---|---|---|---|
| No EPOC | 50% | 48% | 28,6% | 16% | 21,4% | 36% |
| EPOC | 0% | 0% | 0% | 0% | 100% | 100% |
| Richmond (no EPOC/EPOC) | Probabilidad baja | Probabilidad moderada | Probabilidad alta |
|---|---|---|---|
| No EPOC | 51,3% | 41% | 7,7% |
| EPOC | 50% | 50% | 0% |
| H | M | H | M | H | M | |
|---|---|---|---|---|---|---|
| No EPOC | 42,9% | 56% | 57,1% | 32% | 0% | 12% |
| EPOC | 0% | 100% | 100% | 0% | 0% | 0% |
El test de Richmond muestra que el 57,1% de los hombres fumadores sin criterios de EPOC tienen una probabilidad moderada de éxito en la deshabituación tabáquica, y moderada-alta el 44% de las mujeres (tabla 3). El 100% de las mujeres EPOC tienen probabilidad baja de abandonar el hábito.
La pulsioximetria presenta un rango de 92-100%, con media de 96,52 (DE: 1,6; IC95%: 96,3-96,7).
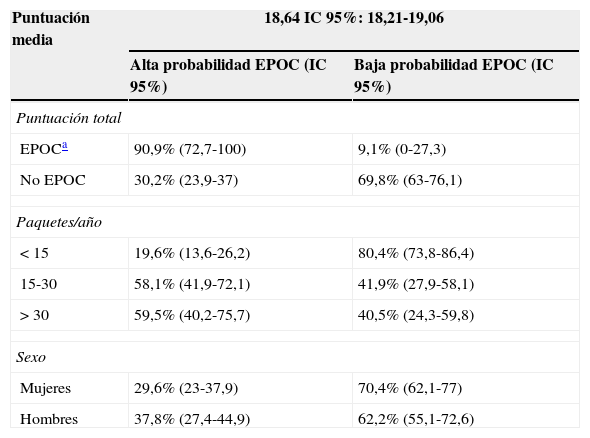
El test de función pulmonar (puntuación≤18) presenta una sensibilidad del 90,9% (IC95%: 79-106), una especificidad del 69,8% (IC95%: 63-76,1), CP+ de 3 (IC95%: 0,65-4,09) y CP– de 0,14 (IC95%: 0,02-0,67). Hay una alta probabilidad de EPOC en el 59,5% de los fumadores de >30 paquetes/año (tabla 4).
Probabilidad de EPOC según el test de función pulmonar en relación al diagnóstico espirométrico de EPOC, a la intensidad de tabaquismo y al género
| Puntuación media | 18,64 IC 95%: 18,21-19,06 | |
|---|---|---|
| Alta probabilidad EPOC (IC 95%) | Baja probabilidad EPOC (IC 95%) | |
| Puntuación total | ||
| EPOCa | 90,9% (72,7-100) | 9,1% (0-27,3) |
| No EPOC | 30,2% (23,9-37) | 69,8% (63-76,1) |
| Paquetes/año | ||
| < 15 | 19,6% (13,6-26,2) | 80,4% (73,8-86,4) |
| 15-30 | 58,1% (41,9-72,1) | 41,9% (27,9-58,1) |
| > 30 | 59,5% (40,2-75,7) | 40,5% (24,3-59,8) |
| Sexo | ||
| Mujeres | 29,6% (23-37,9) | 70,4% (62,1-77) |
| Hombres | 37,8% (27,4-44,9) | 62,2% (55,1-72,6) |
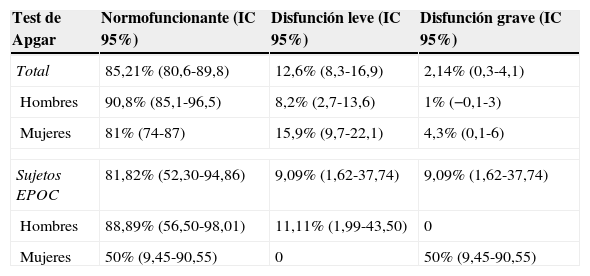
En el test de APGAR, el 12,6% presenta disfunción familiar leve y el 2,1%, grave. En los sujetos que cumplen criterios de EPOC, el 18,2% presentan disfunción: 9,1% leve y 9,1% grave, muy significativa esta última en mujeres (tabla 5).
Función familiar según género y en pacientes EPOC
| Test de Apgar | Normofuncionante (IC 95%) | Disfunción leve (IC 95%) | Disfunción grave (IC 95%) |
|---|---|---|---|
| Total | 85,21% (80,6-89,8) | 12,6% (8,3-16,9) | 2,14% (0,3-4,1) |
| Hombres | 90,8% (85,1-96,5) | 8,2% (2,7-13,6) | 1% (−0,1-3) |
| Mujeres | 81% (74-87) | 15,9% (9,7-22,1) | 4,3% (0,1-6) |
| Sujetos EPOC | 81,82% (52,30-94,86) | 9,09% (1,62-37,74) | 9,09% (1,62-37,74) |
| Hombres | 88,89% (56,50-98,01) | 11,11% (1,99-43,50) | 0 |
| Mujeres | 50% (9,45-90,55) | 0 | 50% (9,45-90,55) |
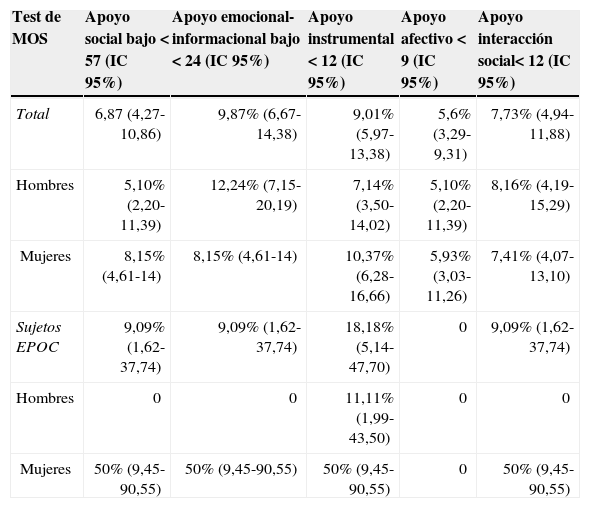
En cuanto al test de MOS, de apoyo social, el 6,9% de la muestra tienen un índice global máximo bajo (8,1% en mujeres, el 9,1% en EPOC), destacando el apoyo instrumental bajo, que llega al 18,2%. En las mujeres EPOC los índices bajos en todas las dimensiones se elevan a un 50%, salvo el apoyo afectivo (tabla 6).
Función social según género y en pacientes EPOC
| Test de MOS | Apoyo social bajo < 57 (IC 95%) | Apoyo emocional-informacional bajo < 24 (IC 95%) | Apoyo instrumental < 12 (IC 95%) | Apoyo afectivo < 9 (IC 95%) | Apoyo interacción social< 12 (IC 95%) |
|---|---|---|---|---|---|
| Total | 6,87 (4,27-10,86) | 9,87% (6,67-14,38) | 9,01% (5,97-13,38) | 5,6% (3,29-9,31) | 7,73% (4,94-11,88) |
| Hombres | 5,10% (2,20-11,39) | 12,24% (7,15-20,19) | 7,14% (3,50-14,02) | 5,10% (2,20-11,39) | 8,16% (4,19-15,29) |
| Mujeres | 8,15% (4,61-14) | 8,15% (4,61-14) | 10,37% (6,28-16,66) | 5,93% (3,03-11,26) | 7,41% (4,07-13,10) |
| Sujetos EPOC | 9,09% (1,62-37,74) | 9,09% (1,62-37,74) | 18,18% (5,14-47,70) | 0 | 9,09% (1,62-37,74) |
| Hombres | 0 | 0 | 11,11% (1,99-43,50) | 0 | 0 |
| Mujeres | 50% (9,45-90,55) | 50% (9,45-90,55) | 50% (9,45-90,55) | 0 | 50% (9,45-90,55) |
El 70% de los pacientes EPOC (IC95%: 64,2-75,8) nunca han presentado ingreso hospitalario (10% 3 veces y 20% una vez). El 10% de los pacientes que participaron estaban tomando más de 3 medicamentos (polimedicados), frente al 60% (IC95%: 53,8-66,2) de los pacientes identificados como EPOC.
DiscusiónLos estudios de prevalencia de EPOC en España más reconocidos son IBEREPOC (1997)5 y EPI-SCAN (2007)6. EPI-SCAN encontró una prevalencia del 10,2% en edades entre 40 y 80años. En nuestro estudio encontramos, con los mismos criterios, una prevalencia del 4,7% en población de 40 a 75años, con mayor prevalencia en hombres, reforzando así la variabilidad etaria y geográfica5,6,21.
Tanto la morbilidad registrada por EPOC como la de tabaquismo son más bajas que las prevalencias reales, pero lo que llama la atención es la importante variabilidad interprofesional (EPOC 1,2%: rango 0,5-3,9, y tabaquismo 10,7%: rango 1-19,4).
El tabaco es el principal agente causal de EPOC, y la cesación tabáquica puede prevenir y modificar su curso evolutivo3,22. En nuestro estudio encontramos bajas prevalencias de EPOC (4,7%) y tabaquismo (18,5%). Un estudio anterior en nuestra ZBS23 (2002) reflejó 34,8% de fumadores de 40 a 75años. En 12años ha descendido 16,3 puntos. En España, el descenso ha sido de 8,2 puntos (32,1% en 1993 a 23,9% en 2012). Y ha disminuido en hombres del 44 al 27,9%, mientras que en mujeres del 20,8% a solo el 20,2%10. Nosotros evidenciamos que ya las mujeres fuman más (62,8%, y sobre todo las mujeres EPOC), y con tasa similar, desde el 20,8% en 200223 al 20% actual. El descenso en hombres es del 48,8%23 al 16,3% actual. Además, los hombres fumadores tienen actualmente mayor motivación para dejarlo que las mujeres.
El abandono tabáquico se relaciona con estrategias legislativas (precios, espacios), educativas y sanitarias. Múltiples autores definen el tabaquismo como un indicador de «morbilidad evitable imputable a la atención primaria»24. Ese descenso, entre otros factores, puede vincularse, por tanto, a programas de promoción, prevención y deshabituación realizados en atención primaria desde hace tiempo25. Sin embargo, llama la atención la estabilidad de la tasa de tabaquismo en las mujeres a lo largo de los años. Los motivos que lo explican pueden ser múltiples y externos a nosotros (mayor nivel de dependencia física…), pero probablemente tengamos que analizar si nuestra intensidad de esfuerzo para detectar el tabaquismo y promover su abstinencia es la misma cuando se trata de mujeres fumadoras.
En los últimos años se sigue investigando en el diagnóstico de la EPOC tanto en exploración física como es el caso de la altura laríngea26 o en los test como el test de función pulmonar18. En este estudio evidenciamos su validez (comparable a los datos de validación original18), con una alta sensibilidad y una especificidad baja, similares a un estudio anterior27 en el que se demuestra que la combinación de altura laríngea <4cm y test de función pulmonar positivo (puntuación <18) conlleva un CP+ de 29,1 (IC95%: 9,5-89,1) y CP− de 0,26 (IC95%: 0,05-1,4).
Detectamos niveles de disfunción familiar similares a otras poblaciones20 y entre pacientes no EPOC y EPOC, salvo que en estos la proporción de disfunción grave es mayor, especialmente en mujeres. Según la ENS9, las mujeres asumen el cuidado de menores, personas limitadas, discapacitadas y tareas del hogar.
En el test de MOS, el 6,5% presentan un índice global bajo; el 66,7% son mujeres, comparable a otros estudios19. Las mujeres perciben peor apoyo social, instrumental y afectivo. Los EPOC perciben peor apoyo instrumental.
Las mujeres EPOC sienten su familia más disfuncional y peor apoyo social (en todas las dimensiones) y es peor comparada con otras patologías28.
En conclusión, detectamos que las prevalencias de EPOC y de tabaquismo son más bajas en nuestra ZBS, y que la de tabaquismo, menor que la nacional, disminuyó claramente comparada con nuestro estudio previo.
La morbilidad registrada es menor que nuestra prevalencia. Este extremo nos hace reflexionar sobre si infradiagnosticamos, si no registramos, o si el criterio de corte no es adecuado16, o todos ellos.
Pero los resultados, sobre todo, nos hacen meditar sobre la importante variabilidad interprofesional detectada y se convierte en una línea de investigación y trabajo ineludible. La variabilidad puede responder a diferencias29 por: morbilidad por cupo, uso del registro, pero también por diferencias en la práctica médica profesional, que debe ser analizada.
Detectamos además que las mujeres han de ser una población diana con la que trabajar en consulta, en la familia y en la comunidad.
Desde un principio, las actividades en relación al tabaco han sido un referente habitual entre las actividades de carácter comunitario30. El trabajo grupal, especialmente con informadores clave, y el trabajo intersectorial, con servicios sociales, pueden permitirnos seleccionar las mejores estrategias de intervención en este grupo de población.
En resumen, identificamos la necesidad de incluir la perspectiva de género en nuestro proyecto de intervención y sensibilizar a los profesionales de esta necesidad; de desarrollar actividades sociosanitarias que permitan mejorar el apoyo instrumental y social en las personas diagnosticadas de EPOC y favorecer la participación comunitaria para mejorar la eficiencia. Es importante insistir sobre la prevención cuaternaria y la necesaria medicina reflexiva basada en los pacientes, e intervenir para analizar y corregir la variabilidad interprofesional.
Por lo tanto, estos estudios nos permiten evaluar nuestra resolutividad, a nivel local, y dar la orientación comunitaria propia de nuestra especialidad, dado que la extrapolación no parece suficiente para orientar la idoneidad y pertinencia de nuestras intervenciones y se hace indispensable para la planificación operativa, herramienta clave para nuestra eficacia de nivel.
- -
La prevalencia de EPOC es muy variable según zonas básicas de salud, pudiendo variar si los factores contribuyentes se modifican en el espacio y en el tiempo.
- -
La prevalencia de tabaquismo, considerada como indicador de morbilidad evitable imputable a la atención primaria, ha descendido en los últimos años. Probablemente sea debido a las intervenciones legislativas, educativas y sanitarias realizadas, y entre ellas a las actividades de promoción y prevención realizadas por los profesionales de atención primaria.
- -
Los test de evaluación de EPOC pueden a ayudar en el diagnóstico de nuestros pacientes.
- -
La prevalencia de EPOC es baja en una población con prevalencia de tabaquismo baja, comparadas ambas con las prevalencias de referencia. Sin embargo, el tabaquismo se mantiene muy estable en las mujeres. Actualmente fuman más que los hombres, con alta dependencia y baja motivación para el abandono, junto con peor percepción de función familiar y social.
- -
Frente a la extrapolación de datos, este estudio aporta orientación para la intervención comunitaria. Nos informa sobre nuestras intervenciones de prevención primaria (persistir, reforzar y reorientar contenidos y poblaciones diana de nuestro programa de deshabituación tabáquica), prevención secundaria (despistar a los pacientes con alto riesgo con métodos fáciles), prevención terciaria (apoyo instrumental a las cuidadoras y social a las pacientes con EPOC) y prevención cuaternaria (medicina reflexiva basada en los pacientes), junto con el necesario análisis y corrección de la variabilidad interprofesional y del registro en nuestros sistemas de información.
- -
Los estudios de prevalencia de Zona Básica de Salud se erigen como centinelas del impacto de la atención primaria para aquellos procesos, indicadores de morbimortalidad evitable, cuya mejora es atribuible a la misma.
Los autores declaran no tener ningún conflicto de intereses.
Al Dr. Daniel Araúzo por su lectura crítica del artículo. A la Gerencia de Atención Primaria de Valladolid Oeste por el apoyo a esta investigación, y especialmente al Dr. Jesús Matamala (Unidad Docente de Medicina Familiar y Comunitaria) y a la Dra. Eva López (Unidad de Investigación).
Verónica Casado Vicente (investigador principal)
Esther Agustín Vicente
Andrés E. Álvarez Hodel
Sofía Benéitez Bartolomé
Sandra Calvo Sardón
Tatiana González Rebollar
Beatríz Marcos Sánchez
Héctor C. Martos Álvarez
Martín Nicolás Masdeu Mestrano
Ana Miranda Muro
Sandra Margot Navarro Contreras
Violeta Ramírez Arroyo
Lorena San José Santo Tomás
Natalia Santamarta Solla
Natalia Spaans Fernández
Mercedes Villafañe Olmedo
Merly Zelada Aliaga