El sobrediagnóstico del cáncer es la detección de cánceres asintomáticos que no crecen o que están creciendo con tal lentitud que nunca habrían causado problemas médicos en el paciente en el transcurso de su vida. Con frecuencia, son tumores detectados a través de los cribados poblacionales pero también en el contexto clínico por los hallazgos incidentales a partir de las pruebas de imagen con tecnología avanzada. Algunos de estos tumores detectados podrían incluso hasta desaparecer espontáneamente sin tratamiento. El paciente posiblemente morirá a consecuencia de otra enfermedad antes de que el cáncer haya causado síntomas. Por esa razón, el diagnóstico de estos tumores es una causa importante de sobretratamiento, lo que puede incluir riesgos graves y toxicidad. Aunque el sobrediagnóstico puede darse en cualquier enfermedad, es más relevante en el caso del cáncer.
Overdiagnosis of cancer is the detection of asymptomatic cancers that do not grow or they are growing with such slowness, that they would never have caused medical problems in the patient during the course of their life. Often they are tumours that are detected through population screenings but also in the clinical context due to incidental findings from image tests with advanced technology. Some of these tumours could even disappear spontaneously without treatment. The patient may die as a result of another disease before the cancer has caused symptoms. For that reason, the diagnosis of these tumours is an important cause of over-treatment, which can include serious risks and toxicity. Although overdiagnosis can occur in any disease, it is more relevant in the case of cancer.
El cáncer constituye uno de los problemas más relevantes a nivel mundial1. En las últimas décadas la incidencia ha aumentado considerablemente y en la actualidad la supervivencia de los pacientes está aumentando de forma continua1-3.
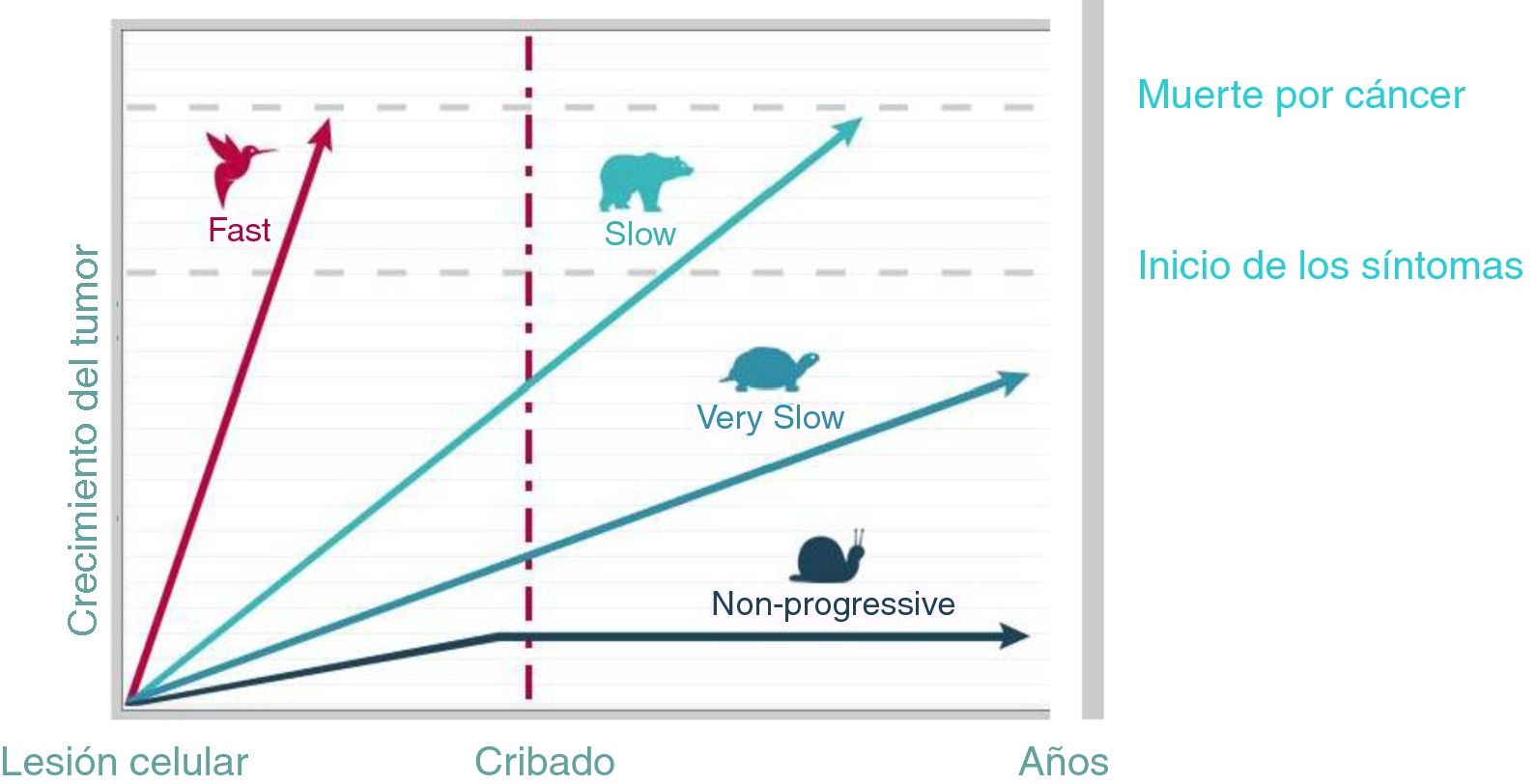
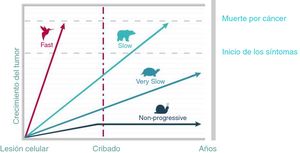
El diagnóstico precoz del cáncer mediante estrategias de cribado permite diagnosticar la enfermedad antes de que se manifieste clínicamente, ofrecer un tratamiento precoz, reducir la mortalidad y aumentar la calidad de vida4. No obstante, la progresión del cáncer está influida por el órgano y el tejido en el que se origina y por la biología del tumor5. En la figura 1 se muestran los diferentes modelos de progresión de distintos cánceres6-8. Solo cuando los tumores crecen lenta pero progresivamente el cribado resulta eficaz.
Heterogeneidad de la progresión del cáncer.
Adaptado de Welch y Black6.
El sobrediagnóstico es consecuencia de la no progresión tumoral o bien de la mortalidad competitiva debido a otras causas (el paciente muere a consecuencia de otra enfermedad antes de que el cáncer cause síntomas)6,7. Las autopsias muestran que existe un reservorio de cánceres subclínicos (silentes) en individuos que han muerto por otras causas6,9.
El sobrediagnóstico no es un error diagnóstico, sino un error pronóstico por desconocimiento del impacto sobre la calidad y la expectativa de vida. El sobrediagnóstico conduce a tratamientos innecesarios que, dado que no aportan beneficios, solo pueden causar daño (muertes por cirugía, pérdida del órgano afectado, segundas neoplasias por radiación o por quimioterapia, etc.). Aunque el sobrediagnóstico puede darse en cualquier enfermedad, es más relevante en el caso del cáncer6,7, por el impacto que ello supone para el paciente y también en las familias y en la sociedad.
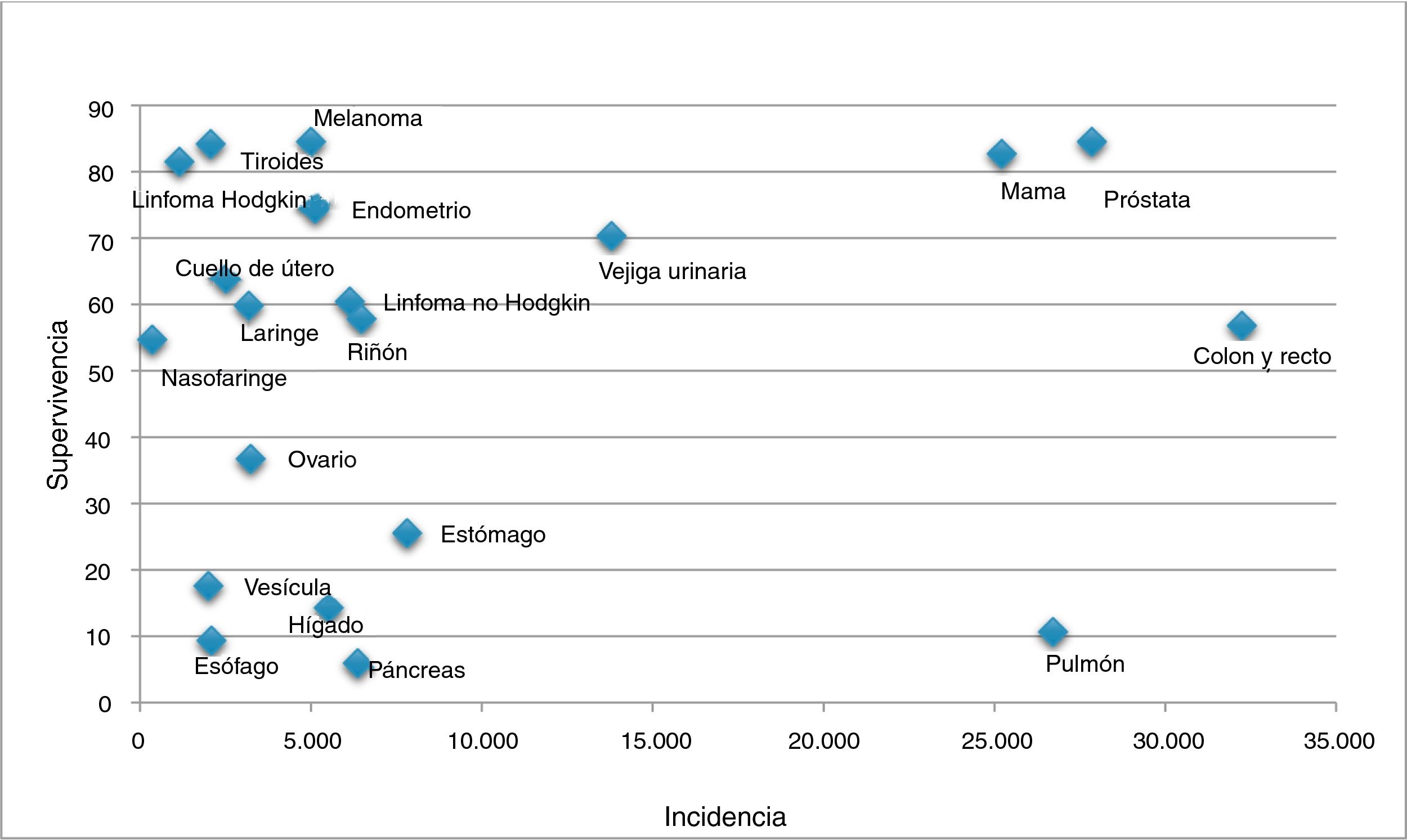
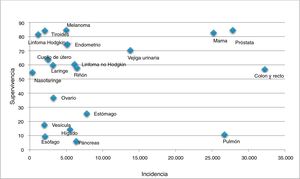
La comunidad europea recomienda la realización de cribado poblacional del cáncer colorrectal (CCR), de mama y de cuello de útero10. Sin embargo, los programas poblacionales contribuyen de forma desproporcionada a incrementar el sobrediagnóstico del cáncer, aumentando su incidencia y supervivencia (fig. 2)11, sin una reducción de la mortalidad específica12-14. El aumento de la supervivencia podría erróneamente interpretarse como consecuencia de la eficacia del cribado, cuando en realidad se debe a la detección de tumores de nulo o lento crecimiento.
El término lesión indolente es preferible al término cáncer, siempre y cuando se pueda determinar que estas lesiones tienen un crecimiento lento y un riesgo extremadamente bajo de diseminación metastásica5. No obstante, no siempre es posible distinguir los tumores agresivos de aquellos indolentes que no provocan daños. Cuantificar el sobrediagnóstico no es sencillo, ya que una vez diagnosticado el cáncer es difícil discriminar entre un cáncer clínicamente significativo que se beneficiará del tratamiento y un cáncer clínicamente irrelevante14.
Las lesiones indolentes detectadas a través del cribado, según diferentes series, representan entre el 15 y el 75% de todos los cánceres5. En el CCR y de cuello de útero hay poca evidencia de sobrediagnóstico porque la incidencia de estos cánceres disminuye con los cribados. Sin embargo, las biopsias y los tratamientos de las lesiones precancerosas (displasia cervical y pólipos adenomatosos y serrados) también pueden ocasionar sobrediagnóstico, ya que son lesiones que quizás nunca progresen y en cambio pueden ocasionar una morbilidad innecesaria5.
A continuación, revisamos algunos cánceres que ejemplifican el sobrediagnóstico.
Microcarcinoma papilar de tiroidesLa incidencia de cáncer de tiroides en diversos países durante los últimos 30 años ha aumentado, mientras que la mortalidad se ha mantenido estable15.
El cáncer de tiroides se clasifica en 3 tipos histológicos: a) epiteliales: carcinomas papilares (80-90% de los casos) y foliculares (5-10%); b) células parafoliculares: carcinomas medulares (< 5%), y c) carcinomas anaplásicos, que son tumores indiferenciados (más raros y de peor pronóstico). Desde 1992, la Organización Mundial de la Salud incluye el término microcarcinoma papilar para denominar el cáncer papilar de menos de 1cm.
La exposición a la radiación ionizante en el contexto de pruebas diagnósticas, el sobrepeso y la diabetes son factores de riesgo al alza. No obstante, los cambios observados en los patrones de las mutaciones somáticas no se reflejan en la incidencia16. El incremento del cáncer de tiroides básicamente se justifica por la introducción en la década de los 80 de la ecografía y la punción-aspiración con aguja fina. De hecho, la mayoría de los cánceres de tiroides se presentan como hallazgos incidentales16,17.
La International Agency for Research on Cancer (IARC), en un estudio realizado en 12 países16, muestra que el porcentaje de casos sobrediagnosticados en mujeres durante el 2003-2007 oscila entre el 70 y el 80% en Australia, Francia, Italia y EE. UU., y es del 50% en Japón, países nórdicos, Inglaterra y Escocia16. El patrón de curvas de edad, aunque similar, es menos pronunciado en los hombres y los picos se presentan a edades más avanzadas. El aumento en la incidencia se debe casi por completo a cánceres papilares pequeños (< 2cm). Las tasas de mortalidad se han mantenido estables o han disminuido discretamente.
En la República de Corea, en el contexto de un cribado poblacional para diversos cánceres, se incluyó la ecografía de tiroides16. En el período 2003-2007, el cáncer de tiroides fue el más común diagnosticado en mujeres y se estima que aproximadamente el 90% de los casos fueron debidos a sobrediagnóstico.
La mayoría de cánceres papilares son de buen pronóstico y bajo grado de malignidad16. Se asocia a peor pronóstico ser varón, tener más de 45 años, > 1cm (algunos micronodulares de < 1cm pueden ser potencialmente malignos), bilateralidad, multifocalidad, presencia de metástasis linfáticas y de mutación BRAF. La principal dificultad es saber diferenciar el subgrupo de microcarcinomas de bajo riesgo que podrían beneficiarse de un tratamiento conservador y los de elevado riesgo, que requieren tratamientos más agresivos: tiroidectomía total, extirpación de ganglios linfáticos y el yodo radiactivo con fines terapéuticos.
La United States Preventive Services Task Force (USPSTF)18 y el Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS)10 se posicionan en contra del cribado del cáncer de tiroides, dado que su detección en personas asintomáticas ocasiona más daños que beneficios. La mayoría de los cánceres son tratados con la extirpación de la glándula, desde una lobulectomía hasta cirugía extensa para extirpar los ganglios linfáticos del cuello. Los daños quirúrgicos permanentes más frecuentes incluyen hipoparatiroidismo (hipocalcemia) y parálisis recurrente del nervio laríngeo (parálisis de las cuerdas vocales). El tratamiento tras la cirugía depende del estadio del cáncer. Las personas que se han sometido a una tiroidectomía necesitarán tomar levotiroxina diariamente, de manera indefinida.
Carcinoma ductal in situ de la mamaEl cáncer de mama es el tumor más frecuente en las mujeres de los países occidentales.
Este cáncer integra un grupo diverso de tumores que difieren en su histología y comportamiento biológico19. Según su histología, los tumores no invasivos (carcinomas in situ) pueden ser ductales o lobulillares. Los cánceres invasivos más comunes son19: a) ductal infiltrante (70-80%); b) lobulillar infiltrante (8%); c) ductal/lobular mixto (7%), y d) otros tipos: metaplásicos, mucinosos, tubulares, medulares y papilares.
La clasificación histológica no explica la diversidad de comportamiento biológico19. Según su expresión génica, se conocen 4 subtipos moleculares: luminal A, luminal B, HER 2 y basal. Los luminales constituyen la mayoría de los cánceres de mama. El luminal A presenta receptores estrogénicos (ER) y progesterónicos (PR) positivos y HER2 negativo. El luminal B presenta ER, PR y HER2 positivos. La sobreexposición del HER2 está presente en aproximadamente el 10-15% de los cánceres de mama, y generalmente son negativos para ER y PR. El basal pertenece a la categoría de triple negativo (ER, PR y HER2 negativos). El luminal A es el de mejor pronóstico y el basal el de peor pronóstico.
La mamografía de cribado es el método más eficaz para la detección precoz del cáncer de mama (masa, aumento de la densidad de partes blandas, microcalcificaciones)10. Actualmente, todas las comunidades autónomas llevan a cabo programas poblacionales dirigidos a las mujeres de entre 50 y 69 años, mediante mamografía cada 2años. La ecografía se usa para el diagnóstico diferencial entre lesiones benignas o malignas. La resonancia magnética en combinación con la mamografía se recomienda en la vigilancia de las pacientes de alto riesgo de cáncer de mama20.
Los programas de cribado han contribuido a reducir la mortalidad del cáncer de mama, pero también han hecho aumentar de forma considerable la incidencia de carcinoma ductal in situ (CDIS). Antes de la introducción de la mamografía de cribado, los CDIS rara vez se diagnosticaban20. El 90% de las mujeres con CDIS tienen microcalcificaciones sospechosas en la mamografía19.
El término CDIS abarca un grupo heterogéneo de lesiones que difieren en su presentación clínica, histología y biología19. Se caracteriza por la proliferación de células epiteliales supuestamente malignas dentro de los conductos mamarios, sin traspasar la pared. Se clasifican en 3categorías de potencial maligno: bajo (i), intermedio (ii) o alto (iii), que se correlacionan con el riesgo de progresión y el grado de carcinoma invasivo concurrente. La transición de CDIS de bajo grado (< 1cm, diploides, con RE y RP positivos, baja tasa de proliferación y, raramente, anormalidades de los oncogenes HER2 o p53) a CDIS de alto grado (aneuploides, con RE y RP negativos, alta tasa de proliferación y presencia de HER2 y p53 y de angiogénesis) o a carcinoma invasivo de alto grado es poco probable.
Los factores de riesgo para CDIS y cáncer de mama invasivo son similares: antecedentes familiares de cáncer de mama, aumento de la densidad mamaria, obesidad, nuliparidad o retraso en la edad del primer nacimiento20. El CDIS forma parte también del síndrome de cáncer de mama y ovario hereditario (mutaciones en los genes BRCA1 y BRCA2).
Existe controversia sobre si el CDIS es la etapa ideal para la detección temprana del cáncer de mama, o si representa un sobrediagnóstico. Las estimaciones de sobrediagnóstico en el cribado del cáncer de mama varían entre el 10 y el 50%.
En general, la comunidad científica está de acuerdo en que la mamografía de cribado reduce la mortalidad por cáncer de mama, pero existen controversias. La disminución de la incidencia de cáncer de mama en estadio avanzado a través de los cribados ha sido muy relativa, lo que sugiere que el cribado comporta sobrediagnóstico de lesiones de crecimiento lento que quizás no requerirían tratamiento20. A la vez, los ECA realizados en la década de los 90 no reflejan los cambios en la tecnología (mamografía digital), ni tampoco la mejoría de la supervivencia con los tratamientos actuales (tamoxifeno, inhibidores de la aromatasa, tratamientos biológicos con nuevas dianas terapéuticas). Se estima que los tratamientos actuales, tanto en población cribada como no cribada, han aumentado la supervivencia por cáncer de mama en un 12-20%.
Actualmente, la USPSTF y la Canadian Task Force (CTF) recomiendan el cribado de cáncer de mama, pero han reducido la fuerza de las recomendaciones10. El PAPPS ya en el año 2012 adoptó recomendaciones más restrictivas10. Las recomendaciones de la American Cancer Society en su última actualización de 2015 también son más restrictivas y tienen en cuenta el sobrediagnóstico del cáncer de mama10.
Las controversias del cribado de cáncer de mama han propiciado que las organizaciones incorporen la necesidad de proporcionar a las mujeres participantes información sobre los beneficios y los riesgos (falsos positivos, falsa seguridad, sobrediagnóstico)21. Es fundamental conocer los factores asociados al riesgo de presentar un cáncer de mama tras un cribado negativo (patrones radiológicos, densidad de las mamas)22, para poder personalizar el cribado posterior según el riesgo individual. Actualmente, en Europa están en marcha varios proyectos que tienen por objetivo la detección precoz personalizada del cáncer de mama.
Asimismo, el riesgo de cáncer de mama se debe evaluar en función de la historia personal y familiar y derivar a las pacientes de alto riesgo a las unidades de consejo genético.
Es importante proporcionar información objetiva y contrastada que permita a cada mujer tomar su propia decisión, de forma libre e informada, teniendo en cuenta sus valores y preferencias personales, ya sea en el sentido de participar o no participar en los programas de cribado.
Adenocarcinoma de próstata de bajo riesgo (Gleason < 7)El cáncer de próstata es el tumor más frecuente en hombres en los países occidentales. Cuatro de cada 5casos se diagnostican en varones > 65 años, por lo que el aumento en la esperanza de vida y el envejecimiento de la población conllevan un importante aumento en el número de casos.
La mayoría de los cánceres de próstata evolucionan lentamente y los síntomas se presentan en las etapas avanzadas de la enfermedad. Actualmente, un elevado porcentaje se diagnostica de forma oportunista mediante determinación del PSA23.
El adenocarcinoma de próstata se clasifica según TNM, nivel de PSA y puntación Gleason en el momento del diagnóstico. La puntuación de Gleason mide el grado de agresividad a partir de 2biopsias (dirigidas con ecografía transrectal)23. A cada biopsia se le asigna una puntuación entre 1 y 5. El valor 1 corresponde a un tumor bien diferenciado y el 5 a un tumor escasamente diferenciado. La puntuación de Gleason es la suma de los valores obtenida entre las 2biopsias (valores entre 2 y 10): Gleason entre 2 y 6 indica escasa agresividad, crecimiento lento y, por lo tanto, de mejor pronóstico; Gleason de 7 indica agresividad intermedia y de 8 a 10 significa que es un cáncer agresivo y de mal pronóstico.
El cribado del cáncer de próstata mediante la determinación del PSA ha sido y es motivo de controversia10. El ECA European Randomized Study of Screening for Prostate Cancer (ERSPC) muestra reducción de la mortalidad y el US Prostate, Lung, Colorectal and Ovarian (PLCO) screening trial, no. No obstante, los 2ECA muestran un aumento significativo de cánceres diagnosticados en el grupo de intervención frente al grupo control. A día de hoy, la relación beneficio-riesgo de este cribado, como concluyen las diversas revisiones sistemáticas disponibles, no está claramente establecida10. Sin embargo, la facilidad de la determinación del PSA a partir de una muestra sanguínea ha facilitado la amplia utilización de este test en las consultas de atención primaria y atención especializada.
Muchos de los cánceres de próstata detectados podrían no causar síntomas a lo largo de la vida de la persona afectada y la persona fallecer por una causa diferente del cáncer de próstata. A partir de los estudios ERSPC y PLCO, se estima una tasa de sobrediagnóstico de entre el 12% (PLCO) y el 50% (ERSPC). Las edades de las poblaciones estudiadas afectan a las estimaciones del sobrediagnóstico, siendo más importante cuanto mayor es la edad24.
El sobrediagnóstico conlleva diversos efectos adversos asociados a la biopsia diagnóstica (hemorragias, infecciones graves, retención de orina, dolor), al tratamiento quirúrgico y a la radiación (disfunción eréctil, incontinencia urinaria, complicaciones cardiovasculares y muerte perioperatoria) y a los efectos psicológicos asociados10. Los riesgos del sobrediagnóstico en el cáncer de próstata posiblemente no compensan el moderado beneficio del cribado con PSA. Se desconoce el balance beneficio-riesgo en la población de riesgo elevado (personas africanas y caribeñas de raza negra, personas con antecedentes de cáncer de próstata o portadoras de BRCA).
La USPSTF, la CTF y el PAPPS no recomiendan el cribado sistemático del cáncer de próstata10. Antes de tomar una decisión las personas deben estar informadas de las incertidumbres, riesgos y potenciales beneficios del cribado con PSA. Los profesionales deben favorecer que el paciente tome una decisión personal de acuerdo con sus preferencias.
Actualmente, se están investigando métodos de cribado mediante marcadores biológicos más válidos y que minimicen los riesgos. También se están llevando a cabo estudios que ayuden a diferenciar los cánceres de próstata de bajo y alto riesgo.
IncidentalomasAl margen de los programas de cribado de cáncer poblacionales, el sobrediagnóstico del cáncer puede ocurrir en el contexto clínico del día a día13, debido a hallazgos incidentales de tumores asintomáticos, detectados en las pruebas de imagen con tecnología avanzada (tomografía computarizada, resonancia magnética nuclear, tomografía por emisión de positrones), solicitadas con finalidad diagnóstica por otras causas, o en los cribados case-finding.
El término incidentaloma es un neologismo que describe a una masa o lesión totalmente asintomática que es descubierta de forma casual en un paciente asintomático, debido al uso común de técnicas de diagnóstico por imagen. El reservorio de incidentalomas incluye malignidades indolentes y subclínicas, además de anormalidades benignas15.
El dilema de no hacer nada, de no tratar las lesiones indolentesLa tecnología avanza rápidamente y permite detectar lesiones en etapas muy tempranas, sin determinar si estas son o no preocupantes. Cada vez, existe mayor evidencia de que en algunas circunstancias, podría ser mejor no tratar el cáncer.
La vigilancia se ha considerado una opción para el cáncer de próstata de bajo riesgo y actualmente se plantea también para otros cánceres, incluidos el carcinoma micropapilar de tiroides y CDIS de mama. Ante un posible cáncer indolente, algunos médicos prefieren recomendar vigilancia activa y retardar la cirugía, a menos que el beneficio de tratar sea muy claro. Si las pruebas realizadas durante la vigilancia activa, muestran signos de progresión se indica tratamiento. Otras personas prefieren mantener una espera vigilante (sin hacer pruebas) antes de iniciar cualquier tratamiento.
La toma de decisiones en condiciones de incertidumbre no es fácil. La respuesta al tratamiento es crucial, pero también es importante el impacto de los tratamientos en la calidad de vida. Los pacientes tratados están dispuestos a sufrir los efectos indeseables relacionados con el tratamiento inmediato y son conscientes de que necesitarán un tiempo para la recuperación y en algunos casos requerirán tratamiento de por vida (p. ej., levotiroxina en el cáncer de tiroides). Los pacientes no tratados, en cambio, se han de enfrentar a la posibilidad de que la lesión indolente puede evolucionar hacia un cáncer agresivo y de que en una situación de vigilancia, ya sea activa o expectante, su calidad de vida puede verse afectada.
No todas las personas son psicológicamente capaces de lidiar con la incertidumbre y se desconoce el perfil de paciente capaz de convivir con ella. En general, los pacientes y los médicos prefieren actuar y eliminar la posibilidad de que algo malo pueda suceder en el futuro. Actualmente, están en marcha diversos estudios que intentan aportar luz a estas demandas.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.