La despenalización de la eutanasia y el suicidio médicamente asistido genera un debate continuo. La confusión terminológica constituye una de las principales dificultades a la hora de consensuar prácticas médicas. El objetivo de este trabajo fue conocer si los términos de «eutanasia» y «suicidio médicamente asistido» son empleados con el mismo significado por los médicos de Extremadura.
Material y métodoSe llevó a cabo una investigación cualitativa a través de 2 grupos focales en la que participaron médicos de diferentes especialidades que atendían a un gran número de pacientes en situación terminal. No se realizó ningún otro focal, pues se objetivó saturación con solo 2 grupos. Las sesiones fueron grabadas en audio y transcritas por 2 expertos en metodología cualitativa. Se utilizó para la explotación de los datos el programa informático Atlas.ti. El grupo de «atención médica al final de la vida» de la Organización Médica Colegial de España actuó como grupo asesor del estudio.
ResultadosSe constató confusión terminológica en: 1) la mezcla de conceptos etimológicos, funcionales y sociales; 2) el término de eutanasia pasiva; 3) la equiparación de eutanasia con suicidio médicamente asistido; 4) la confusión con el equivalente: «deseo de adelantar la muerte»; y 5) la dificultad de diferenciar sedación de eutanasia. Hubo consenso en ciertos aspectos tales como: a) la plena voluntariedad; b) la condición de enfermedad terminal; y c) el padecimiento de síntomas insoportables.
ConclusionesPersiste la variabilidad conceptual relacionada con la eutanasia, especialmente llamativa al observar la pervivencia del concepto de eutanasia pasiva. Parece conveniente que exista un lenguaje común que asigne a las palabras un significado preciso para ayudar a los médicos en su práctica profesional.
The decriminalisation of euthanasia and assisted medical suicide has generated a continuous debate. The terminological confusion is one of the main difficulties in obtaining medical practice consensus. The objective of this study was to determine whether the terms of Euthanasia and physician assisted suicide are used with the same meaning by doctors in Extremadura (Spain).
Material and methodA qualitative study was conducted using two focus groups in which doctors from different specialties who attended a large number of terminal patients participated. No other focus group was required due to saturation. The sessions were tape recorded and transcribed by two experts in qualitative methodology. Atlas.ti software was used for the analysis. We were advised by the “Health Care at the end of life” Group of the Organizacion Médica Colegial of Spain.
ResultsTerminological confusion was verified in: 1) The mixture of etymological, functional and social concepts, 2) the term Passive Euthanasia, 3) the association between euthanasia and physician assisted suicide, 4) the confusion with the equivalent “wish to hasten death”, and 5) the difficulty of differentiating sedation with Euthanasia. There was consensus on some aspects: a) Full voluntariness, b) the condition of terminal illness, and c) the condition of unbearable symptoms.
ConclusionsConceptual variability persists in relation to the concept of Euthanasia, and is particularly noticeable in the persistence of the concept of passive euthanasia. It would be desirable to achieve a common language to assign a precise meaning to these words to help doctors in their professional practice.
Antes de iniciar cualquier tipo de debate desde la perspectiva moral, ética o legal sobre la eutanasia (E), los conceptos deben ser aclarados. ¿Cómo podremos acercarnos a cuestiones como la pertinencia, las indicaciones, los procedimientos o las consecuencias de la E, si ni siquiera sabemos si estamos hablando de lo mismo?
En 2002 el Comité de Ética de la Sociedad Española de Cuidados Paliativos (SECPAL) elabora un documento de Declaración sobre la E en la SECPAL1, consciente de que la E estaba planteando un debate social que, más allá de su dimensión sanitaria, suscitaba interrogantes éticos, jurídicos y políticos. En 2009 dicha sociedad científica lleva a cabo una revisión conceptual; en dicha declaración se hacía mención al concepto de E como sigue2: «Se entiende que el concepto de E debe incluir exclusivamente la acción u omisión, directa e intencionada, encaminada a provocar la muerte de una persona que padece una enfermedad avanzada o terminal, a petición expresa y reiterada de esta».
La confusión terminológica que se percibe en la opinión pública también se puede observar, con frecuencia, entre quienes ostentan responsabilidades públicas e incluso en algunos profesionales sanitarios.
Este desacuerdo está sustentado en la dificultad que tienen los médicos en definir de una manera uniforme el concepto, dado que sus actitudes y opiniones responden a diferentes cuestiones.
Sanders et al.3 insisten en que a pesar de ser un tema muy debatido en los medios de comunicación y por la población en general, parece que hay una falta de claridad en los conceptos y definiciones utilizadas en el debate social de la E. Ello conlleva que las discusiones sobre la E sean a menudo confusas4.
En 20035 el grupo de trabajo de Ética de la Asociación Europea de Cuidados Paliativos (EAPC) intentó consensuar la terminología, entendiendo que el concepto de la E conlleva en sí una práctica: activa y voluntaria. Aun así, son muchos los autores que siguen utilizando el término de E pasiva equiparándolo con los hechos propios de una limitación del esfuerzo terapéutico.
En la revisión sistemática a nivel mundial, llevada a cabo por nuestro grupo6, se observa que persiste la variabilidad conceptual a la hora de definir E y el suicidio médicamente asistido (SMA), a pesar de los esfuerzos y las llamadas a la homogeneización de la terminología.
Por ello planteamos iniciar un estudio, utilizando metodología cualitativa, que nos permitiese conocer los conceptos y las asociaciones que subyacen en esa terminología, utilizados por las personas y por diferentes grupos sociales.
La sistemática que consideramos más indicada para profundizar y clarificar el debate terminológico se debería dirigir a hacer emerger los conceptos, las vivencias o los puntos de vista que no son mesurables ni perceptibles de manera inmediata.
El objetivo de este trabajo es presentar la investigación cualitativa realizada y los resultados obtenidos en el análisis del conocimiento que un grupo de médicos españoles tienen sobre la E y el SMA.
Material y métodosCreación de un grupo de expertos y elaboración de las preguntas clave de las sesionesEl grupo nominal de expertos (GNE) estaba formado por los miembros del grupo de trabajo de «atención médica al final de la vida» de la Organización Médica Colegial, quienes definieron las preguntas clave; de este modo se minimizó el sesgo de selección, que conlleva el hecho de que dichas preguntas se elaboren por un solo investigador. Al ser el objeto del presente trabajo el profundizar en la conceptualización, se consensuaron las preguntas: ¿qué entendéis por eutanasia?, ¿y por suicidio médicamente asistido?
Como grupo asesor en la revisión sistemática colaboraron una serie de expertos internacionales en metodología de la investigación, y con gran producción científica sobre aspectos éticos al final de la vida: Eduardo Bruera (EE. UU.), José Pereira (Canadá), Álvaro Sanz (Valladolid), Javier Barbero (Madrid), Carlos Centeno (Pamplona), Alberto Alonso (Madrid) y María Nabal (Lleida).
Para la selección de la metodología aplicada, su desarrollo y análisis posterior se contó con una experta en metodología cualitativa, D.ª Marisa Rubio, y la asesoría de la Dra. Vinitha Mahtani.
Diseño y planificación de la investigaciónEn el año 2010 se discutió cuál debería ser la técnica más apropiada para poder contestar la hipótesis, y verificar si los resultados de la revisión sistemática (2002-2009)6 podrían adaptarse a la realidad de los médicos españoles. Se convino que la metodología de los grupos focales probablemente era la que más se ajustaba a la pregunta principal.
Se identificaron en la comunidad autónoma de Extremadura médicos de especialidades que atendían a un gran número de pacientes en situación terminal (medicina interna, oncología médica, geriatría, medicina familiar y comunitaria; 4 de ellos pertenecientes a equipos de soporte de cuidados paliativos). Se crearon los grupos de tal manera que en cada sesión hubiera 2 representantes de cada una de las especialidades indicadas. En un primer momento se constituyeron 2 grupos (fig. 1), celebrándose las reuniones durante el mes de junio de 2010. El estudio fue aprobado por el Comité de Ética de la Comunidad y se obtuvo el consentimiento informado por escrito de todos los participantes.
Recogida de los datosLos grupos de discusión se celebraron en 2 días diferentes, 15 de junio y 30 de junio de 2010.
El moderador y la observadora de los grupos focales transcribieron, por separado, los manuscritos de las grabaciones recogidas. Aquellas discrepancias de los textos transcritos conllevaron una tercera escucha conjuntamente por ambos, consensuando el material que se plasmó definitivamente.
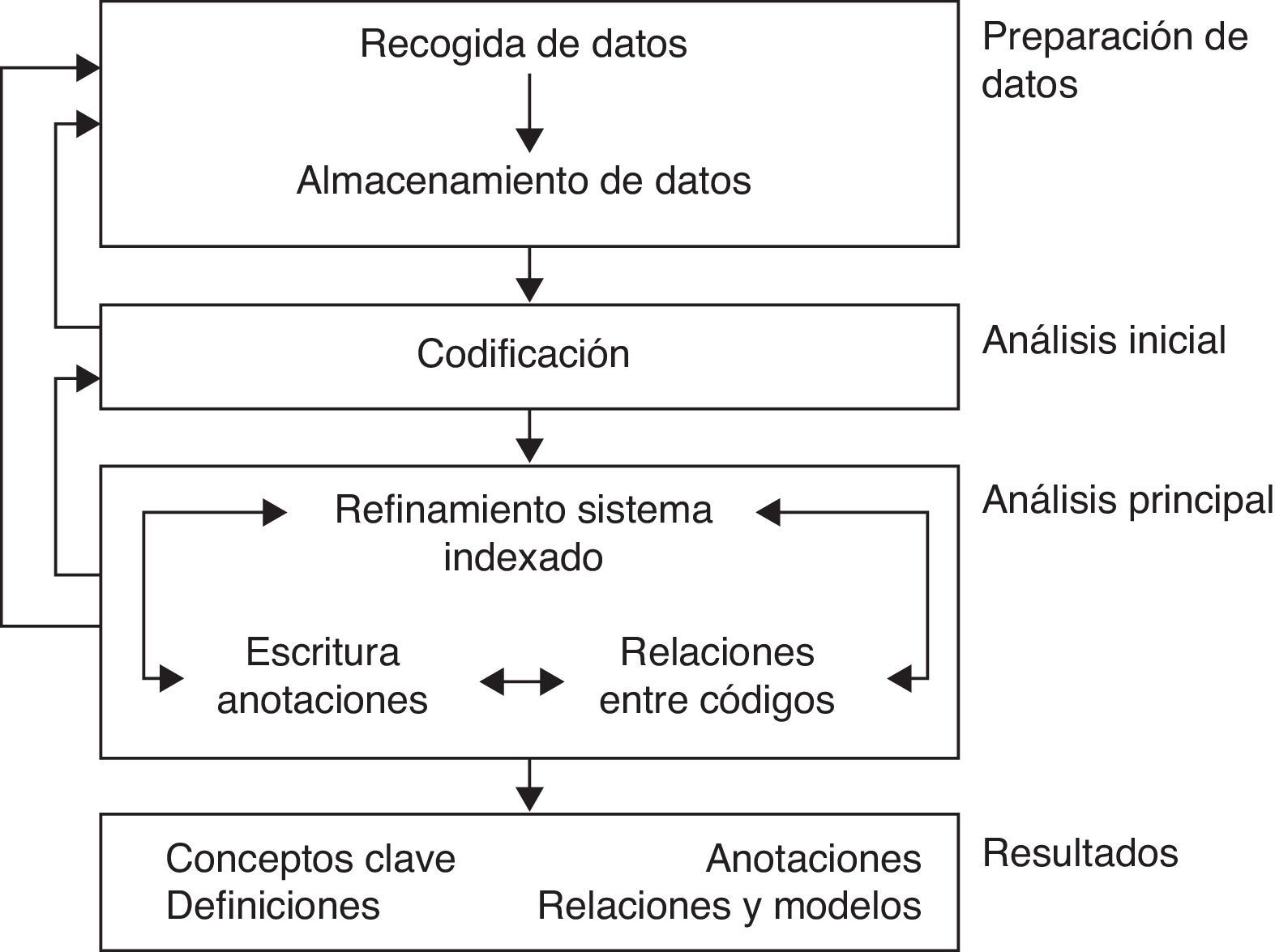
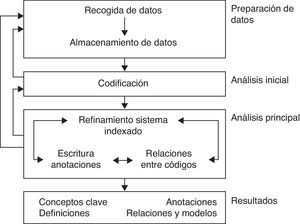
Metodología del análisis de la informaciónEl análisis se abordó como un proceso de examen sistemático del texto, identificando y clasificando los temas y codificando el contenido del discurso (tabla 1).
Fases del análisis de la información de los grupos focales
| 1) Transcripción literal de las transcripciones (por 2 investigadores: moderador y observador externo) |
| 2) Lectura preliminar de las transcripciones |
| 3) Envío de los manuscritos transcritos a un tercer observador externo |
| 4) Elaboración del guión de las categorías:a) Nombre de las categorías de análisisb) Descripción de la información que se va a incluir en cada categoríac) Abreviatura de la categoría (códigos) |
| 5) Codificación de las transcripciones:a) Dividir el texto en fragmentos (unidades de análisis básicas)b) Asignar a cada fragmento categorías temáticas |
| 6) Análisis del contenido de las transcripciones:a) Análisis del contenido de cada grupo focalb) Análisis del contenido de las categorías |
| 7) Elaboración del informe final |
Atlas.ti es una herramienta informática cuyo objetivo es facilitar el análisis cualitativo de, principalmente, grandes volúmenes textuales.
La elección de Atlas.ti como herramienta de ayuda al análisis cualitativo fue consensuada por el grupo de expertos, primando fundamentalmente la experiencia con este software. El análisis de los datos se realizó con el esquema general adjunto (fig. 2)
El análisis de contenido lo realizaron por separado (triangulación) 2 investigadores que se comunicaron a través de correo electrónico, contacto telefónico mensual y reuniones presenciales. Asimismo, los miembros del GNE y los expertos en investigación cualitativa tuvieron acceso al material analizado para poder aportar sugerencias.
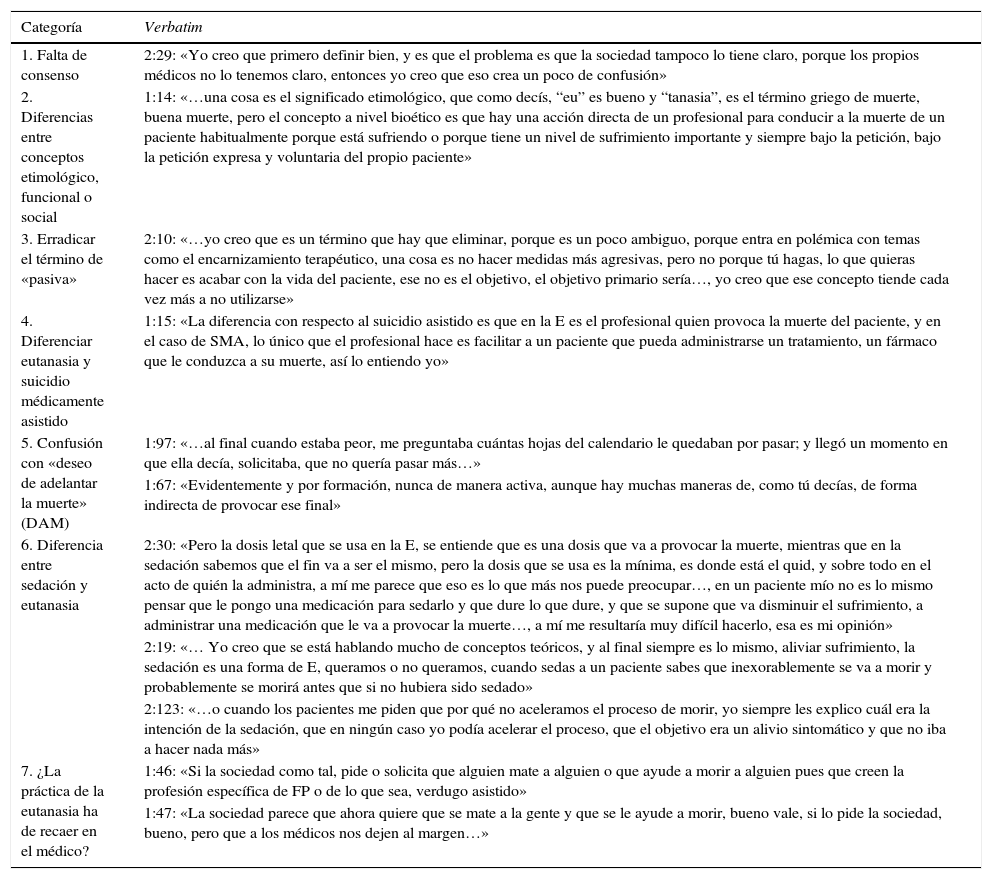
ResultadosEn el proceso de codificación se establecieron 5 categorías principales para el objetivo de estudio según el discurso de los participantes. Estas 5 categorías aglutinaron los 222 códigos que englobaron las categorías propuestas Se obtuvieron 491 verbatim7,[f] (tablas 2 y 3).
Categorización. Verbatim seleccionados
| Categoría | Verbatim |
|---|---|
| 1. Falta de consenso | 2:29: «Yo creo que primero definir bien, y es que el problema es que la sociedad tampoco lo tiene claro, porque los propios médicos no lo tenemos claro, entonces yo creo que eso crea un poco de confusión» |
| 2. Diferencias entre conceptos etimológico, funcional o social | 1:14: «…una cosa es el significado etimológico, que como decís, “eu” es bueno y “tanasia”, es el término griego de muerte, buena muerte, pero el concepto a nivel bioético es que hay una acción directa de un profesional para conducir a la muerte de un paciente habitualmente porque está sufriendo o porque tiene un nivel de sufrimiento importante y siempre bajo la petición, bajo la petición expresa y voluntaria del propio paciente» |
| 3. Erradicar el término de «pasiva» | 2:10: «…yo creo que es un término que hay que eliminar, porque es un poco ambiguo, porque entra en polémica con temas como el encarnizamiento terapéutico, una cosa es no hacer medidas más agresivas, pero no porque tú hagas, lo que quieras hacer es acabar con la vida del paciente, ese no es el objetivo, el objetivo primario sería…, yo creo que ese concepto tiende cada vez más a no utilizarse» |
| 4. Diferenciar eutanasia y suicidio médicamente asistido | 1:15: «La diferencia con respecto al suicidio asistido es que en la E es el profesional quien provoca la muerte del paciente, y en el caso de SMA, lo único que el profesional hace es facilitar a un paciente que pueda administrarse un tratamiento, un fármaco que le conduzca a su muerte, así lo entiendo yo» |
| 5. Confusión con «deseo de adelantar la muerte» (DAM) | 1:97: «…al final cuando estaba peor, me preguntaba cuántas hojas del calendario le quedaban por pasar; y llegó un momento en que ella decía, solicitaba, que no quería pasar más…» |
| 1:67: «Evidentemente y por formación, nunca de manera activa, aunque hay muchas maneras de, como tú decías, de forma indirecta de provocar ese final» | |
| 6. Diferencia entre sedación y eutanasia | 2:30: «Pero la dosis letal que se usa en la E, se entiende que es una dosis que va a provocar la muerte, mientras que en la sedación sabemos que el fin va a ser el mismo, pero la dosis que se usa es la mínima, es donde está el quid, y sobre todo en el acto de quién la administra, a mí me parece que eso es lo que más nos puede preocupar…, en un paciente mío no es lo mismo pensar que le pongo una medicación para sedarlo y que dure lo que dure, y que se supone que va disminuir el sufrimiento, a administrar una medicación que le va a provocar la muerte…, a mí me resultaría muy difícil hacerlo, esa es mi opinión» |
| 2:19: «… Yo creo que se está hablando mucho de conceptos teóricos, y al final siempre es lo mismo, aliviar sufrimiento, la sedación es una forma de E, queramos o no queramos, cuando sedas a un paciente sabes que inexorablemente se va a morir y probablemente se morirá antes que si no hubiera sido sedado» | |
| 2:123: «…o cuando los pacientes me piden que por qué no aceleramos el proceso de morir, yo siempre les explico cuál era la intención de la sedación, que en ningún caso yo podía acelerar el proceso, que el objetivo era un alivio sintomático y que no iba a hacer nada más» | |
| 7. ¿La práctica de la eutanasia ha de recaer en el médico? | 1:46: «Si la sociedad como tal, pide o solicita que alguien mate a alguien o que ayude a morir a alguien pues que creen la profesión específica de FP o de lo que sea, verdugo asistido» |
| 1:47: «La sociedad parece que ahora quiere que se mate a la gente y que se le ayude a morir, bueno vale, si lo pide la sociedad, bueno, pero que a los médicos nos dejen al margen…» |
Criterios considerados clave en la definición. Verbatim seleccionados
| a. Plena voluntariedad | 2:157: «…cuando no estamos hablando de paciente oncológico, el fundamento de esto es el principio de autonomía, que es lo que tú abogas, ¿no? El principio de autonomía es que igual que el paciente dice que yo no quiero me den quimio, que me den radio, que me intuben…, yo lo que quiero es morirme. Entonces el principio de autonomía lo que viene a decir es que es libre de elegir sobre su cuerpo, pero tampoco es un valor absoluto» |
| 2:107: «En un informe de Holanda, de un fiscal o no sé qué, de no sé cuántas eutanasias, pues de esos procesos que dice la Ley se cumplían poquísimas; no estaban informados los familiares, el paciente no lo sabía, había algunos que no tenían enfermedades terminales…» | |
| b. Condición de terminalidad de la enfermedad | 2:111: «Yo creo que ese es el miedo entre comillas, que se ha extendido por todo el mundo, que parece que la eutanasia va a ser una cosa generalizada. El abuelito que la tensión no sé cuánto, pues es, eutanasia. NB: la mayoría de los de 60 años estarán en contra de la eutanasia frente a los más jóvenes, que son los que le da miedo» |
| c. Padecimiento de síntomas insoportables | 2:105: «Lo que yo digo es que el tema psicológico, si tú legislas, a partir de ahí puede ser un coladero, una vez que admites un caso, ya puedes admitir cualquier caso» |
| 1:218: «…yo entiendo que uno puede decidir cómo vive y uno puede decidir cómo quiere morir, ¿vale?, entonces lo que ocurre la mayoría de las veces, por lo menos en mi experiencia, cuando un paciente dice que él no quiere vivir, y dice “así” es porque está sufriendo, y realmente bajo la petición de decir, yo no quiero seguir viviendo así, lo que hay es un sufrimiento» | |
| 1:199: «Eso lo que yo veo es difícil, oye a lo mejor le explicó todo el equipo, todos los medios que intervinieron, no tenemos tratamiento con intención curativa, pese a todo lo que estamos haciendo vemos que estás sufriendo, y las 2 soluciones que quedan eran: o sedación, o él dice y para qué tengo que estar un mes sedado» | |
| 1:160: «Sufrimiento emocional, porque en ese momento lo físico no estaba dando mucho la cara. Le ofrecimos, en el sentido de que íbamos a estar ahí, que íbamos a estar muy coordinados con su médico, con oncología, hicimos reuniones familiares, se hizo intervención a nivel de todas las esferas, porque incluso con la trabajadora social de los que están ahí, de la rehabilitación de los enfermos psicosociales, ahí también se trabajó con ellos, con la trabajadora social del centro de salud de, con todo…» | |
| 1:163: «A eso es a lo que iba, la primera vez decía: madre mía que a ver cómo a esta mujer le transmites esperanza, en el sentido de que vamos a estar ahí, que le vamos a ayudar, que hay otro camino que puede valerle, se lo vamos a ofertar y como que echamos mucho el equipo de paliativos» | |
| 1:87: «El dolor se controlaba, pero su vida se había terminado, todos los objetivos que tenía se habían acabado» |
Cuando se planteó a los participantes la primera cuestión: ¿qué entendéis por E?, emergió una primera categoría que englobaba todos aquellos códigos relacionados con concepto, significado y contexto de la E: adelantar la muerte, matar, conducir a la muerte, facilitar la muerte.
Los participantes, así como el GNE, entendieron que no se hablaba de lo mismo cuando se describía el término, con lo cual ya había un punto erróneo de arranque (2:29).
Diferencias entre conceptos etimológico, funcional o socialUn problema clave a la hora de unificar criterios es pretender agrupar aspectos etimológicos con términos funcionales. El significado original del término (etimológico) y el significado que nuestra sociedad da al término se han distanciado de tal manera que podríamos decir que actualmente son independientes. Por «buena muerte» se entiende aquella sin sufrimiento, si es que esto es posible, y la E con provocación de la misma, para evitarlo. Son 2 conceptos que los participantes relacionaron y distinguieron en sus discursos.
En varias ocasiones se apeló a la etimología de la palabra E para dar un significado al concepto (1:14).
Erradicar el término de «pasiva» en el concepto de eutanasia, diferenciarlo de la limitación del esfuerzo terapéutico y otras decisiones al final de la vidaEl incluir el término «pasivo» en la definición de E fue un tema discutido. La mayoría de participantes comentó que no tendría sentido en la definición de E incluir el término de pasividad, puesto que ello es lo que se entiende por el aspecto consensuado de limitación del esfuerzo terapéutico. El insistir en el adjetivo de «pasivo» no hacía sino dificultar aún más el consenso en definir E (2:10).
Diferenciar eutanasia y suicidio médicamente asistidoAunque la pregunta inicial que se formuló a los médicos fue que entendían por E y SMA, el espacio que dedicaron a hablar del SMA fue sensiblemente menor. Ello estaba en sintonía con lo que pasaba en el debate social y político, centrado la mayoría de las veces en la E. Aunque parezca muy sencilla su definición, la mayoría de los participantes tuvieron que aludir a las diferencias con la E para poder definirlo (1:15).
Detectaron como fundamentales en la distinción entre conceptos los siguientes aspectos: el profesional, directamente, no provoca la muerte. Le proporciona un fármaco para que el paciente se lo administre cuando así lo considere. Algunos participantes hicieron hincapié en «… lo que únicamente hace el profesional…», dando a entender que la responsabilidad del médico en estos casos es menor. Se planteó de nuevo la duda, como antes hicieron con la E, si en los países donde está despenalizado el SMA, el encargado de proporcionar la medicación es el médico u otro profesional sanitario. Se reiteró la cuestión de que, como antes hicieron con la E, si en los países donde está despenalizado el SMA, el encargado de proporcionar la medicación es el médico u otro profesional sanitario, pues no es función del médico la práctica del SMA (1:45).
Confusión con equivalentes de la eutanasia: «deseo de adelantar la muerte»Cuando se habló de adelantar la muerte (sin explicitar la palabra E) los participantes se encontraron más cómodos y dedicaron más tiempo a exponer sus opiniones. Los médicos a veces equipararon diferentes expresiones de los pacientes como: «deseo de morir», «querer morir», «deseo de adelantar la muerte (DAM)», «deseo de una muerte temprana» y otras situaciones con la solicitud explícita para la E o SMA (1:67).
El sufrimiento asociado a desesperanza emerge en los discursos de los participantes cuando se aborda el tema de solicitar adelantar la muerte (1:97).
Diferencia entre sedación y eutanasiaDe los discursos de los participantes en nuestros grupos focales, emergió con fuerza la importancia de la dosis de los fármacos empleados. Se distinguió la acción paliativa de la acción causante de la muerte, entre otras cosas por la dosis de los medicamentos utilizados (2:30).
Algunos participantes declararon que se apela a muchos conceptos teóricos, pero que la sedación es una forma de E (2:19). El argumento utilizado por los participantes para equiparar ambas prácticas es que las 2 son irreversibles. Este discurso generó debate en los grupos focales; las voces de los médicos de paliativos apelaron a los criterios de proceso que sirven para diferenciar una sedación paliativa de una sedación de eutanasia. Es importante clarificar al paciente cuáles son las diferencias, antes de utilizar la sedación como herramienta terapéutica (2:123).
Elementos clave que se han de incluir en la definiciónDel discurso de los participantes se coligió que hay unos elementos clave que habrían de incluirse en la definición de E:
Plena voluntariedadLos médicos entendieron que uno de los elementos clave era el hecho de hacer partícipe al paciente en la toma de decisiones. Algunos expusieron las divergencias que surgen cuando se pasa de un planteamiento hipotético de futuro a una realidad de sufrimiento. En esta situación los participantes reconocieron que el protagonista de la decisión es el paciente, aunque no todas sus decisiones puedan ni compartirse ni necesariamente ser consentidas (se manifiesta en los discursos los límites al principio de autonomía) (2:157).
Los participantes no creyeron que tuviera cabida en la definición los términos de no voluntario o de involuntario, pues la voluntariedad de una acción pasa porque el paciente tenga que estar correctamente informado y debe ser competente.
Otros participantes explicitaron dificultades en aceptar las decisiones de los pacientes cuando de ellas se deriva el fin de la vida; manifestaron que el principio de autonomía no tiene por qué ser un absoluto, al margen de otras consideraciones (2:7); este requisito se incumple cuando el paciente no lo solicita (pacientes en coma, recién nacidos, ancianos dementes), con lo que estaríamos ante lo que antes se consideraba E involuntaria y no voluntaria (2:107).
Condición de terminalidad de la enfermedadAlgunos participantes insistieron en que este segundo requisito se vulneraría frecuentemente en gran número de casos donde no se demostraría la terminalidad (2:111).
También hicieron alusión a un aspecto relacionado con la generación de conflicto, que hemos categorizado como «lejanía en el debate». Por un lado, se percibieron como diferentes las solicitudes en dependencia del tipo de enfermedad que ha llevado al paciente a una situación próxima a la muerte. Se identificaron como conflictivas las situaciones provocadas por enfermedades no oncológicas (2:170).
Padecimiento de síntomas insoportablesEn este tercer requisito se dudó de cómo se verifica, pues es indiferente que el dolor sea somático o psíquico. Se aplica la E a personas que la solicitan por otros motivos diferentes al sufrimiento8.
Algunos participantes consideraron el sufrimiento psicológico como una de las situaciones que «más cabría el ser un coladero, el justificar la pendiente resbaladiza» (2:105).
Se manifestó la importancia del sufrimiento en la solicitud de adelantar la muerte, al tiempo que ahondaron en una cuestión que dista de estar resuelta, el sufrimiento como motivo reversible o único en las solicitudes de E.
Se debatió acerca de las causas para solicitar E y SMA. Se resaltó el sufrimiento como una circunstancia clave. Los profesionales hicieron distinción entre sufrimiento del paciente, sufrimiento emocional, sufrimiento transcendente y sufrimiento familiar. En el contexto de pacientes con enfermedad terminal, el sufrimiento tiene lugar cuando las amenazas superan a las herramientas con que cuenta el paciente para superarlas (1:218).
Cuando los síntomas persisten pese a todos los esfuerzos que realizan los médicos, los participantes entendieron que quedaban 2 opciones: sedar al paciente o practicar la E (1:199).
Muchos participantes coincidieron en que el sufrimiento es por definición emocional, aun cuando las causas que lo producen, eso sí, sean biológicas. Asimismo se incidió en que en ese contexto que implica el «sufrimiento emocional» el abordaje ha de ser más integral, si cabe, e interdisciplinar, interviniendo más activamente en todas las esferas (1:160).
Los discursos de los participantes cuando abordaron el sufrimiento desde la perspectiva de sus sentidos puso de manifiesto la importancia de la «presencia» como una actitud de apertura y disponibilidad para lo que el paciente necesite, cuando lo necesite. Las referencias a los representantes de cultos religiosos abrieron en los discursos de los participantes un lugar para sacerdotes y otros guías espirituales (1:163).
Uno de los motivos que esgrimen nuestros enfermos es que desaparezcan los objetivos en su vida: ¿qué sentido tiene para mí la vida, si ya he resuelto todos los temas pendientes? Si en mi opinión, ya he solucionado absolutamente todo, ¿por qué prolongar mi existencia? Y en este sentido se recoge una cita que hace alusión a esa pérdida del sentido de la vida (1:87).
¿La práctica de la eutanasia ha de recaer en el médico?A lo largo de la conversación planeó constantemente la idea de que la práctica de la E y el SMA eran actos ajenos a la misión del médico. Ello fue compartido por la práctica totalidad de los médicos (1:46, 1:47).
DiscusiónLa investigación cualitativa realizada a través de 2 grupos focales de médicos españoles que atienden a un gran número de pacientes en situación terminal puso de manifiesto la falta de consenso en relación con el concepto de eutanasia. Si bien se establecieron unos elementos clave que los profesionales creyeron que debían incluirse en la definición, a la hora de posteriores debates: voluntariedad, enfermedad terminal y sufrimiento refractario.
Las limitaciones del estudio pueden relacionarse con la selección del grupo de médicos. Para intentar disminuir el sesgo de selección se designó un grupo de expertos de las diferentes comunidades de España, con amplia experiencia en aspectos relacionados con el final de la vida (grupo de atención médica al final de la vida de la OMC).
Otro sesgo potencial hubiera podido recaer en el limitado número de grupos de discusión, si bien el GNE entendió que no era necesario realizar más sesiones dado que se constató por evaluadores externos (triangulación) el fenómeno de saturación (ya no se recababan más categorías en el segundo grupo focal con respecto al primero).
A la hora de intentar comparar los resultados con estudios cualitativos similares, ello no ha podido ser posible dada la inexistencia de estos en España, pero sí pensamos que es conveniente contrastar los resultados con la literatura global.
Antes de iniciar cualquier tipo de debate desde la perspectiva moral, ética o legal sobre la E, es obvio que los conceptos deben ser aclarados. ¿Cómo podremos acercarnos a cuestiones como la pertinencia, las indicaciones, los procedimientos o las consecuencias de la E, si ni siquiera sabemos si estamos hablando del mismo asunto?
Tomemos, como ejemplo, las definiciones aceptadas en España (Diccionario de la Real Academia9, SECPAL conjuntamente con la OMC, por citar las oficiales y las más usadas). Encontraremos en primer lugar que el Código Penal español10 no menciona el término «eutanasia», y hace referencia únicamente al auxilio al suicidio. Wikipedia, en su versión española, toma la definición de la Real Academia Española: «La acción u omisión que, para evitar sufrimientos a los pacientes desahuciados, acelera su muerte con su consentimiento o sin él», mientras que para SECPAL y OMC, la E es «La acción u omisión, directa e intencionada, encaminada a provocar la muerte de una persona que padece una enfermedad avanzada o terminal, a petición expresa y reiterada de esta».
Las diferencias son manifiestas. La definición de la Real Academia Española aceptaría como E cualquier asesinato de un paciente desahuciado (entendido como darle muerte a un paciente sin su consentimiento), siempre y cuando exista la excusa de la presencia de sufrimiento, mientras que para SECPAL y OMC no se hace referencia al sufrimiento y se considera la petición reiterada del paciente como un requisito.
Sanders et al.3 insisten en que, a pesar de ser un tema muy debatido en los medios de comunicación y por la población en general, parece que hay una falta de clarificación sobre los conceptos y definiciones utilizadas en el debate social de la E, lo cual conlleva que las discusiones sobre la E sean a menudo confusas4.
Los puntos de acuerdo y las diferencias que sobre el término mostraron los participantes fueron:
- 1.
Falta de consenso.
- 2.
Diferencias entre conceptos: etimológico, funcional o social.
- 3.
Erradicar el término «pasiva» del concepto de E, diferenciarlo de la limitación del esfuerzo terapéutico y de otras decisiones al final de la vida.
- 4.
Diferenciar E y suicidio médicamente asistido.
- 5.
Confusión con equivalentes de la E: «deseo de adelantar la muerte».
- 6.
Diferencia entre sedación y eutanasia.
De entre estos gran parte del discurso de los participantes se centró en los siguientes puntos:
- a.
Erradicar el término «pasiva» del concepto de E, diferenciarlo de la limitación del esfuerzo terapéutico y otras decisiones al final de la vida.
Garrard y Wilkinson plantean la conveniencia de seguir utilizando el término11, criticando los argumentos esgrimidos por la EAPC, para la cual el término de E pasiva es incorrecto y se puede confundir con provocar la muerte.
En general, la «E pasiva» tiene mayor aceptación en diferentes países desde el punto de vista legal, religioso y de la opinión pública. Se podría decir que plantea menos problemas de conciencia porque parecería que implica menor responsabilidad una omisión que una acción.
A la hora de analizar las decisiones al final de la vida (DFV), cabe destacar el estudio nacional llevado a cabo por los médicos en Reino Unido (RU) en el año 2005, dirigido por Clive Seale12, que estima la frecuencia de las diferentes DFV comparándola con otros países. La escasa tasa de DFV que facilitarían una muerte asistida por el médico en RU, y la elevada tasa de DFV que conlleva la LET, son propias de un país que es pionero en la implementación de recursos de cuidados paliativos.
Recientemente Clive Seale13 publicó los datos de 2008 comparándolos con los de 2004 con resultados similares.
- b.
Deseo de adelantar la muerte
En 4 trabajos de la revisión sistemática6 se acuña el término de wish to hastened death14–17 (DAM) en lugar de muerte asistida por el médico, cuando en realidad se trata de términos muy diferentes. Los miembros del GNE expresan en varias ocasiones que la muerte anticipada puede ser consecuencia de la aplicación de tratamientos necesarios y bien indicados, o de la suspensión de tratamientos, o medidas de soporte no indicadas o fútiles. En ninguno de estos casos debe confundirse con la E o el SMA, en los que la muerte es el objetivo primario.
- c.
Sedación vs eutanasia
Una cuestión que se planteó, y que los grupos focales y el GNE dejaron sin resolver, fue la pertinencia de mantener una sedación prolongada cuando la situación era irreversible. No hay una respuesta en la literatura ni existen consensos a este respecto.
El argumento utilizado por los participantes para equiparar ambas prácticas es que ambas son irreversibles. Estos discursos coinciden con algunos aparecidos en la literatura18,19.
Recientemente se han llevado a cabo una serie de investigaciones con metodología cualitativa, donde se abordan estos aspectos y cuyas conclusiones son similares a las obtenidas por nuestro grupo20.
Rietjens et al.18 intentaron aportar su contribución en el debate sobre las diferencias en los motivos que condicionaban la demanda de sedación terminal o E. Las solicitudes de E se relacionaron más frecuentemente con la pérdida de dignidad y percepción de sufrimiento sin mejoría, mientras que las solicitudes de sedación terminal se vinculaban predominantemente al dolor severo.
En Holanda, la sedación profunda se empleó en el 7,1% de todas las muertes en 2005, cuando en 2001 fue del 5,6%21. Este estudio de Van der Heide et al. concluyó que la ley holandesa de E fue seguida por una ligera disminución de las tasas de E y SMA. La disminución puede ser resultado del incremento de los cuidados de estos enfermos al final de la vida, tales como la sedación paliativa.
Estos discursos son coherentes con lo que para autores como Materstverdt18, entre otros, es el quid de la cuestión en el debate sobre la diferencia entre sedación y E: la dosis de los fármacos empleados. La proporcionalidad entre síntomas y dosis de fármaco, entre síntomas y grado de conciencia disminuido tiene sentido en el contexto de una sedación paliativa, donde el efecto buscado es el alivio del sufrimiento. Cuando la intención es poner fin a una existencia, aunque sea para aliviar este sufrimiento, la proporcionalidad de la dosis es otra, ya que lo que se está buscando es una dosis letal. Se puede discutir el argumento de la intencionalidad22, con lo cual unos y otros (los que estarían a favor de la E y sus detractores) se encontrarían en el alivio del sufrimiento.
Para finalizar la discusión, y como conclusión, reseñamos los elementos clave que se han de incluir en la definición, según el discurso de los participantes: 1) plena voluntariedad; 2) condición de enfermedad terminal; y 3) padecimiento de síntomas insoportables. Ello va en consonancia con el manifiesto de consenso de la SECPAL-OMC2.
Existe un consenso sobre la necesidad de aclarar lo que los médicos quieren expresar cuando se defiende o se rechaza la legalización de la E o el SMA. Esta investigación cualitativa ha intentado profundizar en el conocimiento que los médicos españoles tienen sobre dichos conceptos.
Este trabajo es el primer estudio con metodología cualitativa a través de grupos focales donde se muestra que persiste la variabilidad conceptual relacionada con la eutanasia entre los médicos españoles. Pretendemos subrayar la necesidad de un debate serio, abierto entre todos los profesionales relacionados con el enfermo en situación terminal, para consensuar la definición.
FinanciaciónEl presente trabajo ha contado con una beca de 3.000 euros proporcionada por la Organización Médica Colegial de España.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Miembros de los grupos focales.
Grupo focal: 15-06-2010.
- 1.
Jacobo Gómez Ulla (oncólogo médico) (JG)
- 2.
José M.a Puerto Pica (oncólogo médico) (JP)
- 3.
Tomás Vega (médico de familia) (TV)
- 4.
Isabel Píriz (médico de familia) (IP)
- 5.
Juan Lucio Ramos Salado (medicina interna) (JL)
- 6.
Ester Pérez Lucena (medicina interna) (EP)
- 7.
M.a José Redondo (médico de CP) (MR)
- 8.
Miguel Ángel Sánchez Correas (Médico de CP) (MAS)
M.aAsunción Ramos Jiménez (observadora)
Miguel Ángel Cuervo Pinna (moderador) (M)
Grupo Focal: 30-06-2010.
- 1.
M.a José Sánchez Crespo (medicina interna) (MJS)
- 2.
Nicolás Bureo (medicina interna) (NB)
- 3.
José Ramón Rodríguez Mowbray (oncología médica) (RR)
- 4.
Teresa Jaraquemada (oncología médica) (TJ)
- 5.
Mayte Alonso (geriatra) (MA)
- 6.
Rafael Mota Vargas (médico de CP) (RM)
- 7.
M.a Jesús Rangel (médico de familia) (MR)
- 8.
Ignacio Maynar (médico de familia) (IM)
M.aAsunción Ramos Jiménez (observadora)
Miguel Ángel Cuervo Pinna (moderador) (M)
Desde un análisis lingüístico «verbatim» significa la reproducción exacta de una sentencia, frase, cita u otra secuencia de texto desde una fuente a otra. Las palabras aparecen en el mismo lugar, en el mismo orden, sin paráfrasis, sustitución o abreviación de cualquier tipo, sin realizar siquiera un cambio trivial que pueda alterar el significado.