El objetivo de este estudio observacional multicéntrico ha sido examinar la variación de la mortalidad postoperatoria de la cirugía electiva entre los hospitales que participan en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos, y evaluar si el volumen quirúrgico anual del hospital y las características de los pacientes contribuyen a la variación entre los hospitales.
MétodosLa variación interhospitalaria se cuantificó mediante un estudio multinivel realizado con una base de datos prospectiva de los pacientes operados por un adenocarcinoma de recto con una resección anterior y una amputación abdominoperineal en 84 hospitales, entre marzo de 2006 y diciembre de 2013. En los análisis se incluyeron: las variables demográficas, la clasificación ASA, la localización y el estadio del tumor, la administración de tratamiento neoadyuvante y el volumen quirúrgico anual del hospital.
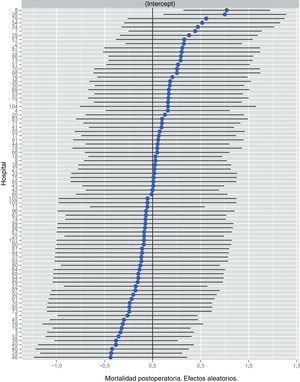
ResultadosSe analizó a 9.809 pacientes operados consecutivamente. La tasa de mortalidad operatoria fue 1,8%. Los porcentajes de mortalidad de los hospitales estratificados por el volumen quirúrgico anual variaron entre 1,4 y 2,0%. En el análisis de regresión multinivel, el sexo masculino (OR 1,623 [1,143; 2,348]; p < 0,008), la edad avanzada (OR 5,811 [3,479; 10,087)]; p < 0,001) y la puntuación del ASA (OR 10,046 [3,390; 43,185]; p < 0,001) se asociaron con la mortalidad a los 30 días de la operación. Sin embargo, el volumen quirúrgico anual del hospital no se asoció con la mortalidad (OR 1,309 [0,483; 4,238]; p = 0,619). Además, se observó una variación significativa de la mortalidad entre los hospitales (MOR 1,588 [1,293; 2,015]; p < 0,001).
ConclusiónLa mortalidad operatoria varía de forma estadísticamente significativa entre los hospitales incluidos en el proyecto, y esta diferencia no se puede atribuir al volumen quirúrgico anual.
This multicentre observational study examines variation between hospitals in postoperative mortality after elective surgery in the Rectal Cancer Project of the Spanish Society of Surgeons and explores whether hospital volume and patient characteristics contribute to any variation between hospitals.
MethodsHospital variation was quantified using a multilevel approach on prospective data derived from the multicentre database of all rectal adenocarcinomas operated by an anterior resection or an abdominoperineal excision at 84 surgical departments from 2006 to 2013. The following variables were included in the analysis; demographics, American Society of Anaesthesiologists classification, tumour location and stage, administration of neoadjuvant treatment, and annual volume of surgical procedures.
ResultsA total of 9809 consecutive patients were included. The rate of 30-day postoperative mortality was 1.8% Stratified by annual surgical volume hospitals varied from 1.4 to 2.0 in 30-day mortality. In the multilevel regression analysis, male gender (OR 1.623 [1.143; 2.348]; P<.008), increased age (OR: 5.811 [3.479; 10.087]; P<.001), and ASA score (OR 10.046 [3.390; 43.185]; P<.001) were associated with 30-day mortality. However, annual surgical volume was not associated with mortality (OR 1.309 [0.483; 4.238]; P=.619). Besides, there was a statistically significant variation in mortality between all departments (MOR 1.588 [1.293; 2.015]; P<.001).
ConclusionPostoperative mortality varies significantly among hospitals included in the project and this difference cannot be attributed to the annual surgical volume.
La investigación de la influencia del volumen quirúrgico de un hospital y la mortalidad operatoria en el tratamiento del cáncer de recto es limitada, y los resultados de los registros de índole nacional y regional son controvertidos. Algunos indican que las tasas de mortalidad operatoria en cirugía electiva son estadísticamente mayores cuanto menor es el volumen quirúrgico del hospital1, o del cirujano2.
Sin embargo, los resultados del Norwegian Colorectal Cancer Group3 y del registro de cáncer colorrectal de Dinamarca4 han puesto de manifiesto que el volumen quirúrgico del hospital no influye en la mortalidad operatoria de la cirugía electiva del cáncer de recto.
El objetivo de este estudio fue evaluar la variación de la mortalidad postoperatoria en los pacientes tratados electivamente con resección anterior (RA) y amputación abdominoperineal (AAP), en los hospitales participantes en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos durante el periodo 2006-2013, para evaluar y cuantificar la influencia de las características de los pacientes y del volumen quirúrgico del hospital mediante un estudio multinivel.
MétodosEste estudio observacional multicéntrico se ha realizado con la base de datos prospectiva del Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos. Esta iniciativa docente tuvo por objetivo introducir inicialmente la cirugía de escisión del mesorrecto y, posteriormente, la AAP extendida a los grupos multidisciplinares de los hospitales del Sistema Nacional de Salud que lo solicitaron, y que cumplían las condiciones requeridas: disponer de unidades de Coloproctología, con los medios técnicos de diagnóstico imprescindibles y que realizaran 12 o más resecciones de recto al año, incluyendo bajo este concepto las siguientes operaciones: resección anterior, AAP (convencional o extendida), intervención de Hartmann y proctocolectomía.
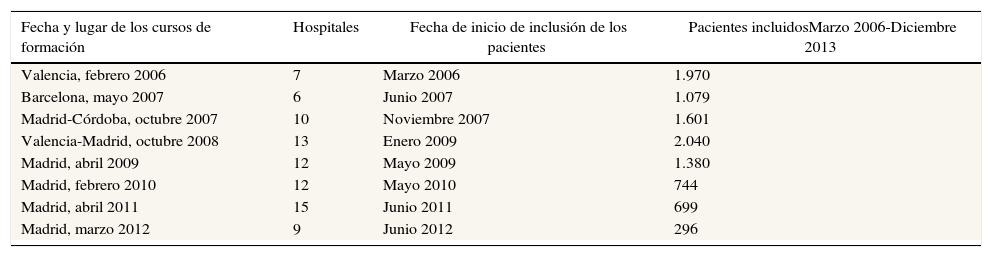
La formación de los grupos multidisciplinares de los centros participantes se realizó secuencialmente en 10 cursos impartidos entre los años 2006 y 2012 en centros hospitalarios de 4 comunidades autónomas. La secuencia de los cursos de formación de los grupos multidisciplinares, el inicio de la inclusión de pacientes en el registro y el número de pacientes incluidos por los hospitales de cada promoción entre marzo de 2006 y diciembre de 2013 se detallan en la tabla 1.
Detalles del proyecto
| Fecha y lugar de los cursos de formación | Hospitales | Fecha de inicio de inclusión de los pacientes | Pacientes incluidosMarzo 2006-Diciembre 2013 |
|---|---|---|---|
| Valencia, febrero 2006 | 7 | Marzo 2006 | 1.970 |
| Barcelona, mayo 2007 | 6 | Junio 2007 | 1.079 |
| Madrid-Córdoba, octubre 2007 | 10 | Noviembre 2007 | 1.601 |
| Valencia-Madrid, octubre 2008 | 13 | Enero 2009 | 2.040 |
| Madrid, abril 2009 | 12 | Mayo 2009 | 1.380 |
| Madrid, febrero 2010 | 12 | Mayo 2010 | 744 |
| Madrid, abril 2011 | 15 | Junio 2011 | 699 |
| Madrid, marzo 2012 | 9 | Junio 2012 | 296 |
Los datos recogidos prospectivamente en los hospitales por los cirujanos responsables del proyecto se enviaban a un registro centralizado. Este informaba anualmente a cada centro de los resultados de su actividad con relación al conjunto de los hospitales participantes. Para evitar sesgos de inclusión, durante el periodo de admisión en el proyecto, a cada hospital que solicitaba su admisión se le pedía el número de pacientes operados anualmente en los últimos 5 años. Después de su inclusión en el proyecto, una desviación del 10% en la casuística anual era auditada por el coordinador del proyecto con el cirujano responsable y, en ausencia de una respuesta que explicara de forma satisfactoria la disminución de la casuística, el centro dejaba de participar en el proyecto.
Una descripción más detallada del proyecto ha sido publicada previamente5.
Criterios de inclusión y exclusión de los pacientesSe incluyó a los pacientes intervenidos entre el 1 de marzo de 2006 y el 31 de diciembre de 2013 con una AR o una AAP curativa en 84 de los 85 hospitales integrados en el proyecto.
Se excluyó a los pacientes no operados, a los operados de urgencia y a los operados de forma electiva con las siguientes técnicas: estoma de derivación o una derivación como única técnica, resección local, intervención de Hartmann, proctocolectomía y exenteración pélvica. También se excluyó a los pacientes que no tenían los resultados de alguna de las variables de interés y a aquellos en los que los resultados eran incongruentes.
Además, se excluyó un hospital que, cuando fue incluido en el proyecto, intervenía 12 o más pacientes al año, casuística considerada como imprescindible para participar en el mismo, y que, por los reajustes de la administración sanitaria, actualmente trata una casuística de menos de 10 pacientes por año.
La variable de resultado del estudio fue la mortalidad postoperatoria. Las variables de confusión se dividieron en fijas y aleatorias. Se consideraron como variables de confusión fijas las siguientes: demográficas: edad, categorizada en 3 grupos (<65, 65-80, >80 años), y género; el nivel del riesgo quirúrgico fue medido mediante el grado del riesgo anestésico ASA, la localización del tumor se categorizó en 3 grupos (0-6, 7-12, 13-15), el estadio patológico tumoral, la utilización de tratamiento neoadyuvante, el tipo de operación practicada: RA y AAP (convencional o extendida); y la casuística del hospital categorizada en 4 grupos, según la mediana del número de pacientes tratados anualmente con esas 3 operaciones: 11, 12-23, 24-35 y >36. El hospital se consideró como una variable de confusión aleatoria.
DefinicionesSe consideraron tumores de recto (CIE20) los situados en los últimos 15cm medidos desde el margen anal mediante rectoscopia rígida en la retirada o mediante resonancia magnética6.
El estadio tumoral patológico se clasificó con la quinta versión de la clasificación TNM (American Joint Committee on Cancer [AJCC] stages I–IV; 5th edition)7.
La mortalidad postoperatoria se definió como cualquier fallecimiento ocurrido en los 30 días siguientes a la operación o los fallecimientos ocurridos en el hospital en cualquier momento después de la cirugía.
Al estar anonimizados el nombre de los hospitales y ser incluidos los pacientes sin ningún dato que permitiera su identificación, no se consideró necesaria la aprobación por los comités de ética de los centros incluidos.
Método estadísticoLas variables categóricas fueron analizadas mediante los test χ2 y la comparación de las muestras no paramétricas se realizó mediante la prueba U de Mann-Whitney. Para determinar la tendencia entre la variable respuesta y el volumen quirúrgico anual se utilizó una regresión local.
Para determinar la variación de la variable de resultado, mortalidad operatoria, entre los hospitales incluidos se construyeron 3 modelos: un modelo de efectos fijos que incluía las variables de confusión fijas, un modelo completo que incluía las variables confusoras fijas y la variable aleatoria hospital, y un modelo nulo que incluía exclusivamente la variable aleatoria hospital. En el primero se realizó una regresión logística y en los 2 últimos una regresión logística multinivel.
Para cada modelo se calculó el criterio de información de Akaike (AIC)8 y el test de la deviancia. En los modelos multinivel se calcularon la varianza aleatoria (σ2) y sus intervalos de confianza, la mediana de odds ratio (MOR)9 y la odds ratio (OR) entre el peor y el mejor, excluyendo el 5% de los centros extremos. El MOR cuantifica la variación entre hospitales en mediana, comparando pares de pacientes seleccionados al azar con los mismos valores de las variables confusoras10.
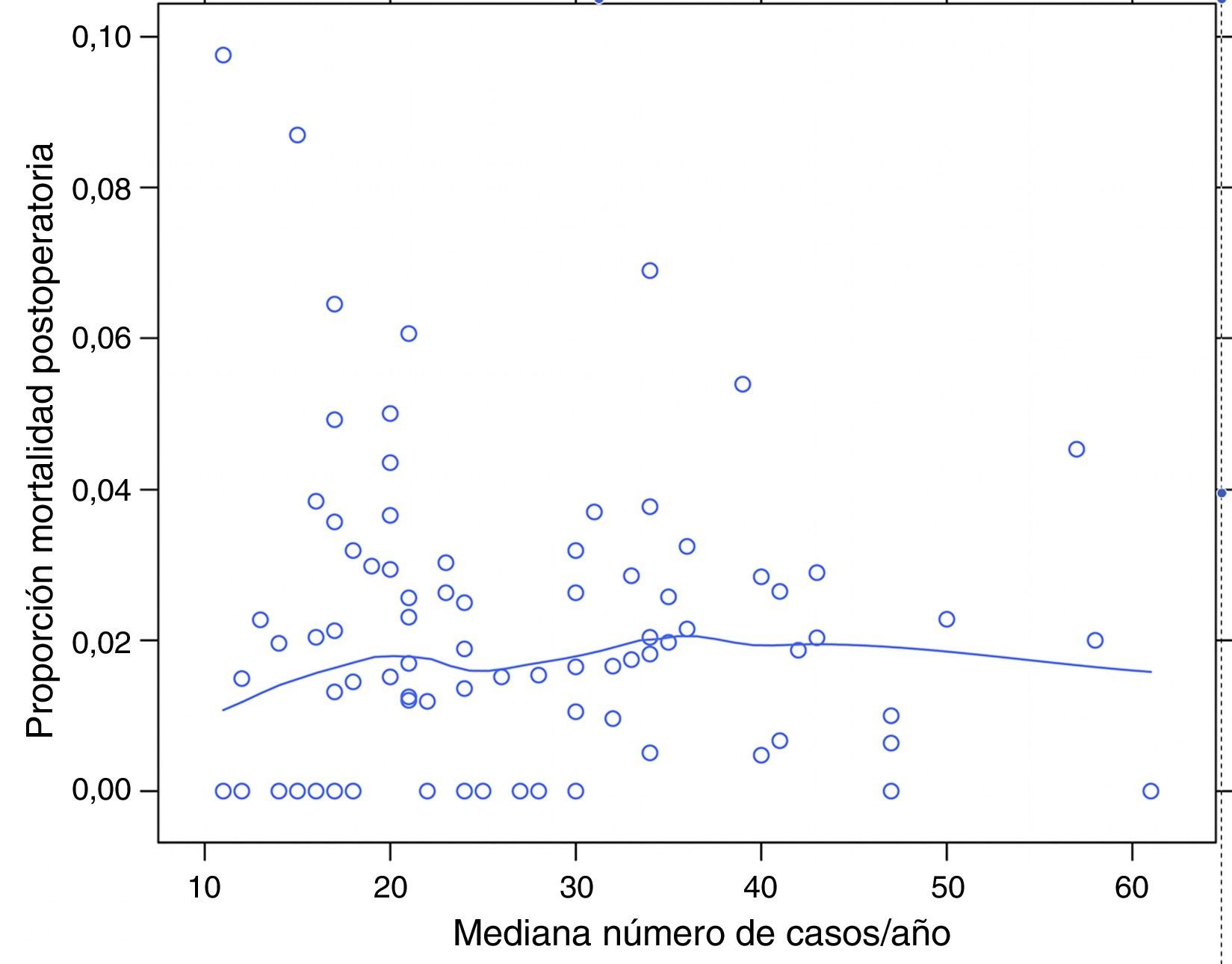
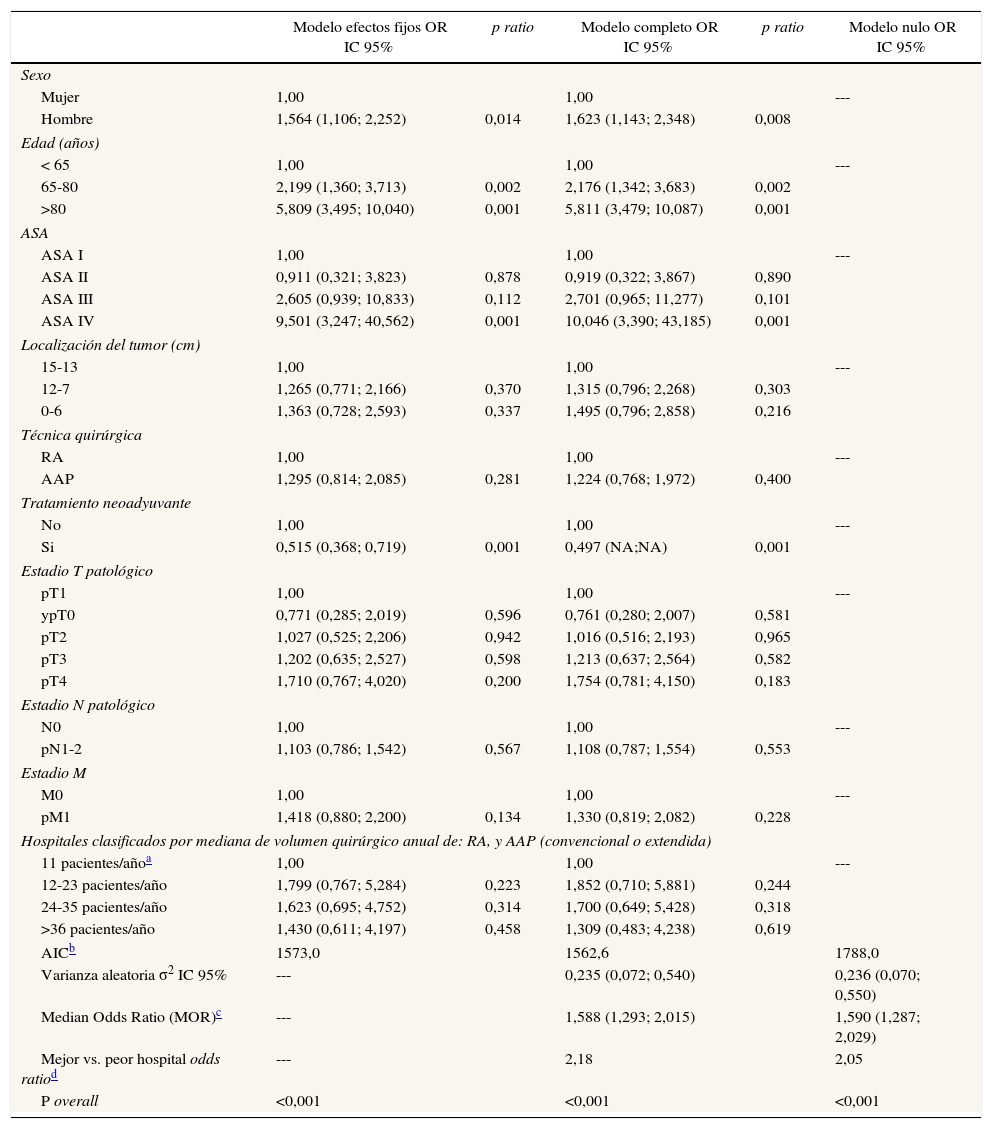
ResultadosDe los 9.858 pacientes operados electivamente con una RA o una AAP (convencional, o extendida) en el periodo de estudio, se excluyó a 49 pacientes por incongruencias en los datos de alguna de las variables de interés. Por tanto, se analizó a 9.809 pacientes, de los cuales 7.231 (73,7%) fueron tratados con una AR y 2.578 (26,3%) con una AAP. De los 9.809 pacientes, 180 (1,8%) fallecieron en los 30 días siguientes a la operación. Los porcentajes de mortalidad no ajustada por ninguna variable variaron desde el 0 hasta el 8% entre los 84 hospitales. Los resultados de la regresión logística local se muestran en la figura 1. En ella se puede observar que las tasas de mortalidad variaron independientemente del volumen quirúrgico determinado por la mediana de operaciones anuales: RA y AAP (convencional o extendida) y que en 2 de los hospitales incluidos la mediana de pacientes operados anualmente con una RA o una AAP (convencional o extendida) fue 11, aunque el número de resecciones de recto, incluidas las operaciones de Hartmann y las proctocolectomías, fue > 12.
Porcentaje de mortalidad para cada uno de los centros según su mediana de casos por año. Cada punto es un hospital según su casuística en mediana por año y el valor en porcentaje de la variable respuesta. La línea es una regresión local para dibujar la tendencia de la relación entre la variable respuesta y casuística.
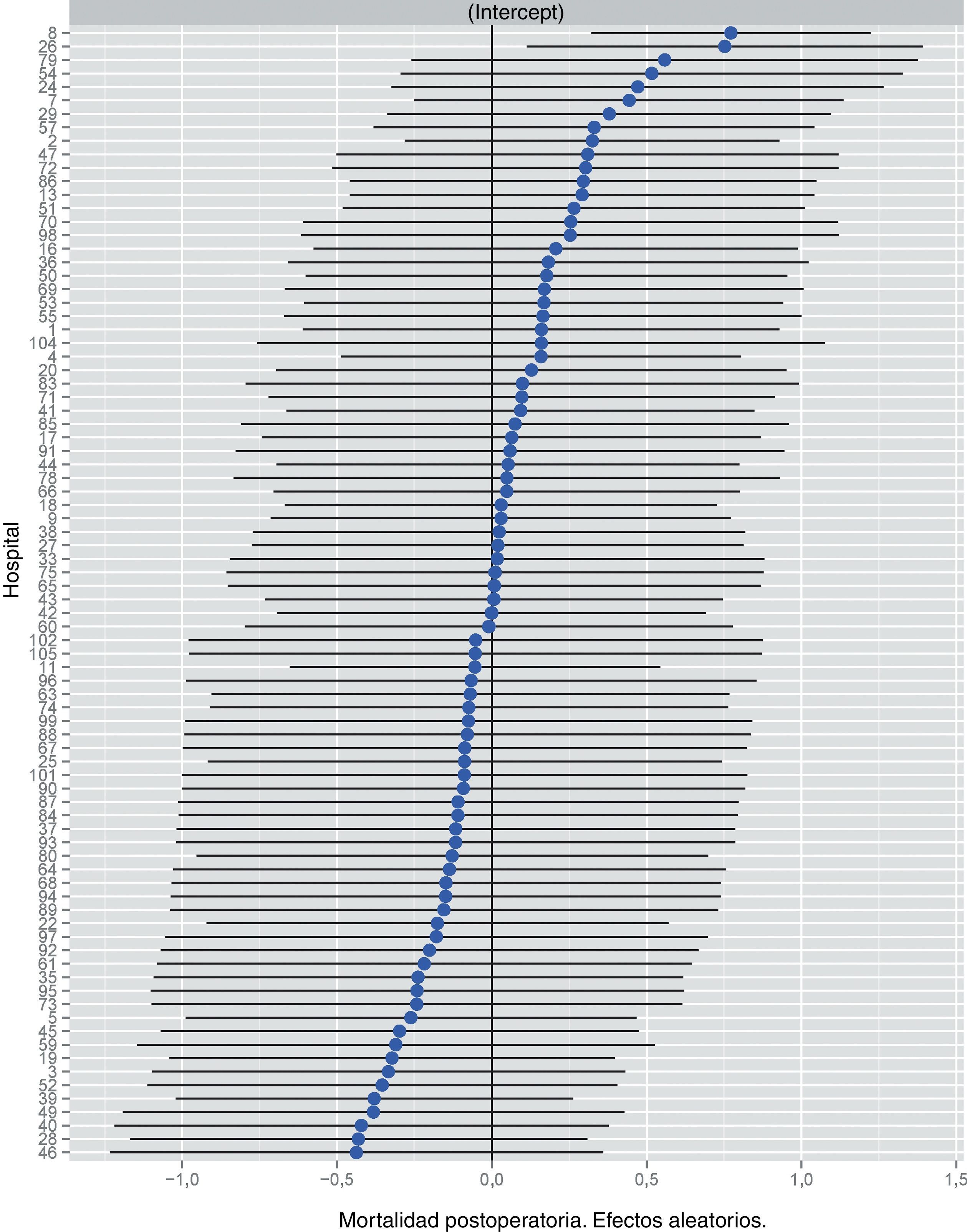
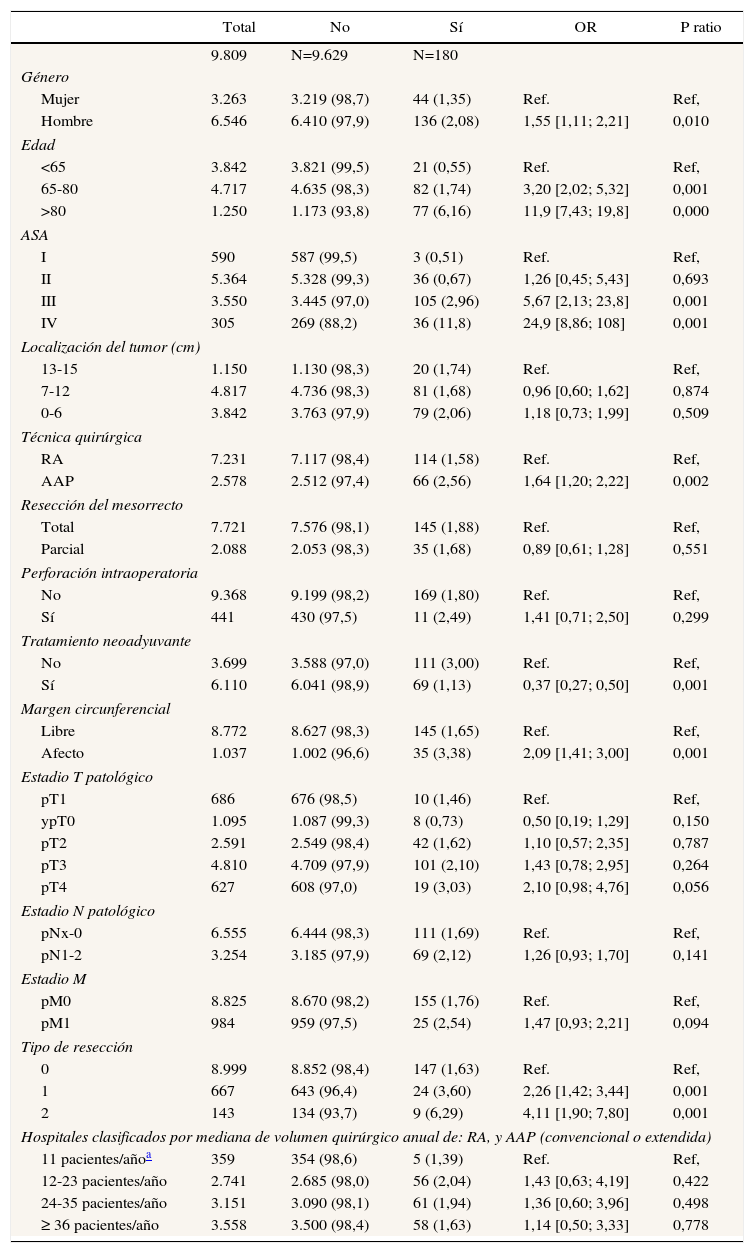
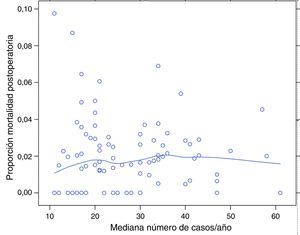
En la tabla 2 se describen las características de la población estudiada y el riesgo de mortalidad expresado en OR para cada una de las variables estudiadas mediante un estudio univariante. En ella puede verse que los porcentajes de mortalidad de los hospitales agrupados por categorías según el volumen quirúrgico variaron entre 1,4 y 2,0%. Los resultados de los modelos de efectos fijos, del modelo completo y del modelo nulo se detallan en la tabla 3. En ella puede verse que las variables que influyeron significativamente en la mortalidad operatoria fueron: el género hombre, el incremento de edad y el riesgo anestésico ASA IV. Sin embargo, el volumen quirúrgico de los hospitales no influyó en las tasas de mortalidad operatoria. También puso de manifiesto que la mortalidad operatoria era significativamente diferente entre los hospitales estudiados. Las diferencias de mortalidad entre los 84 hospitales estudiados se muestran en la figura 2.
Descripción y resultados del análisis univariante de la muestra de población estudiada
| Total | No | Sí | OR | P ratio | |
|---|---|---|---|---|---|
| 9.809 | N=9.629 | N=180 | |||
| Género | |||||
| Mujer | 3.263 | 3.219 (98,7) | 44 (1,35) | Ref. | Ref, |
| Hombre | 6.546 | 6.410 (97,9) | 136 (2,08) | 1,55 [1,11; 2,21] | 0,010 |
| Edad | |||||
| <65 | 3.842 | 3.821 (99,5) | 21 (0,55) | Ref. | Ref, |
| 65-80 | 4.717 | 4.635 (98,3) | 82 (1,74) | 3,20 [2,02; 5,32] | 0,001 |
| >80 | 1.250 | 1.173 (93,8) | 77 (6,16) | 11,9 [7,43; 19,8] | 0,000 |
| ASA | |||||
| I | 590 | 587 (99,5) | 3 (0,51) | Ref. | Ref, |
| II | 5.364 | 5.328 (99,3) | 36 (0,67) | 1,26 [0,45; 5,43] | 0,693 |
| III | 3.550 | 3.445 (97,0) | 105 (2,96) | 5,67 [2,13; 23,8] | 0,001 |
| IV | 305 | 269 (88,2) | 36 (11,8) | 24,9 [8,86; 108] | 0,001 |
| Localización del tumor (cm) | |||||
| 13-15 | 1.150 | 1.130 (98,3) | 20 (1,74) | Ref. | Ref, |
| 7-12 | 4.817 | 4.736 (98,3) | 81 (1,68) | 0,96 [0,60; 1,62] | 0,874 |
| 0-6 | 3.842 | 3.763 (97,9) | 79 (2,06) | 1,18 [0,73; 1,99] | 0,509 |
| Técnica quirúrgica | |||||
| RA | 7.231 | 7.117 (98,4) | 114 (1,58) | Ref. | Ref, |
| AAP | 2.578 | 2.512 (97,4) | 66 (2,56) | 1,64 [1,20; 2,22] | 0,002 |
| Resección del mesorrecto | |||||
| Total | 7.721 | 7.576 (98,1) | 145 (1,88) | Ref. | Ref, |
| Parcial | 2.088 | 2.053 (98,3) | 35 (1,68) | 0,89 [0,61; 1,28] | 0,551 |
| Perforación intraoperatoria | |||||
| No | 9.368 | 9.199 (98,2) | 169 (1,80) | Ref. | Ref, |
| Sí | 441 | 430 (97,5) | 11 (2,49) | 1,41 [0,71; 2,50] | 0,299 |
| Tratamiento neoadyuvante | |||||
| No | 3.699 | 3.588 (97,0) | 111 (3,00) | Ref. | Ref, |
| Sí | 6.110 | 6.041 (98,9) | 69 (1,13) | 0,37 [0,27; 0,50] | 0,001 |
| Margen circunferencial | |||||
| Libre | 8.772 | 8.627 (98,3) | 145 (1,65) | Ref. | Ref, |
| Afecto | 1.037 | 1.002 (96,6) | 35 (3,38) | 2,09 [1,41; 3,00] | 0,001 |
| Estadio T patológico | |||||
| pT1 | 686 | 676 (98,5) | 10 (1,46) | Ref. | Ref, |
| ypT0 | 1.095 | 1.087 (99,3) | 8 (0,73) | 0,50 [0,19; 1,29] | 0,150 |
| pT2 | 2.591 | 2.549 (98,4) | 42 (1,62) | 1,10 [0,57; 2,35] | 0,787 |
| pT3 | 4.810 | 4.709 (97,9) | 101 (2,10) | 1,43 [0,78; 2,95] | 0,264 |
| pT4 | 627 | 608 (97,0) | 19 (3,03) | 2,10 [0,98; 4,76] | 0,056 |
| Estadio N patológico | |||||
| pNx-0 | 6.555 | 6.444 (98,3) | 111 (1,69) | Ref. | Ref, |
| pN1-2 | 3.254 | 3.185 (97,9) | 69 (2,12) | 1,26 [0,93; 1,70] | 0,141 |
| Estadio M | |||||
| pM0 | 8.825 | 8.670 (98,2) | 155 (1,76) | Ref. | Ref, |
| pM1 | 984 | 959 (97,5) | 25 (2,54) | 1,47 [0,93; 2,21] | 0,094 |
| Tipo de resección | |||||
| 0 | 8.999 | 8.852 (98,4) | 147 (1,63) | Ref. | Ref, |
| 1 | 667 | 643 (96,4) | 24 (3,60) | 2,26 [1,42; 3,44] | 0,001 |
| 2 | 143 | 134 (93,7) | 9 (6,29) | 4,11 [1,90; 7,80] | 0,001 |
| Hospitales clasificados por mediana de volumen quirúrgico anual de: RA, y AAP (convencional o extendida) | |||||
| 11 pacientes/añoa | 359 | 354 (98,6) | 5 (1,39) | Ref. | Ref, |
| 12-23 pacientes/año | 2.741 | 2.685 (98,0) | 56 (2,04) | 1,43 [0,63; 4,19] | 0,422 |
| 24-35 pacientes/año | 3.151 | 3.090 (98,1) | 61 (1,94) | 1,36 [0,60; 3,96] | 0,498 |
| ≥ 36 pacientes/año | 3.558 | 3.500 (98,4) | 58 (1,63) | 1,14 [0,50; 3,33] | 0,778 |
AAP: amputación abdominoperineal (convencional o extendida) RA: resección anterior.
Resultados del análisis de los 3 modelos
| Modelo efectos fijos OR IC 95% | p ratio | Modelo completo OR IC 95% | p ratio | Modelo nulo OR IC 95% | |
|---|---|---|---|---|---|
| Sexo | |||||
| Mujer | 1,00 | 1,00 | --- | ||
| Hombre | 1,564 (1,106; 2,252) | 0,014 | 1,623 (1,143; 2,348) | 0,008 | |
| Edad (años) | |||||
| < 65 | 1,00 | 1,00 | --- | ||
| 65-80 | 2,199 (1,360; 3,713) | 0,002 | 2,176 (1,342; 3,683) | 0,002 | |
| >80 | 5,809 (3,495; 10,040) | 0,001 | 5,811 (3,479; 10,087) | 0,001 | |
| ASA | |||||
| ASA I | 1,00 | 1,00 | --- | ||
| ASA II | 0,911 (0,321; 3,823) | 0,878 | 0,919 (0,322; 3,867) | 0,890 | |
| ASA III | 2,605 (0,939; 10,833) | 0,112 | 2,701 (0,965; 11,277) | 0,101 | |
| ASA IV | 9,501 (3,247; 40,562) | 0,001 | 10,046 (3,390; 43,185) | 0,001 | |
| Localización del tumor (cm) | |||||
| 15-13 | 1,00 | 1,00 | --- | ||
| 12-7 | 1,265 (0,771; 2,166) | 0,370 | 1,315 (0,796; 2,268) | 0,303 | |
| 0-6 | 1,363 (0,728; 2,593) | 0,337 | 1,495 (0,796; 2,858) | 0,216 | |
| Técnica quirúrgica | |||||
| RA | 1,00 | 1,00 | --- | ||
| AAP | 1,295 (0,814; 2,085) | 0,281 | 1,224 (0,768; 1,972) | 0,400 | |
| Tratamiento neoadyuvante | |||||
| No | 1,00 | 1,00 | --- | ||
| Si | 0,515 (0,368; 0,719) | 0,001 | 0,497 (NA;NA) | 0,001 | |
| Estadio T patológico | |||||
| pT1 | 1,00 | 1,00 | --- | ||
| ypT0 | 0,771 (0,285; 2,019) | 0,596 | 0,761 (0,280; 2,007) | 0,581 | |
| pT2 | 1,027 (0,525; 2,206) | 0,942 | 1,016 (0,516; 2,193) | 0,965 | |
| pT3 | 1,202 (0,635; 2,527) | 0,598 | 1,213 (0,637; 2,564) | 0,582 | |
| pT4 | 1,710 (0,767; 4,020) | 0,200 | 1,754 (0,781; 4,150) | 0,183 | |
| Estadio N patológico | |||||
| N0 | 1,00 | 1,00 | --- | ||
| pN1-2 | 1,103 (0,786; 1,542) | 0,567 | 1,108 (0,787; 1,554) | 0,553 | |
| Estadio M | |||||
| M0 | 1,00 | 1,00 | --- | ||
| pM1 | 1,418 (0,880; 2,200) | 0,134 | 1,330 (0,819; 2,082) | 0,228 | |
| Hospitales clasificados por mediana de volumen quirúrgico anual de: RA, y AAP (convencional o extendida) | |||||
| 11 pacientes/añoa | 1,00 | 1,00 | --- | ||
| 12-23 pacientes/año | 1,799 (0,767; 5,284) | 0,223 | 1,852 (0,710; 5,881) | 0,244 | |
| 24-35 pacientes/año | 1,623 (0,695; 4,752) | 0,314 | 1,700 (0,649; 5,428) | 0,318 | |
| >36 pacientes/año | 1,430 (0,611; 4,197) | 0,458 | 1,309 (0,483; 4,238) | 0,619 | |
| AICb | 1573,0 | 1562,6 | 1788,0 | ||
| Varianza aleatoria σ2 IC 95% | --- | 0,235 (0,072; 0,540) | 0,236 (0,070; 0,550) | ||
| Median Odds Ratio (MOR)c | --- | 1,588 (1,293; 2,015) | 1,590 (1,287; 2,029) | ||
| Mejor vs. peor hospital odds ratiod | --- | 2,18 | 2,05 | ||
| P overall | <0,001 | <0,001 | <0,001 | ||
AAP: amputación abdominoperineal (convencional o extendida) RA: resección anterior.
Riesgo de mortalidad a los 30 días de la operación en los hospitales, obtenido mediante una regresión logística multinivel, considerando la variable hospital como un efecto aleatorio para corregir por la no independencia de los datos. Los hospitales están representados en el eje vertical con el número de código que tienen en el proyecto. Se muestra el valor de la constante aleatoria para cada hospital. Cada hospital está ordenado de menor a mayor valor de la constante. Los valores positivos de la constante son los que indican peores resultados.
Los resultados de este estudio indican que en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos, en el que los hospitales deben realizar como mínimo 12 resecciones de recto al año, la mortalidad operatoria varía entre los hospitales incluidos de forma estadísticamente significativa, y que esta diferencia no se puede atribuir al volumen quirúrgico. Desgraciadamente, la carencia de información sobre los factores socioeconómicos de la población atendida por los hospitales no ha permitido evaluar si estos factores influían en los resultados.
La mayor debilidad de este estudio tiene que ver con la naturaleza voluntaria de inclusión de los datos en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos, sobre todo cuando se compara con los registros de los países escandinavos3,4 en los que la inclusión de datos en el registro es obligatoria. Sin embargo, como ya se indicó con más detalle5, se han tomado diversas iniciativas para asegurar la calidad de los datos y evitar los sesgos de inclusión.
Otra debilidad de este estudio son los posibles sesgos de información debidos a la omisión involuntaria o voluntaria de la información. Desgraciadamente, y debido al carácter anónimo de los datos, las posibles omisiones no han podido comprobarse contra otras fuentes de información oficiales de carácter nacional. Para obviar en lo posible estas limitaciones, el coordinador del proyecto se ha puesto en contacto con los responsables de los hospitales que han comunicado unas tasas bajas de mortalidad operatoria, rogándoles la comprobación de los datos y esta se ha realizado. Por ello, en el peor de los escenarios, los datos de este estudio indican las tasas mínimas de mortalidad, sobre todo teniendo en cuenta que solo 2 de los 84 hospitales carecen de unidades de cuidados intensivos.
La tasa de mortalidad observada en este estudio (1,8%), es similar para la cirugía electiva a la de los últimos informes de los registros de índole nacional de Noruega11 (1,6%), y de Dinamarca12 (1,7%), en el que se dan las tasas, sin desglosar, de la cirugía del colon y del recto. La tasa también es similar a la del registro voluntario de Gran Bretaña (National Bowel Cancer Project de Gran Bretaña, 1,6%)13, y es mayor que la del registro belga, que también es voluntario (PROCARE, 1,1%)1.
Aunque las tasas de mortalidad coincidan con las de los datos de 2 registros escandinavos11,12, la variabilidad entre hospitales contrasta con las de estos registros. En el estudio que se realizó en el Norwegian Colorectal Cancer Group3 para ver la influencia en la cirugía del cáncer de recto del volumen quirúrgico del hospital, se observó que no había diferencias en la mortalidad operatoria debidas al volumen quirúrgico del hospital. Sin embargo, estas conclusiones se extrajeron de un análisis univariante, sin ajustar por las variables de confusión relacionadas con las características de los pacientes y de los tumores. Esta metodología estadística puede explicar la diferencia entre ambos, ya que, en el presente estudio, los resultados del análisis univariante tampoco mostraron diferencias en función del volumen quirúrgico.
Por otra parte, los estudios realizados con el registro de cáncer colorrectal de Dinamarca, en el que los hospitales operan volúmenes similares de pacientes, inicialmente indicaron que la mortalidad operatoria ajustada por el volumen quirúrgico mediante un análisis multivariante era mayor en algunos hospitales de Dinamarca14, a diferencia de lo que se ha observado en el presente estudio en el que los análisis multivariantes de las variables de confusión fijas no han permitido encontrar diferencias entre los hospitales.
No obstante, en un estudio ulterior 4 realizado con metodología multinivel, incluyendo un número mayor de pacientes y sus factores socioeconómicos, se puso de manifiesto que no existían diferencias estadísticas en la mortalidad operatoria en la cirugía electiva del cáncer de recto, y que los factores socioeconómicos no influían en los resultados. Por tanto, los resultados del presente estudio también contrastan con los del estudio danés, ya que en el análisis multinivel sí se han detectado esas diferencias.
Es necesario resaltar, respecto a los registros de Escandinavia, que el número de hospitales que participan en ellos es muy limitado (en Dinamarca 19 y en Noruega 20), y que la población que atiende cada uno de ellos se sitúa en torno a los 300.000 habitantes. También es relevante indicar que en Dinamarca la mortalidad operatoria es uno de los 9 indicadores de resultado de la actividad de los hospitales. Esta se estableció inicialmente en el 5%, y para el último informe en el 3%, y esta última cifra se cumple a nivel nacional y regional, sin que haya departamentos de cirugía que difieran de la norma, a diferencia de lo observado en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos en el que se observa una diferencia significativa entre los resultados de los hospitales. Por ello, los hospitales que participan en este proyecto deben emplear la información que se les suministra sobre su actividad comparada con el conjunto de todos los hospitales participantes, para analizar en profundidad sus resultados, particularmente cuando estos se muestran como atípicos e inadecuados.
Por otra parte, los registros voluntarios de cáncer de recto belga PROCARE1 y del National Bowel Cancer Project de Gran Bretaña15 han puesto de manifiesto que cuando los hospitales no envían todos los datos, y con ello sesgan la información, o no participan en absoluto en el registro, las tasas de mortalidad operatoria son mayores en los pacientes no incluidos en el registro que en los incluidos en él, y con ello se subestima la mortalidad quirúrgica a nivel nacional y se impide conseguir estimaciones precisas de los indicadores de actividad. Para realizar estos estudios, en Bélgica los resultados del proyecto PROCARE se compararon con los del registro de tumores belga, y en Gran Bretaña los del National Bowel Cancer Project se han comparado con los del Health Episode Statistics. Desgraciadamente, nuestro país carece de cualquiera de estos tipos de registros nacionales que puedan servir de control de un proyecto realizado sobre una base voluntaria.
Por tanto, a pesar de las características de los hospitales participantes en este estudio, ubicados en 15 de las 17 comunidades autónomas: tener unidades de Coloproctología, haber participado en un proyecto docente homogéneo, realizar un número mínimo de 12 resecciones de recto por año (número establecido siguiendo las recomendaciones de los registros de Escandinavia3,16) y tener la información estadística sobre su actividad comparada con la del resto de los centros participantes; y a pesar de contar, además, con un volumen de la muestra de pacientes estudiada razonablemente grande, es imposible establecer con certeza a partir de este estudio, indicadores de resultado a nivel nacional.
En conclusión, los resultados de este estudio indican que en el Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos, en el que los hospitales realizan como mínimo 12 resecciones de recto al año, la mortalidad operatoria varía entre los hospitales incluidos de forma estadísticamente significativa, y que esta diferencia no se explica por el volumen quirúrgico.
FinanciaciónEste proyecto ha sido financiado con las siguientes ayudas de investigación: FIS número: PI11/ 00010 y Consejería de Sanidad, Gobierno de Navarra: 20/11.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Grupo colaborador del Proyecto del Cáncer de Recto de la Asociación Española de Cirujanos (2006-2013):
Virgen de la Arrixaca (Juan Luján), Bellvitge (Doménico Fraccalvieri, Sebastiano Biondo), Complejo Hospitalario de Navarra (Miguel Á. Ciga), Clínico de Valencia (Alejandro Espí), Josep Trueta (Antonio Codina), Sagunto (María D. Ruiz), Vall de Hebrón (Eloy Espin, F. Vallribera), La Fe (Eduardo García -Granero), Complejo Hospitalario Ourense (Alberto Parajo), Germans Trias i Pujol (Ignasi Camps, Marta Piñol), Lluis Alcanyis (Vicent Viciano), Complejo Asistencial de Burgos (Evelio Alonso), Hospital del Mar (Miguel Pera), Meixoeiro (Nieves Cáceres), Complejo Asistencial de Salamanca (Jacinto García), Gregorio Marañón (Marcos Rodríguez), Torrecárdenas (Ángel Reina), General de Valencia (Verónica Gumbau), Txagorritxu (José Errasti), Donostia (José A. Múgica), Reina Sofía (José Gómez), Juan Ramón Jiménez (Ricardo Rada, Mónica Orelogio), Arnau de Vilanova de Valencia (Natalia Uribe), General de Jerez (Juan de Dios Franco), Arnau de Vilanova de Lérida (José Enrique Sierra), Santa Creu i Sant Pau (Pilar Hernández), Clínico de Santiago de Compostela (Jesús Paredes),Universitario de Jaén (Gabriel Martínez), Clínico San Carlos (Mauricio García), Cabueñes (Guillermo Carreño), General de Albacete (Jesús Cifuentes), Miguel Servet (José Monzón), Xeral de Lugo (Olga Maseda), Universitario de Fuenlabrada (Daniel Huerga), Clínico y Provincial de Barcelona (Luis Flores), Joan XXIII (Fernando Gris), Virgen de las Nieves (Inmaculada Segura, Pablo Palma), Nuestra Señora de la Candelaria (José G. Díaz), Complejo Hospitalario de Badajoz (Jesús Salas), Clínico Universitario San Cecilio (Francisco Pérez, Benito Mirón), General Universitario de Alicante (Félix Lluis), Virgen Macarena (Luis Cristóbal, Javier Valdés), Xeral-Cies de Vigo (Nieves Cáceres), Infanta Sofía (Javier Martínez), Policlínica de Vigo (Alfredo Estévez), Virgen del Rocío de Sevilla (José Díaz, María V. Maestre), San Juan de Dios del Aljarafe (Antonio Amaya, Mónica Reig), Ntra. Señora de Sonsoles (Antonio Carmona), Universitario de Getafe (Francisco Javier Jiménez), H. Granollers (Didac Ribe), Universitario La Paz (Isabel Prieto), Rafael Méndez (Ginés Sánchez, Sergio del Valle), General Universitario Reina Sofía (Pedro A. Parra), San Pedro de Alcántara (Francisco Romero), Torrevieja Salud (Alessandro Garcea), Santa María de Lérida (Xavier Rodamilans), Virgen del Puerto (José A. Pérez), Segovia (Guillermo Asís), Reus (Santiago Blanco), Instituto Valenciano de Oncología (Alfonso García, Rafael Estévan), Viladecans (Albert Sueiras), Cruces (Alberto Lamíquiz, José M.ª García), Ramón y Cajal (Javier Die), Manises (Amparo Solana), La Ribera Alzira (Fco. J. Blanco), Nuestra Señora del Rosell (Ana Lage), Mérida (José Domínguez), Universitario Fundación Alcorcón (Paula Dujovne), Henares Coslada (Natividad Palencia), Vinaroz (Raúl Adell), Onkologikoa de San Sebastián (Roberto Martínez), Consorci Sanitari Integral (Luis Ortiz de Zárate), Complejo Hospitalario de Palencia (Ana M.ª Huidobro), Fundación Jiménez Díaz (Carlos Pastor), Torrejón (Jesús Á. Garijo), Puerto Real (M.ª del Coral de la Vega), Espíritu Santo (Manuel López).